Что такое билиарная сладжа
Что такое билиарный сладж и как его вылечить?
Очень часто врачу-терапевту медицинского центра приходится сталкиваться с заключением специалиста УЗИ, проведшим исследование печени и желчного пузыря, где используется выражение: «Сладж –синдром». Что же это такое?
Причины заболевания и её разновидности
Специалисты называют следующие основные предпосылки возникновения сладж-синдрома. В первую очередь – это:
Выделяют 3 типа БС:
Если говорить о видах патологии, то здесь речь идёт о:
Факторами риска возникновения болезни опытные терапевты считают:
Каковы же причины патологии?
13.Ограничение употребления жидкости.
Симптомы болезни
Большой практический опыт работы в должности терапевта поликлиники позволяет утверждать, что клинические проявления билиарного сладжа в некоторых случаях у пациентов могут вообще отсутствовать, но могут вызывать и осложнения вплоть до оперативных вмешательств.
Чаще всего наблюдаются следующие признаки:
Лечение билиарного сладжа
Схема лечения выбирается лечащим врачом индивидуально для каждого больного в зависимости от личных качеств и стадии заболевания. Она, как правило, включает такие медикаментозные и немедикаментозные методы терапии, как:
Профилактика БС
Рекомендуемые специалистами меры по предупреждению развития билиарного синдрома включают:
Абдулмуслимова Лаюза Мухтарахмедовна, врач-терапевт, кардиолог.
Работает в медицинской клиники «Целитель» в Хасавюрте по адресу: ул. Абубакарова, д.9а.
График работы: ежедневно, с понедельника по субботу – с 9.00 до 17.00.
Билиарный сладж. Алгоритмы диагностики, схемы терапии.
Статья посвящена обсуждению нового вида патологии – билиарному сладжу, которые был описан благодаря внедрению современных методов визуализации. Данное состояние представляет собой скопление кристаллов холестерина, пигментных кристаллов и солей кальция в желчевыводящих путях и желчном пузыре. Обсуждаются вопросы этиологии, клинических проявлений и лечения билиарного сладжа.
В связи с внедрением в клиническую практику ультразвуковых методов визуализации появилась новая нозологическая форма заболеваний гепатобилиарного тракта – «билиарный сладж». Билиарный сладж (от латинского «biliaris» – желчный и английского «sludge» – грязь, тина, ледяная каша, ил, взвесь) – это скопление кристаллов холестерина, пигментных кристаллов и солей кальция в одном образовании, возникающее в желчевыводящих путях и желчном пузыре (рис. 1). Билиарный сладж (БС) возникает в том случае, если имеется застой желчи, именно застой создает условия для его образования.
Анализ многочисленных исследований показывает, что частота выявления билиарного сладжа в различных популяциях колеблется в широких пределах и составляет [4, 10]:
– в общей популяции среди лиц, не страдающих ЖКБ – 1,7–4%;
– среди лиц, предъявляющих жалобы со стороны органов пищеварения – 7–8%;
– среди лиц, предъявляющих жалобы, характерные для диспепсии билиарного типа – 24,4–55%.
Наиболее часто билиарный сладж выявляется у лиц с билиарной патологией.
Во врачебной среде существует неоднозначность взглядов на клиническое значение БС. Существует две точки зрения на прогноз БС. С одной стороны, представляется, что это транзиторное состояние, не требующее лечения, с другой – это начальная стадия желчно-каменной болезни (ЖКБ), характеризующаяся повышением литогенности желчи и снижением сократительной способности желчного пузыря.
Существует несколько классификаций этого заболевания, основанных на этиологии, сонографической картине и химическом составе сладжа.
Классификация Sporea Loan с учетом генеза БС [11]:
1. Первичный БС (не выявлено ни одно из указанных ниже состояний).
2. Вторичный БС:
– после ударно-волновой литотрипсии по поводу желчных конкрементов;
– при ЖКБ;
– при беременности;
– при циррозе печени;
– при механической желтухе;
– при водянке желчного пузыря;
– при длительном парентеральном питании;
– при сахарном диабете (неалкогольной жировой болезни печени);
– при серповидно-клеточной анемии;
– после приема цефтриаксона.
Классификация билиарного сладжа [5]
1. Микролитиаз (мелкие, до 4–5 мм, гиперэхогенные включения без акустической тени, выяв-
ляемые при перемене положения тела больного).
2. Сгустки замазкообразной желчи.
3. Сочетание микролитиаза с густой желчью.
Состав билиарного сладжа :
1. Кристаллы холестерина в композиции с муцином.
2. Преобладание в составе солей кальция.
3. Преобладание билирубинсодержащих пигментов.
Ряд авторов предлагают другой вариант рабочей классификации [7]:
1. По УЗИ-форме билиарного сладжа:
§ эховзвесь – начальные проявления сладжа;
§ особые формы (микрохолелитиаз, холестериновые полипы желчного пузыря, замазкообразная желчь при «отключенном» желчном пузыре).
2. По состоянию сократительной функции желчного пузыря (оцененной при динамической сцинтиграфии): с сохраненной сократительной функцией; со сниженной сократительной функцией; отключенный желчный пузырь.
3. По сочетанию с холелитиазом: без конкрементов в желчном пузыре; с конкрементами в желчном пузыре.
В формировании БС выделяют несколько этапов [3]:
• перенасыщение желчи ХС;
• нарушение динамического равновесия между про- и антинуклеирующими факторами;
• нуклеация и преципитация кристаллов ХС;
• агрегация кристаллов в микролиты и их дальнейший рост.
Ранняя диагностика и лечение патологии БС имеет большое клиническое значение из-за возможности трансформации БС в хронический холецистит и желчнокаменную болезнь.
Лабораторные исследования:
– клинический анализ крови: лейкоцитоз свидетельствует о присоединении к функциональным расстройствам воспалительного процесса; его выраженность коррелирует со степенью тяжести осложнений БС (холецистита, ЖКБ) и влияет на исход;
– общий анализ мочи;
– копрограмма (при холепатиях в копрограмме капельки нейтрального жира плюс умеренное количество жирных кислот, каловые массы имеют блестящий цвет, тенденция к запорам);
– билирубин и его фракции;
– холестерин;
– АЛТ (аланинаминотрансфераза);
– АСТ (аспартатаминотрансфераза);
– ЩФ (при обострении холецистита умеренное повышение щелочной фосфатазы, билирубина, повышение АЛТ);
– ГГТП (гаммаглютамилтранспептидаза);
– общий белок и белковые фракции;
– амилаза сыворотки крови;
– определение холестеринового индекса (соотношение между содержанием в желчи желчных кислот и холестерина).
Инструментальное обследование:
– УЗИ печени, желчного пузыря, поджелудочной железы;
– фракционное хроматическое дуоденальное зондирование с микроскопическим и биохимическим исследованием желчи;
– перроральная и внутривенная холецистография;
– сцинтиграфия желчного пузыря и желчевыводящих путей;
– чрезкожная чрезпеченочная холангиография (ЧЧХ) – с помощью иглы Хиба под контролем УЗИ игла пунктирует желчный проток и затем вводится водорастворимый контраст; эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) с манометрией СО – позволяет выявить холедохолитиаз, стриктуры СО, первичный склерозирующий холангит;
– компьютерная томография – для диагностики опухолей желчного пузыря, метастазов.
Функциональные расстройства билиарного тракта, которые приводят к формированию БС:
– первичные дискинезии, обусловливающие нарушение оттока желчи и/или панкреатического секрета в двенадцатиперстную кишку при отсутствии органических препятствий;
– дисфункция желчного пузыря;
– дисфункция сфинктера Одди;
– вторичные дискинезии билиарного тракта, сочетающиеся с органическими изменениями желчного пузыря и сфинктера Одди.
Алгоритм диагностики больного при дисфункции желчного пузыря, предствавлен на рис. 2. Алгоритм представляет собой целенаправленные действия врача по выявлению патологии ЖП и назначению соответствующего лечения или дополнительных обследований.
Дисфункция сфинктера Одди
Гладкие круговые мышцы, окружающие окончания общего желчного протока (сфинктер холедоха) и главного протока поджелудочной железы (сфинктер поджелудочной железы), и предохраняющие их на уровне Фатерова соска, называются сфинктером Одди (рис. 3).
Дисфункция СО характеризуется частичным нарушением проходимости протоков на уровне сфинктера и может иметь как органическую (структурную), так и функциональную природу (нарушение двигательной активности, тонуса сфинктера холедоха и/или панкреатического протока). Клинически дисфункция СО проявляется нарушением оттока желчи и панкреатического сока.
Стеноз СО является аномалией с частичным или полным сужением сфинктера Одди вследствие хронического воспаления и фиброза (рис. 4). Основными условиями развития стеноза являются: холедохолитиаз, панкреатит, травматические хирургические вмешательства брюшной полости, неспецифические воспалительные заболевания кишечника и редко, юкстапапиллярный дивертикул двенадцатиперстной кишки.
Дисфункция СО может привести к желчным коликам. До одной трети больных с необъяснимой желчной коликой, особенно после холецистэктомии, с не измененными внепеченочными билиарными протоками и протоками поджелудочной железы, имеют манометрические доказанные дисфункции СО. Этот тип дисфункции вызван реакцией холецистокинина, приводящей к повышению базального давления или увеличению амплитуды и частоты схваток.
В основе гипертонии СО чаще всего лежат психогенные воздействия (стрессы, эмоциональные перенапряжения), реализуемые через повышение тонуса блуждающего нерва. Алгоритм диагностики дисфункции СО представлен на рис. 5.
Клинические проявления дисфункции СО:
· эпизоды выраженной устойчивой боли. Локализованной в эпигастрии и правом верхнем квадранте живота;
· болевые эпизоды, длящиеся более 20 мин, чередующиеся с безболевым интервалом;
· повторяющиеся приступы в течение 3 и более месяцев;
· устойчивость болевого синдрома, нарушающего трудовую деятельность;
· боль может сочетаться со следующими признаками: начало после приема пищи, появление в ночные часы, присутствие тошноты и/или рвоты;
· отсутствие данных о структурных изменениях органов.
С учетом различий в клинической картине пациентов с дисфункцией СО классифицируют на три категории:
1. При изолированной дисфункции сфинктера холедоха развиваются билиарные боли. Боль локализуется в эпигастрии или правом подреберье с иррадиацией в спину или правую лопатку.
2. При преимущественном вовлечении в процесс сфинктера панкреатического протока – панкреатические. Боль локализуется в левом подреберье с иррадиацией в спину, уменьшающаяся при наклоне вперед.
3. При патологии общего сфинктера – сочетанные билиарно-панкреатические боли. Боль опоясывающая.
В настоящее время наиболее достоверным методом изучения функции СО является эндоскопическая манометрия СО. При этом возможно раздельное канюлирование холедоха и Вирсунгова протока с проведением манометрии их сфинктеров, что позволяет выделить преимущественно билиарный или панкреатический тип расстройств, а также установить этиологию рецидивирующих панкреатитов у больных, перенесших холецистэктомию и папиллотомию. Признаками дисфункции СО являются: повышение базального давления в просвете сфинктеров (выше 30–40 мм рт. ст.), повышение амплитуды и частоты фазовых сокращений (тахиоддия); увеличение частоты ретроградных сокращений.
Следует учитывать, что длительно существующие функциональные расстройства в желчевыводящей системе могут приводить в дальнейшем к гипокинезии желчного пузыря с застоем желчи, нарушению ее коллоидной стабильности, образованию БС и формированию желчных камней. Кроме того, застой желчи на фоне дисфункции СО желчного пузыря может способствовать присоединению инфекции, то есть способствует возникновению холецистита. Следующим важным моментом является предрасположенность к синдрому холестаза. Так, длительно существующий спазм СО может приводить к проявлениям холестаза, вторичному поражению печени (холестатический гепатит, вторичный билиарный цирроз).
Повышение литогенности желчи чаще всего обусловлено нарушением соотношения холестерина, желчных кислот и фосфолипидов. При наличии избытка холестерина желчь не может поддерживаться в солюбилизированном состоянии, а значит, осаждается в виде кристаллов моногидрата холестерина, создавая основу для формирования БС. При сохраненной сократительной активности желчного пузыря, агломерировавшие частицы эвакуируются в двенадцатиперстную кишку через сфинктер Одди (см. рис. 3). Таким образом, персистенция БС возможна лишь в условиях билиарной дисфункции по гипокинетическому типу [6].
Лечение билиарного сладжа
Показанием к проведению курсов консервативной терапии при БС, даже не сопровождающемся клинической симптоматикой, является стойкое его выявление, по данным УЗИ, на протяжении 3 месяцев [4].
В зависимости от особенностей клинического течения билиарного сладжа определяется и тактика ведения больных [8]:
I – не требующие лечения, так как устранение этиологического фактора приводит к регрессу БС.
II – нуждающиеся в терапевтическом лечении, ибо без соответствующего лечения БС трансформируется в желчные камни с вовлечением в патологический процесс других органов и систем.
III – нуждающиеся в хирургическом лечении, без которого возможны осложнения, требующие неотложного хирургического вмешательства, с высоким риском гнойных осложнений и летальности.
Однако выбор тактики ведения и лечения при БС должен исходить не только из особенностей клинического течения, но и диагностированных с помощью УЗИ вариантов билиарного сладжа. При БС в виде взвеси гиперэхогенных частиц (микролитах) хирургическое вмешательство не целесообразно. Исключение могут составлять лишь случаи, когда вследствие длительной персистенции БС формируются стриктура терминального отдела общего желчного протока или стенозирующий папиллит, затрудняющие отток желчи. Сгустки замазкообразной желчи могут вызывать закупорку желчных протоков в наиболее узких местах. Таковыми являются пузырный проток и дистальные отделы общего желчного протока.
Для получения максимального клинического эффекта патогенетическая терапия при БС должна оказывать влияние на следующие основные звенья билиарного литогенеза [3]:
• сопровождаться уменьшением синтеза ХС в гепатоците;
• стимулировать синтез первичных желчных кислот;
• повышать экскрецию ХС с желчью;
• восстанавливать сократительную функцию желчного пузыря;
• устранять гипертонус сфинктера Одди;
• уменьшать всасывание ХС в кишечнике;
• способствовать восстановлению кишечного транзита.
Для снижения литогенных свойств желчи за счет уменьшения синтеза холестерина в настоящее время имеется большое количество лекарственных препаратов, в число которых можно отнести современный препарат Резалют Про. Одним из свойств Резалют Про является его способность уменьшать содержание холестерина в крови и, соответственно снижать насыщенность холестерином желчи, за счет подавления синтеза холестерина в печени [1,2]. Клинический эффект терапии Резалют Про при БС в первую очередь обусловлен снижением литогенности желчи, что в конечном итоге предупреждает образование микролитов. Препарат Резалют Про назначают в дозе 2 капсулы 3 раза в сутки. Курс лечения зависит от формы билиарного сладжа. Для элиминации билиарного сладжа в виде взвеси гиперэхогенных частиц обычно достаточно месячного курса лечения. При других формах БС курс лечения более длительный, но, как правило, не превышающий трех месяцев.
Для улучшения оттока желчи традиционно применяются желчегонные препараты и, в частности, урсодеоксихолевая кислота (УДХК).
Для устранения дискинезии желчных путей, спастических болей, улучшения желчеоттока назначают симптоматическую терапию мебеверином. При наличии рефлюкса желчи в желудок рекомендуются антацидные препараты. Обобщенная схема терапии БС представлена на рис. 6.
Препарат Резалют Про стабилизируют физико-химические свойства желчи [1]. Препарат нормализует липидный обмен, снижая уровень холестерина путем повышения образования его эфиров и линолевой кислоты.
В настоящее время продолжаются пострегистрационные исследования по оценке эффективности Резалют Про у пациентов с заболеваниями гепатобилиарной и сердечно-сосудистой системы для получения доказательной базы по действию на липидный профиль.
Таким образом, наиболее оптимальной схемой в лечении билиарного сладжа в виде взвеси гиперэхогенных частиц является сочетание препаратов Резалют Про и мебеверина. Примененная схема лечения позволяет устранить явления дисхолии и нарушения моторики билиарного тракта, уменьшает сроки лечения.
Билиарный сладж: опыт терапии в реальной клинической практике
В ретроспективном исследовании эффективности и безопасности применения в течение 12 месяцев урсодезоксихолевой кислоты в дозе 10 мг/кг у 76 больных билиарным сладжем билиарная боль купирована у 64 (84,2%). Растворение билиарного сладжа произошло у 61 (80,
Билиарный сладж, изначально описываемый как ультразвуковой феномен и заключающийся в визуализации скопления кристаллов холестерина, пигментных кристаллов и солей кальция в желчевыводящих путях и желчном пузыре, до настоящего времени не определен как нозологическая единица. В соответствии c действующей международной классификацией болезней 10-го пересмотра нет определенного кода, позволяющего шифровать данное состояние в медицинской документации. Вместе с тем большинство специалистов и практикующих врачей уверенно высказываются за континуум билиарного сладжа и желчнокаменной болезни и предлагают использовать шифр K80.8 — другие формы холелитиаза. Не внес ясность в роль и место билиарного сладжа как нозологической единицы и Римский консенсус VI, указывающий только на значительную роль нарушения химизма в составе желчи при дискинезии желчного пузыря.
Распространенность билиарного сладжа в общей популяции может достигать 4%, а у пациентов с симптомокомплексом патологии билиарного тракта — 55% [1–4]. При различных физиологических и патофизиологических отклонениях в организме человека частота встречаемости билиарного сладжа вариабельна. В частности, во время беременности из-за увеличения уровня эстрогенов и прогестинов он выявляется у 31% женщин [5, 6]. При быстром снижении массы тела, за счет повышения уровня холестерина в желчи и снижения скорости опорожнения желчного пузыря, билиарный сладж наблюдается в 25% случаев [5, 7].
Собственно билиарный сладж, как было отмечено выше, представляет собой суспензию жидких кристаллов моногидрата холестерина и/или гранул кальция билирубината в смеси муцина и белка. Суспензия сладжа включает различные по ультразвуковой и физико-химической характеристике структуры размером от 0,01 до 5 мм. Необходимо отметить, что химический состав сладжа варьирует в различных клинических ситуациях [2]. При ультразвуковом исследовании выделяют следующие варианты билиарного сладжа: микролитиаз — взвесь мелких гиперэхогенных частиц, «замазкообразную» желчь, эхонеоднородную желчь с наличием сгустков различной плотности и смешанную форму [11].
Факторами риска развития билиарного сладжа являются семейная предрасположенность, женский пол, возраст, географическая зона проживания, пища с высоким содержанием жиров и углеводов и пища, бедная растительными волокнами. Значительно увеличивают риск билиарного сладжа беременность, ожирение, сахарный диабет, заболевания печени с синдромом холестаза, заболевания тонкой кишки, парентеральное питание, прием ряда лекарственных препаратов [10].
Основные этапы патогенеза билиарного сладжа включают образование везикул с избыточным содержанием холестерина на фоне увеличения концентрации литогенных желчных кислот (ЖК) и снижения уровня хенодезоксихолевой кислоты. Нуклеация перенасыщенной желчи стимулируется повышением концентрации кальция, меди, марганца, железа, магния, калия и др. Высокое значение придается увеличению в желчи содержания сиаловых кислот, гексоз и накоплению продуктов перекисного окисления липидов. Снижение клиренса за счет подавления сократительной способности желчного пузыря, индуцируемое самим билиарным сладжем, создает условия его дальнейшей персистенции [8].
Клиническая картина билиарного сладжа
Клиническая картина билиарного сладжа имеет большую вариативность. Основное число случаев выявления билиарного сладжа приходится на случайные ультразвуковые находки у бессимптомных пациентов. Из причисляемых для данного состояния симптомов — боли, горечи во рту, тошноты и ряда других — только боль является относительно специфическим симптомом. Современные уточнения в характеристику боли внес Римский консенсус VI, дав определение и критерии «билиарной боли»: эпизоды стойких болей в эпигастрии и/или правом подреберье, длительностью более 30 мин, повторяющиеся с разными интервалами (не ежедневно), нарушающие дневную активность или требующие обращения за неотложной помощью, без значительной связи ( 0,05).
Значимое влияние на растворение билиарного сладжа оказал выбор пациентами препарата УДХК (табл., рис.). Из 35 больных, принимавших референтный для Российской Федерации препарат УДХК — Урсофальк®, через 3 месяца от начала терапии билиарный сладж отсутствовал у 42,9%. Из 41 пациента, принимавшего другие препараты УДХК, эффективность через 3 месяца составила 19,5% (OR = 3,09; 95% Cl 1,1–8,5). Через 6 месяцев терапии эффективность приема препарата Урсофальк® — 82,9%, а других препаратов УДХК — 60,9% (OR = 3,1; 95% Cl 1,05–9,1). К 9-му и 12-му месяцу лечения пациенты, принимавшие референтный препарат УДХК, демонстрировали купирование билиарного сладжа в 91,4% случаев, а при приеме других препаратов УДХК в 70,7% случаев (OR = 4,4; 95% Cl 1,1–12,2).
Вероятным объяснением различной эффективности препаратов УДХК может быть тот факт, что растворимость УДХК напрямую зависит от pH среды. При pH менее 7,8 растворимость УДХК значительно снижается, угнетается образование метаболитов с таурином и глицином, замедляется ее всасывание [21, 22]. Поэтому при одинаковой дозе активного вещества препарата принципиальным для эффективности могут оказаться различия в высвобождении его за счет разного состава капсулы и дополнительных веществ, что в свою очередь при колебаниях рН в различных отделах желудочно-кишечного тракта и определяет концентрацию УДХК в желчи. Таким образом, показано, что эффективность терапии препаратами УДХК также зависит от фармакокинетических свойств каждого конкретного препарата, что нужно учитывать при выборе терапии.
Заключение
В заключение по результатам представленного исследования важно отметить высокую эффективность (80,3% в общей группе и 91,4% при приеме референтного препарата УДХК), а также безопасность (нежелательные явления менее 7,8%) УДХК в терапии билиарного сладжа в реальной клинической практике. Оптимальная длительность терапии с определением конечной точки — растворения билиарного сладжа — должна составлять от 6 месяцев. С учетом достоверности факторов, увеличивающих эффективность терапии билиарного сладжа в представленном исследовании, выбор препарата, при одинаковой дозе, имеет определенное значение. С целью подтверждения представленных данных необходимы рандомизированные проспективные контролируемые исследования.
Литература
* ФГБОУ ВО УГМУ МЗ РФ, Екатеринбург
** ЕМЦ «УГМК-Здоровье», Екатеринбург
*** МО «Новая больница», Екатеринбург
Билиарный сладж: опыт терапии в реальной клинической практике/ И. Б. Хлынов, Р. И. Акименко, И. А. Гурикова, М. Э. Лосева, О. Г. Марченко
Для цитирования: Лечащий врач № 4/2019; Номера страниц в выпуске: 80-83
Теги: печень, желчевыводящие пути, холестерин, желчнокаменная болезнь.
Желчнокаменная болезнь. Все, что вы хотели узнать о ней
Желчнокаменная болезнь, она же «хронический калькулезный холецистит» – длительный многостадийный процесс, при котором периоду камнеобразования предшествуют изменения метаболизма и физико-химических свойств желчи, нарушения моторики желчных путей и желчного пузыря.
Классификация желчнокаменной болезни
Одна из последних классификаций желчнокаменной болезни (ЖКБ) разработана и принята III съездом Научного общества гастроэнтерологов России для применения в клинике.
I стадия ЖКБ – начальная, или предкаменная
II стадия – формирование желчных камней
III. стадия – хронический рецидивирующий калькулезный холецистит.
IV. стадия – осложнения.
Желчнокаменная болезнь. Начальная стадия — билиарный сладж
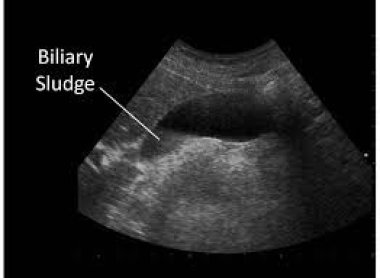
Билиарный сладж — что это и как выглядит
Термин «билиарный сладж» появился в 70-е годы прошлого столетия и пришел из англоязычной литературы. Билиарный – от латинcкого слова biliaris, что значит желчный, а сладж (англ. Sludge) — «взвесь, грязь, тина, муть, ил, песок, ледяная каша», поскольку нет четкого перевода, то пользуются термином сладж.
В настоящее время под билиарным сладжем понимают любую неоднородность желчи в желчном пузыре и протоках, которую обнаруживают при ультразвуковом исследовании (УЗИ). Обнаружение билиарного сладжа – начальная стадия желчнокаменной болезни, ее предкаменная стадия.
Первые попытки выделить предкаменную стадию ЖКБ впервые были сделаны в 70-е годы прошлого столетия, когда ученые выделили начальную стадию ЖКБ, понимая под ней биохимические изменения качества желчи с последующими физико-химическими нарушениями ее структуры, приводящими к формированию кристаллов холестерина, образование билиарного сладжа.
Прогресс в изучении и диагностике начальных стадий ЖКБ произошел тогда, когда в широкую практику вошло ультрасонографическое исследоание (УЗИ), которое позволило создать классификацию ЖКБ и выделить типы билиарного сладжа. В настощее время к билиарному сладжу относят любую неоднородность желчи, выявляемую при ультразвуковом исследовании.
Основные варианты билиарного сладжа
1. Эхонеоднородная желчь со сгустками
Желчь с наличием единичных или множественных участков повышенной эхогенности, имеющих четкие или размытые контуры, смещаемых, без акустической тени (неплотные сгустки), чаще расположенные по задней стенке желчного пузыря.
2. Взвесь гиперэхогенных частиц
Точечные, единичные или множественные, смещаемые гиперэхогенные образования, не дающие акустическую тень, выявляемые при изменении положения тела.
3. Замазкообразная желчь
Эхонеоднородная желчь с наличием участков, приближающихся по эхогенности к паренхиме печени, смещаемых или фиксированных к стенке желчного пузыря, видимая четким контуром, не дающим акустическую тень.
В клинической практике более чем в 70% случаев встречается вариант билиарного сладжа 2 – взвесь гиперэхогенных частиц, частота обнаружения двух других вариантов сладжа составляет 10-12 %.
Чувствительность ультразвукового исследования в диагностике билиарного сладжа составляет 55-65 %, а специфичность – более 90 %.
Среди пациентов с жалобами, характерными для поражения желчевыводящих путей и желчного пузыря билиарный сладж обнаруживается в 24-55% случаев.
Желчнокаменная болезнь II стадия. Причины и факторы образования холестериновых камней
Среди причин, способствующих формированию билиарного сладжа (БС), выделяют четыре основные группы факторов риска, которыми характеризуется желчнокаменная болезнь.
Факторы, способствующие перенасыщению желчи холестерином:
Таким образом, перенасыщение желчи холестерином является обязательным условием образования БС, но не единственным. Важную роль играет нарушение качества желчи, всех её компонентов, образование слизи и осаждение кристаллов холестерина, нарушение сократительной функции желчного пузыря.
Диагностика билиарного сладжа
Билиарный сладж (БС) может явиться источником камнеобразования в желчном пузыре, причиной билиарного панкреатита, маркером раннего рака желчного пузыря, стенозирующего папиллита (дуоденального сосочка, через который желчь попадает в кишечник).
Билиарный сладж (густая с микролитами желчь) проходит по всей желчевыделительной системе человека, которая имеет огромное количество болевых рецепторов и обуславливает болевой синдром.
Лечение и профилактика билиарного сладжа
Лечебная тактика обсуждается с лечащем врачом с учетом клинических проявлений, данных ультразвукового обследования, длительности существования, причинных факторов билиарного сладжа.
1 группа больных
Если устранение причинного фактора приведет к исчезновению БС, то лекарственное лечение может не потребоваться, достаточно упорядочить режим питания, снизить массу тела. Но если пациент не имеет клинических провлений БС, но на УЗИ на протяжении 3 месяцев сохраняется БС, то показан курс консервативного лечения.
2 группа больных
По картине образования камней в желчном пузыре и появлению осложнений требуют терапевтических мероприятий, исходя из особенностей течения и проявлений БС.
3 группа больных
Больные с высоким риском развития гнойных осложнений и требующих иногда хирургического вмешаительства.
Всем пациентам с билиарным сладжем следует соблюдать режим питания — прием пищи через 3-4 часа. Не голодать! Питание должно быть сбалансированным, содержать белки, углеводы, жиры (в зависимости от функции желчного пузыря), пищевые волокна (отруби, пектины, зерновые, овощи).
Основные задачи консервативной терапии больных билиарным сладжем:
Для решения этих задач в курс консервативного лечения входят разные группы препаратов. Базовым препаратом являются лекарственные средства урсодезоксихолевой кислоты, желчегонные средства, спазмолитические препараты, ферментные препараты, по показаниям курс антибактериальных средств, биологические препараты (Энтеросан).
Курс консервативного лечения определяет врач по результатам обследования индивидуально, учитывая сопутствующие болезни и проводимую терапию по их поводу, результаты динамических исследований эффективности лечения.
Продолжительность курса от 1 – 3 месяцев или более, а затем переход на профилактическое лечение (режим питания, индивидуальное питание, короткие курсы желчегонных препаратов по показаниям, пробиотиков, «по требованию» ферментов, спазмолитиков.
Желчнокаменная болезнь. Клинические симптомы
Желчнокаменная болезнь бессимптомного течения может быть находкой ультразвукового обследования при диспансеризации или проявляться симптомами поражения других органов и систем.
Желчнокаменная болезнь симптомного течения может проявляться болями в верхней половине живота, приступами желчной колики, механической желтухой, желчной диспепсией.
Боль может быть тупой, ноющей, и нередко возникает приступ желчной колики, который является патогномоничным признаком ЖКБ.
Желчная колика характеризуется резкой, спастического характера болью, усиливающейся при вдохе и положении на левом боку, незначительно уменьшающейся — на правом боку. От боли пациент мечется в постели, наблюдается тахикардия (сердцебиение), повышенная потливость, тошнота, незначительная рвота не приносящая облегчения больному, вздутие живота. При желчной колике боль локализуется в правом подреберье или подложечной области, иррадиирует под лопатку справа, или ключицу. Боль может иррадиировать за грудину и в область сердца, имитируя боли в сердце (стенокардию) – холецистокардиальный рефлекс.
Приступ желчной колики требует неотложной помощи, терпеть боль не следует, необходим вызов скорой помощи, возможно, госпитализация, дается оценка состояния больного и показания к оперативному лечению или консервативного ведения больного.
После желчной колики, которая может продолжаться от десятка минут до нескольких часов, может появиться желтуха – желтушность склер и кожных покровов, потемнение мочи, обесцвеченный кал.
Одновременно с приступом желчной колики или без него может возникать билиарная (желчная) диспепсия, которая проявляется ощущением горечи во рту, тошноты, особенно по утрам, иногда рвота, не приносящая облегчение, вздутие живота, склонность к запорам. Эти явления преходящи, могут быть самостоятельными или во время приступа боли в правом подреберье.
Правильная и своевременная диагностика позволяет уточнить заболевание, исключить заинтересованность других органов пищеварения и осложнений и наметить адекватные пути ведения пациента
Желчнокаменная болезнь. Показания к хирургическому лечению
Если в желчном пузыре сформировались камни, то есть два подхода лечения:
Медикаментозное растворение желчных камней
Препаратами уросодезоксихолевой кислоты подлежат камни рентгеннегативные холестериновые при следующих условиях:
Противопоказаниями для растворения камней являются:
Показания к оперативному вмешательству
Виды операций на желчном пузыре
Если у пациента обнаружен небольшой камень при отсутствии клинических проявлений, осложнений и отсутствии каких-либо хронических заболеваний желудочно-кишечного тракта (камненосительство), с операцией можно не торопиться.

.gif)