Что такое дикротическая выемка при беременности
Что такое дикротическая выемка при беременности
В течение ближайших часов после родов происходит выраженное изменение кровоснабжения матки. В первые сутки послеродового периода кровообращение значительно снижается, наблюдается увеличение С/Д на фоне сохранения высокой скорости кровотока. На второй день отмечается выраженное увеличение как С/Д, так и ПИ, и появляется ранняя диастолическая выемка.
После начального увеличения сосудистого сопротивления никаких дальнейших изменений до 6-й нед послеродового периода не выявляется, до тех пор, пока ИР снова не начинает повышаться, что продолжается до третьего месяца послеродового периода.
Для получения репрезентативного допплеровского профиля скорости кровотока важен выбор соответствующего сосуда. Среди них представлены маточные артерии, аркуатные артерии в области латеральных стенок матки и ретроплацентарные артерии.
При сравнении данных, полученных при исследованиях в различных местах расположения контрольного объема, возникало много противоречий. Месторасположения контрольных объемов при измерениях, выполняемых в аркуатных, радиальных и спиральных артериях в течение второго триместра, зависели от предпочтения авторов и поэтому были трудновоспроизводимы.
Кроме того, профили спектров, полученные из этих областей, могли не всегда достаточно точно отражать состояние маточно-плацентарного кровообращения в целом из-за исследования лишь небольших сегментов сосудистого русла. Кривые скоростей кровотока маточных артерий более точно характеризуют картину состояния всего кровообращения, отражая суммарное сопротивление в маточ-но-плацентарном сосудистом ложе. Как уже упоминалось выше, ЦДК позволяет легко идентифицировать маточную артерию в области, где она пересекает наружную подвздошную артерию, что улучшает воспроизводимость результатов. Было выявлено, что профиль спектра, зарегистрированный из этого места, сопоставим с профилем, получаемым из области, где маточная артерия отходит от внутренней подвздошной артерии.
В качестве способа преодоления методологических проблем при сравнении данных, полученных из различных участков, было предложено комбинировать ИР, зарегистрированные из четырех различных мест (правые и левые маточные и аркуатные артерии) в некий усредненный индекс.
Однако прогностическая ценность в отношении развития патологического течения беременности и перинатальных исходов при его использовании была более низкой, чем при оценке результатов измерений только в маточных или только в аркуатных артериях.
Таким образом, такой подход не оправдал себя и не обеспечил замену уже существующей методики оценки кровотока.
При допплерометрии кровотока в маточных артериях важно проводить его исследование в сосудах с обеих сторон. Было выявлено, что ИР, ПИ и С/Д имеют более низкие значения на стороне расположения плаценты. Эти различия более выражены в течение первой половины беременности и постепенно исчезают по мере наступления третьего триместра.
Обследовав 71 беременную, Н. Schulman et al. показали, что сохранение различий значений С/Д между правой и левой маточными артериями после 26 нед беременности (А > 1) было связано с увеличением риска возникновения гестоза (50% (14 из 28) по сравнению с 14% (6 из 43); относительный риск (ОР) = 2,55; 95% доверительный интервал (ДИ) от 1,5 до 4,3), а также риска задержки развития плода (39% (11 из 28) по сравнению с 5% (2 из 43); ОР = 2,88; 95 % ДИ от 1,8 до 4,6).
ДОППЛЕРОМЕТРИЯ МАТОЧНЫХ АРТЕРИЙ В ПЕРВОМ ТРИМЕСТРЕ БЕРЕМЕННОСТИ, КАК МЕТОД ВЫЯВЛЕНИЯ РИСКА РАЗВИТИЯ ПРЕЭКЛАМСИИ
Преэклампсия и внутриутробная задержка развития плода являются основными причинами материнской и фетальной заболеваемости и смертности. Раннее начало проявлений преэклампсии увеличивает уровень материнской смертности в 20 раз в сравнении с поздней манифестацией болезни, и является одним из ключевых патогенетических механизмов ранней задержки развития плода. Младенцы часто рождаются недоношенными, требуют длительной интенсивной терапии и имеют риск развития осложнений, в том числе пожизненной инвалидности. Раннее выявление женщин с повышенным риском преэклампсии является ключевой целью дородовой помощи.
Национальный институт здравоохранения (NICE) в Великобритании уделяет приоритетное внимание необходимости проведения исследований для выявления лиц с повышенным риском преэклампсии. В настоящее время клиническая оценка риска преэклампсии проводится в первом триместре беременности с целью раннего выявления женщин, чье состояние можно улучшить благодаря своевременному превентивному лечению, например, аспирином. Исследование включает в себя женщин, имеющих хотя бы один фактор высокого риска или два фактора умеренного риска, указанные в анамнезе. В первом случае поводом для беспокойства могут послужить: гипертензия во время беременности, хронические заболевания почек, аутоиммунные заболевания, диабет 1 и 2 типа, хроническая артериальная гипертензия. Во втором: первая беременность в возрасте 40 лет или старше, интервал между беременностями больше 10 лет, индекс массы тела (ИМТ) ≥ 35, а также преэклампсия или многоплодные беременности в семейном анамнезе.
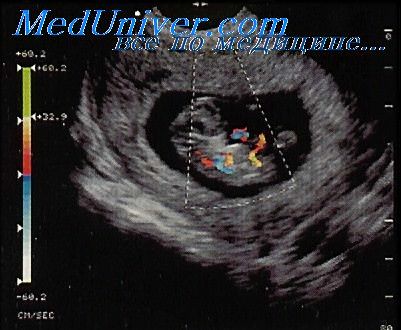
Нарушение плацентации определяется с помощью допплера маточных артерий в первом триместре (рис.1), а именно аномальной скоростью кровотока и повышенной резистентностью в плацентарных сосудах, что позволяет выявить повышенный риск развития преэклампсии и задержку развития плода.
Рис.1 Допплерография маточных артерий в первом триместре беременности.
Патологические показатели допплера маточных артерий были разделены на две категории: скорость потока сигнала (FVW) (индекс резистентности или пульсационный индекс ≥ 90-й процентили) и наличие дикротической выемки (рис.2).
Рис.2. Допплер маточных артерий: а) нормальная форма кривой, b) патологическая форма кривой, стрелкой указано наличие дикротической выемки.
В данном исследовании принимало участие 55 974 женщины. Все исследования допплера маточных артерий проводились на 11-14 неделе беременности. Точность аномальных FVW была оценена у 54 028 женщин, наличие дикротической выемки – у 6003 женщин. Допплер в маточных артериях оценивали с помощью трансвагинального и трансабдоминального ультразвука.
ПРАВИЛЬНО ЛИ ВЫ УХАЖИВАЕТЕ ЗА УЗ-АППАРАТОМ?
Скачайте руководство по уходу прямо сейчас
У женщин с низким уровнем риска возникновения преэкламсии по клиническим показателям и патологическим показателям допплера в маточных артериях в первом триместре, риск раннего начала преэклампсии варьирует от 2,4% до 5,8%.
В ходе исследования выявлено, что допплер маточных артерий в первом триместре беременности является весьма специфическим тестом для прогнозирования раннего начала преэклампсии с умеренной чувствительностью. Специфичность для прогнозирования преэклампсии и задержки роста плода на любом сроке беременности высокая, но чувствительность низкая.
Для раннего предупреждения развития преэклампсии было рекомендовано начать лечение аспирином, начиная с первого триместра беременности у женщин с факторами риска. Мета-анализи, проведенные Буджолд и др. показали, что начало приема профилактической дозы аспирина до 16 недель беременности снижает риск развития преэклампсии, в то время как позднее начало приема не имеет существенного эффекта. Вполне вероятно, что раннее назначение аспирина снижает риски за счет улучшения плацентации.
Текущие рекомендации приема профилактической дозы аспирина ориентированы на женщин, которые имеют один клинический фактор высокого риска или два фактора умеренного риска. Допплерометрия маточных артерий в первом триместре беременности позволяет врачам определить группу женщин с риском развития преэклампсии и с риском возникновения задержки развития плода и его осложнений, а также инициировать профилактические мероприятия, такие как назначение профилактической дозы аспирина и регулярный мониторинг фотометрии плода, чтобы свести к минимуму неблагоприятные последствия.
Результаты нашего обзора выдвинули на первый план необходимость разработки моделей прогнозирования, включая клинические характеристики и допплер маточных артерий для повышения точности оценки риска раннего начала проявлений преэклампсии и раннего начала задержки развития плода. Для проведения исследований рекомендуем использовать аппарат от компании GE Voluson E8.
Батинская Н.П. УЛЬТРАЗВУКОВАЯ ДИАГНОСТИКА ЗАДЕРЖКИ ВНУТРИУТРОБНОГО РАЗВИТИЯ ПЛОДА
Диагноз задержки внутриутробного развития плода (ЗВРП) является одним из самых сложных в акушерстве. По данным литературы почти 60% случаев ЗВРП клиническими методами не выявляется. С внедрением в акушерскую практику современных методов оценки развития и состояния плода, таких как эхография, допплерография фетоплацентарной системы, кардиотокография (КТГ), диагностика ЗВРП значительно улучшилась [1].
Эхографическое исследование позволяет не только исключить большинство структурных аномалий, но и судить о физическом развитии плода по соответствию фетометрических данных гестационному сроку. Кроме того, важное значение в оценке фетоплацентарной системы имеют данные о структуре и степени зрелости плаценты, а также о количестве вод. С помощью КТГ можно получить сведения о функциональном состоянии плода и его компенсаторных возможностях. Допплерография позволяет оценить плодово-маточно-плацентарный кровоток, степень тяжести его нарушения и прогнозировать ЗВРП.
В клинической практике большое значение имеет выделение двух форм ЗВРП: симметричной и асимметричной, поскольку они отличаются этиологическими факторами, сроками возникновения, степенью тяжести внутриутробного страдания плода и перинатальными исходами.
Для симметричной формы ЗВРП, которая проявляется уже в конце первого и во втором триместрах, характерно равномерное отставание фетометрических показателей. Следует отметить, что отношения окружности головки к окружности живота и длины бедра к окружности живота чаще всего остаются в пределах индивидуальных колебаний. Это свидетельствует о пропорциональном отставании размеров головки и живота плода. У такого плода задержка развития может быть вызвана хромосомными аномалиями, инфекционными заболеваниями или алиментарной недостаточностью у матери.
Асимметричная форма ЗВРП чаще встречается в акушерской практике и проявляется преимущественно в начале третьего триместра беременности. Для этой формы ЗВРП характерно преимущественное отставание размеров внутренних органов брюшной полости плода, особенно печени, поэтому отмечается несоответствие размеров живота плода сроку беременности. При асимметричной форме отмечается достоверное повышение отношений окружности головки к окружности живота и длины бедренной кости к окружности живота плода. Подобная форма ЗВРП имеет место при недостаточности плацентарного кровообращения у беременных с преэклампсией, отеками, протеинурией, гипертензией и прогноз беременности будет зависеть от адекватного лечения матери.
При диагностике асимметричной формы ЗВРП надо учитывать возможность скачкообразного темпа роста плода, особенно в конце второго и начале третьего триместров беременности. В этом случае отсутствие признаков внутриутробного страдания плода при допплерографическом и КТГ- исследованиях играет важную роль в дифференциальной диагностике между асимметричной формой ЗВРП и «физиологическим» отставанием размеров живота при неравномерном росте плода.
Ультразвуковая плацентография является обязательной составляющей при обследовании плода. При неосложненной беременности плацента последовательно проходит стадии созревания от 0 до III. К эхографическим критериям преждевременного «созревания» плаценты относятся обнаружение стадии II до 32 недель и стадии III до 36 недель беременности. Наличие этого признака следует интерпретировать как фактор риска возникновения ЗВРП и как обязательное показание к динамическому наблюдению с использованием эхографии, допплерографии и КТГ [3].
Наряду с ультразвуковой фетометрией и плацентографией немаловажное значение при ЗВРП имеет оценка объема околоплодных вод. При этом маловодие, по данным М.В.Медведева и Е.В.Юдиной, наблюдается в 42,3% случаев ЗВРП [2]. С уменьшением объема околоплодных вод возрастает не только частота ЗВРП, но частота врожденных пороков развития и, прежде всего, пороков мочевыделительной системы. Выраженное маловодие является неблагоприятным прогностическим признаком, особенно при его обнаружении во втором триместре беременности. Эта особенность существенно влияет на частоту перинатальной и ранней неонатальной смертности.
Многоводие и ЗВРП является более редким сочетанием. Оно возникает при инфекционных поражениях, при некоторых пороках развития плода (например, при пороках невральной трубки), при хромосомных аномалиях.
Патология пуповины также может приводить к ЗВРП. Наиболее часто при этом отмечается единственная артерия пуповины, частота которой составляет в среднем 0,2-1,0%. Частота ЗВРП ниже у плодов с изолированной единственной артерией пуповины. По данным V. Catanzaritt и соавт., E.Jauniaux и соавт., при изолированной единственной артерии пуповины ЗВРП отмечается в 15-18% случаев, а при сочетании с другими пороками – в 26-28% наблюдений [3].
В последние годы все больший интерес вызывает исследование кровотока в средней мозговой артерии плода. Патологические КСК в мозговых сосудах плода, в отличие от артерии пуповины, характеризуются не снижением, а повышением диастолической скорости кровотока. Поэтому при страдании плода отмечается снижение индексов сосудистого сопротивления в мозговых сосудах. Увеличение мозгового кровотока является проявлением компенсаторной централизации плодового кровообращения при ЗВРП и внутриутробной гипоксии в условиях сниженной плацентарной перфузии и заключается в перераспределении крови с преимущественным кровоснабжением жизненно важных органов (полушария мозга, миокард) [2].
Таким образом, с внедрением в акушерскую практику современных методов оценки развития и состояния плода диагностика ЗВРП значительно улучшилась. Однако следует помнить, что ни один инструментальный метод не сможет заменить клинический опыт врача и исключить применение рутинных методов исследования.
Нарушение маточно-плацентарного кровотока
Нарушение маточно-плацентарного кровотока – симптомокомплекс, развивающийся во время беременности вследствие расстройства функций плаценты или происходящих в ее строении морфологических изменений. Со стороны матери клиника может отсутствовать. На фоне акушерской патологии возникает гипоксия плода, проявляющаяся учащением или замедлением сердечных сокращений, снижением активности. Диагностика нарушений маточно-плацентарного кровотока осуществляется посредством УЗИ, КТГ, допплерометрии. Лечение проводится в стационаре консервативным путем с использованием препаратов, улучшающих гемодинамику в сосудах плаценты.
Общие сведения
Нарушение маточно-плацентарного кровотока – акушерская патология, возникающая вследствие расстройства функций гемодинамики в системе «женщина-плацента-ребенок». Диагностируется такая аномалия примерно у 4% беременных. В 25% случаев заболевание развивается на фоне уже имеющихся экстрагенитальных заболеваний пациентки. Нарушение маточно-плацентарного кровотока представляет угрозу для здоровья и жизни плода, поскольку может приводить к недостаточному поступлению питательных веществ, что осложняется задержкой внутриутробного развития, гипоксией и даже возможной гибелью ребенка.
Опасность нарушения маточно-плацентарного кровотока зависит от выраженности и продолжительности существования данной акушерской патологии. Чем меньше питательных веществ поступает к ребенку, тем выше вероятность формирования отклонений. По статистике, около 85% новорожденных, подверженных такой патологии, появляются на свет с признаками гипоксии или врожденными аномалиями различной степени выраженности. Нарушение маточно-плацентарного кровотока способно возникать на разных этапах беременности, чаще всего оно диагностируется во 2-3 триместре вынашивания. Расстройство гемодинамики, развившееся до 16 недель, нередко заканчивается самопроизвольными выкидышами.
Причины нарушения маточно-плацентарного кровотока
Нарушение маточно-плацентарного кровотока развивается вследствие неправильного формирования ворсинчатого слоя плодных оболочек еще в период закладки плаценты или в результате влияния на организм матери неблагоприятных факторов, становящихся причиной расстройства гемодинамики в нормальной плаценте. Патогенез заболевания заключается в неполноценной маточно-плацентарной перфузии, приводящей к недостаточному поступлению кислорода к плоду. Как следствие, нарушение маточно-плацентарного кровотока запускает механизм гипоксических изменений, способствующих задержке развития плода.
Спровоцировать нарушение маточно-плацентарного кровотока могут эндогенные и экзогенные причины. К первой группе относятся факторы, влияющие изнутри организма будущей матери. Риск развития патологии наблюдается при наличии у женщины сахарного диабета, заболеваний почек, сердца и сосудов, на фоне дисфункции щитовидной железы. Формированию нарушения маточно-плацентарного кровотока способствует отягощенный акушерский анамнез – поздний гестоз, угрозы прерывания, множественные аборты и выкидыши, доброкачественные опухоли матки. Высокий риск расстройства гемодинамики наблюдается на фоне беременности с резус-конфликтом, а также, если пациентка страдала бесплодием.
Нарушение маточно-плацентарного кровотока нередко развивается на фоне генетических нарушений у плода и при наличии врожденных пороков репродуктивной системы матери (при двурогой или седловидной матке, перегородках в полости органа). Вероятность возникновения акушерской патологии существует и при половых инфекциях, а также, если больная перенесла вирусные заболевания, к примеру, грипп, ОРВИ. К экзогенным факторам, способствующим нарушению маточно-плацентарного кровотока относится работа на вредных производствах, употребление наркотиков и алкоголя, курение. Неблагоприятным образом сказывается и нерациональное питание. В группу риска по развитию нарушения маточно-плацентарного кровотока входят женщины в возрасте до 18 и старше 35 лет. Риск аномальной гемодинамики присутствует при постоянных стрессах, интенсивных физических нагрузках.
Классификация нарушения маточно-плацентарного кровотока
В зависимости от локализации патологических изменений в акушерстве различают несколько степеней тяжести нарушения маточно-плацентарного кровотока:
Учитывая срок гестации, на котором происходит нарушение маточно-плацентарного кровотока, можно выделить следующие виды патологии:
Симптомы нарушения маточно-плацентарного кровотока
Клинические проявления нарушения маточно-плацентарного кровотока зависят от выраженности акушерской аномалии. Со стороны матери патологические признаки наблюдаются не всегда. У пациентки может развиться гестоз, нередко присутствует угроза выкидыша или преждевременных родов, что сопровождается болью в животе и в области паха. Возможно появление кровянистой слизи из половых путей. На фоне нарушения маточно-плацентарного кровотока происходит активизация деятельности условно-патогенной флоры, нередко возникают кольпиты. Это осложнение нарушения маточно-плацентарного кровотока может стать причиной внутриутробного инфицирования плода.
Нарушение маточно-плацентарного кровотока более выражено со стороны ребенка. Заподозрить признаки гипоксии плода в ряде случаев может сама пациентка. Патологическое состояние проявляется снижением двигательной активности ребенка. В ходе осмотра акушер-гинеколог выявляет учащение или уменьшение частоты сердечных сокращений у малыша, что также является достоверным признаком нарушения маточно-плацентарного кровотока. Недостаток питательных компонентов способен вызвать преждевременную отслойку плаценты. При этом состояние женщины и плода стремительно ухудшается, возможно возникновение угрозы для жизни.
Диагностика и лечение нарушения маточно-плацентарного кровотока
Выявить нарушение маточно-плацентарного кровотока можно в ходе УЗИ. О наличии акушерской патологии свидетельствуют патологии плаценты и внутриутробная задержка развития плода, проявляющаяся несоответствием размеров анатомических частей сроку гестации. Оценить степень нарушения маточно-плацентарного кровотока удается с помощью допплерографии. Для оценки функциональности сердечно-сосудистой системы ребенка используется КТГ. Характерным признаком является тахикардия или брадикардия, возникшая на фоне гипоксии.
Лечение нарушения маточно-плацентарного кровотока проводится в условиях стационара. Больной показан постельный режим, исключение стрессов и интенсивных физических нагрузок. Консервативная терапия заключается в использовании препаратов для купирования нарушений маточно-плацентарного кровотока и улучшения оксигенации плода. Также используются антиагреганты и средства, улучшающие питание тканей головного мозга. При нарушении маточно-плацентарного кровотока показано употребление витаминов, блокаторов кальциевых каналов. Последние применяются для устранения гипертонуса матки.
При нарушении маточно-плацентарного кровотока все усилия специалистов направлены на продление ведения беременности до 37-38 недель. При условии достаточной эффективности медикаментозной терапии через 4 недели пациентку переводят на амбулаторное лечение. Если справиться с признаками нарушения маточно-плацентарного кровотока не удается и состояние плода продолжает ухудшаться, осуществляют преждевременное родоразрешение методом экстренного кесарева сечения. Если беременность удалось доносить до 38 недель, роды могут происходить естественным путем. Во втором периоде показано использование вакуум-экстракции плода или наложение акушерских щипцов. В случае развития нарушения маточно-плацентарного кровотока на фоне других заболеваний у матери осуществляется плановое кесарево сечение в сроке 38 недель.
Прогноз и профилактика нарушения маточно-плацентарного кровотока
Своевременное лечение нарушения маточно-плацентарного кровотока позволяет женщине продлить беременность до 37 недель гестации и родить абсолютно здорового младенца. При первичной форме патологии возможна внутриутробная гибель плода или самопроизвольный выкидыш. Профилактика нарушения маточно-плацентарного кровотока состоит в устранении экстрагенитальных патологий еще до момента зачатия, ранней постановке на учет к акушеру-гинекологу и выполнении всех его рекомендаций. Беременная должна придерживаться рационального питания, отказаться от вредных привычек, стрессов и тяжелой физической работы. Уменьшить вероятность развития нарушения маточно-плацентарного кровотока позволяет также исключение контактов с возможными источниками инфекций.
Допплерометрия как метод пренатальной диагностики.
Пренатальная диагностика это комплекс исследований, позволяющий оценить состояние ребенка (плода) до рождения. Своевременное проведение пренатальной диагностики позволяет выявить начальные этапы нарушений в развитии беременности и соответствующим образом скорректировать терапию.
Одним из общепризнанных методов пренатальной диагностики является ультразвуковое допплеровское исследование сосудов системы мать – плацента – плод (допплерометрия, допплерография). Эта процедура безболезненна и безвредна как для матери, так и для плода (с учетом соблюдения определенных правил), проводится отдельно или зачастую одновременно с УЗИ. Для ее проведения необходимо наличие в ультразвуковом аппарате специального технического и программного обеспечения.
Хотя, распространено предвзятое мнение о вреде УЗИ во время беременности, проведенные многочисленные исследования свидетельствуют обратное. Во время беременности УЗИ и допплерометрия достаточно быстро, безболезненно и самое главное безвредно позволяют получить информацию о состоянии ребенка.
Допплерометрия позволяет определить точное расположение сосуда, направление и скорость кровотока в разные фазы сердечного цикла и, таким образом, оценить состояние кровотока в системе мать – плацента – плод и выявить ранние признаки нарушения плацентарной функции. Поскольку нарушение плацентарного кровообращения лежит в основе практически всех видов акушерской патологии, своевременная диагностика состояния кровотока позволяет прогнозировать риск осложнений в каждом конкретном случае. Ведь акушерство это, прежде всего, своевременная диагностика и профилактика.
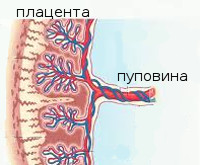
Понятие маточно-плацентарный кровоток включает в себя сосуды матки, плаценты и межворсинчатые пространства. Его формирование начинается с момента имплантации зародыша в слизистую оболочку матки (на 7-10 день после зачатия).
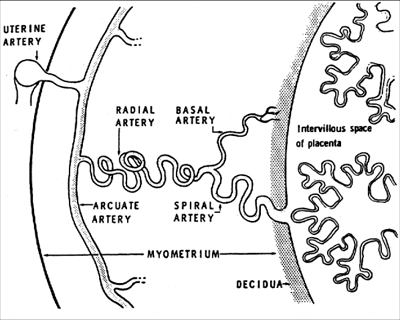
От аркуатных артерий числом около 100 отходят радиальные артерии, приобретающие в нижней трети миометрия спиралевидный или клубкообразный ход. Из спиральных артерий материнская кровь поступает в межворсинчатое пространство. Именно в нем и происходит переход веществ из крови матери в кровь плода и обратно. Циркуляция крови в межворсинчатом пространстве поддерживается разницей давления. Через вены децидуальной оболочки кровь возвращается в кровоток матери.
На ранних этапах беременности в процессе последовательных волн инвазии трофобласта и формирования плаценты в мышечных стенках мелких спиральных артерий происходят изменения. Они утрачивают гладкомышечные элементы и превращаются в большие сосудистые полости. Благодаря этому маточно-плацентарный кровоток увеличивается практически в 10 раз и становится системой с низким периферическим сопротивлением. Гестационная перестройка спиральных артерий заканчивается к третьему триместру. При осложненном течении беременности нормальные этапы инвазии трофобласта нарушаются, и необходимые физиологические изменения в стенках артерий не происходят. Нарушение в структуре спиральных артерий и приводит к увеличению периферического сопротивления и нарушению кровотока.
При оценке состояния кровотока наибольшее значение имеет не абсолютная величина скорости движения крови, а соотношение между скоростями кровотока в различные фазы сердечного цикла.
В клинической практике для количественной оценки состояния кровотока используют следующие основные показатели (индексы):
Важным моментом при проведении допплерометрического исследования является не только количественная, но и качественная оценка кривых скоростей кровотока. В разных сосудах в зависимости от срока беременности кривые скоростей кровотока в норме и при различных патологических изменениях (гестоз, гипоксия плода) имеют характерное изображение (ранняя дикротическая выемка, отсутствие диастолического компонента, высокий диастолический компонент, реверсный кровоток и т.д.).
При проведение планового ультразвукового исследования в 30 – 34 недели допплерометрия является обязательным компонентом в комплексной оценке состояния плода.
ЦИР рекомендует проведение допплерометрического исследования, начиная с 20 – 24 недель беременности, что позволяет не только выявить на ранних этапах нарушения кровотока в системе мать-плацента-плод, но и при необходимости начать своевременно терапию и более тщательное антенатальное наблюдение за состоянием ребенка вплоть до родов.