Что такое дополнительная зона шунтирования в трц
Информация для пациентов
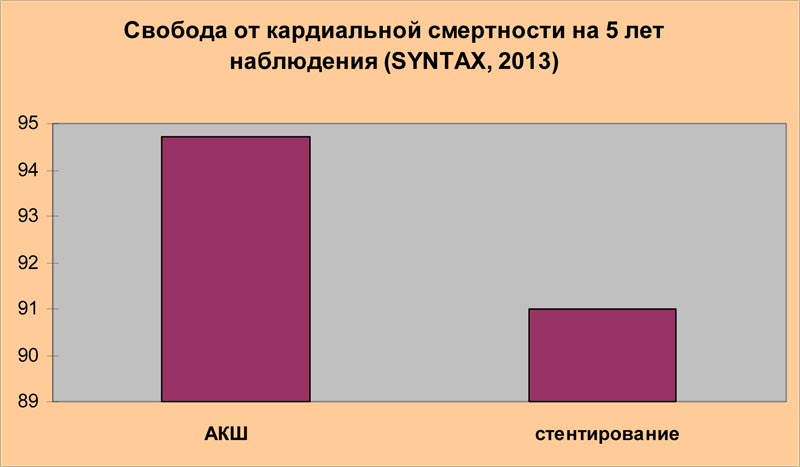
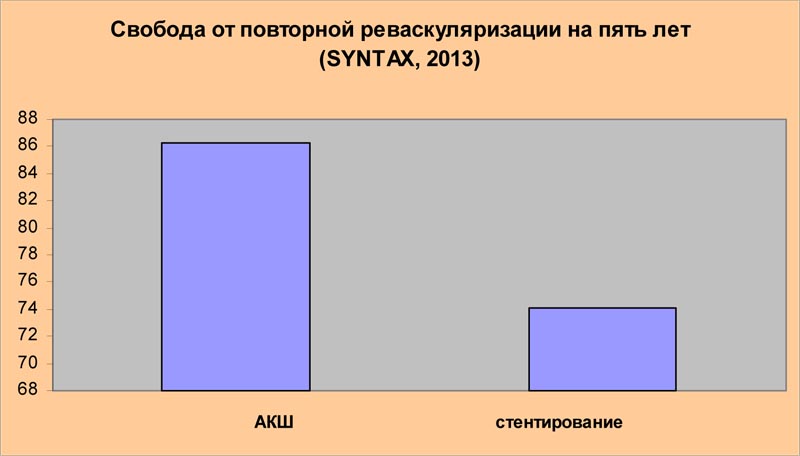
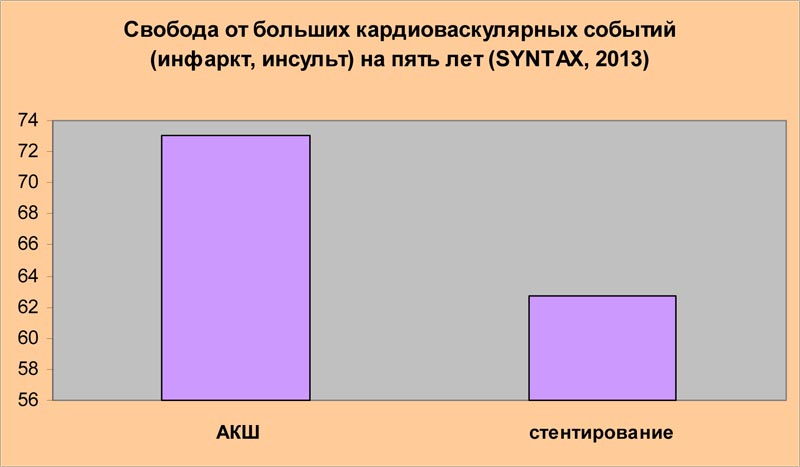
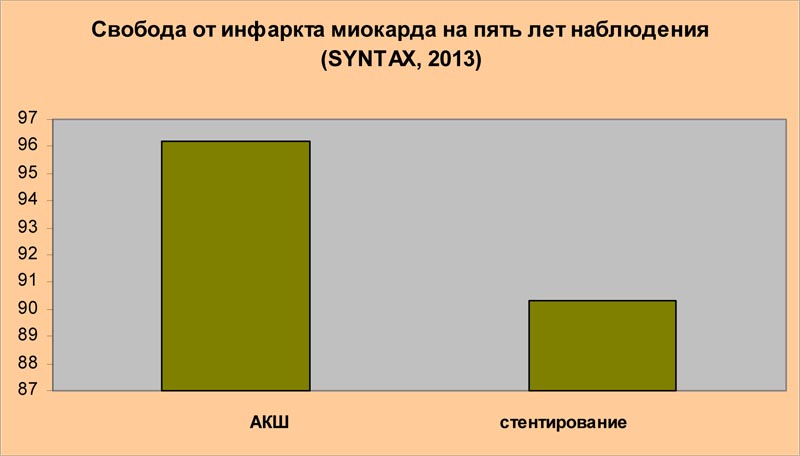
« Финальные пятилетние результаты исследования SYNTAX не только подтверждают, что аортокоронарное шунтирование ( АКШ) в сравнении со стентированием сопровождается более низкой частотой повторной реваскуляризации, но также демонстрируют значительную роль АКШ в снижении кардиальной смертности»
Цитата из доклада Piroze Davierwala and Friedrich W Mohr
Доклад исследователей, проводивших рандомизированное проспективное испытание SYNTAX и обнаруживших неоспоримые преимущества аортокоронарного шунтирования по сравнению со стентированием по многим оцениваемым параметрам, казалось бы, должен стать жирной точкой в установлении истины и иметь результатом существенное ограничение использования стентов у плановых больных с множественным сужением коронарных артерий. Ниже приведены выдержки из сообщения авторов исследования SYNTAX, прозвучавшего в рамках 27-ой Ежегодной Встречи Европейской ассоциации кардиоторакальных хирургов в Вене, в октябре 2013 года:
Если суммировать данные, полученные в исследовании SYNTAX, то можно сделать вывод: для 63% всех пациентов остается статистически достоверно лучшим лечение с помощью АКШ; это включает пациентов АКШ регистра (644 человека); пациентов рандомизированного испытания ( с поражением главного ствола и трех артерий со значением по шкале SYNTAX ≥33 [605 пациентов], пациентов с тремя пораженными сосудами со значением по шкале SYNTAX ≤ 22 [574 пациентов], пациентов с поражением главного ствола и количеством баллов по шкале SYNTAX 23-32 [195 пациентов]).
К сожалению, вопреки очевидности и убедительности доказательной базы, стентирование продолжает своё « победоносное» шествие в лечении любых форм ИБС, в том числе и вне состояний острого нарушения коронарного кровообращения. Это шествие не ограничивает ничто, ни авторитетнейшие европейские или североамериканские руководящие принципы по восстановлению кровообращения сердца, ни статистически безукоризненные сравнительные испытания типа представленного выше исследования SYNTAX. Причем натиск стентирования является труднопреодолимым не только в нашей стране, где явления « противостояния очевидности» являются повсеместными, но и в упорядоченных странах Старого и Нового Света. Западные хирурги проявляют озабоченность в этом отношении. Приводим пример двух коротких публикаций в профессиональных журналах США.
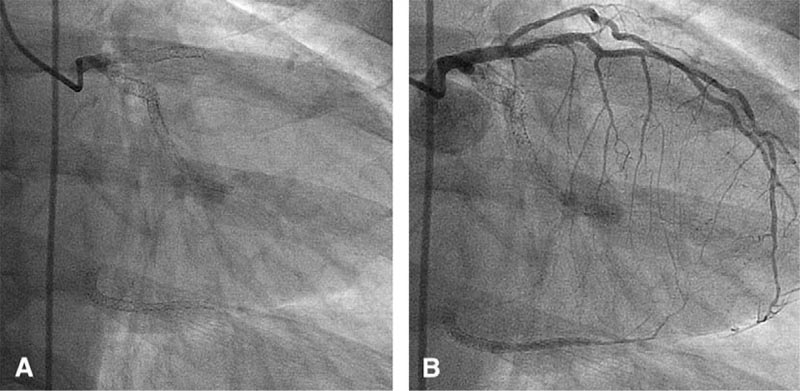
Рисунок 1. Множественные стенты в передней межжелудочковой артерии ( ПМЖВ), ветви тупого края и терминальной ветви огибающей артерии (A ), со значительными сужениями внутри стентов в ПМЖВ и полной внутристентовой окклюзией в ветви тупого края и терминальной ветви огибающей артерии (B ).
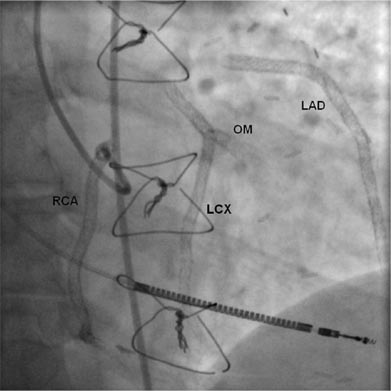
Рисунок 2. LAD – передняя межжелудочковая артерия; ОМ – ветвь тупого края; LCX – огибающая артерия; RCA – правая коронарная артерия
Представляем случай из нашей практики, который имеет несколько иное содержание, но в целом также характеризует ситуацию с выбором лечения плановой коронарной болезни сердца. Пациент 56 лет, имеет поражение всех коронарных сосудов, причем несколько стенозов локализуются в периферических сегментах артерий. Ангиографическая картина дает все основания предлагать пациенту аортокоронарное шунтирование. Однако неинформированный выбор больного склонился в пользу планового стентирования ( Рисунок 3).
Рисунок 3. В проксимальных отделах артерий видны тени стентов, одновременно контрастированные периферические части артерий демонстрируют грубые сужения или полное закрытие сосудов.
Вместо направления больного к кардиохирургу, пациенту в разных больницах была внедрена серия стентов в проксимальные сегменты артерий. При этом все периферические стенозы остались нетронутыми! В итоге, быстрое закрытие стента в правой коронарной артерии привело к её полной закупорке.
К сожалению, таких примеров множество! Неполная реваскуляризация ( состояние, когда не все артерии подвергаются восстановлению), восстановление проходимости сосуда, который не является причинным в развитии нарушения кровообращения у конкретного пациента, недостигнутая на всем протяжении ликвидация сужения являются частыми характеристиками стентирующих процедур у пациентов, с которыми нам приходится встречаться. И практически каждый такой случай сопровождается полным незнанием больным собственных перспектив, возможных сценариев течения заболевания, не говоря о необходимости встречи с кардиохирургом.
Каковы причины столь широкого, необоснованного, противоречащего фактам и доказательствам применения стентирования и снижения количества выполняемого АКШ? Попытаемся ответить на этот вопрос. В первую очередь, самым сильным аргументом в пользу стентирования является отсутствие необходимости в проведении полноценной хирургической операции. Это аргумент непреодолимой силы! Это аргумент аргументов, который заставляет пациента желать применения по отношению к нему только стентирования. Избегание хирургии – мощный маркетинговый спрос, который не ожидает, а жаждет предложений для своей реализации.
Конечно, чаяния пациентов избежать хирургии и бизнес-активность производителей стентов не являются единственными причинами выполнения стентирования вопреки рекомендациям и результатам сравнения с АКШ. Роль врачей кардиологов, впервые встречающихся с больным ишемической болезнью сердца, трудно переоценить. Именно от них исходит дуалистическая идеология равенства всех методов восстановления кровообращения сердца, будь то стентирование или АКШ. Мало того, многие кардиологи считают неудовлетворительными результаты всех интервенционных и хирургических методов, отдавая предпочтение медикаментозному лечению ИБС в плановых условиях и полагая, что фармацевтические компании генерируют всё новые и новые возможности в поддержку такой позиции. До сих пор среди кардиологов является распространенным тезис об улучшении качества жизни после АКШ при отсутствии увеличения её продолжительности. Данный тезис имеет неясный источник, и многократно опровергнут не только представленным исследованием SYNTAX, но и многими другими, проведенными ранее. В этих условиях, условиях отсутствия правдивой информации, выбор пациента удивления не вызывает.
Как это не покажется странным, но определенную отрицательную роль в формировании обсуждаемых уклонов сыграла организация медицинской помощи при остром коронарном синдроме. Именно в этих условиях применение стентирования является спасительным и неоспариваемым никакими сравнительными исследованиями. В приведенных выше клинических случаях пациенты поступали в больницы с острым расстройством коронарного кровообращения, получали стенты, состояние их улучшалось, и они проживали некоторое время до следующего острого коронарного синдрома, в лечении которого также применялись стенты и т.д., и т.д. В итоге, годы шли, количество стентов увеличивалось, побивало все рекорды, а контакт пациентов с кардиохирургами так и не состоялся. Необходимо осознавать, что выполненное стентирование по поводу острого коронарного синдрома не является полным и окончательным излечением, это тушение вспыхнувшего « пожара», угрожающего жизни. Ни пациент, ни его лечащий врач не должны считать излечение долгосрочным, а дальнейшую жизнь больного безоблачной. Это только полдороги к излечению, указание на необходимость контакта с кардиохирургом, который определит потребность в проведении АКШ для долгосрочного излечения. В связи с этим, необходимо информировать пациентов, попавших с острым коронарным синдромом в больницы, об обязательности осуществления записи визуальных данных коронарографии на компьютерные диски с последующей возможностью продемонстрировать их кардиохирургу. Запись коронарографии на диск обязательна еще и потому, что ценнейшая персональная информация о пациенте, которая может потребоваться в его дальнейшей жизни, будет утеряна безвозвратно!
Наконец, есть еще одна виноватая сторона – это мы, хирурги. Отсутствие какой-либо просветительской деятельности, недостаточная активность в отслеживании результатов своего труда, изолированность друг от друга и кардиологических служб – вот те составляющие, которые являются причиной необоснованного, неоправданного, бездоказательного и вредоносного для здоровья пациентов уклона лечения коронарной болезни сердца в сторону отказа от АКШ и необдуманного расширения выполнения внутрикоронарных вмешательств.
Цель настоящей статьи – частичное восполнение образовавшейся информационной бреши, призванное напомнить как самим себе, врачам, так и пациентам, имеющим коронарное поражение, о широких возможностях аортокоронарного шунтирования в лечении ИБС, существенно превышающих возможности внутрикоронарного стентирования.
1. J Am Coll Cardiol. 2005 Aug 16;46 (4 ):575-81. Five-year outcomes after coronary stenting versus bypass surgery for the treatment of multivessel disease: the final analysis of the Arterial Revascularization Therapies Study (ARTS ) randomized trial.
Serruys PW, Ong AT, van Herwerden LA, Sousa JE, Jatene A, Bonnier JJ, Schönberger JP, Buller N, Bonser R, Disco C, Backx B, Hugenholtz PG, Firth BG, Unger F.
2. Circulation. 2007 Mar 6;115 (9 ):1082-9. Five-year follow-up of the Medicine, Angioplasty, or Surgery Study (MASS II): a randomized controlled clinical trial of 3 therapeutic strategies for multivessel coronary artery disease.
Hueb W, Lopes NH, Gersh BJ, Soares P, Machado LA, Jatene FB, Oliveira SA, Ramires JA.
3. Circulation. 2008 Jul 22;118 (4 ):381-8. doi: 10.1161/CIRCULATIONAHA.107.739144. Epub 2008 Jul 7. Randomized, controlled trial of coronary artery bypass surgery versus percutaneous coronary intervention in patients with multivessel coronary artery disease: six-year follow-up from the Stent or Surgery Trial (SoS ).
Booth J, Clayton T, Pepper J, Nugara F, Flather M, Sigwart U, Stables RH; SoS Investigators.
4. Am Heart J. 2006 Jun;151 (6 ):1194-204. The SYNergy between percutaneous coronary intervention with TAXus and cardiac surgery (SYNTAX ) study: design, rationale, and run-in phase.
Ong AT, Serruys PW, Mohr FW, Morice MC, Kappetein AP, Holmes DR Jr, Mack MJ, van den Brand M, Morel MA, van Es GA, Kleijne J, Koglin J, Russell ME.
5. Lancet. 2013 Feb 23;381 (9867 ):629-38. doi: 10.1016/S0140-6736 (13 )60141-5.
Coronary artery bypass graft surgery versus percutaneous coronary intervention in patients with three-vessel disease and left main coronary disease: 5-year follow-up of the randomised, clinical SYNTAX trial. Mohr FW, Morice MC, Kappetein AP, Feldman TE, Ståhle E, Colombo A, Mack MJ, Holmes DR Jr, Morel MA, Van Dyck N, Houle VM, Dawkins KD, Serruys PW.
6. N Engl J Med. 2009 Mar 5;360 (10 ):961-72. doi: 10.1056/NEJMoa0804626. Epub 2009 Feb 18. Percutaneous coronary intervention versus coronary-artery bypass grafting for severe coronary artery disease. Serruys PW, Morice MC, Kappetein AP, Colombo A, Holmes DR, Mack MJ, Ståhle E, Feldman TE, van den Brand M, Bass EJ, Van Dyck N, Leadley K, Dawkins KD, Mohr FW; SYNTAX Investigators.
7. Eur J Cardiothorac Surg. 2010 Sep;38 Suppl:S1-S52. doi: 10.1016/j.ejcts.2010.08.019.
Guidelines on myocardial revascularization. Task Force on Myocardial Revascularization of the European Society of Cardiology (ESC ) and the European Association for Cardio-Thoracic Surgery (EACTS ); European Association for Percutaneous Cardiovascular Interventions (EAPCI ), Kolh P, Wijns W, Danchin N, Di Mario C, Falk V, Folliguet T, Garg S, Huber K, James S, Knuuti J, Lopez-Sendon J, Marco J, Menicanti L, Ostojic M, Piepoli MF, Pirlet C, Pomar JL, Reifart N, Ribichini FL, Schalij MJ, Sergeant P, Serruys PW, Silber S, Sousa Uva M, Taggart D.
8. The Journal of Thoracic and Cardiovascular Surgery, Volume 137, Number 4, p.1020-1021. Coronary stent disease: When will enough be enough? Igor E. Konstantinov, MD, PhD, Pankaj Saxena, MCh, DNB, and Jaffar Shehatha.
Аортокоронарное шунтирование на работающем сердце
Операция на открытом сердце, во время которой создается обходной путь, позволяющий доставить кровь к миокарду в обход пораженной артерии.
Об операции АКШ
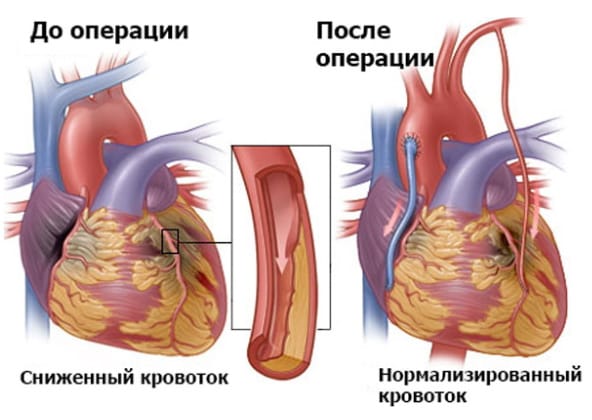
Аортокоронарное шунтирование (АКШ) – один из самых эффективных метод в лечении ишемической болезни сердца (ИБС). Операция выполняется на работающем сердце, без применения метода искусственного кровообращения и показана в тех случаях, когда поражение артерий сердца выражено настолько, что использование других методов восстановления коронарного кровотока невозможно.
В нашей клинике ФНКЦ ФМБА коронарное шунтирование выполняется несколькими методами:
Преимущества АКШ на работающем сердце
Показания к аортокоронарному шунтированию
Показания к АКШ определяются различной степенью поражения артерий и проявлениями ишемической болезни сердца:
Как правило, АКШ не проводится :
Подготовка к аортокоронарному шунтированию
В ФНКЦ ФМБА перед проведением аортокоронарного шунтирования сердца врач составляет план предоперационного обследования. Оно включает лабораторные анализы и инструментальные исследования:
При наличии сопутствующей патологии могут быть назначены дополнительные анализы:
За день до операции пациента осматривает хирург и анестезиолог. Накануне АКШ рекомендуется легкий ужин не позднее 12 часов до операции, с ночи не есть, не пить, отменить прием лекарств. На ночь ставится очистительная клизма. Утром пациент принимает душ.
После подписания информированного согласия пациенту делается премедикация — вводятся лекарства, которые снизят эмоциональную напряженность, помогут успокоиться. Через 40-60 минут пациент доставляется в операционный блок.
В кардиологическом центре ФНКЦ ФМБА вы можете сдать все анализы и пройти исследования, рекомендованные врачом перед операцией. Структура нашего центра позволяет быстро пройти подготовительный предоперационный этап и получить результаты на руки. Имея свою лабораторию, мы отвечаем за правильность взятия анализов и качество клинико-лабораторных исследований.
Проведение АКШ
Аортокоронарное шунтирование на работающем сердце начинается с обеспечения доступа к месту проведения операции — послойно разрезается кожа, подкожные слои, мышцы.
Трансплантат (шунт) — здоровый участок вены или артерии — забирается из грудной клетки пациента или его конечности (бедра, голень). Для выполнения операции на работающем сердце применяется специальное оборудование, позволяющее стабилизировать миокард в месте формирования анастомоза. Один конец здорового сосуда подшивается к аорте, другой — к коронарной артерии ниже стенозированного/суженного участка. Затем восстанавливается полная работа сердца, рана ушивается, пациента переводят в отделение реанимации.
После операции
В целом реабилитация и восстановление после АКШ без искусственного кровообращения проходит быстрее и легче. Если ранний послеоперационный период проходит без осложнений, то через сутки удаляют катетеры и пациента переводят в отделение, где он находится до 7-10 дней. Там будет отслеживаться состояние сердца и всего организма.
В послеоперационном периоде пациенту индивидуально подбирается план реабилитации и назначается лечебная физкультура.
Хорошим методом поддержания здоровья являются пешие прогулки длительностью от 10 минут в самом начале (после того как разрешат ходить) до 30-60 минут через 2-3 недели после операции.
Важно, чтобы при физической нагрузке, ЧСС не поднимался выше 100-115 ударов в минуту и не было одышки.
Если после операции и реабилитационного периода в палате – в отделении кардиохирургии вы переживаете о самостоятельном восстановлении, можете пройти программу реабилитации в нашем центре.
При выписке из стационара лечащий врач выдаст памятку о правилах профилактики после операции, назначит лекарственные препараты. Прием любых других препаратов, в том числе из домашней аптечки, должен быть согласован с кардиологом.
Курить, употреблять алкоголь после операции АКШ нельзя пожизненно. Также нужно будет соблюдать диету с уменьшенным содержанием соли, жиров, сладостей.
После вам необходимо будет пройти исследование сердца через 1 месяц, 3, 6, 12 месяцев. Это вы также можете сделать в нашем центре.
Стоимость АКШ
Несмотря на общее название «шунтирование на работающем сердце», существует несколько методов проведения этой операции. Врач выбирает метод в зависимости от показаний, сопутствующих заболеваний, состояния сердца и организма на момент вмешательства.
Важно знать, что АКШ часто проводится в сочетании с другими методами лечения и операциями. К примеру, может выполняться АКШ и сразу этапно удаляться опухоль в любом органе, или АКШ выполняется в сочетании с операцией на сонной артерии или с операцией на клапанах сердца. Если же у пациента аритмия, то АКШ может выполняться в сочетании с РЧА легочных вен.
Операция аортокоронарного шунтирования в нашей клинике может проводиться в рамках бесплатной высокотехнологичной медицинской помощи по ВМП или платно.
Окончательная стоимость лечения определяется исходным состоянием пациента (сопутствующие заболевания, выраженность ХСН), а также его подготовленностью к операции, наличием необходимых анализов и исследований.
Стоимость может варьироваться от 420 000 до 450 000 рублей.
Многолетний опыт кардиохирургов ФНКЦ ФМБА подтвержден большим числом успешных операций по разным методам: все вмешательства проводятся по современным рекомендациям на высокотехнологичном оборудовании. Абсолютно все обследования вы можете пройти непосредственно в ФНКЦ ФМБА по плану, составленному врачом.
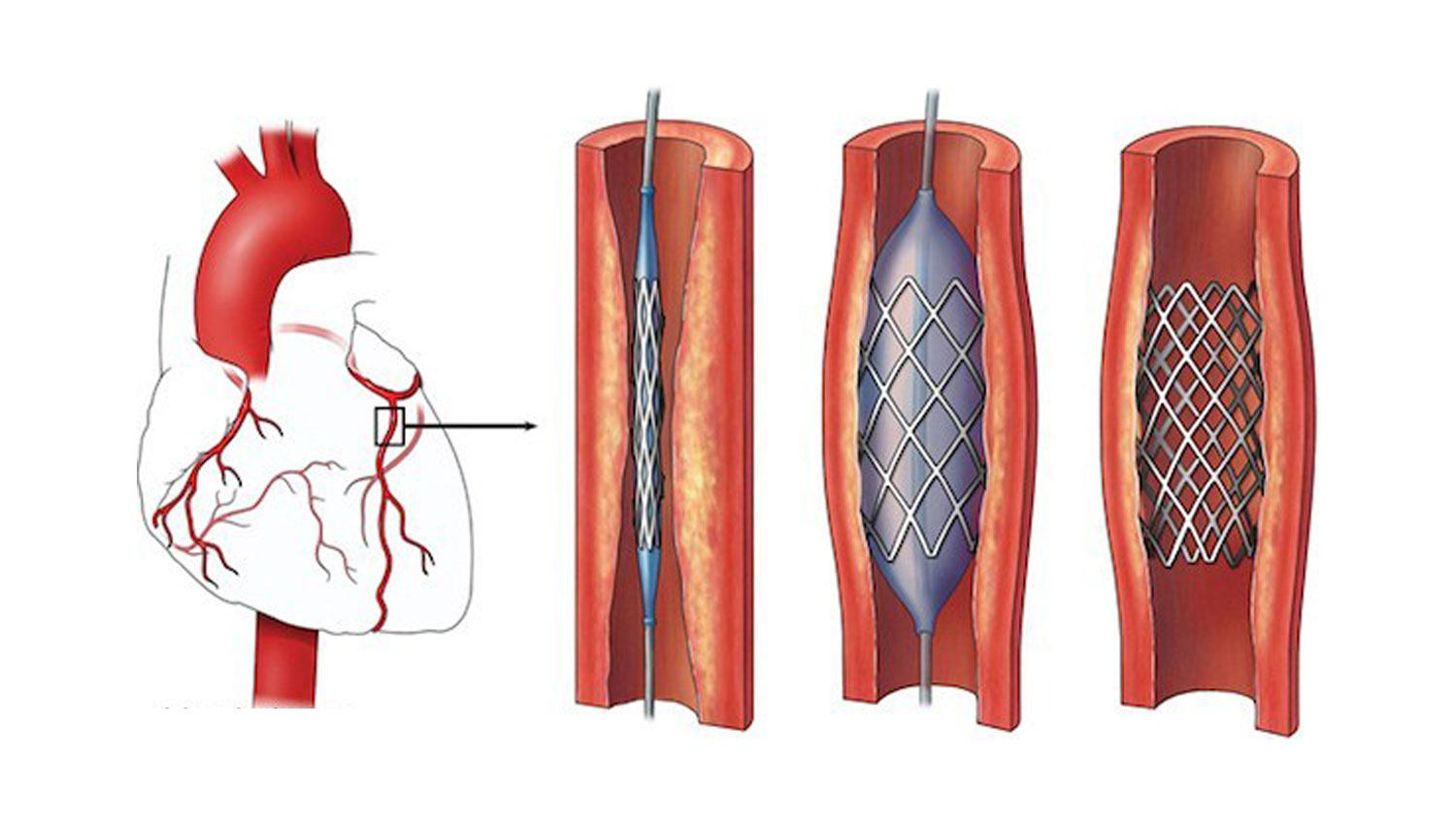
Шунтирование и стентирование сосудов сердца
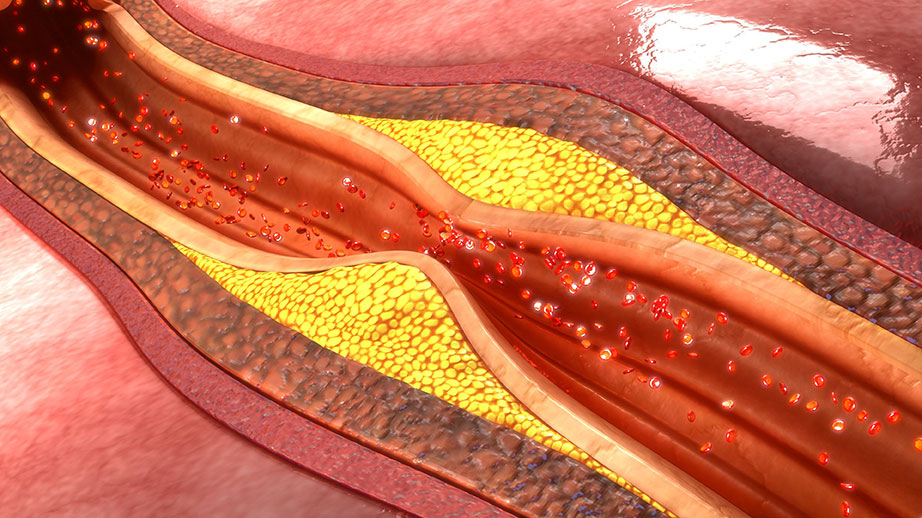
Иногда проблемы с сердечно-сосудистой системой становятся настолько серьезными, что консервативные методики лечения перестают оказывать должный эффект. Если пациенту диагностирован атеросклероз, серьезно поразивший один или несколько сосудов, показано оперативное вмешательство. В проблемной зоне проводятся определенные манипуляции, направленные на восстановление нормальной проходимости сосудов и корректной работы всей сердечно-сосудистой системы.
В случае закупорки сосудов атеросклеротическими отложениями ткани сердца испытывают кислородное голодание. Это приводит к возникновению ишемической болезни. Данное состояние крайне опасно для жизни пациента, особенно в случае полной закупорки сосуда, что влечет за собой инфаркт миокарда. Однако сегодня существуют эффективные методики лечения ишемической болезни сердца – стентирование и шунтирование.
Что такое шунтирование сосудов сердца
Шунтирование – операция по замене пораженного участка сосуда. В подавляющем большинстве случаев это коронарная артерия. Радикальное хирургическое вмешательство значительно увеличивает продолжительность жизни пациента, снижает риск развития острого коронарного синдрома, стенокардии, возникновения инфаркта.
Операция длится от 4 до 6 часов. Пациента вводят в медикаментозный сон. Доступ к сердцу осуществляется через разрез в области грудины или межреберного пространства. Суть операции заключается в создании обходного пути для тока крови. Для этого берется участок лучевой, внутренней грудной артерии или вены бедра (на усмотрение врача). Проводится замена сосуда, после чего грудная стенка ушивается.
Что такое стентирование сосудов сердца
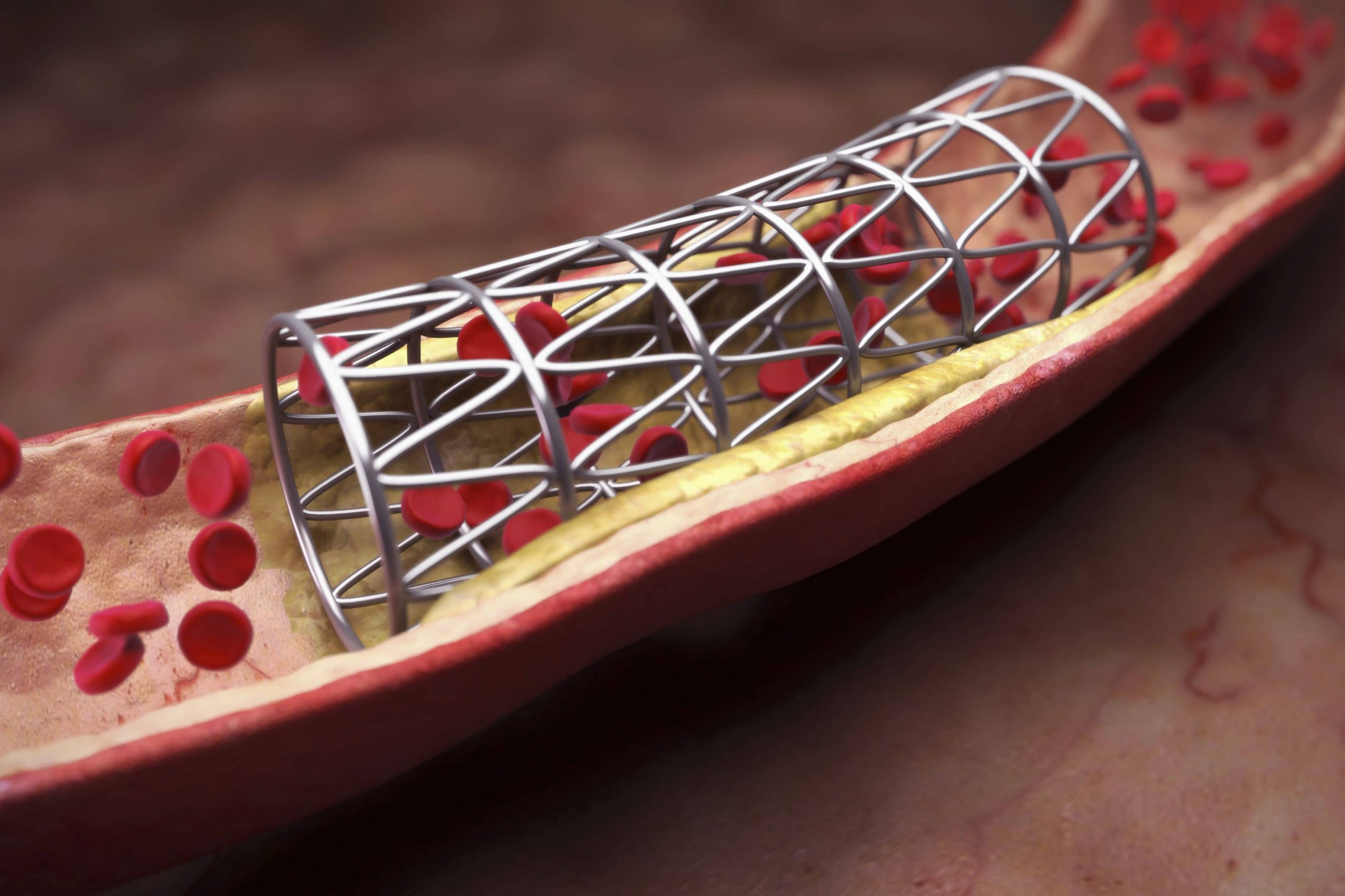
Стентирование – более современная, малотравматичная операция по восстановлению пораженного участка сосуда. Основное направление вмешательства – восстановление просвета сосуда.
Суть стентирования заключается во введении в пораженный сосуд специального баллона, который под высоким давлением раскрывается, разрушает атеросклеротическую бляшку и обеспечивает проходимость сосудистого русла. Баллон находится в стенте – специальной поддерживающей конструкцией, выполненной из специального сплава. При раскрытии баллона стент раскрывается и остается в сосуде навсегда, фиксируя его стенки и предотвращая повторное образование атеросклеротических отложений. Баллон же выводится из артерии.
Чем отличаются стентирование и шунтирование
Принципы проведения шунтирования:
Немаловажный момент – реабилитационный период. В случае проведения операции шунтирования пациента ждет долгое восстановление. Также после вмешательства необходимо в течение жизни соблюдать ряд строгих ограничений, чтобы не допустить повторного возникновения атеросклеротических бляшек.
Отличие стентирования от шунтирования:
никаких обходных путей для кровотока не формируется – закупоренная артерия расширяется при помощи стента, и кровообращение восстанавливается естественным путем.
После операции пациент находится в стационаре 1-3 дня. Реабилитационный период минимален – уже через несколько часов после вмешательства человек может садиться, вставать и даже аккуратно передвигаться. Вероятность развития осложнений после стентирования минимальна. Наиболее распространенные послеоперационные проблемы – повреждение стенки сосуда, развитие кровотечения, образование гематомы. Однако все они быстро решаются в условиях стационара под контролем лечащего врача.
Когда проводится шунтирование
Шунтирование производится в следующих случаях:
У операции есть ряд противопоказаний. Шунтирование нельзя делать пациентам в преклонном возрасте, с тяжелыми сопутствующими заболеваниями. Иногда врачи вынуждены экстренно проводить операцию даже при наличии противопоказаний, но тогда значительно возрастает риск летального исхода, о чем должны быть уведомлены родственники пациента.
Когда проводится стентирование
Стентирование делают, когда просвет артерий сужен более, чем на половину. Это эффективная операция, которую выполняют даже при наличии сопутствующих хронических заболеваний, инфекционных процессов в организме. Изначально при решении вопроса об оперативном вмешательстве практически всегда стоит вопрос о стентировании. Если его провести нельзя, тогда уже делают шунтирование.
Общие рекомендации после операции
Пациентам после шунтирования и стентирования показано правильное, разнообразное питание. Необходимо отказаться от употребления жирного, жареного, соленого. Категорически запрещены продукты с повышенным содержанием холестерина. По желанию пациента можно получить направление к диетологу, который распишет оптимальный индивидуальный рацион.
Реабилитационный период после операции подразумевает прием лекарственных препаратов. Помимо стандартного комплекса медикаментов обязательно нужно принимать назначенные врачом антикоагулянты. Многие отказываются от них из-за высокой стоимости. Однако игнорирование предписаний кардиолога чревато формированием тромба в установленном стенте\замененном участке сосуда.
Заключение
Стентирование и шунтирование сосудов сердца – хирургические методики лечения ишемической болезни. К ним прибегают, когда консервативная терапия не дает желаемого результата. Они направлены на улучшение кровообращения в миокарде, однако реализуется цель разными способами. Стентирование применяют, если область поражения сравнительно небольшая. Шунтирование необходимо в случае, когда это единственный способ восстановить нормальное кровообращение в организме.
Подходящую тактику лечения подбирает кардиохирург индивидуально для каждого пациента. Перед операцией обязательно проводится комплексное обследование, позволяющее оценить степень поражения сосудов. Основные факторы, влияющие на выбор способа оперирования – массивность атеросклеротических отложений и общее состояние пациента.
Остались вопросы по шунтированию и стентированию?
Бесплатная консультация специалистов AngioClinic
Правила жизни пациентов после операции на открытом сердце (операции коронарного шунтирования)
У пациентов, которые перенесли операцию аорто-коронарного или маммаро-коронарного шунтирования, то есть операцию на открытом сердце, всегда много вопросов. Постараемся ответить на самые часто задаваемые.
Можно ли пить после шунтирования?
Алкоголь после шунтирования не противопоказан. Вопрос в его количестве. Алкоголь в умеренной дозе является даже профилактикой атеросклероза. Под умеренной дозой понимается один бокал (200 мл) вина в день для мужчины. Эквивалентом является 50 грамм крепких напитков. При этом нужно отметить, что именно в красном вине есть полифенолы, которые благотворно влияют на липидный обмен. Что касается женщин, то рекомендуемые дозы в два раза меньше, чему у мужчин. Доказано, что «непьющим» мужчинам и женщинам не стоит рекомендовать начинать употреблять алкоголь. К слову, в гранатовом соке также много полифенолов и его благотворное действие в плане профилактики атеросклероза тоже доказано.
Сколько живут после шунтирования?
После шунтирования жить можно достаточно долго. Например, не так давно у нас на коронарографии был пациент, с маммаро-коронарным шунтом 25 летней давности. По какому-то счастливому стечению обстоятельств во внутренней грудной артерии (a.mammaria) не формируются атеросклеротические бляшки. Это самый качественный и длительно живущий шунт. Эту операцию впервые в мире сделал профессор Колесов В.И., работавший в 1-м Ленинградском Медицинском институте. Венозные шунты имеют более ограниченное время жизни, чаще 8-10 лет. Кардиохирурги стараются подобрать оптимальную для пациента тактику операции, учитывая «важность» пораженной артерии и чаще комбинируют артериальные и венозные шунты. Иногда встречается полная артериальная реваскуляризация, что, конечно, прогностический очень хорошо для пациента. Надо отметит, что изменяющиеся (зарастающие) венозные шунты можно стентировать. Имплантация стента в полностью закрытый или суженный шунт встречается не так уж и редко. Иногда эндоваскулярные хирурги даже восстанавливают кровоток в собственных артериях пациента, даже если они были много лет закрыты. Все это становиться возможно благодаря современным эндоваскулярным (внутрисосудистым) технологиям.
Конечно, на время жизни после аорто-коронарного шунтирования также влияет наличие постинфарктных рубцов, их распространенность, снижение сократительной функции сердца, а также наличие сопутствующих заболеваний. Например, наличие сахарного диабета, особенно его декомпенсированной формы будет ухудшать прогноз. Самое важное, чтобы пациент соблюдал все предписания кардиолога: имел стабильное артериальное давление, целевые уровни «вредного» холестерина, следил за показателями углеводного обмена, а также сохранял рекомендованную двигательную активность.
Диета после шунтирования/питание после шунтирования
По поводу диеты можно выделить два основных направления: во-первых, это ограничение животных жиров. К животным жирам относятся продукты, изготавливаемые из мяса, молока, мясных субпродуктов. Также холестерина слищком много в яичном желтке и икре. Самая правильная диета для кардиологического пациента – это средиземноморская. Она богата овощами (кроме картофеля), зеленью, рыбой, морепродуктами, зерновыми. Употребление мяса должно свестись к 1-2 разам в неделю. Предпочтение следует отдавать нежирным сортам мяса – индейке, куриной грудке, дичи. Рыба может использоваться и речная, и морская. Морская рыба богата полиненасыщенными жирными кислотами, которые борются с процессом атеросклероза.
Во-вторых, нужно стараться избегать «простых» легкоусвояемых углеводов. К ним в первую очередь относятся сахар и белая мука. Эти рекомендации в большей степени относятся к пациентам с сахарным диабетом и нарушением толерантности к углеводам («преддиабет»)? Но и просто пациентам после шунтирования не повредят. Для этого стоит избегать мучного и сладкого. Гарниры должны быть представлены овощами, бурым или диким рисом, макаронами из твердых сортов пшеницы.
Реабилитация после шунтирования
Этап реабилитации после шунтирования очень важен. В общем от того насколько правильно будет проведен этот этап лечения зависит и дальнейшее выздоровление. Реабилитацию после шунтирования следует разделить на три этапа. Первый этап начинается еще в стационаре, когда пациент начинает делать под контролем врача по лечебной физкультуре дыхательные упражнения и начинает ходить. Второй продолжается в санатории, где постепенно увеличивают нагрузку в виде ходьбы под контролем специалистов и адаптируют пациента к повседневной жизни. Если операция шунтирования была плановая и послеоперационный период протекал спокойно, то переносимость нагрузки у пациента постепенно возрастает и становиться лучше, чем до операции. Собственно, для этого операция и делалась. Несмотря на то, что часто грудину во время операции открывают, а потом соединяют металлическими скобками, бояться, что она разойдется, не нужно. С другой стороны, нужно знать, что грудина срастается в течение 3-х месяцев и в течение этого времени надо ограничивать ассиметричные движения в верхнем плечевом поясе, отказаться от привычки закладывать руки за спину или носить что-то тяжелое в одной руке или на одном плече. У пациентов, которым делали операцию из миниинвазивного доступа очень повезло – с этими вопросами они не столкнуться. Третий этап- амбулаторный. Это самостоятельные тренировки в домашних условиях под четким руководством лечащего кардиолога, который с помощью нагрузочных проб может оценит в правильном ли режиме Вы тренируетесь.
Упражнения после шунтирования/Тренировки после шунтирования
Боли после шунтирования/Осложнения после шунтирования
Боли есть у всех пациентов после шунтирования в раннем послеоперационном периоде. Болит послеоперационная рана. Важно понимать, что сердце через несколько дней после операции коронарного шунтирования работает практически в «нормальном режиме». Плохое самочувствие пациента, помимо болей связано еще со снижением гемоглобина, иногда реакцией мозга на искусственное кровообращение. Важно:
Секс после шунтирования. Половая жизнь после шунтирования
Эректильная дисфункция частая проблема для наших пациентов, ведь по механизму возникновения она схожа с ишемической болезнью сердца, так как связана с недостаточным расширением артерий. Для большинства мужчин выходом из этой ситуации является прием ингибиторов фосфодиэстеразы 5 типа, то есть Виагры, Сиалиса и так далее. Сами эти препараты никакой дополнительной нагрузки на сердце не вызывают. Есть только одно важное правило – их ни в коем случае нельзя сочетать с нитропрепаратами (нитроглицерин, нитроспрей, нитросорбид, моночинкве, кардикет и так далее) из-за риска резкого снижения артериального давления. Если наши пациенты вынуждены принимать нитраты, то основные препараты для лечения эректильной дисфункции им противопоказаны.
Перелеты после шунтирования. Можно ли летать после шунтирования?
После шунтирования летать можно, если нет каких-либо других ограничений и послеоперационный период прошел спокойно. Первый перелет возможен через 10 дней. Об этом мы можем говорить с уверенностью, так как все наши пациенты, прооперированные в Германии возвращались на самолете домой именно в этот период. Все пациенты после шунтирования принимаю пожизненно малые дозы аспирина. А это хорошая профилактика артериальных тромбозов в том числе во время перелетов.
Одними из факторов риска длительных перелетов являются обезвоживание организма и застой крови в венах ног. Важно пить достаточно жидкости и, при длительных перелетах, не забывать вставать и разминаться.
Ключевую роль в жизни пациента после операции на открытом сердце играет врач-кардиолог. Поэтому принципиально важно найти врача, которому пациент доверил бы свое здоровье. Правильнее всего в этой ситуации ориентироваться на имидж клиники и на опыт конкретного доктора. Ошибкой будет надеяться на кардиохирурга, который проводил операцию. У сердечно-сосудистых хирургов совершенно другая специализация.
Чем чаще пульс, тем выше потребность мышцы сердца в кислороде и тем больше крови требуется сердцу для нормальной работы. Одна из важных задач кардиолога – обеспечить пациенту достаточно редкий пульс для уменьшения потребности сердца в крови, но и не слишком редкий, чтобы в головном мозге кровоток сохранялся на достаточном уровне. Обычно идеальный пульс для пациента после шунтирования- 55-60 уд/мин. Основные препараты, которые мы используем для урежения пульса это бета- адреноблокаторы (бисопролол, метопролол, небиволол и др). Они не только урежают пульс в покое, но и уменьшают реакцию пульса на физические и эмоциональные нагрузки.
После коронарного шунтирования 99% пациентов нуждаются в приеме статинов. Никакие побочные эффекты от приема статинов (по большому счету это только возможные боли в мышцах) не могут сравниться с той пользой, которую дает замедление процесса атеросклероза у наших пациентов.
Сразу после шунтирования походы к кардиологу будут достаточно частые. Это зависит от того как прошел послеоперационный период, были ли осложнения, находился ли пациент на реабилитации. В дальнейшем, когда состояние становиться стабильным, достаточно посетить кардиолога 1-2 раза в год. На приеме врач оценит давление, пульс пациента, выявит возможные проявления стенокардии, сердечной недостаточности. Оптимально выполнить нагрузочный тест- стресс- эхокардиографию, который поможет оценить работу сосудов сердца после операции. ЭКГ и УЗИ сердца в покое не дадут достаточной информации о функциональном состоянии сердца, а соответственно, косвенной информации о проходимости шунтов. Контроль липидограммы (расширенного анализа на холестерин) позволит врачу отрегулировать дозу статинов. Помните, что для пациентов, перенесших операцию на сердце, целевой показатель холестерина липопротеидов низкой плотности («вредный холестерин») 1,5-1,8 ммоль/л, что значительно ниже, чем у других категорий пациентов!
Пациентам, перенесшим операцию на сердце следует незамедлительно обратиться к врачу при проявления первых признаков стенокардии. Боли, жжение или тяжесть за грудиной, которые возникают при физической нагрузке, прекращаются при ее остановке и реагируют на прием нитроглицерина – это повод срочно обратиться к врачу, в т.ч. вызвав скорую помощь. Внезапно возникшие или прогрессирующие симптомы стенокардии часто являются предвестником скорого инфаркта.