Что такое гиперсекреция ренина
Что такое гиперсекреция ренина
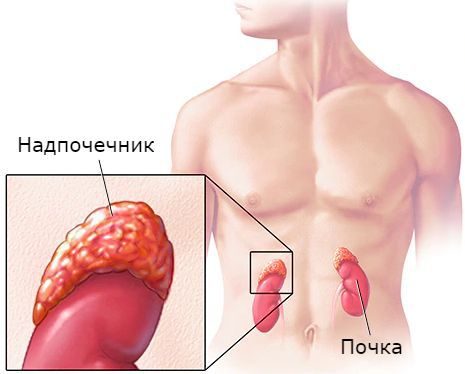
Другой причиной гипертензии, вызванной избыточным объемом жидкости в организме, является гиперсекреция альдостерона или, что случается реже, других стероидных гормонов. Небольшая опухоль в одном из надпочечников может секретировать большое количество альдостерона. Это состояние называют первичным альдостеронизмом. Альдостерон увеличивает реабсорбцию соли и воды в почечных канальцах. За счет этого происходит уменьшение диуреза и увеличение объема крови и внеклеточной жидкости. В результате развивается гипертензия. Увеличение потребления соли на этом фоне способствует еще большей гипер-тензии. Если такое состояние продолжается месяцы и годы, повышенное артериальное давление приводит к патологическим изменениям почек, в результате почки задерживают еще больше соли и воды помимо прямого действия альдостерона. Так часто развивается тяжелая гипертензия, приводящая к летальному исходу.
В случаях первичного альдостеронизма на ранних стадиях гипертензии сердечный выброс увеличивается, но на поздних стадиях он практически возвращается к исходному уровню, в то время как общее периферическое сопротивление вторично повышается.
Ренин-ангиотензиновая система. Ее роль в регуляции давления и развитии гипертензии
Кроме способности почек контролировать артериальное давление за счет изменения объема внеклеточной жидкости, почки имеют и другой мощный механизм регуляции давления. Это ренин-ангиотензиновая система.
Ренин — это фермент, который выделяется почками в случае падения артериального давления до очень низкого уровня. Ренин приводит к повышению артериального давления несколькими способами, устраняя таким образом первичное падение давления.
Ренин — это фермент, который выделяется почками в случае падения артериального давления до очень низкого уровня. Ренин приводит к повышению артериального давления несколькими способами, устраняя таким образом первичное падение давления.
На рисунке ниже показаны стадии активации ренин-ангиотензиновой системы и участие ее в регуляции артериального давления.
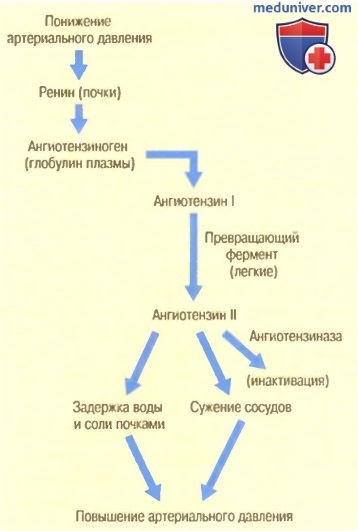
Ренин синтезируется и накапливается в неактивной форме (в виде проренина) в клетках юкстагломерулярного аппарата (ЮГА) почек. Клетки ЮГА представляют собой видоизмененные гладкомышечные клетки, расположенные в стенке приносящих артериол непосредственно перед капиллярным клубочком. Когда артериальное давление падает, собственный почечный механизм вызывает расщепление молекул проренина в клетках ЮГА и выделение ренина в кровь, протекающую через почечные сосуды. Таким путем большая часть ренина поступает в систему кровообращения. Небольшое количество ренина остается в тканевой жидкости почек и оказывает местное действие.
Ренин является ферментом. Ренин вызывает ферментативное расщепление другого белка плазмы крови — глобулина, который называют ангиотензиногеном. В результате образуется пептид, состоящий из 10 аминокислот, — ангиотензин I. Ангиотензин I является слабоактивным сосудосуживающим веществом и не оказывает значительного влияния на систему кровообращения.
Через несколько секунд или минут после образования ангиотензина I еще две аминокислоты отделяются от молекулы ангиотензина I, благодаря чему образуется ангиотензин II. Это преобразование почти полностью происходит в легких, пока кровь протекает через мелкие сосуды легочного круга кровообращения. Катализатором реакции служит ангиотензин-превращающий фермент (АПФ), присутствующий в эндотелии легочных сосудов.
Ангиотензин II является чрезвычайно активным сосудосуживающим фактором, который оказывает и другие влияния на систему кровообращения. Однако он сохраняется в кровотоке только 1-2 мин, а затем быстро инактивируется многочисленными ферментами под общим названием ангиотензиназ.
Находясь в кровотоке, ангиотензин II вызывает два принципиально важных эффекта, способствующих повышению артериального давления. Первый из них — сужение сосудов во многих сосудистых областях организма — развивается быстро. Сужение артериол приводит к увеличению общего периферического сопротивления и, следовательно, к увеличению артериального давления. Кроме того, умеренное сужение вен вызывает увеличение венозного возврата крови к сердцу, что стимулирует насосную функцию сердца.
Вторым эффектом ангиотензина, способствующим повышению артериального давления, является уменьшение экскреции соли и воды почками. Постепенное увеличение объема внеклеточной жидкости приводит к увеличению артериального давления в течение нескольких часов или дней. Это долговременное влияние с помощью механизма, регулирующего объем внеклеточной жидкости, является даже более мощным, чем быстрый сосудосуживающий эффект.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Что такое гиперсекреция ренина
Ренин – расщепляющий белки фермент, который производится юкстагломерулярными клетками почек. Основной его функцией является регулирование артериального давления, уровня калия и баланса объема жидкости.
МкМЕ/мл (микромеждународная единица на миллилитр).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
Общая информация об исследовании
Ренин выделяется почками при падении артериального давления, снижении концентрации натрия или увеличении концентрации калия. Под действием ренина ангиотензиноген превращается в ангиотензин I, который затем преобразуется с помощью другого фермента в ангиотензин II. Ангиотензин II оказывает мощный сосудосуживающий эффект и стимулирует выработку альдостерона. Как итог – повышение артериального давления и поддержание нормального уровня натрия и калия.
Так как ренин и альдостерон очень тесно связаны, то часто их уровни определяют одновременно.
Для чего используется исследование?
Тест на ренин главным образом используется для диагностики заболеваний, связанных с изменением его уровня.
Исследование особенно ценно для скрининга первичного гиперальдостеронизма – синдрома Конна, – который вызывает повышение кровяного давления.
Когда назначается исследование?
Что означают результаты?
Возраст
Референсные значения
Референсные значения не стандартизованы.
При сдаче крови в горизонтальном положении
При сдаче крови в вертикальном положении
При интерпретации результатов анализа на ренин необходимо учитывать уровень альдостерона и кортизола. Только тогда можно говорить о полноценной диагностике заболеваний, связанных с повышенным артериальным давлением.
Снижение концентрации ренина при повышенном альдостероне с большой вероятностью указывает на первичный гиперальдостеронизм (синдром Конна), вызванный доброкачественной опухолью одного из надпочечников. Он может протекать бессимптомно, но в случае снижения уровня калия появляется мышечная слабость. Гипокалиемия и гипертония свидетельствуют о необходимости проверки на гиперальдостеронизм.
Если уровень ренина повышен, а альдостерона, напротив, понижен, можно диагностировать хроническую недостаточность коры надпочечников, так называемую болезнь Аддисона, которая проявляется обезвоживанием, низким артериальным давлением, а также низким уровнем натрия и калия.
Что может влиять на результат?
Кто назначает исследование?
Терапевт, эндокринолог, кардиолог, нефролог, онколог, гинеколог.
Ренальная гипертензия
1. Общие сведения
Связь между состоянием почек, артериальным давлением и характерной отечностью известна давно, и не только медикам. Увидев бледного человека с мешками под глазами, потирающего пальцами виски или затылок, наиболее проницательные из нас сразу спросят: а не от почек ли это?
Действительно, во многих случаях повышенное давление обусловлено дисфункцией почек, и наоборот: недостаток кровоснабжения, – например, при атеросклерозе почечных артерий, – ведет к повреждению нефронной паренхимы (основная ткань почек, состоящая из миллионов фильтрующих элементов-нефронов) и хронической почечной недостаточности.
Процессы эти сложны даже для специалиста, исследования в данной области продолжаются, но широкая распространенность такого рода патологии создает необходимость разобраться хотя бы в основных терминах и современных представлениях о «почечном давлении».
Артериальная гипертензия (АГ, стойкое превышение артериального давления над условным порогом 140/90, гипертоническая болезнь) классифицируется на две основные группы. Эссенциальная, или первичная АГ – самостоятельное полиэтиологическое заболевание, на фоне которого развиваются многочисленные нарушения и осложнения. Напротив, вторичная (симптоматическая) АГ сама является осложнением какого-либо патологического процесса или состояния.
Статистические оценки в отношении различных видов АГ в значительной степени расходятся, однако известно, что абсолютное большинство гипертензий (до 95%) являются первичными.
Относительно вторичных АГ также пока нет ни четких статистических данных, ни общепринятой классификации. Роль почечной патологии в этом плане является одной из главных причин симптоматической гипертензии; на долю нефрогенных АГ приходится, по разным оценкам, от 1-2% до трети всей вторичной гипертензии. В ряде исследований акцентируется тревожная возрастная тенденция: стойкие гипертонические цифры АД обнаруживаются у 20-30% детей и подростков, – что также связывается с дисфункциями почек, – причем в городах эта тенденция выражена вдвое сильнее, чем в сельской местности.
И, наконец, несколько слов о терминологии. Вторичная нефрогенная (почечная) гипертензия – указание лишь на общую причину повышенного давления; этот диагноз, по сути, не полон и не конкретен. Термин «ренальная гипертензия» происходит от названия открытого в конце ХIХ века вещества «ренин» (на латыни «почка» – ren). Ренин – это вырабатываемый почечными клубочками вазопрессорный, т.е. повышающий давление в сосудах, гормон. Однако и определение «ренальная» нельзя считать полным, т.к. избыток ренина в крови может быть обусловлен как его гиперсекрецией, так и нарушениями биохимической переработки вследствие повреждения паренхимы. Поэтому в литературе на сегодняшний день можно встретить уточняющие диагнозы «ренопаренхиматозная», «реноваскулярная», «вазоренальная» гипертензия.
2. Причины
Наиболее распространенная из врожденных причин ренальной гипертензии – фиброзно-мышечная аномалия развития почечной артерии. В качестве врожденных причин описаны также многие другие аномалии строения почек и почечных сосудов, мочевого пузыря, мочеточников и уретры.
Следует отметить, что две наиболее распространенные причины, – одна врожденная и одна приобретенная (см. выше), – в совокупности обусловливают до 98-99% вазоренальной гипертензии.
Что касается собственно ренина, то его секреция и дальнейшая регуляторная роль представляют собой сложнейший эндокринный каскад, в котором участвуют и протеиновые соединения-предшественники, и две формы ангиотензина, и ангиотензинпревращающий фермент (АПФ), и альдостерон (гормон надпочечниковой коры). Очевидно, что любой сбой в этом многоступенчатом процессе, любое повреждение или поражение секреторных и/или рецепторных клеток может вызвать эндокринный дисбаланс и, соответственно, избыток вазопрессорных гормонов. Гиперсекреция ренина может быть ответом на сугубо механическое сокращение васкуляции (кровоснабжения) почек, однако водно-электролитный баланс грубо нарушается и при воспалительных процессах в почках – гломеруло- и пиелонефритах, что ведет к избыточному объему перекачиваемой сердцем крови и, как следствие, к гипертензии (напр., двусторонний пиелонефрит сопровождается артериальной гипертензией более чем в 40% случаев).
3. Симптомы и диагностика
Известны некоторые симптомы, весьма характерные для нефрогенной гипертензии, однако ни один из них не является патогномоничным (присущим только одному заболеванию и не встречающимся при других). Так, отмечаются резкие и внезапные повышения давления на фоне нормальной ЧСС, терапевтическая резистентность к обычному гипотензивному лечению (даже интенсивному). Однако в целом симптоматика может соответствовать любой форме артериальной гипертензии, поэтому диагностика в данном случае требует, как правило, привлечения нескольких смежных специалистов (кардиолога, сосудистого хирурга, эндокринолога, обязательно офтальмолога и т.д.). Первоочередной задачей является дифференциация ренопаренхиматозной формы гипертензии от вазоренальной. Тщательно изучается анамнез, производится осмотр, аускультация и перкуссия, осуществляется детальное и многоплановое лабораторное обследование. Из инструментальных диагностических методов наиболее информативными являются УЗИ, МСКТ, различные виды контрастной урографии и ангиографии (рентгенологическое исследование сосудов), сцинтиграфия почек, радиоиммунологический анализ концентрации ренина в крови, каптоприловая проба и т.д. Следует отметить, что при подозрении на паренхиматозную форму ренальной гипертензии рентгенологические исследования должны назначаться с большой осторожностью и строго по показаниям, поскольку и лучевая нагрузка, и рентген-контрастные вещества могут усугубить повреждение почечных тканей и структур.
4. Лечение
Как показывает статистический анализ накопленных в мире данных, консервативные методы (медикаментозные, диетологические и пр.) значительно менее эффективны, чем активная терапия, и могут применяться лишь как вспомогательные, предоперационные, поддерживающие меры, а также в качестве паллиативного лечения при наличии противопоказаний к хирургическому вмешательству. Оперативная коррекция почечной артериальной гипертензии в большинстве случаев приносит стойкий и выраженный положительный результат и существенно увеличивает продолжительность жизни таких больных. Производится полостная, эндоскопическая или чрескожная операция (в зависимости от клинических характеристик конкретного случая) по восстановлению проходимости стенозированных артерий, устранению врожденных дефектов, или же по удалению пораженной и не функционирующей почки полностью, что в ряде случаев является единственным эффективным ответом. Примерно треть больных в дальнейшем может не принимать поддерживающие гипотензивные препараты.
Паллиативная гипотензивная терапия как альтернатива хирургическому вмешательству, впрочем, также характеризуется достаточно высокой эффективностью (хотя речь может идти лишь о постоянном медикаментозном контроле АД) и позволяет в той или иной степени нормализовать давление более чем в 90% случаев.
Первичный гиперальдостеронизм
Общая информация
Краткое описание
ПГА – собирательный диагноз, характеризующийся повышенным уровнем альдостерона, который относительно автономен от ренин-ангиотензиновой системы и не снижается при натриевой нагрузке. Повышение уровня альдостерона является причиной сердечно-сосудистых расстройств, снижения уровня плазменного ренина, артериальной гипертензии, задержки натрия, и ускоренного выделения калия, что приводит к гипокалиемии. Среди причин ПГА аденома надпочечника, односторонняя или двусторонняя надпочечниковая гиперплазия, в редких случаях – наследственно обусловленный ГЗГА [1].
Код(ы) МКБ:
Дата разработки/пересмотра протокола: 2013 год (пересмотрен 2017 г.).
Сокращения, используемые в протоколе:
| АГ | – | артериальная гипертензия |
| АД | – | артериальное давление |
| АПА | – | альдостеронпродуцирующая аденома |
| АПРА | – | альдостеронпродуцирующая ренинчувствительная аденома |
| АПФ | – | ангиотензинпревращающий фермент |
| АРС | – | альдостерон-рениновое соотношение |
| ГЗГА | – | глюкокортикоид-зависимый гиперальдостеронизм ГПГА – глюкокортикоидподавляемый гиперальдостеронизм |
| ИГА | – | идиопатический гиперальдостеронизм |
| ПГА | – | первичный гиперальдостеронизм |
| ПГН | – | первичная гиперплазия надпочечника |
| ПКР | – | прямая концентрация ренина |
| УЗИ | – | ультразвуковое исследование |
Пользователи протокола: врачи общей практики, эндокринологи, терапевты, кардиологи, хирурги и сосудистые хирурги.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов |
| GPP | Наилучшая клиническая практика |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиопатогенетические и клинико-морфологические признаки ПГА (Е. G. Biglieri, J. D. Baxter, модификация) [2].
· альдостеронпродуцирующая аденома коры надпочечников (АПА) — альдостерома (синдром Конна);
· двусторонняя гиперплазия или аденоматоз коры надпочечников:
— идиопатический гиперальдостеронизм (ИГА, неподавляемая гиперпродукция альдостерона);
— неопределенный гиперальдостеронизм (избирательно подавляемая продукция альдостерона);
— глюкокортикоидподавляемый гиперальдостеронизм (ГПГА);
· альдостеронпродуцирующая, глюкокортикоид подавляемая аденома;
· карцинома коры надпочечников;
· вненадпочечниковый гиперальдостеронизм (яичники, кишечник, щитовидная железа).
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы и анамнез
: головные боли, повышение АД, мышечная слабость, особенно в икроножных мышцах, судороги, парастезии в ногах, полиурия, никтурия, полидипсия. Начало заболевания постепенное, симптомы проявляются после 40 лет, чаще диагностируется в 3-4 декаде жизни.
Физикальное обследование:
· гипертонический, неврологический и мочевой синдромы [2].
Лабораторные исследования:
· определение калия в сыворотке крови;
· определение уровня альдостерона плазмы крови;
· определение альдостерон-ренинового соотношения (АРС).
Пациентам с положительным APC до проведения дифференциального диагноза форм ПГА рекомендовано проведение одного из 4 подтверждающих ПГА тестов (А).
Тесты, подтверждающие ПГА
| Подтверждающий ПГА тест | Методика | Интерпретация | Комментарии |
| Тест с натриевой нагрузкой | Увеличить потребление натрия >200 ммоль ( |
· УЗИ надпочечников (однако, чувствительность данного метода недостаточна, особенно в случае маленьких размеров образования менее 1,0 см в диаметре);
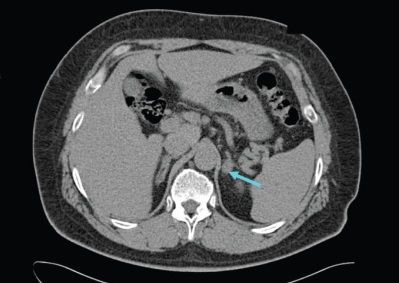
· КТ надпочечников (точность выявления опухолевых образований этим методом достигает 95%). Позволяет определить размеры опухоли, форму, топическое расположение, оценить накопление и вымывание контраста (подтверждает или исключает адренокортикальный рак). Критерии: доброкачественные образования обычно гомогенные, плотность их невысока, контуры четкие;
· сцинтиграфия с 131 I-холестеролом – критерии: для альдостеромы характерно асимметричное накопление радиофармпрепарата (в одном надпочечнике) в отличие от двусторонней диффузной мелкоузелковой гиперплазии коры надпочечников;
· селективная катетеризация вен надпочечников и определение содержания уровня альдостерона и кортизола в крови, оттекающей от правого и левого надпочечника (образцы крови берутся из обеих вен надпочечников, а также из нижней полой вены). Критерии: пятикратное увеличение соотношения альдостерон/кортизол считается подтверждением наличия альдостеромы.
Показания для консультации специалистов:
· консультация кардиолога с целью подбора антигипертензивной терапии;
· консультация эндокринолога с целью выбора тактики лечения;
· консультация сосудистого хирурга для выбора метода оперативного лечения.
Таблица 2. Препараты с минимальным влиянием на уровень альдостерона, с помощью которых осуществим контроль АД при диагностике ПГА
1. Необходима коррекция гипокалиемии после измерения калия плазмы. Для исключения артефактов и завышения реального уровня калия забор крови должен отвечать следующим условиям:
· осуществляется шприцевым способом (вакутейнером нежелательно);
· избегать сжимания кулака;
· набирать кровь не ранее, чем через 5 секунд после снятия турникета;
· сепарация плазмы не менее 30 минут после забора.
2. Больной не должен ограничивать потребление натрия.
3. Отменить препараты, влияющие на показатели АРС не менее, чем за 4 недели:
· спиронолактон, триамтерен;
· диуретики;
· продукты из корня солодки.
4. Если результаты АРС на фоне приема вышеупомянутых средств не являются диагностическими, и если контроль АГ осуществляется препаратами с минимальным влиянием на уровень альдостерона (смотрите таблицу 2) – отмените, по крайней мере, на 2 недели другие лекарства, которые могут влиять на уровень АРС:
· бета-адреноблокаторы, центральные альфа-адреномиметики (клонидин, а-метилдопа), НПВС;
· ингибиторы АПФ, блокаторы ангиотензиновыъх рецепторов, ингибиторы ренина, дигидропиридиновые блокаторы кальциевых каналов.
5. При необходимости контроля АГ лечение проводится препаратами с минимальным влиянием на уровень альдостерона (смотрите таблицу 2).
6. Необходимо иметь информацию о приеме оральных контрацептивов (ОК) и заместительной гормональной терапии, т.к. эстроген-содержащие препараты могут понизить уровень прямой концентрации ренина, что обусловит ложноположительный результат АРС. Не отменяйте ОК, используйте в этом случае уровень АРП, а не ПКР.
В. Условия забора:
· забор в утренние часы, после пребывания пациента в вертикальном положении в течение 2 часов, после нахождения в сидячей позе около 5-15 минут.
· забор в соответствии с п. А. 1, стаз и гемолиз требуют повторного забора.
· перед центрифугированием держать пробирку при комнатной температуре (а не на льду, т.к. холодовой режим увеличивает APП), после центрифугирования плазменный компонент подвергнуть быстрой заморозке.
С. Факторы, влияющие на интерпретацию результатов:
· возраст > 65 лет влияет на снижение уровня ренина, АРС искусственно завышается;
· время дня, пищевая (солевая) диета, временной отрезок постурального положения;
· лекарства;
· нарушения методики забора крови;
· уровень калия;
· уровень креатинина (почечная недостаточность приводит к ложноположительному АРС).
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
Таблица 3. Диагностические тесты при ПГА
Что такое гиперальдостеронизм? Причины возникновения, диагностику и методы лечения разберем в статье доктора Матвеева М. А., эндокринолога со стажем в 10 лет.
Определение болезни. Причины заболевания
В силу стёртой клинической картины данный синдром диагностируется редко. Однако его выявление имеет огромное значение как из-за своей распространённости, так и в связи с возможным своевременным лечением причины артериальной гипертензии и предотвращением тяжёлых сердечно-сосудистых осложнений, улучшая прогноз и качество жизни пациентов.
Кора надпочечников выделяет большое количество альдостерона либо автономно, либо в ответ на стимулы вне надпочечников.
Причинами автономной секреции альдостерона являются заболевания надпочечников:
Вненадпочечниковыми причинами синдрома являются:
Крайне редко возможно развитие псевдогиперальдостеронизма — артериальной гипертензии и низкого уровня калия в крови, имитирующих симптомы гиперальдостеронизма. Причиной тому является существенная передозировка солодки или жевательного табака, которые влияют на метаболизм гормонов в надпочечниках.
Симптомы гиперальдостеронизма
Обычно гипертония при данном синдроме устойчива к препаратам, нормализующим давление. Однако этот признак гиперальдостеронизма далеко не всегда становится определяющим, поэтому его отсутствие не исключает диагноз и может привести к диагностической ошибке. Течение артериальной гипертензии при наличии синдрома может быть умеренным и даже мягким, поддающимся коррекции небольшими дозами препаратов. В редких случаях артериальная гипертензия носит кризовый характер, что требует дифференциальной диагностики и тщательного клинического разбора.
Третий признак гиперальдостеронизма, встречающийся не менее чем в 50-70 % случаев, — почечный синдром. Он представлен, как правило, невыраженной жаждой и учащённым мочеиспусканием (часто в ночное время).
Выраженность всех вышеперечисленных проявлений напрямую связана с концентрацией альдостерона: чем выше уровень этого гормона, тем выраженнее и тяжелее проявления гиперальдостеронизма.
Патогенез гиперальдостеронизма
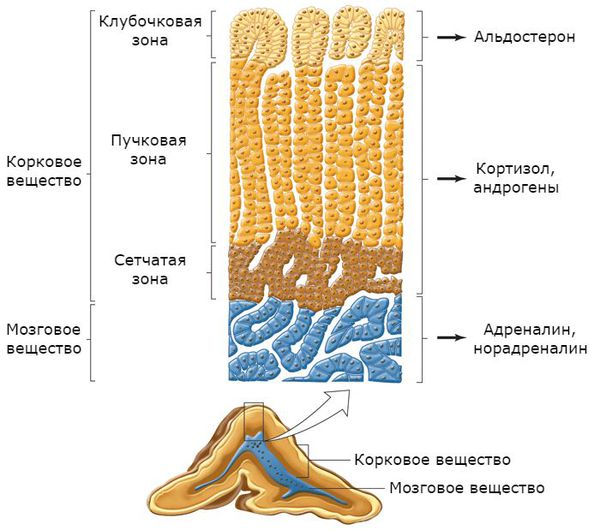
Надпочечники состоят из коркового и мозгового вещества. В корковом веществе, которое составляет до 90 % всей ткани надпочечника, выделяют три зоны:
Главным органом-мишенью для альдостерона являются почки. Именно там данный гормон усиливает всасывание натрия, стимулируя выделение фермента Na + /K + АТФазы, таким образом повышая его уровень в плазме крови. Второй эффект воздействия альдостерона — выделение почками калия, снижая его концентрацию в плазме крови.
При гиперальдостеронизме, т.е. при повышенной альдостерона, натрия в плазме крови становится чрезмерно много. Это приводит к повышению осмотического давления плазмы, задержке жидкости, гиперволемию (увеличение объёма жидкости или крови в сосудистом русле), в связи с чем развивается артериальная гипертензия.
Из всего выше сказанного можно сделать вывод о том, что основная жизненно важная функция альдостерона — это поддержание физиологической осмолярности внутренней среды, т. е. баланса суммарной концентрации растворённых частиц (натрия, калия, глюкозы, мочевины, белка).
Классификация и стадии развития гиперальдостеронизма
В зависимости от причин гиперсекреции альдостерона выделяют первичный и вторичный гиперальдостеронизм. Подавляющее большинство случаев данного синдрома являются именно первичными.
Первичный гиперальдостеронизм — это повышенная секреция альдостерона, независящая от гормональной системы, которая контролирует объём крови и кровяное давление. Он возникает из-за заболеваний надпочечников.
Вторичный гиперальдостеронизм — это повышенная секреция альдостерона, вызванная вненадпочечниковыми стимулами (заболеваниями почек, застойной сердечной недостаточностью).
Осложнения гиперальдостеронизма
Неотложным состоянием, связанным с гиперальдостеронизмом, является гипертонический криз. Его клинические проявления могут ничем не отличаться от обычных гипертонических кризов, проявляющихся головными болями, тошнотой, болями в области сердца, одышкой и т. д. Заподозрить нетипичный гипертонический криз в такой ситуации поможет наличие брадикардии (редкого пульса) и отсутствие периферических отёков. Эти данные в корне изменят тактику лечения и направят диагностический поиск в правильном направлении.
Диагностика гиперальдостеронизма
Для того чтобы не пропустить гиперальдостеронизм, вначале крайне важно выделить основные факторы риска, которые помогут заподозрить это заболевание. К ним относятся:
Следующий этап диагностики — лабораторное подтверждение. Для этого исследуется альдостерон-рениновое соотношение (АРС). Данное исследование является наиболее надёжным, информативным и доступным. Оно должно проводиться в ранние утренние часы: в идеале не позднее чем через два часа после пробуждения. Перед забором крови необходимо спокойно посидеть 5-10 минут.
ВАЖНО: некоторые препараты могут повлиять на концентрацию альдостерона и активность ренина плазмы, что, в свою очередь, изменит АРС. Поэтому за две недели до сдачи данного анализа важно отменить такие препараты, как спиронолактон, эплеренон, триамтерен, тиазидные диуретики, препараты из группы ингибиторов АПФ, БРА (блокаторов рецепторов ангиотензина) и другие. Врач должен проинформировать об этом пациента и временно назначить другую схему лечения гипертонии.
При положительном АРС необходимо провести подтверждающий тест с физиологическим раствором. Он проводится в условиях стационара, т. к. имеет ряд ограничений и требует исследование уровня альдостерона, калия и кортизола исходно и после 4-часового вливания двух литров физиологического раствора. В норме в ответ на большое количество вводимой жидкости выработка альдостерона подавляется, однако при гиперальдостеронизме подавить гормон таким способом не удаётся.
Низкий уровень калия в крови отмечается лишь в 40 % случаев синдрома, поэтому он не может быть надёжным критерием диагностики. А вот щелочная реакция мочи (вследствие повышенного выведения калия почками) является довольно характерным признаком патологии.
Третий этап диагностики — топическая диагностика. Она направлена на поиски очага заболевания. Для этого используются различные способы визуализации внутренних органов.
Лечение гиперальдостеронизма
Оперативное лечение
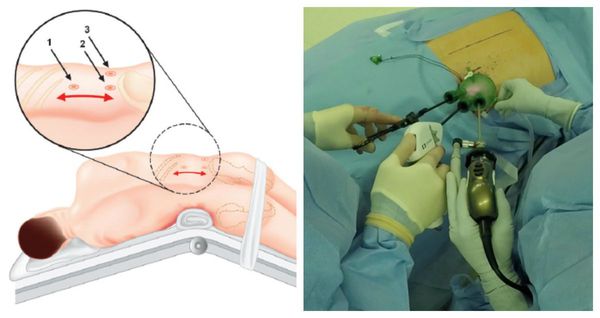
Методом выбора при аденоме надпочечника, синтезирующей альдостерон, и односторонней гиперплазии надпочечника является эндоскопическая адреналэктомия — удаление одного или двух надпочечников через небольшие разрезы.
Противопоказания к удалению надпочечника:
Консервативное лечение
К этой группе препаратов относится калийсберегающий диуретик спиронолактон, который блокирует минералокортикоидные рецепторы и препятствует развитию фиброза миокарда, связанного с альдостероном. Однако он обладает рядом побочных эффектов, воздействуя ещё и на рецепторы андрогенов и прогестерона: может привести к гинекомастии у мужчин, снижению либидо, вагинальным кровотечениям у женщин. Все эти эффекты зависят от дозы препарата: чем больше доза препарата и длительность его применения, тем побочные эффекты более выражены.
Прогноз. Профилактика
При запоздалой диагностике гипертония и осложнения могут сохраняться даже после терапии.
Гиперальдостеронизм может довольно долго протекать только с симптомами гипертонии.
Постоянно высокие цифры артериального давления (более 200/120 мм рт. ст.), нечувствительность к антигипертензивным препаратам, низкий уровень калия в крови — далеко не обязательные признаки синдрома. А ведь именно на это, зачастую, ориентируются врачи, чтобы заподозрить заболевание, «пропуская» гиперальдостеронизм с относительно «мягким» течением на ранних этапах.
Чтобы решить эту проблему, врачам, которые работают с пациентами с артериальной гипертензией, необходимо выявлять группы высокого риска и прицельно обследовать их на предмет наличия гиперальдостеронизма.