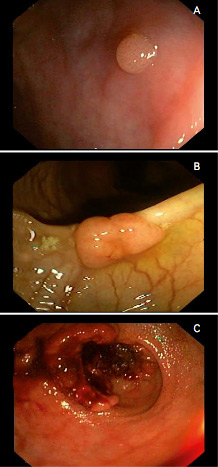
Что такое гистология в онкологии прямой кишки
Лечение рака прямой кишки
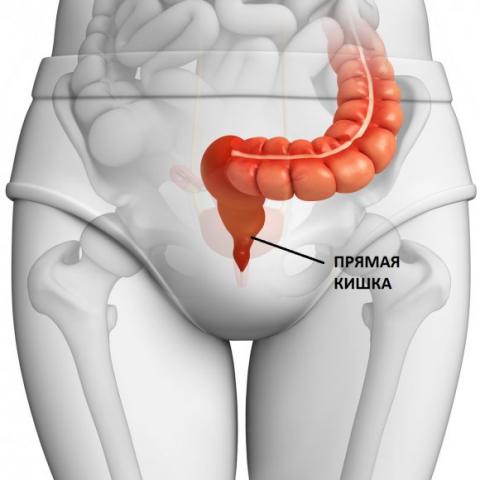
Рак прямой кишки является злокачественной опухолью, которая разрастается из эпителия, который в свою очередь выстилает поверхность прямой кишки. Этот вид рака объединяют с подобным поражением ободочной кишки и называют колоректальным. Этот вид рака занимает 3-е место по частотности и смертности в онкологии.
Симптомы рака прямой кишки
Симптомы рака прямой кишки разделяют на неспецифические и характерные. К неспецифическим относят: ощущение слабости, замедленный пульс, резкое изменение вкусовых предпочтений. Наблюдают признаки изменения обоняния и температуру, которая держится на уровне 37°.
Рассматривая характерные признаки рака кишки, врачи отмечают:
В случае запущенной болезни к этим проявлениям добавляются постоянные боли внизу живота, образуется свищевой ход между кишечной оболочкой и влагалищем (у больных женского пола), а во время мочеиспускания появляется кал.
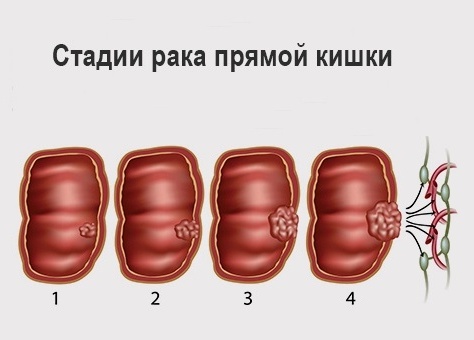
Стадии рака прямой кишки и прогноз
Рак прямой кишки 1 стадии
При первой стадии опухоль имеет малые размеры, она подвижна и занимает ограниченную область слизистой. Метастазы отсутствуют. Выживаемость составляет 90%.
Рак прямой кишки 2 стадии
Вторую стадию разделяют на две подстадии. 2А – опухоль занимает от трети до половины слизистой, располагается не выходя за просвет кишки и ее стенки. Метастаз нет.
Стадия 2Б. Дополняет стадию 2А наличием метастазов в ближайших лимфоузлах. Размер опухоли как и при 2А. Выживаемость около 75%.
Рак прямой кишки 3 стадии
Как и вторая стадия делится на 3А и 3Б. При стадии 3А опухоль занимает больше половины окружности кишки. В злокачественный процесс вовлекаются стенки и клетчатка слизистой. В лимфоузлах наблюдается метастазирование.
Стадия 3Б. При данной стадии глубина произрастания опухоли могут быть любой. В лимфоузлах присутствует множественное метастазирование. Пятилетняя выживаемость на 3 стадии 50%.
Рак прямой кишки 4 стадии
При 4 стадии опухоль бывает любых размеров с присутствием отдаленного метастазирования во внутренних органах и лимфоузлах. Возможно развитие опухоли до распадающейся с дальнейшим разрушением прямой кишки и произрастанием сквозь ткани тазового дна и с регионарными метастазами. Пятилетняя выживаемость при 4 стадии составляет около 10%.
Рак прямой кишки с метастазами
Hа прямой кишки метастазирует чаще всего в:
В 95% случаев метастазирование происходит в первую очередь в печень, которая увеличивается в размерах и становится более плотной. Это проявляется дискомфортом и тяжестью в области правого подреберья. В процессе роста здоровая ткань замещается метастатической, что приводит к нарушениям работы печени. Внешне это проявляется желтушностью кожных покровов.
Виды рака прямой кишки
Вид опухоли диагностируются после гистологических и иммуноцитохимических анализов. Клиника СОЮЗ предлагает гистологические и иммуногистохимические исследования самой высокой степени достоверности. Лабораторные исследования курируются ведущими гистологами Израиля, Испании и России. Определение вида рака нужно для определения тактики лечения (протокола) и составления прогноза.
В зависимости от строения опухоли рак прямой кишки делится на:
Аденокарциному. Самый популярный вид опухоли прямой кишки. Обнаруживается в 75-80% случаев. Происходит из железистой ткани и встречается чаще всего у людей после 50 лет. В процессе исследования возможно определить степень дифференцировки опухолевой ткани. Делятся на высокодифференцированную, умеренно дифференцированную, низко дифференцированную и недифференцированную опухоль. Недифференцированная опухоль отличается особой злокачественностью.
Перстневидно-клеточный рак. Обнаруживается в 3-4% случаев. Называется так по причине особенностей внешнего вида опухолевых клеток: в центре клетки наблюдается просвет, а снаружи узкий ободок с клеточным ядром. Данный вид рака характеризуется неблагоприятным течением, подавляющее большинство пациентов погибают в первые 3 года.
Плоскоклеточный рак. Третий по распространенности вид опухоли прямой кишки, который составляет 2-5%. При этом виде опухоли характерно раннее метастазирование. Зачастую причину возникновения связывают с папилломавирусной инфекцией. Почти всегда встречается в нижней части прямой кишки, ближе к анальному каналу. Лучевая терапия считается самым эффективным методом лечения данного вида рака.
Солидный рак прямой кишки. Диагностируется редко. Данный вид опухоли образуется из железистой ткани и состоит из низкодифференцированных раковых клеток, но он уже не похожи на железистые и располагаются пластами.
Скирозный рак (скир) – еще один редко встречаемый вид опухоли. Характерна тем, что содержит относительно мало раковых клеток и довольно много межклеточного вещества.
Дигностика рака прямой кишки
Диагностика рака толстой кишки проводится в следующим образом. Сначала пациент опрашивается, затем проктолог осматривает пациента и пальпирует прямую кишку. Затем проводится ректороманоскопия. Потом назначается общий анализ крови, кала и делается колоноскопия. Чтобы диагностика была наиболее точной, у пациента берется образец ткани для гистологии.
В результате может быть поставлен диагноз, но врач может направить дополнительно на:
Как правило, опухоль располагается в верхних отделах кишечника, поэтому первичный осмотр может не дать точных результатов. Онкология же в нижнем отделе кишечника диагностируется во время пальпации. Необходимо понимать, что не стоит отбрасывать какие-либо методы диагностики для постановки точного диагноза, от которого зависит дальнейшее лечение.
Лечение и диагностика рака прямой кишки
Содержание:
Для иностранных граждан мы предлагаем предварительную бесплатную консультацию
Ведущие специалисты Центра ответят на ваши вопросы.
Прямая кишка — самый конечный отдел пищеварительной трубки. Она является продолжением толстой кишки, однако по своим анатомическим и физиологическим особенностям существенно от нее отличается.
О том, что в конечном отделе кишечной трубки идет патологический процесс, говорит возникновение полипов, аденом, воспалительных очагов. Чаще всего на их фоне и развивается рак прямой кишки. Лечение этого заболевания обычно проходит успешно, так как болезнь хорошо изучена. Даже при условии ее запущенности возможно излечение, если терапию проводят квалифицированные опытные онкологи.
Согласно мировой статистике, ежегодно диагноз «колоректальный рак» ставят почти 800 тыс. человек. В мировом «рейтинге» онкологических заболеваний он занимает 4-е место.
Болезнь чаще всего встречается у пациентов, живущих в развитых странах. Их стабильная экономика приводит к снижению двигательной активности людей, а это ведет к высокому риску развития ожирения – и как итог – к онкологическим заболеваниям толстой кишки. Так, например, в США ежегодно рак прямой кишки диагностируется у 145 тыс. человек.
В Беларуси рак прямой кишки чаще поражает мужчин и людей старше 45-ти, особенно после 75 лет.
Симптомы рака прямой кишки
Коварство данного заболевания в том, что долгое время болезнь развивается без симптомов. Поэтому человека должно насторожить появление следующих тревожных признаков:
Сигналы эти говорят о возможных проблемах с кишечником, а именно на возможность такой болезни, как рак прямой кишки. Симптомы, лечение по которым нужно начинать с обследования, могут говорить о прогрессирующем процессе.
Если заболевание прогрессирует, то признаками его являются:
Симптомами онкологии могут быть ощущения дискомфорта и тяжести. Лечить рак прямой кишки лучше на начальной стадии, тогда возможно полное излечение.
Факторы риска в развитии колоректального рака
Причин возникновения заболевания несколько:
Как определяется стадия рака прямой кишки?
Различают четыре стадии – I, II, III, IV. В некоторых классификациях учитывают и нулевую.
Рак прямой кишки: стадии, лечение
Нулевая (преинвазийный рак) стадия. Протекает бессимптомно. На этой фазе развития болезни пациента беспокоят чувство тяжести и запоры. Опухоль часто обнаруживается случайно при пальпации либо при ректоскопии, колоноскопии. Новообразование невелико, раковые клетки удаляются при помощи операции – и лечения дальнейшего не требуется.
Стадия I (инвазийный рак). Опухоль небольшого размера (до 2 см), внедрилась в слои стенки кишки, но не вышла за ее границы. Метастазы отсутствуют и поэтому онкологи чаще всего проводят операцию.
Стадия II. Болезнь выходит за границы кишки, но ткани вокруг органа метастазами не поражены. Лечение хирургическое.
Стадия III. Метастазы внедрились в близлежащие лимфоузлы, но не проникли в отдаленные. Лечение обязательно комбинированное. Сегодня онкологами практикуется проведение лучевого и/или химиолечения до и после хирургического вмешательства.
Стадия IV. Отдаленные от кишки органы и/или лимфоузлы поражены раковыми клетками. Методы терапии зависят от зоны распространения метастазов:
Диагностика рака прямой кишки
Чтобы вовремя обнаружить колоректальный рак, в современной медицине используют различные виды диагностики:
Самый простой метод – ректальное обследование при помощи пальцев. Специалист может нащупать указательным пальцем образования в кишке, оценить их характер и взять биопсию.
При подозрении на рак прямой кишки диагностика продолжается. Каловые массы исследуются на наличие в них скрытой крови. Если она выявлена, пациента направляют на колоноскопию.
При проведении колоноскопии специалист может исследовать сигмовидную (сигмоскопия) либо прямую кишку (ректоскопия).
На УЗИ орган исследуют с помощью ультразвукового датчика. Это обследование позволяет узнать, насколько опухоль приникла сквозь стенку кишки, есть ли новообразования в соседних тканях, метастазы в лимфоузлах.
Онкомаркеры дают возможность определить степень активности опухолевых клеток.
МРТ наиболее точно показывает картину наличия опухолевых процессов в малом тазу. Это исследование обязательно при подтверждении необходимости химиолучевого лечения перед операцией.
В ходе ПЭТ выявляются раковые клетки, которые становятся видимыми благодаря специальным средствам, вводимым внутривенно.
При проведении КТ используются контрастные вещества, которые помогают визуализировать злокачественные новообразования в прямой кишке, а также обнаружить пораженные метастазами органы.
Методы лечения рака прямой кишки
Хирургическое лечение
При поражении опухолью подслизистого, слизистого слоев кишки проводится только хирургическое вмешательство. Если небольшого размера рак прямой кишки, удаление его осуществляется с помощью колоноскопа через задний проход.
При выполнении операции при раке прямой кишки высококвалифицированными онкологами и наличию специального оборудования опухоль можно удалить методом трансанальной эндомикрохирургии.
При проникновении опухоли в мышечные слои проводится оперативное вмешательство с полным либо частичным иссечением пораженного участка.
Комбинированная операция назначается, когда на близлежащие органы распространяется опухолевые клетки. Операция проводится в едином блоке. В случае вторжения метастазов в яичники, легкие, печень и пр. на врачебном консилиуме решается вопрос о поэтапной либо одномоментной их резекции.
Лучевая терапия
Если опухоль проросла через все слои кишки либо в близлежащих лимфоузлах обнаружены метастазы, перед ее удалением используют радиационную терапию. 5 дней – такова в Беларуси длительность курса воздействия на опухоль при помощи ионизирующего излучения (короткий курс) с последующей операцией на 0–5 день после окончания облучения.
При обнаружении в прямой кишке местно-распространенной опухоли пациента на протяжении одного–полутора месяцев лечат посредством химиолучевого воздействия на нее с последующим решением вопроса о хирургическом лечении.
Химиотерапия
Этот метод лечения используют при распространенном опухолевом процессе 3-я и 4-я стадия заболевания. Назначают химиотерапию как в изолированном виде так и в комплексе с лучевой терапией (химиолучевое лечение) до и после хирургического вмешательства.
После удаления опухоли при 3-й стадии рака кишки дополнительно проводят сеансы химиотерапии носящие профилактический характер.
Диспансерное наблюдение
Во избежание рецидива заболевания пациент первые два года находится на диспансерном наблюдении. Это необходимо, чтобы вовремя обнаружить новые полипы, которые возникают часто у пациентов после перенесенной операции.
Цель диспансерного мониторинга – исключить развитие возвратного заболевания. В течение 2-х лет после операции пациент должен каждые 6 месяцев бывать на приеме у онколога и проходить назначаемые врачом обследования, а при возникновении жалоб – проходить внеочередное обследование. В случае своевременного выявления рецидива заболевания у пациента есть хороший шанс на успешное излечение.
Как предотвратить рак прямой кишки?
Онкологического заболевания прямой кишки можно избежать. Болезнь развивается при наличии длительно существующих полипов. Их появление бессимптомно, поэтому чтобы вовремя обнаружить эти доброкачественные образования, людям после 45-ти лет необходимо проходить колоноскопию.
Если во время обследования врач обнаружит у пациента полипы, он сможет их безболезненно удалить. После такого удаления пациенту следует проходить колоноскопию ежегодно во избежание возникновения новых полипов.
Если же образования в прямой кишке не выявлены, колоноскопию можно повторить через 10 лет. В промежутке между этими обследованиями достаточно делать время от времени гемокультуральный тест на скрытую кровь.
Прейскурант цен
*Цены ориентировочные, т.к. расчет за услуги производится в бел. руб. *Ознакомиться со всеми видами услуг и точными ценами можно на странице