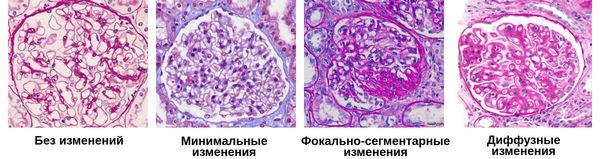
Что такое гломерулонефрит у женщин
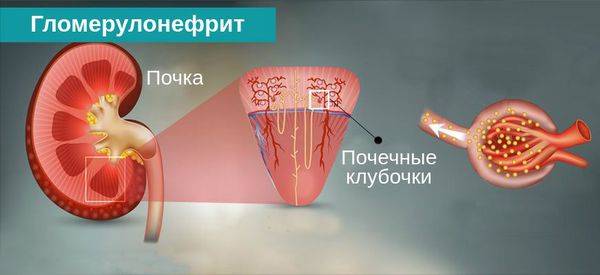
Гломерулонефрит
Терминология
Таким образом, гломерулонефриты существенно отличаются от других воспалительных процессов в почках, – прежде всего, от пиелонефрита, который представляет собой острую или хроническую бактериальную инфекцию и локализуется, в основном, в зоне почечной лоханки (об анатомическом строении и функциях почек см. материал «Почки. Норма и патология»).
По типу течения гломерулонефриты также делятся на острые и хронические, причем хроническая форма встречается до четырех раз чаще острой, будучи лидирующей причиной ХПН (хроническая почечная недостаточность) и ранней инвалидизации в этой связи. Среди заболевающих острым гломерулонефритом значительную долю составляют дети младше трех лет. В целом же, в статистических выборках лиц, страдающих гломерулонефритами всех форм и типов течения, преобладают мужчины наиболее активной возрастной категории (20-40 лет); в общей гендерной структуре заболеваемости мужской пол превалирует в 2-3 раза. Согласно современным эпидемиологическим оценкам, частота встречаемости хронического гломерулонефрита варьирует в пределах 4-9 случаев на 100 000 человек общей популяции, хотя высказываются также мнения о том, что эти данные могут оказаться существенно заниженными из-за недостаточной обращаемости населения и сложности объективной диагностики гломерулонефрита, особенно на латентном и малосимптомном этапах.
Причины
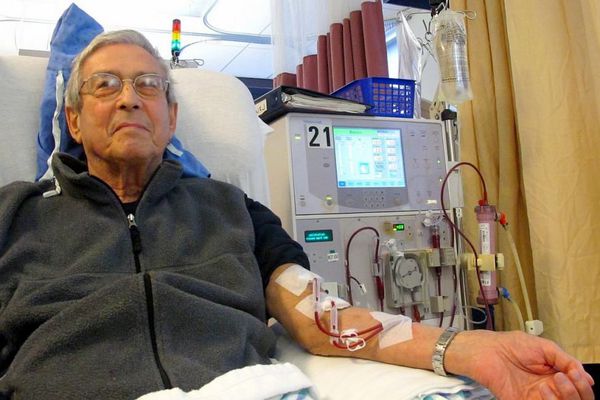
В отношении гломерулонефритов употребляются термины «аутоиммунный», «иммуноопосредованный», «иммуноаллергический», «инфекционно-аллергический» и т.п. Тем самым подразумевается, что защитная система организма в силу каких-то провоцирующих факторов начинает воспринимать собственные клетки как чужеродные – и атакует их, вызывая воспаление, фиброзную дегенерацию и другие прогрессирующие последствия, все более тяжелые для атакуемых тканей и организма в целом, – что в случае гломерулонефрита требует на поздних этапах либо регулярного жизнесохраняющего гемодиализа (внешняя фильтрация в аппарате «искусственная почка»), либо трансплантации донорского органа в связи с полной несостоятельностью обеих собственных почек.
При гломерулонефрите аутоагрессивные иммунные комплексы попадают с кровью в систему клубочковой ультрафильтрации, что самым пагубным образом сказывается на целостности и функциональном статусе фильтрующих мембран: в кровь начинают поступать соединения, которых в норме там быть не должно, тогда как подлежащие обратному захвату полезные вещества, напротив, задерживаются и накапливаются в почках (либо выводятся с мочой). В результате развивается каскадный биохимический дисбаланс, который проявляется нарушениями регуляции артериального давления (артериальная гипертензия), недостаточным выведением жидкости из организма (отечность, смещение водно-солевого баланса), задержкой конечных, токсичных для организма продуктов обмена веществ – в целом, характерным для почечной недостаточности симптомокомплексом.
Обилие сравнительно самостоятельных клинических форм гломерулонефрита связано с тем, что запуск деструктивного аутоиммунного процесса может быть спровоцирован различными триггерами. В одних случаях гломерулонефрит выступает как первичный аутоиммунный процесс, в других развивается на фоне имеющегося аутоиммунного заболевания (системная красная волчанка, аутоиммунные васкулиты, синдром Гудпасчера и др.).
Однако чаще всего гломерулонефрит оказывается аутоиммунным «продолжением» и осложнением перенесенной инфекции, будь то бактериальная (обычно стрептококковая, реже стафилококковая), вирусная, протозойная инвазия. В этом случае реагирование иммунной системы, первоначально нацеленной на эрадикацию патогена, может извратиться и переключиться на собственные ткани. Гломерулонефрит такого генеза манифестирует, как правило, спустя 1-3 недели после острой фазы инфекции.
Значительную роль в этиопатогенезе гломерулонефритов играют систематические или хронические интоксикации, в т.ч. алкогольные и медикаментозные. Кроме того, гломерулонефрит может развиться на фоне онкозаболевания или одного из хромосомных синдромов, включающих аномалию или патологию почек.
К факторам риска относятся травмы поясничной области, переохлаждения, экологические и профессиональные вредности.
Следует особо отметить, что гломерулонефрит не является, строго говоря, изолированным заболеванием фильтрующих клубочков: в той или иной степени иммуновоспалительный процесс распространяется и на канальцевую систему, и на интерстициальную, межуточную строму (пространственная основа из соединительной ткани; каркас, содержащий паренхиматозные клетки органа), – что также относится к факторам, обусловливающим полиморфизм гломерулонефритов.
Симптоматика
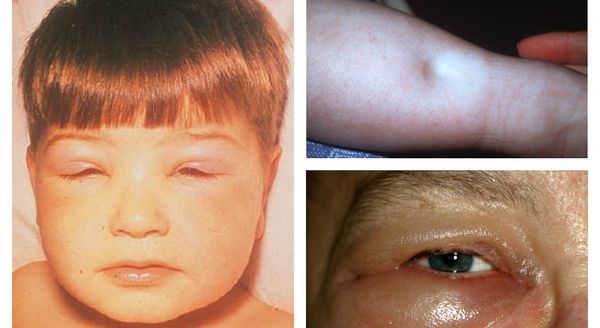
Классическая для гломерулонефрита триада включает стойкую гипертонию, отечность (особенно утренние отеки лица с постепенной редукцией в течение дня) и олигурию (уменьшение объема суточного мочеиспускания). Прочие симптомы широко варьируют в зависимости от нюансов конкретного случая.
Так, острый гломерулонефрит в детском возрасте протекает, как правило, более бурно, чем у взрослых, и исходом чаще становится полное выздоровление. В начальной фазе отмечается высокая (иногда очень высокая) температура, симптомы лихорадки (слабость, общее недомогание, головная боль, озноб, тошнота и отсутствие аппетита, бледность кожных покровов), а также более специфические проявления: отекают веки, больного беспокоит боль в пояснице.
Подавляющее большинство случаев (примерно 85%) сопровождается микрогематурией – присутствием примеси крови в моче, что может быть установлено только лабораторным анализом; однако встречается и макрогематурия, когда удельное содержание крови в моче настолько значительно, что последняя меняет цвет на розовый, коричнево-красный или даже черный.
При бурном дебюте, своевременной диагностике и быстром начале адекватного лечения острый гломерулонефрит, как правило, удается излечить за 2-3 месяца (из которых на купирование основной симптоматики уходит первые 15-20 дней, остальное время занимает поддерживающая терапия, профилактика рецидивов и реабилитация). Торпидное течение и «смазанная», неявно выраженная симптоматика менее благоприятны в прогностическом плане, поскольку в этом случае гораздо выше вероятность хронизации процесса.
Обострения хронического гломерулонефрита, в целом, аналогичны клинике острого. Во всех случаях хроническое течение носит характер чередования ремиссий и рецидивов (наиболее частым провокатором выступает, опять же, стрептококковая инфекция либо ОРВИ, перенесенная осенью или весной). По доминирующему клиническому синдрому различают несколько основных форм хронического гломерулонефрита: гипертонический, нефротический (доминируют симптомы мочевыделительной дисфункции), гематурический, смешанный и латентный (наиболее благоприятный во всех отношениях).
Возможные осложнения гломерулонефритов весьма и весьма тяжелы: острая почечная и/или сердечная недостаточность (риск развития составляет 1-3%); геморрагический инсульт, обусловленный выраженной артериальной гипертензией; те или иные неврологические синдромы; жизнеугрожающая интоксикация при уремии – насыщении крови продуктами метаболизма (мочевина, креатинин, другие азотистые и кетоновые соединения) на фоне выраженной почечной несостоятельности, что может вылиться в тяжелое поражение ЦНС, вплоть до уремической комы с летальным исходом.
Диагностика
Диагноз устанавливается клинически, с учетом анамнеза (перенесенные инфекции, имеющиеся аутоиммунные заболевания, аллергические реакции и т.д.) и динамики состояния. Решающее значение имеют лабораторные исследования: клинические и биохимические анализы мочи и крови, иммунологический анализ, уродинамические пробы и т.д. Из инструментальных методов наиболее информативными в данном случае являются УЗИ почек и ультразвуковая допплерография почечных сосудов, компьютерная томография, рентгенография; в ряде случаев показана и необходима биопсия с последующим гистологическим анализом отобранного материала.
Лечение
Острый гломерулонефрит является однозначным показанием к стационированию больного. Лечение осуществляется в постельном режиме, под постоянным наблюдением и контролем основных показателей. Назначают особую диету, иммунокорректоры (при необходимости – гормонсодержащие) или, в тяжелых случаях, иммуносупрессоры, а также антибиотики, противовоспалительные препараты, средства стимуляции выведения избыточной жидкости и устранения отечности. Следует отметить, что в отношении большинства нефрологических заболеваний, в том числе гломерулонефрита, выраженным эффектом обладает санаторно-курортное лечение.
Обострения хронического гломерулонефрита, как показано выше, клинически сходны с симптоматикой острого гломерулонефрита – и лечатся практически теми же схемами (с учетом стадии заболевания, выраженности проявлений, степени почечной недостаточности и индивидуальных особенностей). В тяжелых, далеко зашедших случаях, когда большинство нефронов уже разрушено и не функционирует, ставится вопрос о гемодиализе или пересадке почки.
Что такое гломерулонефрит хронический? Причины возникновения, диагностику и методы лечения разберем в статье доктора Болгарова О. Г., педиатра со стажем в 11 лет.
Определение болезни. Причины заболевания
Гломерулонефрит — это двустороннее диффузное иммунное воспалительное заболевание почек, при котором в первую очередь поражаются их клубочки — гломерулы.
Хронический гломерулонефрит включает в себя группу различных заболеваний почек, отличных по своей причине, морфологической структуре и подходам к лечению, но объединённых первичным поражением гломерулов. [3]
В России заболеваемость хроническим гломерулонефритом достигает 13–50 случаев на 10 000 населения. Данные патологии чаще наблюдаются у мужчин. Они могут развиться в любом возрасте, однако наиболее часто возникают у детей 3–7 лет и взрослых 20–40 лет. [17]
На заболеваемость гломерулонефритом влияют популяционные, климатические и социально-экономические факторы. Так, фокально-сегментарный гломерулосклероз чаще встречается у афроамериканцев, ИГА-нефропатия более распространена на азиатском континенте, инфекционно-зависимые гломерулонефриты — в тропиках и развивающихся странах. [16]
Причины возникновения хронического гломерулонефрита зачастую неизвестны. В развитии части болезней установлена роль бактериальной и вирусой инфекции, в частности вирусов гепатита В и С, ВИЧ-инфекции, вирусов кори и Эпштейна — Барра. По существу, каждая редкая и новая инфекция может вызвать гломерулонефрит. [3] Также на появление хронического гломерулонефрита оказывают влияние лекарственные препараты, опухоли и другие внешние и внутренние факторы. [2]
Симптомы хронического гломерулонефрита
Первые клинические проявления хронического гломерулонефрита могут быть скудными, поэтому зачастую болезнь подкрадывается незаметно. В этом случае заподозрить заболевание можно только по изменению состава мочи: появление в ней белка (протеинурия) и изменение мочевого осадка — появление эритроцитов и лейкоцитов в моче.
Иногда болезнь дебютирует как острый нефрит. В таком случае она проявляется несколькими синдромами:
Сочетание нефротического и нефритического синдрома является наиболее неблагоприятным вариантом.
Помимо данных проявлений для гломерулонефрита характерны следующие симптомы:
Все формы хронического гломерулонефрита способны периодически обостряться, при этом клиническая картина напоминает или полностью повторяет проявления острой формы заболевания. При подостром или быстро прогрессирующем гломерулонефрите функции почек снижаются на 50% меньше чем за три месяца.
Патогенез хронического гломерулонефрита
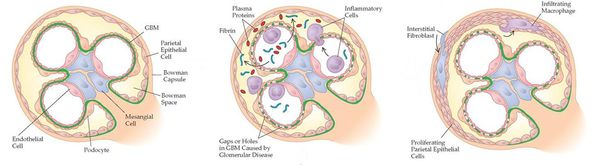
Инфекционные и другие стимулы способствуют появлению иммунного ответа с формированием и отложением антител и/или иммунных комплексов в клубочках почек (или их образованием сразу в клубочках), а также усилению клеточно-опосредованной иммунной реакции. В ответ на возникающие иммунные нарушения в почечных клубочках развиваются изменения, претерпевающие ряд стадий. Сегодня с достаточной уверенностью можно говорить о конкретных механизмах только некоторых из них.
Начало иммуновоспалительного процесса связано с активацией медиаторов тканевого повреждения, прежде всего с активацией хемотаксических факторов, способствующих миграции лейкоцитов. Одновременно активируются факторы коагуляции (сгущения), в результате чего образуются депозиты фибрина и происходит выброс факторов роста и цитокинов — гормоноподобных веществ, вырабатываемых клетками иммунной системы.
На первых этапах заболевания иммунное воспаление преобладает. Поэтому чем раньше начато иммуносупрессивное лечение, тем лучше прогноз заболевания. При стихании воспалительного процесса на первый план выходят неиммунные механизмы прогрессирования болезни:
При дальнейшем прогрессировании заболевания происходят вторичные изменения: процесс распространяется на другие структуры почки — канальцы и интерстиций (вид соединительной ткани).
Исход воспаления — фиброз и склероз почечной ткани, т. е. потеря почечной функции.
Классификация и стадии развития хронического гломерулонефрита
По причинам возникновения гломерулонефриты делятся на две группы:
По клиническим проявлениям выделяют пять форм заболевания:
По морфологическим изменениям выделяют три хронических гломерулонефритов:
Осложнения хронического гломерулонефрита
Гломерулонефрит может осложниться инфекцией, в том числе связанной с иммунодепрессивной терапией (пиелонефрит, туберкулёз), нарушениями фосфорнокальциевого гомеостаза и остеопорозом. Причиной тому — острый воспалительный процесс или же осложнения иммунносупрессивной терапии.
Осложнения нефротической формы хронического гломерулонефрита:
Нефротический криз возникает внезапно. Его развитие может спровоцировать активная диуретическая терапия. К характерным проявлениям относятся интенсивные боли в животе, перитонитоподобный синдром, повышенная температура тела. В дальнейшем это осложнение может привести к развитию гиповолемического шока и смерти. [15]
Частые осложнения гипертонической форм связаны с гипертрофией миокарда левого желудочка (сердечная астма, отёк лёгких). Также может возникнуть острая сердечная недостаточность. [1]
Диагностика хронического гломерулонефрита
Для диагностики гломерулонефритов прежде нужно исключить целый ряд заболеваний со схожими симптомами:
Лабораторное или визуальное наличие крови в моче требует исключения других урологических проблем, опухолей, феномена сдавления левой почечной вены у детей, наследственных заболеваний почек — болезни тонких мембран, синдрома Альпорта (наследственного нефрита).
Для дифференциальной диагностики с системными заболеваниями необходимо исследовать их маркеры в крови:
При обострении любой формы хронического нефрита скорость оседания эритроцитов увеличивается, а также уровень иммунологических показателей, сиаловых кислот, фибрина и серомукоида в крови. При развитии хронической почечной недостаточности независимо от формы хронического нефрита уровень креатинина и мочевины в крови увеличивается. [1] [11]
Основные аспекты диагностики гломерулонефритов:
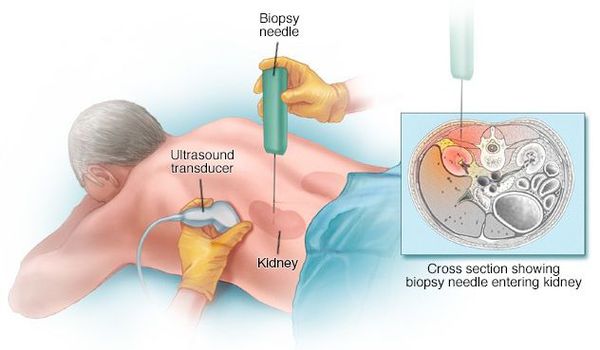
Постановка диагноза многих гломерулярных заболеваний невозможна без пункционной биопсии почки.
Показания к биопсии:
Противопоказания к биопсии:
Биопсию проводит опытный нефролог или хирург в условиях стационара. Сама процедура длится примерно 15-20 минут. Осложнения при биопсии возникают редко, кровотечение возможно всего в 5-10% случаев. [5]
Проведение биопсии почки и верификация морфологического варианта поражения почек показаны даже в тех случаях, когда имеется связь макро- гематурии с ангиной и напрашивается диагноз «острый гломерулонефрит». Исследования показали, что под маской острого «постстрептококкового» гломерулонефрита могут скрываться такие тяжёлые поражения почек, как экстракапиллярный гломерулонефрит, исход и прогноз которого зависят от своевременного начала лечения. [6]
Лечение хронического гломерулонефрита
Лечение хронических гломерулонефритов сводится к трём целям:
Этиотропная терапия проводится только при выявленной причине хронического гломерулонефрита, например, при лептоспирозе, БГСА-инфекции, вирусных гепатитах, ВИЧ-инфекции и других). В подобных случаях применяются антибиотики и противовирусные препараты.
Иммуносупрессивная терапия включает применение следующих лекарств:
Однако ГКС имеют множество побочных эффектов. Поэтому их стараются назначать коротким курсом в больших дозах, постепенно переходя на поддерживающую терапию минимальными дозам.
У пациентов со стероидрезистентным фокально-сегментарным гломерулосклерозом и непереносимостью циклоспорина предлагается применение другого цитостатика — микофенолата мофетила в комбинации с высокими дозами дексаметазона. [2]
Одна из методик лечения резистентных к стандартной терапии форм является пульс-терапия — высокодозное введение лекарств коротким курсом. [12] Такой способ эффективно купирует обострения гломерулонефритов и относительно хорошо переносится пациентами.
Как правило, пульс-терапия проводится с использованием метилпреднизолонома, циклофосфамида или обоих препаратов:
В последние десятилетия для торможения прогрессирования хронического гломерулонефрита применяется нефропротективная стратегия лечения. Так как при стихании иммунно-воспалительного процесса на первый план выходят неиммунные факторы прогрессирования заболевания (прежде всего гемодинамические), а также обменные (гиперлипидемия, дислипидемия, гиперурикемия) и коагуляционные, применяются ингибиторы АПФ и блокаторы рецепторов ангиотензина. Эти препараты восстанавливают системную и внутриклубочковую микроциркуляцию, обладают противовоспалительным и цитопротективным действием (защита клеток от вредных факторов). Они применяются для лечения всех форм гломерулонефритов и замедляют прогрессирование болезни. При некоторых формах латентных и гематурических вариантов заболевания, когда не показано иммуносупрессивное лечение, они являются препаратами выбора.
Плазмаферез (способ очищения крови) применяется для лечения быстро прогрессирующего гломерулонефрита, а также нефритов, протекающих на фоне системных заболеваний.
Гемосорбция и гемодиализ (способы внепочечного очищения крови) относятся к методам заместительной почечной терапии. К ним прибегают во время острого периода почечной недостаточности.
Посиндромная терапия диуретиками, антикоагулянтами, дезагрегантами, антигипертензивными препаратами, статинами, гиперлипидемическими и другими средствами проводится по показаниям. Также уделяется внимание устранению очагов хронической инфекции, лечению кариеса, профилактике вирусных инфекций, на фоне которых чаще всего возникают обострения заболевания.
При лечении нефротического синдрома у детей показана инициальная терапия в течение 4-6 недель, а также приём преднизолона, доза которого со временем снижается до поддерживающей. При благоприятном течении болезни преднизолон постепенно отменяют. В случае выявления стероидзависимости (когда на фоне снижения дозы преднизолона возникает рецидив заболевания) используются алкилирующие препараты — циклофосфамид или хлорамбуцил, а также применяется левамизол, микофенолат мофетил или такролимус.
Прогноз. Профилактика
Течение хронического гломерулонефрита зависит от причины заболевания и морфологической формы. Наиболее неблагоприятным является подострый быстро прогрессирующий вариант.
Без лечения все формы гломерулонефрита заканчиваются хронической почечной недостаточностью, разница заключается лишь в срок её наступления. А осложенения ухудшают и без того тяжёлый прогноз заболевания.
Смерть при гломерулонефрите может наступить в результате развития отёка легких, нефротического синдрома, инсульта, острой почечной недостаточности, гиповолемического шока и венозных тромбозов. Летальность при хроническом гломерулонефрите на III-V стадиях хронической болезни почек связана с сердечно-сосудистыми патологиями. [17]
Всем пациентам с хроническим гломерулонефритом важно помнить о следующих мерах профилактики обострения заболевания:
Гломерулонефрит – симптомы и лечение

Гломерулонефрит относится к воспалительным заболеваниям мочевыделительной системы. Те, в свою очередь, сказываются на функционировании не только почек, но и работе сердца. Объясняется это тем, что работа сердечной и почечной системы связаны, поэтому такие признаки, как повышение артериального давления или другие симптомы заболеваний сердечно-сосудистой системы часто являются сопутствующей симптоматикой и для болезней мочевыделительной системы. Поэтому нужно вовремя начать лечение гломерулонефрита, чтобы избежать многих негативных последствий.
При этом успех лечения во многом зависит от своевременности обращения к врачу. Нужно обращать внимание на такие признаки патологии, как появление отеков и крови в моче.
Общие сведения
При гломерулонефрите происходит поражение гломерул – почечных клубочков. Чаще всего это происходит из-за инфекционного или воспалительного процесса, но на появление патологии могут влиять и другие причины.
Согласно статистическим данным, гломерулонефрит входит в тройку наиболее распространенных заболеваний почек, встречающихся у взрослых пациентов. Опасность заключается в том, что эта болезнь часто приводит к инвалидности по причине развития хронической почечной недостаточности, если вовремя не приступить к лечению.
При этом есть одна очень интересная закономерность. Применение эффективного антибактериального лечения позволяет снизить долю острого гломерулонефрита, но количество пациентов, чье заболевание переходит в хроническую форму, неуклонно растет. Такая ситуация объясняется некачественным питанием, а также ухудшением экологии.
Чаще всего диагностируется появление гломерулонефрита у взрослых пациентов до 40-50 лет. Но заболевание также встречается в детском возрасте. При этом мужчины страдают им намного чаще, чем женщины.
Основные причины гломерулонефрита
Как правило, поражение гломерул происходит в ответ на вирусную или бактериальную инфекцию. К числу инфекций, которые приводят к появлению этой болезни, относятся:
Клинические синдромы
При гломерулонефрите есть ряд расстройств, имеющих свою симптоматику. Первое – это нефритический синдром, который характеризуется повышением кровяного давления, а также отечностью тканей.
Особенность нефротического синдрома заключается в значительном повышении содержания белка в моче, а также повышенным холестерином.
Основные симптомы гломерулонефрита
Для острого течения заболевания характерны 3 основные группы симптомов:
Все начинается с повышения температуры тела, начинает болеть голова, при этом ухудшается общее состояние. Видна отечность век, снижается аппетит, кожный покров бледнеет.
Другим симптомом гломерулонефрита у взрослых является отек лица. Он очень выражен утром, постепенно проходя в течение дня.
К другим симптомам относятся:
Симптомы по форме заболевания
Для каждой формы гломерулонефрита характерны свои признаки и симптоматика. Острая стадия протекает по-разному: у одних пациентов присутствует яркая симптоматика, у других она есть, но не такая интенсивная. К основным признакам относятся:
Эта стадия формируется в течение трех недель с момента проникновения инфекции. Особенность острого гломерулонефрита у детей в том, что он часто приводит к выздоровлению, тогда как у взрослых, острая форма выражена ярче, переходя в хроническое течение (без должного лечения).
Хроническая форма гломерулонефрита характеризуется отмиранием почечных клубочков, которые замещаются соединительной тканью.
Если медикаментозной терапией не удается избавиться от воспалительного процесса, то ситуация может ухудшиться из-за различных осложнений. При этом если запустить течение хронического гломерулонефрита, то почки станут сморщенными на поздних стадиях этого процесса, т.е. возникает реальная опасность для жизни, если не начать терапию.
Диагностика гломерулонефрита
Первый этап диагностики заключается в сборе анамнеза. Проводится осмотр (отеки – это один из признаков болезни, поэтому уже на этом этапе можно сделать первоначальные выводы). Диагностика также включает:
Особенности лечения
Вне зависимости от формы гломерулонефрита, все лечение проводится исключительно в стационарных условиях. Срок госпитализации зависит от тяжести конкретного случая.
Схема терапии определяется лечащим врачом. Вот лишь один из возможных вариантов:
В ходе лечения также применяются различные препараты, направленные на устранение сопутствующих симптомов. Это диуретики для устранения отечности, средства для снижения артериального давления, противовоспалительные препараты.
Врачебные рекомендации стандартны: исключить из рациона острую, соленую еду, воздержаться от курения и употребления спиртного. Нужно следить за своим весом, периодически нагружая себя физическими упражнениями.
Возможные осложнения
Как правило, осложнения вызывает хронический гломерулонефрит. Последствия могут быть достаточно серьезными:
Гломерулонефрит является заболеванием, которое часто приводит к ранней инвалидизации человека. Важно начать консервативное лечение при обнаружении первых признаков болезни.
По окончании терапии рекомендуется санаторно-курортное лечение. Нужно регулярно наблюдаться у профильного специалиста.
Профилактика
Гломерулонефрит можно предотвратить, если соблюдать несколько эффективных профилактических мер. Вот основные из них:
Гломерулонефрит – это прогрессирующее заболевание, течение которого можно остановить, если вовремя определить причину патологии. При этом общая картина весьма благоприятна: большинство случаев заканчивается полным выздоровлением (примерно у 30% случаев болезнь перетекает в хроническую стадию).