Что такое мыщелковый отросток нижней челюсти
Гиперплазия нижней челюсти
Что такое гиперплазия нижней челюсти?
Причины гиперплазии
(МГ) вызвана чрезмерно развитым, агрессивным ростом мыщелка. Это состояние вызывает ненормальный рост челюсти, что означает, что одна сторона челюсти перестает расти раньше. Ювенильные идиопатические артриты (ЮИА) и переломы мыщелков могут вызывать нарушения роста и нижней челюсти. Воспалительное и / или механическое повреждение мыщелкового хряща часто вызывает гиперплазию челюсти.
Симптомы включают медленно прогрессирующий односторонний рост мыщелка головы и шеи. Это приводит к неправильному прикусу, асимметрии лица и переключению на середину подбородка на незатронутую сторону. Характеристики гиперплазии мыщелков также могут включать: задний открытый прикус или наклон окклюзионной плоскости, в зависимости от времени, когда развивается гиперплазия, и асимметрия нижней половины лица. Характерными симптомами гиперплазии нижних полушарий являются асимметричные кости лица (увеличенные нижние кости лица с одной стороны).
Оперативное лечение гиперплазии нижней челюсти.
Если высота нижней челюсти значительно увеличена, симметрия лица может улучшить хирургическое уменьшение нижнего края челюсти. Операция с высокой кондилэктомией эффективно останавливает непропорциональный рост челюсти, сохраняя при этом нормальную функцию челюсти. Пациентов с активной гиперплазией лечат с помощью высокой кондилэктомии, репозиции суставного диска и ортогнатическойхирургии. Патогенез, скорее всего, связан с нарушением гиперактивности мыщелков, которая может быть задокументирована гистологически с помощью активно пролиферирующего хряща. Гиперплазия гемимандибуляра, включая мыщелок, требует более тщательного планирования лечения по сравнению с этими аномалиями, ограниченными ветвью и телом нижней челюсти, которые требуют точного диагноза, обеспечивают соответствующее лечение.
Остановится ли рост гиперплазии самостоятельно?
Рост нижней гиперплазии часто прекращается без лечения. Если рост не остановлен, хирургическая ортодонтия и изменение положения нижней челюсти медицинским путем неизбежны.
Даже при том, что гипоплазия нижней челюсти является нормальной черепно-лицевой аномалией, пациенты с врожденной гипоплазией нижней челюсти являются определенной редкой подгруппой. Гипоплазия нижней челюсти входит в число наиболее распространенных пороков развития лицевого скелета.
Что может вызывать гипоплазию нижней челюсти?
Гипоплазия нижней челюсти имеет тенденцию быть врожденным состоянием, тем не менее, может определенно возникнуть из-за травмы или. Гипоплазия нижней челюсти указывает на неполную челюсть. Рентгенологические проявления поражений верхнечелюстной и нижней челюсти часто включают рентгенопрозрачность с плохо очерченными или даже нерегулярными диффузными границами. Расширение орбитальной границы обычно создает гипоплазию и плохую пневматизацию ипсилатеральной верхней челюсти. Возможна гипоплазия тела нижней челюсти, аномальный венечный отросток, а также скуловая дуга.
Как это диагностируется?
Прузанский классифицировал гипоплазию нижней челюсти как 1, 2 или даже 3-й степени. 1-й класс относится к малым размерам нижней челюсти независимо от средней конфигурации. У некоторых пациентов была выявлена врожденная гипоплазия нижней челюсти, лишенная какого бы то ни было признанного синдрома. Диагностика нижней челюсти включает в себя:
Как лечится гипоплазия нижней челюсти?
Для удлинения нижней челюсти в таких ситуациях, как, например, гипоплазия нижней челюсти или посттравматические дефекты нижней челюсти, требуется постепенная дистракция костной ткани. Обработка будет зависеть от степени гипоплазии средней зоны лица, а также от вовлеченных структур. У большинства пациентов с черепно-лицевой микросомией фактически наблюдается уровень гипоплазии нижней челюсти, который клинически рассматривается как форма отклоненного подбородка и асимметрия в месте углов рта. Есть надежда для страдающих гипоплазией нижней челюсти, но она требует восстановительной хирургической процедуры. Степень операции зависит от уровня недоразвития, а также от конфигурации окружающих тканей и мышц лица.
Что такое мыщелковый отросток нижней челюсти
Нижняя челюсть, mandibula, является подвижной костью черепа. Она имеет подковообразную форму, обусловленную как ее функцией (важнейшая часть жевательного аппарата), так и развитием из первой жаберной (манди-булярной) дуги, форму которой она до известной степени сохраняет. У многих млекопитающих, в том числе у низших приматов, нижняя челюсть является парной костью.
В соответствии с этим и у человека она закладывается из двух зачатков, которые, постепенно разрастаясь, сливаются на 2-м году после рождения в непарную кость, сохраняя, однако, по средней линии след сращения обеих половин (symphysis mentalis).
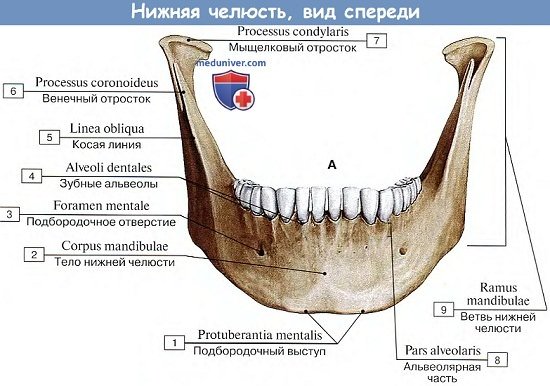
Соответственно строению жевательного аппарата из пассивного отдела, т. е. зубов, осуществляющих функцию жевания, и активного, т. е. мышц, нижняя челюсть делится на горизонтальную часть, или тело, corpus mandibulae, несущее на себе зубы, и вертикальную в виде двух ветвей, rami mandibulae, служащих для образования височно-нижнечелюстного сустава и прикрепления жевательной мускулатуры.
Обе эти части — горизонтальная и вертикальная — сходятся под углом, angulus mandibulae, к которому на наружной поверхности прикрепляется жевательная мышца, вызывающая появление соименной бугристости, tuberositas masseterica. На внутренней поверхности угла находится крыловидная бугристость, tuberositas pterygoidea, место прикрепления другой жевательной мышцы, m. pterygoideus medialis.
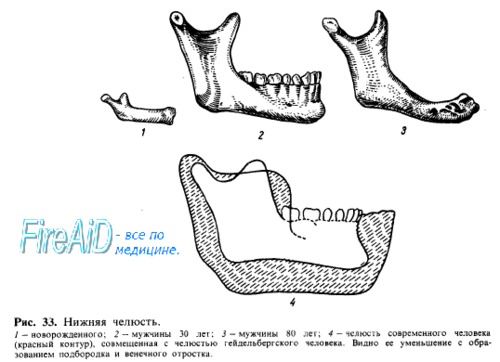
Поэтому деятельность жевательного аппарата оказывает влияние на размеры этого угла. У новорожденных он близок к 150°, у взрослых снижается до 130—110°, а в старости, с потерей зубов и ослаблением акта жевания, снова увеличивается.
Также и при сравнении обезьян с различными видами гоминид наблюдается соответственно ослаблению функции жевания постепенное увеличение angulus mandibulae с 90° у человекообразных обезьян до 95° у гейдельбергского человека, 100° — у неандертальца и 130° — у современного.
Строение и рельеф тела нижней челюсти обусловлены наличием зубов и участием ее в образовании рта.
Так, верхняя часть тела, pars alveolaris, несет на себе зубы, вследствие чего на ее крае, arcus alveolaris, находятся зубные альвеолы, alveoli dentales, с перегородками, septa interalveolaria, соответствующими наружным альвеолярным возвышениям, juga alveolaria. Закругленный нижний край тела массивный, образует основание тела нижней челюсти, basis mandibulae.
В старости, когда зубы выпадают, pars alveolaris атрофируется и все тело становится тонким и низким. По средней линии тела гребешок симфиза переходит в подбородочное возвышение треугольной формы, protuberantia mentalis, наличие которого характеризует современного человека. Из всех млекопитающих подбородок выражен только у человека, да и то современного.
У человекообразных обезьян, питекантропа и гейдельбергского человека подбородочного выступа нет и челюсть в этом месте имеет загибающийся назад край. У неандертальца подбородочный выступ также отсутствует, но соответствующий край нижней челюсти имеет вид прямого угла. Только у современного человека проявляется настоящий подбородок.
По сторонам этого возвышения заметны подбородочные бугорки, tubercula mentalia, по одному с каждой стороны. На латеральной поверхности тела, на уровне промежутка между 1 и 2-м малыми коренными зубами находится подбородочное отверстие, foramen mentale, представляющее выход канала нижней челюсти, canalis mandibulae, служащего для прохождения нерва и сосудов.
Назад и кверху от области tuberculum mentale тянется косая линия, linea obliqua. На внутренней поверхности в области симфиза выступают две подбородочные ости, spinae mentales, — места сухожильного прикрепления mm. genioglossi. У антропоморфных обезьян эта мышца прикрепляется не сухожилием, а мясистой частью, вследствие чего вместо ости образуется ямка.
В ряду ископаемых челюстей имеются все переходные формы — от свойственной обезьянам ямки, обусловленной мясистым прикреплением m. genioglossus и сочетающейся с отсутствием подбородка, до развития ости, обусловленной сухожильным прикреплением подбородочноязычной мышцы и сочетающейся с выступающим подбородком.
Таким образом, изменение способа прикрепления m. genioglossus с мясистого на сухожильный повлекло за собой образование spina mentalis и соответственно подбородка. Учитывая, что сухожильный способ прикрепления мышц языка способствовал развитию членораздельной речи, преобразование костного рельефа нижней челюсти в области подбородка также должно быть связано с речью и является чисто человеческим признаком. По сторонам от spina mentalis, ближе к нижнему краю челюсти, заметны места прикрепления двубрюшной мышцы, fossae digastricae. Далее кзади идет назад и кверху по направлению к ветви челюстио-подъязычная линия, linea mylohyoidea, — место прикрепления одноименной мышцы.
Ветвь челюсти, ramus mandibulae, отходит с каждой стороны от задней части тела нижней челюсти кверху. На внутренней поверхности ее заметно отверстие нижней челюсти, foramen mandibulae, ведущее в упомянутый выше canalis mandibulae. Внутренний край отверстия выступает в виде язычка нижней челюсти, lingula mandibulae, где прикрепляется lig. sphenomandibulare; lingula у человека развит сильнее, чем у обезьян.
Кзади от lingula начинается и направляется вниз и вперед челюстно-подъязычная борозда, sulcus mylohyoideus (след нерва и кровеносных сосудов). Вверху ветвь нижней челюсти оканчивается двумя отростками: передний из них, венечный, processus coronoideus (образовался под влиянием тяги сильной височной мышцы), а задний мыщелковый отросток, processus condylaris (он же суставной отросток), участвует в сочленении нижней челюсти с височной костью. Между обеими отростками образуется вырезка incisura mandibulae. По направлению к венечному отростку поднимается на внутренней поверхности ветви от поверхности альвеол последних больших коренных зубов гребешок щечной мышцы, crista buccinatoria.
Мыщелковый отросток имеет головку, caput mandibulae, и шейку, collum mandibulae; спереди на шейке находится ямка, fovea pterygoidea (место прикрепления m. pterygoideus lateralis).
Подводя итог описанию нижней челюсти, следует отметить, что ее форма и строение характеризуют современного человека. Наряду с этим у человека стала развиваться членораздельная речь, связанная с усиленной и тонкой работой мышц языка, прикрепляющихся к нижней челюсти. Поэтому связанная с этими мышцами подбородочная область нижней челюсти усиленно функционировала и устояла перед действием факторов регресса, и на ней возникли подбородочные ости и выступ. Образованию последнего способствовало также расширение челюстной дуги, связанное с увеличением поперечных размеров черепа под влиянием растущего мозга. Таким образом, форма и строение нижней челюсти человека складывались под влиянием развития труда, членораздельной речи и головного мозга, характеризующих человека.

Видео урок анатомии нижней челюсти
Редактор: Искандер Милевски. Дата обновления публикации: 21.07.2021
Перелом нижней челюсти
Нижняя челюсть подвергается травматическому повреждению намного чаще других костей лицевой части черепа. Хотя она и относится к наиболее прочным костям, ее подвижность и выступающее положение предопределяет подверженность переломам. До 85% всех повреждений костей лица приходится на переломы нижней челюсти. В эти цифры входят как изолированные переломы нижней челюсти, так и переломы с одновременными повреждениями других костей лицевого скелета.
Специалисты прогнозируют, что число повреждений нижней челюсти будет только расти, равно как и усложнится характер таких травм. Этому способствует рост числа транспортных средств, увеличение их скоростного режима, а также сложная техническая оснащенность на производствах.
Виды и локализация переломов нижней челюсти
Неогнестрельные, чаще линейные переломы нижней челюсти происходят в области мыщелкового отростка, угла нижней челюсти, центральных резцов, клыка и подбородочного отверстия. Эти места принято называть «местами слабости».
Прямые переломы нижней челюсти возникают в месте приложения силы.
Отраженные переломы своей локализацией обязаны направлению удара и площади поражения. Например, вследствие бокового удара нередко возникает отраженный односторонний перелом шейки нижней челюсти. Максимальное напряжение в костной ткани на участке срединной линии создается из-за двустороннего сжатия нижнечелюстной кости в области моляров (шестые, седьмые и восьмые зубы).
То, как будут располагаться отломки при переломе нижней челюсти, зависит от нескольких факторов. В их числе: сила повреждающего фактора, объем травмируемого участка, а также группы мышц, прикрепленных к поверхности участка травмы.
Причины переломов нижней челюсти
Травмы нижней челюсти делятся на четыре типа:
1. Бытовые травмы, которые возникают при конфликтах в быту, выполнении работы по дому.
2. Уличные травмы, полученные при использовании транспортных средств, и уличные травмы, не связанные с повреждениями на транспорте. Это могут быть падения при ходьбе по причине гололеда, иной непогоды, или плохого самочувствия.
3. Спортивные травмы, полученные при занятиях спортом.
4. Производственные травмы, полученные на промышленном производстве в сельском хозяйстве.
Симптомы перелома нижней челюсти
При переломе нижней челюсти пациенты могут жаловаться на нарушение или ограничение подвижности нижней челюсти, боли, которые могут усиливаться при движении, откусывании или жевании, нарушение прикуса, изменение чувствительности кожи на нижней губе или подбородке, кровотечение из полости рта – характерный для разрывов слизистой оболочки симптом.
Спектр жалоб, которые предъявляет пациент, помогает врачу понять, о каком повреждении идет речь, и предположить локализацию перелома.
Диагностика переломов нижней челюсти
Диагностика основана на данных осмотра и сборе жалоб пациента.
При осмотре врач обращает внимание на состояние кожных покровов, отмечает, если ли у пациента ушибы, ссадины или раны, фиксирует наличие гиперемии, синюшности и кровоподтеков. Отмечает наличие на поврежденной стороне лица асимметрии.
При подозрении на перелом нижней челюсти врач ощупывает кончиками пальцев сначала неповрежденный участок, а затем поврежденный. Он отмечает места наибольшей болезненности, неровности, нарушение целостности, определяет амплитуду движения головки нижней челюсти в суставной впадине – для этого врач помещает кончик пальца в наружный слуховой проход. Состояние головки нижней челюсти или ее смещение врач определяет, прощупывая поверхность впереди козелка уха как в движении, так и в покое.
Нарушение целостности нижней челюсти подтверждает ряд симптомов, связанных с болью в области перелома:
Симптом отраженной боли (непрямой нагрузки), при котором боль в области перелома возникает в ответ на давление пальцами на подбородок.
Возникновение боли при одновременном надавливании и сближении углов нижней челюсти может говорить о переломе подбородочного отдела.
Нарушение болевой и тактильной чувствительности кожи нижней губы и подбородка может говорить о повреждении нижнего альвеолярного нерва.
Для переломов нижней челюсти характерно изменение прикуса (смыкание зубов верхней и нижней челюстей происходит неправильно), которое зависит от характера и места перелома.
Так, при одностороннем переломе в области тела или угла нижней челюсти смыкание зубов будет происходить на малом отломке.
Для одностороннего перелома со смещением мыщелковых отростков характерно смыкание коренных зубов только на поврежденной стороне, а на неповрежденной – контакт не происходит.
При двустороннем переломе углов или тела нижней челюсти контакт возможен между молярами, при этом передние зубы сомкнуться не могут – у пациента отмечается открытый прикус.
Для перелома в центральном отделе нижней челюсти нарушение прикуса может не возникнуть. Но если имеется смещение отломков, у пациента появится наклон жевательных зубов в сторону языка (бугорковый контакт).
На изменение прикуса также может указывать смещение средней линии между центральными резцами на верхней и нижней челюстях, и несовпадение положения уздечки верхней и нижней губы.
Осмотр полости рта помогает найти разрывы слизистой оболочки альвеолярного отростка, а также обнаружить кровоизлияния в область переходной складки (нередко с обнажением кости). Пальпация позволяет определить расположение под слизистой оболочкой острых краев и подтверждает аномальную подвижность нижней челюсти. Если имеются смещенные отломки, то врач визуально фиксирует в линии перелома шейку или корень зуба.
После осмотра характер и место перелома подтверждают при помощи рентгена (снимки делают в прямой и боковой проекциях) или с помощью мультиспиральной компьютерной томографии. Ортопантомография не всегда позволяет на одном снимке увидеть все изменения, возникающие при травме нижней челюсти. Следует обратить внимание, что при переломах в области угла, если смещение отломков происходит наружу, ортопантомограмма может не показать смещение. Ее следует рассматривать как две боковые рентгенограммы, к которым необходимо дополнительно провести рентгенографию в прямой проекции.
Снимки, полученные при ортопантомографии, могут быть использованы в качестве боковых проекций, но всегда требуют дополнительного снимка в прямой проекции, полученного при помощи рентгенографии.
На рентгеновском снимке лучше отображается нарушение целостности костной ткани, наличие корня зуба в щели перелома.
После проведения визуализирующего обследования врач устанавливает окончательный диагноз и определяет план лечения пациента.
Первая помощь при переломах нижней челюсти
Может проводится как на месте происшествия, так и в машине скорой помощи. Ее могут оказывать как медицинские работники, так и не медицинские в порядке взаимопомощи.
Пострадавшему временно (на несколько часов) фиксируют поврежденную челюсть (прижимают верхнюю к нижней) при помощи повязок или иных приспособлений, чтобы получить возможность доставить его в лечебное учреждение.
Постоянная фиксация отломков
Зафиксировать отломки нижней челюсти можно с помощью консервативных и хирургических методов.
Постоянная фиксация может быть проведена при помощи: стальных стандартных ленточных шин (шины Васильева), назубных проволочных шин Тигерштедта, назубных зубодесневых и наддесневых шин из пластмассы, которые изготавливают в зуботехнических лабораториях (в настоящее время они используются редко).
В последние годы в некоторых клиниках стали применяться ортодонтические винты, которые вводятся через слизистую в альвеолярные отростки челюстей по 3 штуки с каждой стороны, после чего на головки винтов надевают резиновую тягу, обеспечивающую межчелюстную фиксацию. Это позволяет избежать трудоемкой процедуры двухчелюстного шинирования. С другой стороны, при введении винтов можно повредить корни зубов, кроме того, нередки ситуации, когда винт под действием резиновой тяги, становится подвижным, что приводит к неполноценной межчелюстной фиксации и удалению винта.
Если консервативные способы лечения не дали эффекта, применяется остеосинтез – это хирургический метод, который при помощи приспособлений позволяет зафиксировать отломки и устранить их подвижность. Остеосинтез проводят, если у пациента имеются оскольчатые переломы нижней челюсти, или смещение отломков настолько выражено, что они не дают возможности провести закрытую репозицию. Также остеосинтез показан при отсутствии или недостаточном количестве зубов у пациента.
Примерно 30% пациентов с переломами нижней челюсти требуется хирургическое лечение. В настоящее время остеосинтез является одним из ведущих способов хирургической помощи, и применяется намного чаще, чем в прошлом.
Это связано как с увеличением арсенала технических средств для проведения операции (наличие физиодиспенсеров, титановых минипластин), что ведет к улучшению техники проведения хирургических вмешательств, большей предсказуемости результатов, так и с запросами пациентов, которые направлены на более комфортное течение посттравматического периода, уменьшение времени межчелюстной фиксации, а в некоторых случаях на полный отказ от нее.
Методы лечения переломов при помощи хирургических методик позволяют сопоставить и зафиксировать подвижные костные фрагменты в нормальное анатомическое положение. Это помогает сократить сроки лечения и добиться раннего восстановления функции нижней челюсти. Однако, по разным данным российских и зарубежных клиник, имеет место и отрицательный момент применения остеосинтеза – порядка 30% пациентов сталкивается с осложнениями после использования данной методики. Это связано с использованием материалов для удерживания отломков: сталь, титан и т.д. Даже самые биоинертные сплавы не являются идеальными. Находясь в костной ткани, они подвергаются коррозии и вызывают явления гальваноза, что отрицательно влияет на процессы восстановления может вызвать гнойно-воспалительные осложнения и болевые реакции.
Методы остеосинтеза
Различают прямой и непрямой метод остеосинтеза.
— внутрикостный остеосинтез с использованием спиц, стержней, штифтов и винтов,
— накостный остеосинтез с применением накостных пластин, скоб, круговых лигатур, рамок,
— внутрикостно-накостный остеосинтез на основе костных швов или их сочетания со спицами и скобами.
Непрямой остеосинтез основан на использовании различных фиксирующих устройств, как накостных (костные зажимы и клеммы), так и внутрикостных (стержни, штифты, винты и спицы).
Остеосинтез могут проводить как под местной анестезией в сочетании с нейролептанальгезией и атараланальгезией, так и под общим наркозом.
Характер доступа (внеротовой или внутриротовой) определяет врач.
Если остеосинтез проводится с использованием внеротового доступа, то в случае перелома в области угла и тела нижней челюсти врач производит разрез в поднижнечелюстной области. Если перелом произошел в области фронтального отдела – разрез будет в подподбородочной области. При переломах в области мыщелкового отростка – в позадинижнечелюстной области. В ходе операции врач обнажает костные отломки, удаляет мелкие осколки, и фиксирует крупные осколки и отломки в нормальном анатомическом положении при помощи выбранной конструкции.
Если врач использует для проведения остеосинтеза внутриротовой доступ, то он осуществляет разрез слизистой вместе с надкостницей, затем проводит сопоставление отломков и выполняет остеосинтез.
Костный или проволочный шов
В 1825 году хирург Роджерс из Дублина провел первую в мире операцию с использованием серебряной проволоки. С ее помощью он соединил отломки нижней челюсти. Позднее, в 1863 году, русский хирург Ю.К. Шимановский с успехом применил костный шов. С этого момента на протяжении многих лет костный шов успешно использовался для остеосинтеза. В качестве основного материала изначально выступала нержавеющая сталь, позже ее заменили на титан, нихром, тантал и др.
Существуют различные модификации костного шва (петлеобразный, крестообразный, восьмеркообразный, трапециевидный, двойной и проч.). Выбор зависит от характера и места перелома.
Наложение костного шва происходит по определенным правилам. Отверстия под материал важно делать в тех зонах, где исключено повреждение нижнечелюстного канала и корней зубов, и не ближе 1,0 см от линии перелома. В идеале шов должен пересекать линию перелома в середине расстояния между краем нижней челюсти и основанием альвеолярного отростка.
Металлические спицы Киршнера
Впервые данный вид спиц использовали для лечения переломов нижней челюсти в 1933 году. Внутрикостное введение данных спиц может проводится как чрезкожно (без разрезов), так и с разрезами мягких тканей.
В 1975 году В.В. Донской применил оригинальную методику, с помощью которой он вводил спицу в ветвь нижней челюсти через слизистую без разреза, далее проводил репозицию, и фиксировал ее как шину к зубам или к шине. Позднее, в 1988 году Дерябиным Е.И. и Осиповым В.Ю., и Ю.Г. Кононенко и Г.П. Рузиным в 1991 году были предложены модификации этого метода. Сегодня существует много методик, когда проволочный шов сочетается со спицами, скобами, окружающими проволочными лигатурами и т.д.
Международные стандарты
Настоящая революция в челюстно-лицевой хирургии произошла в 1958 году, когда M. Muller, M. Allgower, R. Schneider, H. Willenegger организовали международную ассоциацию по изучению внутренней фиксации (AO/ASIF – Ardeitsgemeinschaft fur Osteosynthesefragen/Association for the Study of Internal Fixation – рабочее объединение по изучению вопросов остеосинтеза/ассоциация по изучению внутренней фиксации).
Согласно постулатам AO/ASIF, методика остеосинтеза подразумевает что:
1. используемые конструкции должны быть изготовлены из биоинертных сплавов металлов;
2. отломки костей должны быть анатомически точно сопоставлены и фиксированы;
3. использование щадящей хирургической техники обеспечивает сохранение кровоснабжения костных фрагментов и окружающих мягких тканей;
4. стабильная фиксация отломков обеспечивается межфрагментарной компрессией;
5. показано раннее применение функциональной нагрузки;
6. восстановление сократительной активности мышц и движения в суставе.
Сотрудники AO/ASIF также разработали и внедрили системы металлических пластин для остеосинтеза нижней челюсти:
· динамические компрессирующие пластины (Dynamic compression plates);
· реконструктивные (блокирующие) пластины (Locking reconstruction plates);
· блокирующие (стопорные) пластины (Locking plates 2.0 mm);
· универсальные пластины (Universal fracture plates);
· нижнечелюстные пластины (Mandible (Mandible plates 2.0 mm).
Ими были разработаны динамические компрессирующие пластины (DCP), посредством которых можно было создать компрессию между отломками для их первичного сращения. Конструкция этих пластин включает овальные отверстия со скошенными стенками, что позволяет сближать отломки при затягивании винтов. Применение динамических компрессирующих пластин позволило добиться стабильной внутренней иммобилизации, снизило число случаев замедленного сращивания отломков, и избавило от необходимости дополнительной фиксации. Но их применение все же не отменяет риск появления микротрещин в области линии перелома и развитие очагов остеопороза кости в месте контакта с пластиной.
Система блокирующих (стопорных) пластин и винтов (the locking plate/screw system) с резьбовой нарезкой в области отверстия пластин и головки фиксирующих винтов была разработана, чтобы предупредить появление некроза костной ткани под пластиной. Система обеспечивает жесткую фиксацию отломков кости с помощью пластины и пластины и винтов между собой – это помогает не допустить раскручивание винтов и избежать возможного смещения отломков во время закручивания винтов в отверстии пластины. Сама пластина располагается на некотором расстоянии от поверхности кости, что профилактирует развитие лизиса.
Зарубежные исследования не выявили существенных различий в эффективности и возможном развитии послеоперационных осложнений при остеосинтезе блокирующими пластинами с винтами и неблокирующими пластинами.
Еще одна система, разработанная экспертами АО/ASIF – это LCP (система блокируемых компрессирующих пластин с угловой стабильностью) представляет собой конструкцию из многоячеистых пластин с многочисленными отверстиями и состоит из двух частей: резьбовой для фиксации головки блокируемого винта и отверстия для создания динамической компрессии путем эксцентричного введения стандартных кортикальных или губчатых винтов.
Установка пластины предполагает наличие специальных инструментов и проводится по четко установленной технологии.
Если подгонка LCP по форме и рельефу наружной поверхности кости нижней челюсти проведена в соответствии с установленными требованиями, то это создает идеальные условия сращения отломков при остеосинтезе множественного оскольчатого перелома нижней челюсти различной локализации, при нагноении костной раны, травматическом остеомиелите, при переломе с возникновением дефекта костной ткани, переломе беззубых челюстей. Ограниченный контакт LCP с костью позволяет предупредить развитие некроза кости под пластиной.
Рекомендации
Лечение переломов нижней челюсти предусматривает длительную иммобилизацию челюстей, что становится весомой психологической проблемой для пациента. Успех лечения напрямую зависит от того, насколько сплочённо действуют и серьезно относятся к процессу и врач, и пациент.
На весь срок сращения перелома пациенту назначается диета (челюстной стол №1 и №2), пищу разрешается принимать только в сметанообразной консистенции (хорошо разваренной и пропущенной через блендер). В большинстве случаев открывание рта невозможно, т.к. у пациента установлена межчелюстная резиновая тяга. Пища подается через зонды, трубки и поильники.
С момента двухчелюстного шинирования или остеосинтеза шины оставляют в среднем на 21 – 30 дней. Если у врача возникает уверенность в благоприятном течении процесса восстановления, то возможно уменьшение сроков ношения межчелюстной резиновой тяги.
Даже после снятия шин пациент не может полноценно открывать рот в течение 1-2 недель. Для восстановления функции жевательных и мимических мышц ему назначается миогимнастика.