Что такое мышечные релаксанты
Нестероидные противовоспалительные препараты: список и цены
Нестероидные противовоспалительные препараты используются достаточно широко для подавления воспалительных процессов в организме. НПВП доступны в различных формах выпуска: таблетки, капсулы, мази. Они обладают тремя основными свойствами: жаропонижающими, противовоспалительными и болеутоляющими.
Лучший нестероидный противовоспалительный препарат может подобрать только врач, отталкиваясь от индивидуальных особенностей пациента. Самолечение в данном случае может быть чревато развитие серьезных побочных реакций или же передозировки. Предлагаем ознакомиться со списком препаратов. Рейтинг разработан на основании соотношения цена-качество, отзывов пациентов и мнения специалистов.
Как работают НПВП?
Нестероиды ингибируют агрегацию тромбоцитов. Терапевтические свойства объясняются блокадой фермента циклооксигеназы (ЦОГ-2), а также снижением синтеза простагландина. По мнению специалистов они оказывают влияние на симптомы заболевания, но не устраняют причину его возникновения. Поэтому не следует забывать о средствах, с помощью которых должны быть устранены первичные механизмы развития патологии.
Если у пациента обнаружена непереносимость НПВП, тогда они заменяются лекарствами других категорий. Часто в таких случаях применяют комбинацию противовоспалительного и болеутоляющего средства.
Как показывает практика, нецелесообразно заменять одно лекарство другим той же группы, если при приеме обнаруживается недостаточный терапевтический эффект. Удвоение дозы может привести только к клинически незначительному увеличению воздействия.
Классификация НПВП
Нестероидные противовоспалительные средства классифицируются в зависимости от того, являются ли они селективными для ЦОГ-2 или нет. Таким образом, с одной стороны, есть неселективные НПВП, а с другой – селективные ЦОГ-2.
Мышечные судороги
Мышечные судороги это непроизвольное и насильственное сокращение мышцы, без периода её расслабления. Когда используются мышцы, которыми можно управлять произвольно, например, мышцы рук или ног, они поочередно сокращаются и расслабляются, по мере выполнения определенных движений в конечностях. Мышцы, которые поддерживают голову, шею и туловище, работают синхронно и поддерживают положение тела. Мышца (или даже несколько волокон мышцы) может находиться непроизвольно в состоянии спазма. Если спазм сильный и устойчивый, то это приводит к появлению судорог. Мышечные судороги часто визуализируются или пальпируются в области заинтересованной мышцы.
Мышечные судороги могут длиться от нескольких секунд до четверти часа, а иногда и дольше. Не редкость также повторение судорог до того периода, пока не произойдет расслабление мышцы. Судорожные сокращения могут охватывать часть мышцы, всю мышцу, или несколько мышц, которые обычно сокращаются одновременно при выполнении движений, например, при сгибании нескольких пальцев кисти. В некоторых случаях, судороги могут быть одновременно в мышцах-антагонистах, ответственных за движения в противоположных направлениях. Мышечные судороги широко распространены. Почти все люди (по некоторым исследованиям около 95% людей) испытывали судороги в какой-то момент жизни. Мышечные судороги характерны для взрослых и, по мере старения, проявляются чаще, но, тем не менее, судороги могут встречаться и у детей. В любой мышце (скелетной), в которой выполняются произвольные движения, могут быть судороги. Судороги конечностей, ног и стоп, и особенно икроножной мышцы, встречаются очень часто.
Типы и причины мышечных судорог
Судороги скелетных мышц можно разделить на четыре основных типа. К ним относятся «истинные» судороги, тетанические судороги, контрактуры и дистонические судороги. Судороги классифицируются в соответствии с причинами судорог и мышечных групп, которые они затрагивают.
Типы мышечных судорог
Травмы: Стойкие мышечные спазмы могут возникнуть в качестве защитного механизма после травмы, например, при переломе кости. В этом случае, как правило, спазм позволяет минимизировать движение и стабилизировать зону травмы. Травма только мышцы также может привести к спазму мышцы.
Активная деятельность: истинные судороги, как правило, связаны с активной нагрузкой мышц и мышечной усталостью (при занятиях спортом или при непривычной деятельности). Такие судороги могут возникнуть как в процессе деятельности, так и после, иногда много часов спустя. Кроме того, мышечная усталость от сидения или лежания в течение длительного периода времени в неловком положение или при любых повторяющихся движениях также может вызвать судороги. Пожилые люди больше подвержены риску появления судорог при выполнении энергичной или напряженной физической деятельности.
Судороги покоя: судороги в покое очень распространены, особенно у пожилых людей, но могут возникнуть в любом возрасте, в том числе в детском. Судороги покоя часто происходят в ночное время. Ночные судороги хоть и не угрожают жизни, но могут быть болезненными, нарушать сон, они могут часто повторяются (то есть, много раз за ночь, и / или много ночей в неделю). Фактическая причина ночных судорог неизвестна. Иногда такие судороги инициируются движением, которое сокращает мышцы. Примером может быть вытягивание стопы в постели, что приводит к укорочению икроножной мышцы, где чаще всего бывают судороги.
Обезвоживание: Спорт и другие энергичные физические нагрузки могут привести к чрезмерной потере жидкости с потом. При таком виде дегидратации увеличивается вероятность истинных судорог. Такие судороги, чаще всего, возникают в теплую погоду и могут быть ранним признаком теплового удара. Хроническая дегидратация вследствие приема диуретиков и слабое потребление жидкости может аналогично приводить к судорогам, особенно у пожилых людей. Судороги также могут быть связаны с недостатком натрия.
Перераспределение жидкостей в организме: истинные судороги могут также отмечаться при состояниях, когда возникает необычное распределение жидкости в организме. В качестве примера можно привести цирроз печени, при котором происходит накопление жидкости в брюшной полости (асцит). Точно так же, судороги являются относительно частым осложнением быстрых изменений биологических жидкостей, которые происходят во время диализа при почечной недостаточности.
Низкий уровень электролитов в крови (кальция, магния): низкие уровни в крови кальция или магния напрямую увеличивают возбудимость нервных окончаний иннервирующих мышцы. Это может быть предрасполагающим фактором для спонтанных истинных судорог, с которыми сталкиваются многие пожилые люди, а также такие судороги нередко отмечаются у беременных женщин. Низкие уровни кальция и магния часто встречаются у беременных женщин, особенно если эти минералы не поступают в достаточном количестве с пищей. Судороги наблюдаются в любых обстоятельствах, которые снижают доступность кальция или магния в жидкостях организма, например после приема диуретиков, гипервентиляции, чрезмерной рвоте, недостатке кальция и / или магния в рационе, недостаточное усвоение кальция из-за дефицита витамина D, снижение функции паращитовидных желез.
Низкий уровень калия: низкий уровень калия в крови иногда вызывает мышечные судороги, хотя для гипокалиемии более характера мышечная слабость.
Тетания
При тетании происходит активизация всех нервных клеток в организме, которые затем стимулируют сокращение мышц. При этом типе судорожные сокращения возникают по всему телу. Название тетания возникло от судорог, которые возникают при воздействии столбнячного токсина на нервы. Однако это название такого вида судорог в настоящее время широко применяется для обозначения мышечных судорог при других состояниях, таких как низкие уровни в крови кальция и магния. Низкий уровень кальция и магния повышает активность нервной ткани не специфически, что может привести к появлению тетанических судорог. Часто такие судороги сопровождаются признаками гиперактивности других нервных функций в дополнение к мышечной гиперстимуляции. Например, низкое содержание кальция в крови не только вызывает спазм мышц рук и запястья, но он также может быть причиной появления ощущений онемения и покалывание вокруг рта и других областях тела.
Иногда, тетанические судороги неотличимы от истинных судорог. Дополнительные изменения чувствительности или других нервных функций могут быть незаметны, так как боль при судороге может маскировать другие симптомы
Контрактуры
Контрактуры возникают, когда мышцы не могут расслабиться на еще более длительный период, чем при основных видах мышечных судорог. Постоянные спазмы обусловлены истощением аденозинтрифосфата (АТФ)- энергетического внутриклеточного субстрата клетки. Это предотвращает релаксацию мышечных волокон. Нервы неактивны при этом типе мышечных судорог.
Дистонические судороги
Другие виды судорог
Некоторые судороги обусловлены рядом нервных и мышечных заболеваний. Например, это такие заболевания, как боковой амиотрофический склероз (болезнь Лу Герига), сопровождающийся слабостью и атрофией мышц; радикулопатии при дегенеративных заболеваниях позвоночника (грыжа, протрузия диска, остеофиты), когда компрессия корешка сопровождается болью, нарушением чувствительности и иногда судорогами. Также судороги могут быть при поражении периферических нервов, например, диабетической невропатии.
Крампи. Этот вид судорог, как правило, описывает судороги в икроножной мышце, и связывают их появление с перенапряжением мышцы и наличием дегенеративных изменений в позвоночнике (остеохондроз поясничного отдела позвоночника, люмбоишалгия). Кроме того, крампи возможны при нарушениях сосудистого кровообращения в нижних конечностях (при облитерирующем эндартериите или посттромбофлебитическом синдроме). Также причиной крампи могут быть различные биохимические нарушения в трехглавой мышце голени.
Многие лекарства могут вызвать судороги. Сильнодействующие мочегонные, такие как фуросемид или энергичное удаление жидкости из организма, даже с помощью менее мощных диуретиков, может индуцировать судороги, так как происходит обезвоживание и потеря натрия. Одновременно диуретики часто вызывают потерю калия, кальция и магния, которые также могут вызвать появление судорог.
Лекарства, такие как донепезил (Aricept), которые используются для лечения болезни Альцгеймера) и неостигмин (простигмин), используемые для миастения, асралоксифен (Эвиста) используется для профилактики остеопороза у женщин в постменопаузе – могут быть причиной судорог. Толкапон (Tasmar), который используется для лечения болезни Паркинсона, оказалось, вызывает мышечные судороги, по крайней мере, у 10% больных. Истинные судороги были зарегистрированы при приеме нифедипина и наркотиков Тербуталина (Brethine) и альбутерола (Proventil, Ventolin). Некоторые лекарства, применяемые для снижения уровня холестерина, такие как ловастатин (Mevacor), также могут привести к судорогам.
Судороги иногда отмечаются у зависимых лиц во время прекращения приема седативных препаратов.
Недостаток некоторых витаминов также может прямо или косвенно привести к мышечным судорогам. К ним относятся недостатки тиамина (В1), пантотеновой кислоты (В5) и пиридоксина (B6). Точная роль дефицита этих витаминов в возникновении судорог неизвестна.
Плохое кровообращение в ногах приводит к дефициту кислорода в мышечной ткани и может вызвать сильную боль в мышцах (перемежающаяся хромота), которая возникает при ходьбе. Это обычно происходит в икроножных мышцах. Но боль при сосудистых нарушениях в таких случаях обусловлена не собственно мышечной судорогой. Эта боль в большей степени может быть связана с накоплением молочной кислоты и других химических веществ в мышечной ткани. Судороги в икроножных мышцах также могут быть связаны с нарушением оттока крови при варикозной болезни и, как правило, судороги в икроножных мышцах возникают в ночные часы.
Симптомы и диагностика мышечных судорог
Характерно, что судорога часто довольно болезненна. Как правило, пациенту приходится прекращать деятельность и срочно принимать меры для облегчения судорог; человек не в состоянии использовать пораженную судорогой мышцу во время судорожного эпизода. Тяжелые судороги могут сопровождаться болезненностью и отеком, которые могут иногда сохраняться до нескольких дней после того, как судорога исчезла. В момент судороги затронутые мышцы будут выпирать, на ощупь будут твердыми и болезненными при пальпации.
Диагностика судорог обычно не представляет трудностей, но выяснение причин может потребовать как тщательного сбора истории болезни, так инструментальных и лабораторных методов обследования.
Лечение

Также можно провести аккуратный массаж мышцы, что позволяет расслабить спазмированную мышцу. Если судорога связана с потерей жидкости, как это часто бывает при активной физической нагрузке, необходима регидратация и восстановление уровня электролитов.
Мышечные релаксанты могут быть использованы в краткосрочной перспективе в определенных ситуациях, для того чтобы позволить мышцам расслабиться при травмах или других состояниях (например радикулопатии). К этим препаратам относятся Циклобензаприн (Flexeril), Орфенадрин (NORFLEX) и баклофен (Lioresal).
В последние годы стали успешно использоваться инъекции терапевтических доз токсина ботулизма (Ботокс) при некоторых дистонических мышечных расстройствах, которые локализованы в ограниченной группе мышц. Хороший ответ может длиться несколько месяцев и более, и инъекции могут быть повторены.
Лечение судорог, которые связаны с конкретными заболеваниями, как правило, фокусируется на лечении основного заболевания.
В тех случаях, когда судороги серьезные, частые, продолжительные, плохо поддаются лечению или не связаны с очевидной причиной, то в таких случаях требуется как дополнительное обследование, так и более интенсивное лечение.
Профилактика судорог
Для того, чтобы предотвратить возможное появление судорог, необходимо полноценное питание с достаточным количеством жидкости и электролитов, особенно при интенсивной физической нагрузке или во время беременности.
Ночные судороги и другие судороги покоя часто можно предотвратить с помощью регулярных упражнений на растяжку, особенно если они выполняются перед сном.
Также хорошим средством профилактики судорог является прием препаратов магния и кальция, но требуется осторожность их назначения при наличии почечной недостаточности. При наличии гиповитаминоза необходим прием витаминов группы В, витамина Д,Е.
Если пациент принимает диуретики, то необходим обязательный прием препаратов калия.
В последнее время, единственным средством, которое широко используется для профилактики, а иногда и для лечения судорог, является хинин. Хинин использовался в течение многих лет при лечении малярии. Действие хинина обусловлено уменьшением возбудимости мышц. Однако хинин обладает рядом серьезных побочных действий, которые ограничивают его назначение всем группам пациентов (тошнота, рвота, головные боли, нарушения ритма сердца, нарушение слуха и т.д.).
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Боль не самое приятное, что может подарить нам тело. Особенно, если она сильная, и, что еще хуже, постоянная. В подобных случаях лечащий врач может назначить миорелаксант Мидокалм, которой помогает снять напряжение и боль.
Врач назначает Мидокалм в случае с болью в спине и мышцах
Препарат способствует расслаблению скелетной мускулатуры как результата неврологических синдромов, которые в свою очередь связаны с болями и нарушением трофики (процесс клеточного питания органов и тканей); снижению гипертонуса и спастичности; оказывает местный анестезирующий эффект.
Показания к применению
Мидокалм назначают в следующих случаях:
Противопоказания
Противопоказания к назначению таблеток Мидокалм:
Все мышечные релаксанты противопоказаны пациентам:
Побочные эффекты препарата Мидокалм
Прием лекарства Мидокалм может спровоцировать появление побочных реакций со стороны различных органов и систем.
Одним из побочных эффектов Мидокалм является бессонница
К нечастым (возникают не чаще, чем раз на тысячу случаев) реакциям, которые могут отмечаться после приема Мидокалм, относят:
К редким (возникают чаще, чем раз на тысячу случаев, но реже, чем раз на десять тысяч случаев) относят:
К крайне редким (возникают не чаще, чем в одном из десяти тысяч случаев) относят:
Если у пациента наблюдаются побочные эффекты, то дозу препарата снижают, после чего описанные выше реакции обычно нивелируются.
Как принимать Мидокалм?
Дозировка и период приема препарата рассчитывается врачом, исходя из анамнеза, мышечного тонуса, интенсивности болевого синдрома, наличия у пациента противопоказаний и сопутствующих хронических заболеваний.
Обычно продолжительность лечения не превышает десяти дней. После приема Мидокалм начинает действовать приблизительно спустя 40 минут. Эффект продолжается от 4 до 6 часов.
Мидокалм выпускается в двух лекарственных формах:
Принимается Мидокалм внутрь, строго после еды, запивая небольшим количеством воды. Во избежание осложнений и побочных эффектов следует строго соблюдать дозировку, прописанную лечащим врачом.
Средняя терапевтическая дозировка препарата зависит от возраста пациента.
Дозы препарата (таблетки):
Дозы препарата (уколы):
Мидокалм при беременности и лактации
Как и любое лекарство, Мидокалм назначают с осторожностью беременным женщинам и мамам, которые кормят малыша грудью. Это происходит лишь в случае, когда ожидаемая польза для матери превышает риски для плода или новорожденного. Специалисты рекомендуют на время приема препарата переводить малыша с ГВ на искусственное вскармливание.
Мидокалм при беременности
Тем не менее Мидокалм могут прописать в первом триместре беременности женщинам при наличии угрозы выкидыша.
Мидокалм при остеохондрозе
Как и прочие мышечные релаксанты центрального действия, Мидокалм может назначаться при остеохондрозе. Болевой синдром, который неизбежен при данном заболевании, влечет за собой ограничение подвижности. Здесь и приходят на помощь миорелаксанты, в частности Мидокалм.
Благодаря этим качествам миорелаксанты включены в терапевтический курс вместе с массажем, ЛФК и т.д. Причем стоит отметить, что в отличие от хондропротекторов, они действительно улучшают состояние больных, страдающих от остеохондроза.
Мидокалм назначают при остеохондрозе
Для лечения остеохондроза Мидокалм, как и другие миорелаксанты, назначается короткими курсами.
Взаимодействие
Активность вещества усиливают:
Часто врачи назначают пациентам с патологиями опорно-двигательной системы в качестве комплексной терапии связку препаратов Мильгамма, Мовалис и Мидокалм.
Так, Мидокалм и Мовалис снимают болевой синдром, спазмирование и мышечный гипертонус. А лекарственное средство Мильгамма, относящееся к витаминам группы В, используется как общеукрепляющее средство с метаболическим, обезболивающим и нейропротективным действием.
Сочетание Мидокалма и алкоголя допустимо. Но увлекаться в любом случае не стоит, так как Мидокалм лекарственное средство.
Схема одновременного приема нескольких препаратов определяется лечащим врачом.
Аналоги Мидокалма
Часто аналоги подбираются врачом при непереносимости пациентом активного вещества или компонентов состава препарата, из-за противопоказаний или даже цены.
Аналоги препарата:
Аналоги оказывают схожее действие на организм, но менять Мидокалм на другой, аналогичный медикамент, можно после консультации и разрешения лечащего врача.
Место миорелаксантов в лечении болевого синдрома
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Болевой синдром – один из основных компонентов защитной системы организма. Боль – важнейший сигнал о повреждении ткани и развитии патологического процесса. Многие острые и хронические заболевания, медицинские вмешательства и травмы сопряжены с болью, требующей применения анальгетических средств [1].
Ощущение боли формирует целый комплекс защитных реакций, направленных на устранение повреждения [2]. Острая (преходящая) боль обусловлена острым заболеванием, травмой и прекращается по мере выздоровления и заживления ран. Хроническая (персистирующая) боль связана с длительно существующим патологическим процессом или посттравматическим состоянием, продолжается от 1–3 мес. до многих лет [3]. Хроническая боль – это больше, чем физический симптом. Ее постоянное присутствие имеет множество проявлений, включая поглощенность пациента болью, ограничение личной, социальной и профессиональной деятельности, аффективные расстройства, использование большего количества медикаментов и частое обращение за медицинской помощью, когда в целом человек сживается с «ролью больного» [4, 5].
В клинической и амбулаторной практике при болевом синдроме чаще всего используют нестероидные противовоспалительные препараты (НПВП), обладающие обезболивающим действием, которое сочетается с противовоспалительным и жаропонижающим эффектом. Анальгетическое действие данных средств, так же как и всех НПВП, обусловлено подавлением активности циклооксигеназы (ЦОГ) и снижением продукции простагландинов E2 и F2, повышающих чувствительность ноцицепторов как при воспалении, так и при повреждении тканей. Более выраженным анальгетическим, чем противовоспалительным эффектом обладают те НПВП, которые вследствие своей химической структуры нейтральны, меньше накапливаются в воспалительной ткани, быстрее проникают через гематоэнцефалический барьер и подавляют ЦОГ в ЦНС, а также влияют на таламические центры болевой чувствительности [6, 7].
В мировой медицинской литературе представлено огромное количество данных о побочных эффектах терапии НПВП. У 30–40% больных, получающих НПВП, отмечаются диспептические расстройства, у 10–20% – эрозии и язвы желудка, двенадцатиперстной, тонкой, а иногда и толстой кишки, у 2–5% – кровотечения и перфорации. Причем гастро- и энтеротоксичность могут иметь место при любом пути введения НПВП. Также отмечают нефро-, гепато- и гемотоксичность некоторых НПВП [6–9].
Снизить вероятность развития и выраженность проявления нежелательных лекарственных реакций при назначении НПВП, а также повысить эффективность проводимой терапии возможно при комбинированном подходе к лечению болевого синдрома. Это позволяет сократить дозы противовоспалительных препаратов и сроки их назначения [6–9].
В патогенезе болей различной локализации (мышечно-тонические боли в спине вследствие остеохондроза или спондилоартроза, миофасциальный синдром, головная боль напряжения (ГБН) и др.) часто можно отметить мышечно-спастический компонент. Боль, обусловленная мышечно-тоническим и/или миофасциальным болевым синдромом, очень часто является основной причиной обращения пациента к врачу. Нередко болевые синдромы становятся причиной ограничения и даже утраты трудоспособности. В этой связи важно заметить, что при адекватной и своевременной терапии болевой синдром может довольно быстро купироваться. Врачебная тактика при лечении подобных пациентов заключается, с одной стороны, в ослаблении боли и в стремлении к как можно более быстрому возвращению пациента к активному образу жизни и, с другой стороны, в предупреждении повторных обострений и хронического течения болевого синдрома [7, 10–13].
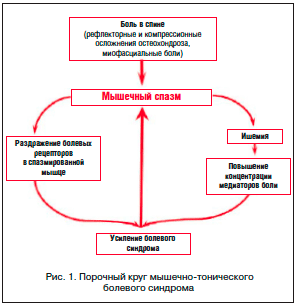
Применение миорелаксантов обосновано признанием важной роли мышечного спазма в патогенезе боли в нижней части спины. Доказано, что при острой поясничной боли добавление к стандартной терапии (НПВП) миорелаксантов приводит к более быстрому регрессу боли, мышечного напряжения и улучшению подвижности позвоночника. Боль различного генеза (вследствие поражения межпозвонковых дисков, фасеточных суставов позвоночника, самих мышц и других причин) повышает активность двигательных нейронов спинного мозга, что приводит к мышечному спазму, который, в свою очередь, играет значительную роль в поддержании самой боли. Патогенез возникновения хронических болевых мышечно-тонических синдромов обусловлен механизмом порочного круга: боль и напряжение мышцы – перевозбуждение спинальных нейронов (вставочных и мотонейронов) – напряжение мышц и изменение позы – еще большее усиление боли. При этом ухудшается кровоснабжение мышц, повышается концентрация медиаторов боли, раздражаются болевые рецепторы в спазмированной мышце. Миорелаксанты разрывают порочный круг «боль → мышечный спазм → боль» и вследствие этого способны ускорять процесс выздоровления (рис. 1) [10, 11, 14].
Большое значение в патогенезе болевых мышечно-тонических синдромов имеют вставочные спинальные нейроны. Их состояние определяется влиянием нисходящих супраспинальных путей, среди которых особое место принадлежит структурам среднего и продолговатого мозга. Регуляция проведения ноцицептивных стимулов на спинальном уровне осуществляется при участии супраспинальных адренергических структур. Ингибирующее действие тормозящих спинальных нейронов реализуется с участием различных нейромедиаторных систем (глутаматергической, ГАМК-ергической*, адренергической и др.). Именно с этими структурами связано действие большинства миорелаксирующих препаратов. Наиболее важные положительные эффекты миорелаксантов: уменьшение боли, снижение болезненного мышечного напряжения, улучшение двигательной активности, уменьшение дозы обезболивающих препаратов, в т. ч. НПВП. Лечение миорелаксантами начинают с обычной терапевтической дозы и продолжают при наличии болевого синдрома; как правило, курс лечения составляет несколько недель. Для лечения острых болей в нижней части спины в качестве эффективных миорелаксантов применяются тизанидин, дантролен, диазепам, баклофен, толперизон и др. [7, 10, 14].
Эффективным препаратом для лечения миофасциальных болевых синдромов, мышечно-тонических синдромов и спастичности различного генеза является релаксант скелетной мускулатуры центрального действия, агонист α2-адренергических рецепторов тизанидин (Сирдалуд, «Новартис Фарма АГ», Швейцария). В основе патогенетического действия препарата лежит комплексный механизм: сочетание миорелаксантного, уменьшающего болевой поток из перикраниальных мышц, и центрального умеренно выраженного анальгезирующего эффекта.
По механизму своего действия и особенностям применения он выгодно отличается от других миорелаксантов, поскольку обладает и миорелаксирующим, и анальгезирующим действием. Обезболивающий эффект препарата при болевых мышечно-тонических синдромах обусловлен как расслаблением патологически напряженных мышц, так и непосредственным антиноцицептивным действием, которое реализуется на спинальном и супраспинальном уровнях и связано с адренергической активностью препарата. Тизанидин, угнетая стимуляцию NMDA-рецепторов, блокирует механизм, отвечающий за избыточный мышечный тонус; подавляя полисинаптические рефлексы на уровне спинного мозга, угнетает высвобождение возбуждающих аминокислот и активирует глицин, снижающий возбудимость интернейронов спинного мозга. В результате снижается мышечный тонус. Тизанидин обладает и непосредственным, не связанным со снижением мышечного тонуса, обезболивающим действием. Миорелаксирующий и анальгетический эффекты тизанидина (Сирдалуда) носят дозозависимый характер. При приеме внутрь максимальная концентрация Сирдалуда в крови достигается через 1 ч. Прием пищи не влияет на его фармакокинетику. Начальная доза препарата варьирует от минимальной – 2 мг на ночь до 6 мг/сут в 3 приема. Средняя терапевтическая доза – 12–24 мг/сут. Максимальная доза – 36 мг/сут. Использование Сирдалуда наиболее эффективно в острую фазу заболевания. Положительный эффект (уменьшение выраженности мышечного спазма, боли в покое, при движении, ночью) отмечается уже на 3-й день терапии. Оптимальная доза Сирдалуда – 8–12 мг/сут (2–4 мг утром, 2–4 мг днем и 4 мг вечером). Подбор индивидуально эффективной дозы (от 2 мг до максимальной дозы 24–36 мг/сут) обычно осуществляется в течение 2–4 нед. [10, 15–17].
Эффективность и безопасность Сирдалуда при лечении острых болей в спине были убедительно доказаны почти 20 лет назад в плацебо-контролируемом исследовании. Применение тизанидина по 4 мг 3 р./сут в течение 7 дней при острой боли в нижней части спины имело достоверное преимущество над плацебо в отношении снижения боли в покое, болевых ощущений в ночное время, увеличения двигательной активности. В исследовании, проведенном D. Hutchinson (1990), осложнения со стороны ЖКТ отмечались у 6% больных, получавших по поводу боли в спине Сирдалуд и ибупрофен, и у 20% – комбинацию плацебо и ибупрофена. Важно отметить, что тизанидин (Сирдалуд) усиливает обезболивающее и противовоспалительное действие НПВП (нимесулида, диклофенака, мелоксикама и др.), позволяет снизить их дозу и, обладая гастропротекторной эффективностью, снижает риск возникновения гастропатий, обусловленных НПВП [7, 10, 18].
В настоящее время Сирдалуд представляет собой один из наиболее широко используемых миорелаксантов при лечении болей различной локализации, его эффективность и безопасность подтверждаются в современных исследованиях. Даже при выраженных и трудно поддающихся лечению болевых синдромах удается достигнуть улучшения. Антиспастический эффект тизанидина (Сирдалуда), связанный с несколькими механизмами действия (пресинаптическое и постсинаптическое ингибирование вставочных нейронов, возможное влияние на глутаматергическую систему), делает возможным его использование при патофизиологически различных заболеваниях, приводящих к спастике, в т. ч. при рассеянном склерозе, хронической миелопатии и спастичности после инсульта. Уменьшая выраженность спастики, Сирдалуд не снижает мышечную силу. Выраженные анальгетические свойства α2-агонистов позволяют успешно использовать Сирдалуд в лечении хронических болевых состояний, включая болевые спазмы, миофасциальную боль, нейропатическую боль и хроническую ежедневную головную боль, в т. ч. цервикогенные головные боли, связанные с мышечным спазмом.
Сирдалуд успешно используется в реабилитационной практике. Отмечаются снижение повышенного мышечного тонуса, нарастание объема пассивных движений в суставах, уменьшение выраженности контрактур, реже возникают клонусы. Препарат эффективен при спастичности как спинального, так и церебрального генеза, что подтверждается клиническими данными [10, 17–26].
Одним из показаний для назначения Сирдалуда является ГБН – самый часто встречающийся вид головной боли (45–80% среди ее других типов). Она представляет собой особый вид реакции на эмоциональный стресс и развивается в результате непроизвольного напряжения перикраниальных мышц или психического напряжения. В работе Е.Г. Филатовой и соавт. (1997) было показано уменьшение головной боли в 75% случаев у пациентов с ГБН при применении тизанидина в суточной дозе 4–6 мг в течение 14 дней. Об эффективности тизанидина (Сирдалуда) при ГБН свидетельствуют уменьшение выраженности головной боли, реактивной тревоги и депрессии, нормализация ночного сна, уменьшение выраженности вегетативных расстройств [15, 27, 28].
Монотерапия ГБН Сирдалудом может быть рекомендована больным с наличием напряжения перикраниальных мышц, мышц шеи и верхнего плечевого пояса при средней выраженности депрессивных эмоциональных нарушений. Двойное слепое плацебо-контролируемое исследование, проведенное R. Fogelhom, K. Murros et al. (1992), показало, что лечение тизанидином (Сирдалудом) в дозе 6–18 мг/сут на протяжении 6 нед. достоверно снижало интенсивность хронической ГБН. Меньшие дозы Сирдалуда (3 мг/сут, разделенные на 3 приема), по данным японских исследователей, также дают хороший эффект: значительное уменьшение интенсивности, частоты и продолжительности хронической ГБН в ходе 4-недельного курса лечения отмечено у 2/3 больных. Лечение рекомендуется начинать с малых доз: 2 мг/сут (на ночь) в течение первых 3-х дней, затем постепенно повысить дозу до 2 мг 2 р./сут (утром и на ночь). При недостаточном эффекте доза может быть повышена до 6–8 мг/сут (по 2 мг 3 р./сут или по 2 мг утром и днем и 4 мг на ночь). Продолжительность лечения может составлять от 2 нед. до 2 мес. [15, 28–30].
Нарушения мышечного тонуса, связанные с ними болевые синдромы, ограничения двигательных функций, вторичные изменения суставов и мышц составляют часть клинических проявлений многих заболеваний нервной системы. Как правило, клиническое значение приобретает проблема повышения мышечного тонуса. Наиболее широко применяется тизанидин (Сирдалуд) в лечении спастичности при травматических повреждениях головного и спинного мозга, рассеянном склерозе, инсульте. При спастичности, связанной с дистоническими нарушениями, паркинсонизмом, более целесообразно использование других средств (например, клоназепама, диазепама). Достаточно широкий диапазон эффективно действующих доз тизанидина (Сирдалуда) (от 2 до 36 мг/сут) позволяет использовать препарат для коротких и длительных курсов лечения болевых синдромов и спастичности в виде монотерапии или в сочетании с другими лекарственными средствами [15, 31–33].
Побочные эффекты на фоне приема Сирдалуда минимальны и чаще заключаются в легкой преходящей сонливости, сухости во рту, диспепсии и общей слабости. Тизанидин (Сирдалуд) оказывает анксиолитическое и седативное действие. Седативный эффект полезен больным с болевыми синдромами и сопутствующими нарушениями сна. В случае, когда седативный эффект нежелателен, его можно контролировать путем титрации дозы. Могут отмечаться артериальная гипотония, брадикардия. При приеме более высоких доз вышеперечисленные побочные действия возникают чаще и более выражены, однако они редко бывают настолько тяжелыми, чтобы лечение пришлось прервать. Частота возникновения побочных реакций коррелирует с уровнем препарата в плазме крови и достигает пика в течение 1 ч после приема [15, 26, 34].
Заключение
Благодаря высокой эффективности и благоприятному спектру побочных эффектов Сирдалуд рассматривается как препарат первой очереди выбора для лечения острой и подострой миофасциальной боли в монотерапии, а также хронического миофасциального синдрома в комбинации с другими медикаментами, чаще антидепрессантами.
Сирдалуд отличается от других миорелаксантов, поскольку обладает и миорелаксирующим, и анальгезирующим действием. Важным свойством тизанидина (Сирдалуда) является способность предохранять повреждение слизистой желудка при приеме НПВП. Назначение Сирдалуда в комплексной терапии болевого синдрома способствует уменьшению не только доз НПВП, но и проявлений ульцерогенного действия противовоспалительных препаратов за счет доказанного гастропротективного эффекта.
Обезболивающий эффект препарата при болевых мышечно-тонических синдромах обусловлен как расслаблением патологически напряженных мышц, так и непосредственным антиноцицептивным действием, которое реализуется на спинальном и супраспинальном уровнях и связано с адренергической активностью препарата. Стоит подчеркнуть, что снижение мышечного тонуса на фоне назначения Сирдалуда не сопровождается уменьшением мышечной силы, и это особенно важно для пациентов с центральными парезами (рассеянный склероз, остаточные явления перенесенного инсульта и т. д.). Сирдалуд, являясь агонистом α2-адренергических рецепторов, угнетает полисинаптические спинальные рефлексы и практически не влияет на моносинаптические рефлексы. Поэтому на фоне действия Сирдалуда уменьшается лишь тонический компонент мышечного сокращения при сохранности фазической реакции. Это отлично от действия других миорелаксантов (особенно баклофена), уменьшающих тонический и фазический компоненты, что сопровождается нежелательным снижением силы мышц.
* ГАМК – γ-аминомасляная кислота.
Только для зарегистрированных пользователей