Что такое нефротический синдром у взрослых
Публикации в СМИ
Cиндром нефротический
Нефротический синдром (НС, нефроз) — симптомокомплекс, связанный с увеличением проницаемости клубочков, сопровождающийся протеинурией свыше 3,5 г/сут, гипоальбуминемией (менее 30 г/л), отёками и гиперлипидемией (последний признак необязателен).
Классификация • По тяжести •• Лёгкой степени (альбумины сыворотки крови 25–30 г/л) •• Умеренной степени (альбумины от 20 до 25 г/л) •• Тяжёлой степени (альбумины менее 20 г/л) • По форме •• «Чистый» НС (без артериальной гипертензии, гематурии и азотемии) •• Смешанный НС (с артериальной гипертензией и/или гематурией и/или азотемией) • По течению •• Эпизодический (единичные эпизоды НС) •• Рецидивирующий (протекающий с обострениями) •• Персистирующий (постоянный НС) • По осложнениям •• Неосложнённый •• Осложнённый.
Статистические данные. Возникает в любом возрасте, чаще — от 2 до 5 и от 17 до 35 лет. Преобладание пола зависит от причины: при СКВ — молодые женщины до 90%, при хронических заболеваниях лёгких — мужчины.
Генетические аспекты. Только врождённый НС (развивается у ребёнка до 3 мес после рождения) генетически детерминирован, обусловлен наличием мутантного гена, локализованного на 19q13, — NPHSI, кодирующего трансмембранный белок подоцитов нефрин.
Патогенез. Уменьшение отрицательного заряда базальной мембраны, увеличение порозности клубочкового фильтра приводят к массивной протеинурии, которая в свою очередь обусловливает гипопротеинемию, гипоальбуминемию, диспротеинемию. Отёки имеют в основном гипоонкотический характер; в основе гиперлипидемии лежат гипоальбуминемия, потеря с мочой ферментов, расщепляющих липиды.
Патоморфология. Поражение базальной мембраны клубочка иммунного, метаболического, токсического генеза. Характер поражения определяется заболеванием, которое привело к НС.
Клинические проявления • Жалобы неспецифические: нарушение аппетита, недомогание, боль в грудной клетке, животе • Отёки — от умеренных до анасарки •• Периферические отёки (ног, кожи спины, живота) •• Гидроторакс •• Гидроперикард •• Асцит •• Гидроартроз • Моча пенистая, олигурия • АД нормально («чистый» НС) или повышено (смешанная нефротически-гипертоническая форма) • Нефротическая кардиопатия • У детей часто развиваются ортостатическая артериальная гипотензия и шок • Пневмонии, пиелонефриты • Венозные тромбозы, ИМ • Нефротический криз •• Перитонеальные знаки •• Рожеподобная кожная эритема •• Повышение температуры тела • Нарушение кальциево-фосфорного обмена •• Гипокальциемия •• Судорожный синдром •• Деминерализация костей • Канальцевые расстройства •• Глюкозурия •• Аминоацидурия •• Гипокалиемия • ОПН • Клинические проявления заболевания, явившегося причиной НС.
Лабораторные данные
• Исследование мочи •• Протеинурия >3 г/сут •• Цилиндры — гиалиновые, жировые, восковидные и эпителиальные •• Лейкоцитурия (обусловлена лимфоцитами), реже — в сочетании с микрогематурией •• Липидурия.
• Лабораторные данные, характерные для основного заболевания (LE-клетки при СКВ, гипергликемия при диабетическом гломерулосклерозе и т.д.).
Лечение
• Режим дозированной двигательной активности, диета — стол №7в с ограничением соли до 3 г/сут или бессолевая, богатая калием, с умеренным ограничением белка до 1–0,8 г/кг и животных жиров.
• Устранение причины НС •• Удаление опухоли •• Дегельминтизация •• Исключение лекарства или токсического препарата •• Антибиотики при инфекционном эндокардите.
• Патогенетическое лечение основного заболевания •• Коррекция гипергликемии •• Тромболитики, антикоагулянты при тромбозах, инфаркте •• Иммунодепрессивная терапия при ГН.
• Ликвидация отёков •• При небольших отёках — ограничение потребления соли, фитотерапия •• При значительных отёках — диуретические средства ••• Тиазидные диуретики (оказывают диуретический эффект при СКФ не менее 25–30 мл/мин) ••• Фуросемид (20–40 мг/сут или в/в 20–1200 мг/сут, эффективен и при сниженной СКФ в больших дозах) ••• Калийсберегающие — спиронолактон 100–600 мг/сут (в сочетании с петлевыми диуретиками, потенцирующими эффект) •• При торпидном к диуретикам отёчном синдроме ••• Сочетание 100 мл 20% бессолевого альбумина или низкомолекулярных декстранов — реополиглюкин с фуросемидом в дозе 200–240 мг в/в ••• Ультрафильтрация плазмы ••• Слабительные — 30 мг магния сульфата, сорбит
• Парентеральное введение белковых р-ров (альбумин, плазма) — при НС тяжёлой степени.
• Плазмаферез не показан (гипопротеинемия).
• Антикоагулянты •• Гепарин по 5000 ЕД 4 р/сут п/к или надропарин кальция в дозе 0,3–0,6 мл 1–2 р/сут п/к.
• Уменьшение выраженности протеинурии •• ГК (при ГН) •• Ингибиторы АПФ — каптоприл в дозе 50–100 мг/сут (эналаприл, лизиноприл, рамиприл) •• НПВС оказывают временный антипротеинурический эффект.
• Гиполипидемические средства — статины (ловастатин 20–60 мг/сут, симвастатин, правастатин, аторвастатин).
• При нефротическом кризе •• Восполнение ОЦК плазмозаменителями (альбумин, реополиглюкии от 400 до 1200 мл/сут с добавлением в конце инфузии 80–200 мг фуросемида) •• ГК (1–3 г/сут — пульсы в течение 2–3 дней) •• Антикининовые средства (пирикарбат по 0,5 г 4 р/сут) •• Антигистаминные средства (хлоропирамин, прометазин и т.д.).
• Антибиотики — при вторичной инфекции.
Осложнения • Инфекции • Гиповолемический нефротический криз • Инфекции — пневмония, рожа, пиелонефрит и др. • Сосудистые осложнения — тромбозы, инфаркты • Отёк мозга, сетчатки.
Прогноз зависит от возраста (у молодых более благоприятный), основного заболевания, клинической формы НС (при смешанной форме, амилоидозе хуже, чем при ГН, при СКВ лучше), стажа болезни и НС, морфологии ГН, эффективности терапии, в частности, ГК при ГН.
Сокращения. НС — нефротический синдром, ГН — гломерулонефриты.
МКБ-10 • N04 Нефротический синдром
Код вставки на сайт
Cиндром нефротический
Нефротический синдром (НС, нефроз) — симптомокомплекс, связанный с увеличением проницаемости клубочков, сопровождающийся протеинурией свыше 3,5 г/сут, гипоальбуминемией (менее 30 г/л), отёками и гиперлипидемией (последний признак необязателен).
Классификация • По тяжести •• Лёгкой степени (альбумины сыворотки крови 25–30 г/л) •• Умеренной степени (альбумины от 20 до 25 г/л) •• Тяжёлой степени (альбумины менее 20 г/л) • По форме •• «Чистый» НС (без артериальной гипертензии, гематурии и азотемии) •• Смешанный НС (с артериальной гипертензией и/или гематурией и/или азотемией) • По течению •• Эпизодический (единичные эпизоды НС) •• Рецидивирующий (протекающий с обострениями) •• Персистирующий (постоянный НС) • По осложнениям •• Неосложнённый •• Осложнённый.
Статистические данные. Возникает в любом возрасте, чаще — от 2 до 5 и от 17 до 35 лет. Преобладание пола зависит от причины: при СКВ — молодые женщины до 90%, при хронических заболеваниях лёгких — мужчины.
Генетические аспекты. Только врождённый НС (развивается у ребёнка до 3 мес после рождения) генетически детерминирован, обусловлен наличием мутантного гена, локализованного на 19q13, — NPHSI, кодирующего трансмембранный белок подоцитов нефрин.
Патогенез. Уменьшение отрицательного заряда базальной мембраны, увеличение порозности клубочкового фильтра приводят к массивной протеинурии, которая в свою очередь обусловливает гипопротеинемию, гипоальбуминемию, диспротеинемию. Отёки имеют в основном гипоонкотический характер; в основе гиперлипидемии лежат гипоальбуминемия, потеря с мочой ферментов, расщепляющих липиды.
Патоморфология. Поражение базальной мембраны клубочка иммунного, метаболического, токсического генеза. Характер поражения определяется заболеванием, которое привело к НС.
Клинические проявления • Жалобы неспецифические: нарушение аппетита, недомогание, боль в грудной клетке, животе • Отёки — от умеренных до анасарки •• Периферические отёки (ног, кожи спины, живота) •• Гидроторакс •• Гидроперикард •• Асцит •• Гидроартроз • Моча пенистая, олигурия • АД нормально («чистый» НС) или повышено (смешанная нефротически-гипертоническая форма) • Нефротическая кардиопатия • У детей часто развиваются ортостатическая артериальная гипотензия и шок • Пневмонии, пиелонефриты • Венозные тромбозы, ИМ • Нефротический криз •• Перитонеальные знаки •• Рожеподобная кожная эритема •• Повышение температуры тела • Нарушение кальциево-фосфорного обмена •• Гипокальциемия •• Судорожный синдром •• Деминерализация костей • Канальцевые расстройства •• Глюкозурия •• Аминоацидурия •• Гипокалиемия • ОПН • Клинические проявления заболевания, явившегося причиной НС.
Лабораторные данные
• Исследование мочи •• Протеинурия >3 г/сут •• Цилиндры — гиалиновые, жировые, восковидные и эпителиальные •• Лейкоцитурия (обусловлена лимфоцитами), реже — в сочетании с микрогематурией •• Липидурия.
• Лабораторные данные, характерные для основного заболевания (LE-клетки при СКВ, гипергликемия при диабетическом гломерулосклерозе и т.д.).
Лечение
• Режим дозированной двигательной активности, диета — стол №7в с ограничением соли до 3 г/сут или бессолевая, богатая калием, с умеренным ограничением белка до 1–0,8 г/кг и животных жиров.
• Устранение причины НС •• Удаление опухоли •• Дегельминтизация •• Исключение лекарства или токсического препарата •• Антибиотики при инфекционном эндокардите.
• Патогенетическое лечение основного заболевания •• Коррекция гипергликемии •• Тромболитики, антикоагулянты при тромбозах, инфаркте •• Иммунодепрессивная терапия при ГН.
• Ликвидация отёков •• При небольших отёках — ограничение потребления соли, фитотерапия •• При значительных отёках — диуретические средства ••• Тиазидные диуретики (оказывают диуретический эффект при СКФ не менее 25–30 мл/мин) ••• Фуросемид (20–40 мг/сут или в/в 20–1200 мг/сут, эффективен и при сниженной СКФ в больших дозах) ••• Калийсберегающие — спиронолактон 100–600 мг/сут (в сочетании с петлевыми диуретиками, потенцирующими эффект) •• При торпидном к диуретикам отёчном синдроме ••• Сочетание 100 мл 20% бессолевого альбумина или низкомолекулярных декстранов — реополиглюкин с фуросемидом в дозе 200–240 мг в/в ••• Ультрафильтрация плазмы ••• Слабительные — 30 мг магния сульфата, сорбит
• Парентеральное введение белковых р-ров (альбумин, плазма) — при НС тяжёлой степени.
• Плазмаферез не показан (гипопротеинемия).
• Антикоагулянты •• Гепарин по 5000 ЕД 4 р/сут п/к или надропарин кальция в дозе 0,3–0,6 мл 1–2 р/сут п/к.
• Уменьшение выраженности протеинурии •• ГК (при ГН) •• Ингибиторы АПФ — каптоприл в дозе 50–100 мг/сут (эналаприл, лизиноприл, рамиприл) •• НПВС оказывают временный антипротеинурический эффект.
• Гиполипидемические средства — статины (ловастатин 20–60 мг/сут, симвастатин, правастатин, аторвастатин).
• При нефротическом кризе •• Восполнение ОЦК плазмозаменителями (альбумин, реополиглюкии от 400 до 1200 мл/сут с добавлением в конце инфузии 80–200 мг фуросемида) •• ГК (1–3 г/сут — пульсы в течение 2–3 дней) •• Антикининовые средства (пирикарбат по 0,5 г 4 р/сут) •• Антигистаминные средства (хлоропирамин, прометазин и т.д.).
• Антибиотики — при вторичной инфекции.
Осложнения • Инфекции • Гиповолемический нефротический криз • Инфекции — пневмония, рожа, пиелонефрит и др. • Сосудистые осложнения — тромбозы, инфаркты • Отёк мозга, сетчатки.
Прогноз зависит от возраста (у молодых более благоприятный), основного заболевания, клинической формы НС (при смешанной форме, амилоидозе хуже, чем при ГН, при СКВ лучше), стажа болезни и НС, морфологии ГН, эффективности терапии, в частности, ГК при ГН.
Сокращения. НС — нефротический синдром, ГН — гломерулонефриты.
МКБ-10 • N04 Нефротический синдром
Нефротический синдром – сигнал о нарушении в работе почек
Нефротический синдром – состояние, характеризующееся богатой клинической картиной. Синдром свидетельствует о нарушении работы почек и мочевыделительной системы, требует основательной диагностики. Сопровождает большинство хронических и острых почечных заболеваний.
Нефротический синдром – причины
Состояние провоцируют инфекционные и системные заболевания, патологии внутренних органов. К нефротическому синдрому приводит:
Состояние проявляется при лечении некоторыми медикаментами: антибиотиками, противосудорожными. При наличии хронических патологий важно отслеживать свое состояние и сразу обращаться к врачу, обнаружив изменения.
Симптомы нефротического синдрома
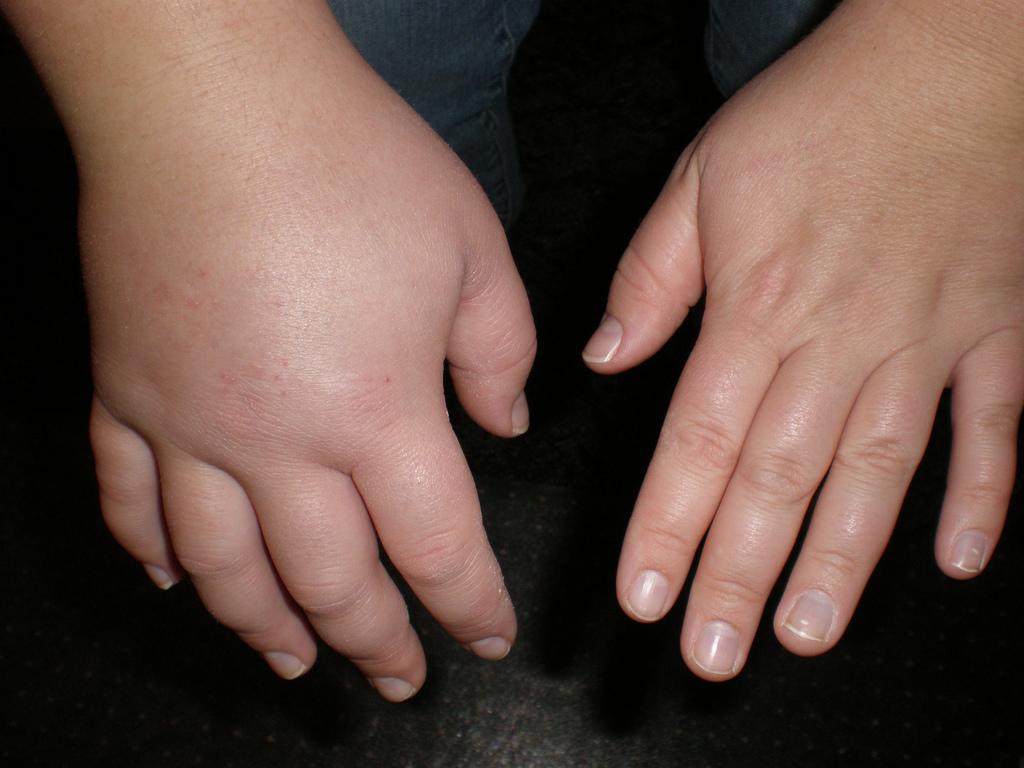
Для нефротического синдрома характерна достаточно яркая симптоматика, чтобы обнаружить его в домашних условиях и обратиться к врачу своевременно:
Из трещинок может сочиться жидкость. Отеки распространяются по всему телу, если вовремя не начать лечение. Самый опасный признак – скопление жидкости во внутренних органах: перикарде, плевральной и брюшной полости.
Во время лабораторной диагностики определяется низкое содержание белка в крови и высокое – в моче. Характерна повышенная свертываемость крови и низкая концентрация альбумина. Если вы обнаружили у себя один или несколько симптомов, запишитесь на прием к урологу, чтобы не допустить осложнений.
Формы патологии
Хронический и острый нефротический синдром не считаются отдельными типами заболеваний. Классификация создана на основе первопричин заболевания:
Лечение нефротического синдрома и чувствительность состояния к терапии определяют еще несколько групп – гормоночувствительные и гормонорезистентные. Первый диагноз устанавливается, если ощутим прогресс от применения гормонов, второй – если состояние не изменяется при назначении гормонотерапии.
Диагностика
Опытный врач начинает диагностику нефротического синдрома со сбора анамнеза. Для установки диагноза показаны такие исследования:
При подозрении на новообразования показана биопсия для дифференциальной диагностики.
Сотрудники Клиники урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова специализируются на диагностике и лечении нефротического синдрома. Врачи высшей категории готовы прийти на помощь в терапии первичных и вторичных синдромов. Диагностика и прием в одной клинике для экономии вашего времени – не откладывайте лечение, позаботьтесь о здоровье всего организма!
Нефротический синдром
Нефротический синдром (код по МКБ10 – N04) – это клинический синдром, который характеризуется тяжелой протеинурией (высоким уровнем белка в моче), гипоальбуминемией (снижением уровня альбуминов в крови), гиперлипидемией (повышенным содержанием липидов в крови) и отеками.
Нефритический синдром представляет собой комплекс признаков, проявляющихся на фоне воспалительного процесса в клубочках почек. Поражение данного почечного аппарата сопровождается рядом осложнений, таких как недостаточное выведение солей и повышение артериального давления, отёчность и появление в моче крови и белка. Отличительной особенностью нефритического синдрома является то, что он представляет собой совокупность признаков, указывающих на патологические изменения в почках.
Специалисты Юсуповской больницы внимательно изучают клиническо-лабораторные признаки, имеющиеся у пациентов, и проводят высокоточную диагностику. При нарушении функции почек может развиться почечная недостаточность, которая представляет опасность для жизни пациента. Опытные специалисты Юсуповской больницы выбирают для пациентов методы, позволяющие не только устранить нефритический синдром, но и сопутствующие патологии, и возможные последствия.
Нефротический синдром иногда может развиваться у пациентов, страдающих преэклампсией, IgА-нефропатией, стенозом почечной артерии.
Определение состояния функции почек при нефротическом синдроме основано на 2 показателях: скорости клубочковой фильтрации и признаках почечного повреждения. Повреждение почек – это структурные и функциональные изменения почек, которые выявляют в анализах крови, мочи или при визуальных обследованиях.
Причины
Некоторые люди подменяют понятия нефротический и нефритический синдром. В медицине данные понятия разделяют. Так, нефротический синдром характеризуется поражением почек. При нефритическом синдроме развивается воспалительный процесс и другие сопутствующие признаки.
Развитие нефритического синдрома связано с проникновением антигенов из крови в почечные структуры. После их проникновения в почки активизируются иммунные механизмы, происходит иммунный ответ на чужеродное тело. Нефритический синдром может развиваться вследствие следующих причин:
вирусная или бактериальная инфекция;
действие радиационного излучения;
после введения вакцины или сыворотки;
токсическое воздействие после употребления алкоголя или приема наркотических веществ;
поражение сосудов вследствие диабета;
интоксикация организма химическими веществами различных классов;
хронические патологии мочевыводящих путей;
повышенная физическая активность;
резкие изменения температуры воздуха.
Нефритический синдром может развиваться как на фоне воспалительного процесса, так и неинфекционных нарушений – в зависимости от этого разрабатывается тактика лечения. В многопрофильной Юсуповской больнице работают опытные специалисты, которые сопровождают пациента в процессе лечения. Так, при аутоиммунной природе данного синдрома необходима консультация врача-ревматолога.
Симптомы
Диагностика
По показаниям выполняют компьютерную томографию, ультразвуковое допплеровское сканирование сосудов почек, определяют уровень онкомаркеров в биологических жидкостях. При подозрении на токсическое происхождение нефротического синдрома определяют наличие и концентрацию висмута, лития, параметадона, героина в крови.
Лечение
Лечение нефритического синдрома преследует следующие цели:
достижение ослабления или исчезновения признаков заболевания;
ликвидация внепочечных симптомов (артериальной гипертензии, отеков) и осложнений (электролитных нарушений, инфекции, нефротического криза);
замедление прогрессирования хронической болезни почек и отдаление ее терминальной стадии с помощью диализа, трансплантации почки.
Пациенту в зависимости от тяжести нефротического синдрома рекомендуют свободный или постельный режим (при тяжелом состоянии пациента и наличии осложнений). Физическая активность дозированная – по 30 минут 5 раз в неделю. Пациентам врачи рекомендуют отказаться от курения и употребления алкоголя. Диета сбалансированная, с адекватным количеством белка (1,5-2г/кг), калоражем по возрасту. При наличии артериальной гипертензии и отеков ограничивают употребление поваренной соли (менее 1-2г в сутки).
Патогенетическую терапию после установки морфологического диагноза начинают в клинике терапии и продолжают в амбулаторных условиях. Лечение значительных отеков проводят диуретиками. Мочегонные препараты не назначают при диарее, рвоте, гиповолемии. При длительно сохраняющихся отеках назначают фуросемид внутривенно однократно болюсно или торасемид внутрь. Для лечения пациентов с рефрактерными отеками используют комбинацию петлевых и тиазидоподобных или калийсберегающих диуретиков. При высоком риске развития нефротического криза применяют комбинацию альбумина и диуретиков.
Если у пациента наблюдаются резистентные отеки в сочетании с почечной недостаточностью в остром периоде нефротического синдрома, проводят гемодиализ с ультрафильтрацией до выхода из критического состояния почечной недостаточности и появления диуреза.
Кардиологи Юсуповской больницы дифференцированно подходят к выбору метода терапии у пациентов с нефритическим синдромом. При отсутствии симптомов острого почечного повреждения с антигипертензивной целью назначают ингибиторы АПФ или блокаторы АТ1-рецепторов ангиотензина, но не в комбинации. При сохраняющемся высоком артериальном давлении применяют блокаторы кальциевых каналов. Если у пациента регистрируется частый пульс или присутствуют признаки хронической сердечной недостаточности, дополнительно назначают бета-блокаторы.
Патогенетическая терапия нефритического синдрома зависит от морфологического варианта. Ее назначают только после проведения биопсии почки и уточнения морфологического диагноза.
При терапии болезни проводят также лечение заболевания, которое вызвало нефротический синдром. При обнаружении паразитов, гельминтов назначают антипаразитарные (противогельминтные) препараты. Пациентам с новообразованиями проводят химиотерапию, лучевое лечение, выполняют оперативное вмешательство. При диабетической нефропатии эндокринологи проводят лечение сахарного диабета, нефрологи назначают препараты, оказывающие нефропротекторное действие.
В дебюте нефротического синдрома пациентам назначают метилпреднизолон или преднизолон. По достижению полной или частичной ремиссии постепенно снижают дозы преднизолона.
Пациенты, у которых после приема полной дозы преднизолона в течение 16 недель не наступает полной или частичной ремиссии, определяются как стероид-резистентные. Им проводится комбинированная терапия циклоспорином-А и минимальной дозой преднизолона.
У 50-75% пациентов с нефротическим синдромом, которые ответили на стероидную терапию, встречаются рецидивы. При повторном возникновении нефротического синдрома назначают преднизолон. Если рецидивы наступают три и более раз в течение одного года или имеет место стероид-зависимая форма, используют комбинированную терапию низкими дозами преднизолона в сочетании с одним из препаратов следующих групп:
Пациентам с нефротическим синдромом и хронической болезнью почек назначают статины. При резистентном нефротическом синдроме используют ритуксимаб. Лечение нефротического синдрома при системной красной волчанке проводят в зависимости от класса волчаночного нефрита.
Начатое в клинике терапии патогенетическое лечение продолжают в амбулаторных и домашних условиях пациента под ежемесячным контролем результатов лабораторных данных (клинического анализа крови, общего анализа мочи, биохимического анализа крови). Проводят мониторинг уровня протеинурии по тест-полоскам 1 раз в 1-2 недели, пациенты регулярно измеряют артериальное давление. При нарастании количества протеинов в моче определяют протеин/креатининовый коэффициент и проводят коррекцию иммуносупрессивной терапии. Если пациент не отвечает на проводимую иммуносупрессивную терапию, выполняют повторную биопсию почки в условиях клиники терапии.
Если причиной нефротического синдрома являются инфекционные заболевания, проводят антибактериальную терапию. Препараты подбирают каждому пациенту индивидуально в зависимости от вида возбудителя инфекции. При высоком риске артериальных и венозных тромбозов подкожно вводят низкомолекулярные гепарины в течение длительного времени.
Преимущества лечения в Юсуповской больнице
Для лечения пациентов с нефротическим синдромом все условия созданы в Юсуповской больнице:
Палаты с европейским уровнем комфорта;
Новейшее диагностическое оборудование и инновационные методы лабораторной диагностики;
Обеспечение пациентов качественным диетическим питанием, индивидуальными средствами личной гигиены;
Внимательное отношение медицинского персонала к пожеланиям пациентов и их родственников.
Нефрологи придерживаются отечественных и европейских клинических рекомендаций по лечению нефротического синдрома. Врачи индивидуально подходят к выбору метода терапии каждого пациента.
При наличии признаков нефротического синдрома звоните по телефону контакт-центра Юсуповской больницы и записывайтесь на прием к нефрологу. Госпитализация в Юсуповскую больницу пациентов с острым нефротическим синдромом или его осложнениями проводится круглосуточно в любой день недели.
Нефротический синдром
Что провоцирует / Причины Нефротического синдрома:
Патогенез (что происходит?) во время Нефротического синдрома:
Патогенез нефротического синдрома тесно связан с основным заболеванием. Большинство перечисленных выше болезней имеют иммунологическую основу, т. е. возникают вследствие осаждения в органах (и почке) фракций комплемента, иммунных комплексов или антител против антигена базальной мембраны клубочка с сопутствующими нарушениями клеточного иммунитета.
Все остальные многочисленные нарушения при нефротическом синдроме являются вторичными по отношению к массивной протеинурии. Так, в результате гипоальбуминемии, снижения коллоидно-осмотического давления плазмы, гиповолемии, уменьшения почечного кровотока, усиленной продукции АДГ, ренина и альдостерона с гиперреабсорбцией натрия развиваются отеки.
Гистологические и цитологические исследования прежде всего выявляют изменения, характерные для нефропатий, вызвавших развитие нефротического синдрома. К гистологическим признакам самого нефротического синдрома относятся слияние ножковых отростков и распластывание тел подоцитов в клубочках, гиалиновая и вакуольная дистрофия клеток проксимальных канальцев, наличие «пенистых» клеток, содержащих липиды.
Симптомы Нефротического синдрома:
Клиническая картина нефротического синдрома, ломимо отеков, дистрофических изменений кожи и слизистых оболочек, может осложняться периферическими флоботромбозами, бактериальной, вирусной, грибковой инфекцией различной локализации, отеком мозга, сетчатки глазного дна, нефротическим кризом (гиповолемический шок). В некоторых случаях признаки нефротического синдрома сочетаются с артериальной гипертензией (смешанная форма нефротического синдрома).
Диагностика Нефротического синдрома:
Артериальное кровяное давление обычно нормальное, лишь у до10% детей может быть кратковременная артериальная гипертензия. Уровень альбумина в сыворотке крови у таких детей менее 10 г/л.
Клиническая картина, течение и исход нефротического синдрома, осложнившего диффузный гломерулонефрит, отличаются от клиники МИНС.
Мочевой синдром при МИНС слагается из следующих симптомов:
1. протеинурия,
2. олигурия с высокой относительной плотностью мочи,
3. цилиндрурия.
Протеинурия при МИНС, как правило, селективная, т. е. в моче находят белки плазмы крови с молекулярной массой менее 85 000 (альбумин и его полимеры, преальбумины, сидерофилин, гаптоглобин, трансферрин, a1- и b-глобулины, a1- и a2-гликопротеины и др.). В большинстве случаев у детей с селективной протеинурией прогноз лучше, и они чувствительны к терапии глюкокортикоидами. В генезе протеинурии имеет значение и нарушение реабсорбции белка в почечных канальцах. Неселективная протеинурия, когда в моче есть много крупномолекулярных белков, как правило, следствие фибропластического процесса, склероза, т. е. для МИНС нехарактерна. Напомним, что у здорового ребенка старше 4 лет в суточной моче может быть до 100–150 мг белка.
Олигурия связана с гиповолемией, гиперальдостеронизмом, поражением канальцев. Из-за протеинурии относительная плотность мочи увеличена, достигает 1,040. Высока активность в крови больных и АДГ.
Иногда при нефротическом синдроме отмечается массивная лейкоцитурия, обусловленная иммунопатологическим процессом в почках. Лейкоцитурия чаще кратковременная и не связана с бактериальной инфекцией, т. е. пиелонефритом. Частота выявления лейкоцитурий и эритроцитурий при МИНС по данным разных авторов не превышает 10%.
Отеки. Массивная и длительная альбуминурия у больного с нефротическим синдромом в конце концов неизбежно вызывает гипопротеинемию, так как потери белка превышают интенсивность его синтеза. Гипопротеинемия ведет к нарушению старлингова равновесия между гидродинамическим, фильтрационным и коллоидно-осмотическим давлением. Это приводит к преобладанию оттока жидкости из артериального русла над притоком. Отеки начинают появляться, когда уровень альбумина снижается ниже 27 г/л плазмы и развиваются всегда, если гипоальбуминемия достигает 18 г/л.
В патогенезе отеков важную роль играет и вторичный гиперальдостеронизм, типичный для нефротического синдрома. В результате его в организме задерживается натрий, а следовательно, и вода, хотя в крови имеется гипонатриемия.
Гиперлипидемия. Некоторые авторы связывают увеличение уровня липопротеинов низкой и очень низкой плотности, холестерина и липидов (свободные жирные кислоты, триглицериды, фосфолипиды и др.) при нефротическом синдроме с нарушением функции печени, другие объясняют это явление понижением функции щитовидной железы. В связи с тем, что внутривенное введение раствора альбумина препятствует нарастанию гиперхолестеринемии, предполагают, что увеличение уровня холестерина в крови происходит компенсаторно вследствие уменьшения содержания альбуминов. Поскольку липидемию в эксперименте можно получить после перевязки мочеточников, высказывают мысль о том, что гиперхолестеринемия и липидемия при МИНС имеют почечное происхождение и зависят от повреждения интермедиарного обмена в ферментной системе канальцев. В генезе гиперлипидемии имеет значение также низкий уровень в крови лецитин-холестеринацетилтрансферазы, в больших количествах выделяющейся с мочой, и низкая активность липопротеидлипазы. При МИНС обычно диагностируют IIа и IIб типы гиперлипидемий.
Нарушения фосфорно-кальциевого обмена (гипокальциемия, остеопороз, остеомаляция) обусловлены нарушением функции почек, а также метаболизма витамина D.
Вязкость крови при МИНС повышена за счет гиперлипидемии, повышенной адгезивности тромбоцитов. В то же время уровни факторов свертывания крови (прокоагулянтов) и антисвертывания (антитромбин III, протеины С и S) снижены, что и объясняет сравнительно низкую частоту декомпенсированного ДВС-синдрома при МИНС.
Лечение Нефротического синдрома:
мочегонные средства играют большую роль в лечении заболевания почек, однако при бесконтрольном и длительном их применении могут наступить резкая потеря натрия и снижение объема циркулирующей крови, гипокалиемия и метаболический ацидоз. Форсированный диурез с помощью больших доз диуретиков, как и ультрафильтрация, в условиях резкой гипоальбуминемии или выраженной почечной недостаточности может осложниться трудноуправляемым гиповолемическим шоком или дальнейшим снижением клубочковой фильтрации. Поэтому лечение диуретиками рекомендуется проводить максимально кратковременно и возобновлять только в случаях заметного снижения диуреза и нарастания отеков.
Для лечения нефротических отеков обычно применяют фуросемид – 20 – 400 мг внутрь, 20 – 1200 мг внутривенно), который оказывает достаточно мощное и быстрое, хотя и кратковременное, действие. Подобно фуросемиду действует и этакриновая кислота (50 – 200 мг/сут). Слабее действует гипотиазид, диуретический эффект которого наблюдается через 1 – 2 ч после приема 25 – 100 мг препарата. Важную роль в борьбе с отеками играют калийсберегающие диуретики – триамтерен, амилорид, особенно спиронолактоны (альдактон, верошпирон). Верошпирон применяют в дозе от 25 до 200 – 300 мг в сутки, Он наиболее эффектииен в сочетании с тиазидовыми диуретиками, фуросемидом. Отеки – при нефротическом синдроме, обусловленном амилоидозом, отличаются большой. резистентностью к мочегонным средствам.
• Гепарин
• Антибактериальная терапия
• Кортикостероиды
Постоянный пероральный прием ПЗ в дозе 1–2 мг/кг в 2–4 приема с учетом суточной активности коры надпочечников (максимальные дозы препарата в утренние часы с последующим снижением, последний прием не позднее 16.00) назначается в начале лечения для достижения ремиссии.
Пульс-терапия МП используется для достижения очень высоких концентраций ГК в плазме. Заключается во внутривенном капельном введении в течение 20–40 мин около 30 мг/кг МП (не более 1 г на пульс) один раз в 48 ч. Количество введений, а также разовая и суммарная доза определяются выбранной схемой терапии данной патологии.
Побочные эффекты глюкокортикоидов могут быть следующими: бессонница, эйфория, психоз, повышение аппетита, отеки, ожирение, миопатия, стрии, атрофия кожи, гирсутизм, акне, остеопороз, катаракта, повышение АД, стероидный диабет, адреналовый криз (острая надпочечниковая недостаточность при резкой отмене препарата)
Хлорамбуцил принимается per os в дозе 0,15–0,2 мг/кг/сут в течение 8–10 нед для лечения гормонозависимого и часто рецидивирующего нефротического синдрома, реже при гормонорезистентном нефротическом синдроме, на фоне альтернирующего курса ПЗ с постепенным снижением.
Эффективность терапии определяется характером основного заболевания и морфологическими особенностями нефропатии. Курортное лечение (санатории Байрам-Али, Ситораи-Махи-Хаса, Бухары в период ремиссии и Южного берега Крыма) показано больным с нефротическим синдромом в зависимости от вида основного заболевания и степени его активности.
Прогноз при своевременном и адекватном лечении основного заболевания может быть благоприятным.