Что такое нелактационный мастит
Что такое нелактационный мастит
Этиология, патогенез и комплексное лечение
Д.м.н., профессор Королёв М.П.; д.м.н., профессор Кутушев; д.м.н., профессор Спесивцев Ю.А.; к.м.н. Чуликов О.В.; Толстов О.А.
Кафедра Общей хирургии с курсом эндоскопии и циклом гнойной хирургии С-ПбГПМА. Зав. кафедрой профессор Королёв М.П. Санкт-Петербургский Центр по лечению хирургических инфекций, гл. врач Блюштейн Ю.Л.
Неблагоприятная социально-экологическая обстановка также способствует возникновению и сохранению в организме пациенток длительно существующих очагов гнойной инфекции. Так, хронические воспалительные заболевания ротовой полости, ЛОР-органов, пищеварительного тракта мочеполовой системы и т.д. обнаружены нами при обследовании у 42% больных. Как эндогенные источники патогенных микроорганизмов, данные сопутствующие заболевания являются одними из предрасполагающих факторов развития воспаления в нелактирующей молочной железе. Кроме того, развитию нелактационного мастита способствует наличие в ткани молочных желёз диспластических изменений, обусловленных гипоталамо-гипофизарным дисбалансом, обнаруженные нами у 42% женщин старше 22 лет.
Необходимо отметить, что воспалению в молочной железе у многих пациенток непосредственно предшествуют респираторные вирусные инфекции, местное или общее переохлаждение, предменструальный период, способствующие снижению общей противомикробной резистентности и активности иммунных реакций.
В процессе изучения этиологии нелактационного мастита, на основе проведённых бактериологических исследований нами выяснено, что основным возбудителем заболевания является золотистый стафилококк в монокультуре или в ассоциации с другими патогенными микроорганизмами (стрептококками, кишечной палочкой, протеем и др.). Проникновение экзогенной инфекции происходит интраканаликулярным путём, при наличии выделений из соска. Эндогенная инфекция проникает и распространяется в молочной железе гематогенным и лимфогенным путями.
Необходимо обратить внимание на то, что у больных нелактационным маститом нами было выявлено наличие вторичного иммунодефицита. Он обусловлен и проявлялся снижением общего количества Т-клеток периферической крови, а также изменением соотношения их субпопуляций, (Т-хелперов, Т-супрессоров, Т-активных). Пониженное содержание Т-лимфоцитов, в конечном итоге, приводит к снижению числа В-клеток. В большей степени процесс снижения уровня Т и В лимфоцитов в периферической крови был характерен для пациенток с гнойными формами нелактационного мастита. Кроме того, у больных нелактационным маститом при поступлении и в процессе лечения отмечались признаки относительной недостаточности специфического гуморального иммунитета. Так, титр антибактериальных антител к золотистому стафилококку был снижен в три-четыре раза. Однако у всех наших пациенток имелся относительно высокий уровень неспецифической резистентности (повышенная поглотительная способность нейтрофильных гранулоцитов, увеличение числа гиперактивных макрофагов). Данная иммунологическая картина, как известно, характерна для затяжных гнойных процессов и возникает в ответ на длительную стимуляцию малыми дозами слабого антигена.
Основной особенностью клиники нелактационного мастита является подострое течение заболевания, преобладание деструктивных форм мастита, а также склонность к хроническому течению воспалительного процесса и наличие рецидивов воспаления.
Выделяемые нами по клиническим признакам формы нелактационного мастита, а также их соотношение представлены в следующей таблице.
Формы нелакационного мастита.
С учётом клинических особенностей заболевания, а также на основании проведённых иммунологических и бактериологических исследований, нами выработана и применяется следующая тактика лечения данной патологии.
Для лечения серозного и инфильтративного мастита используются: местная гипотермия, нестероидные противовоспалительные препараты, антигистаминные средства, антиоксидантная терапия. Антибиотики назначались нами коротким курсом. Использовалось однократное внутримышечное введение максимальной суточной дозы препаратов. Предпочтение отдавалось аминогликозидам, т.к., согласно данным антибиотикограмм, большинство выявленных микроорганизмов сохраняют чувствительность к препаратам данной группы.
Следует отметить, что ставшее уже традиционным многокомпонентное комплексное консервативное лечение позволяло добиться полного выздоровления у всех больных, поступивших в стационар с серозной формой воспаления и у 72% пациенток с инфильтративным нелактационным маститом. У остальных пациенток заболевание перешло в инфильтративно-гнойную форму.
В клинике гнойного нелактационного мастита превалируют местные явления гнойного воспаления. Однако, несмотря на наличие очага деструкции, ухудшение состояния наблюдается только в случае развития флегмонозного мастита. Поэтому, основным компонентом комплексного лечения являлось оперативное вмешательство.
При абсцедирующем мастите, когда очаг деструкции ограничен тонкостенной пиогенной капсулой, операция проводится в объёме вскрытия гнойной полости, эвакуации отделяемого, с последующим традиционным лечением раны молочной железы.
У 4% больных узловым инфильтративно-гнойным и абсцедирующим нелактационным маститом, с объёмом поражения менее одного квадранта, осуществлялось закрытие послеоперационной раны молочной железы первичными швами в условиях активного антибактериального дренирования.
У пациенток с абсцедирующей, узловой и диффузной инфильтративно-гнойными формами заболевания, при объёме очага деструкции в пределах одного квадранта молочной железы, выполняется секторальная резекция в пределах здоровых тканей. После иссечения патологически измененных тканей и обработки раны растворами антисептиков, на стенки образовавшейся полости должны накладываться сближающие швы. Применение таких швов позволяет сократить размеры раны, что способствует уменьшению количества раневого отделяемого и снижению его резорбции. При этом, в тканях, прилежащих к зоне оперативного вмешательства создаются условия для улучшения лимфооттока и микроциркуляции. Остаточная полость дренируется с помощью пассивных дренажей. Сближающие швы удаляются на 3-4 сутки, когда появляются признаки их секвестрации. Такое ведение послеоперационной раны и использование сближающих швов способствует сокращению фазы гидратации, стимуляции раневой контракции и значительному ускорению процессов заживления. При этом обеспечивается формирование косметически выгодного послеоперационного рубца и предотвращается развитие деформации молочной железы.
У пациенток с диффузным инфильтративно-гнойным и флегмонозным маститом, у которых очаг деструкции занимает объём более одного квадранта органа, необходимо выполнять обширные иссечения поражённых тканей, вплоть до субтотальной резекции молочной железы или, даже, подкожной мастэктомии (в случаях субтотального и тотального поражения). Ведение ран в этом случае осуществляется открытым способом с использованием влажно-высыхающих антисептических повязок. После достижения фазы дегидратации этим больным с целью ускорения течения раневого процесса, предупреждения развития рубцовой деформации молочной железы, получения лучшего косметического результата показано наложение ранних вторичных швов.
В комплексе медикаментозного лечения гнойных форм нелактационного мастита применяются: однократное введение суточных доз антибиотиков аминогликозидового ряда, препараты группы имидазола, антигистаминные средства, противовоспалительные препараты, антиоксидантная терапия, местная гипотермия, коррекция нарушений водно-электролитного баланса.
Комплексный подход к лечению больных нелактационным маститом позволяет добиться полного выздоровления у 94% больных гнойным нелактационным маститом. У остальных пациенток мастит перешёл в хроническую форму с рецидивами воспаления в сроки от 3 до 12 месяцев.
Поэтому, мы рекомендуем всем женщинам старше 30 лет, у которых имеется при поступлении абсцедирующий нелактационный мастит с субареолярной или центральной локализацией очага деструкции выполнять операции в объёме секторальной резекции. Нерадикальность первичного оперативного вмешательства, на наш взгляд, является причиной сохранения в органе очага воспаления и перехода острого нелактационного мастита в хроническую фазу.
[an error occurred while processing this directive]
Нелактационный мастит
Нелактационный мастит — острое или хроническое воспаление грудных желез, возникшее вне периода лактации и не связанное с ней. Проявляется болью в груди, отеком и уплотнением тканей, гиперемией кожи, увеличением лимфоузлов в подмышечной области, повышением температуры. Диагностируется при помощи общеклинического и бактериологического исследования, УЗИ. Лечение негнойных форм мастита — консервативное с использованием антибиотиков, иммунокорректоров, противовоспалительных, гормональных, антигистаминных препаратов. Пациенткам с гнойным воспалением с учетом распространенности процесса выполняется вскрытие или пункция мастита, секторальная резекция, редко — мастэктомия.
Общие сведения
В структуре воспалительных заболеваний груди нелактационные маститы занимают не более 5-7%. Наиболее часто они возникают у женщин в возрасте 15-45 лет. Некоторые специалисты сообщают о повышении уровня заболеваемости в возрасте 14-24 и 30-34 лет. В первом случае это связано с интенсивным крово- и лимфотоком в молочных железах на фоне их созревания, во втором — с появлением дисгормональных гиперплазий. Иногда патологию выявляют у мужчин. Основными особенностями нелактационных форм воспаления являются менее выраженная клиническая картина, склонность к преобладанию гнойных форм и хроническому рецидивирующему течению. Абсцедирующие и инфильтративно-гнойные варианты болезни диагностируются почти у 60% пациенток.
Причины нелактационного мастита
Воспаление молочной железы, возникающее у женщины вне лактационного периода, является результатом обсеменения тканей патогенными микроорганизмами. Более чем в 90% случаев из очага поражения высеивается монокультура золотистого стафилококка. У остальных пациенток причиной мастита становятся другие инфекционные агенты (стрептококки, протей, кишечная и синегнойная палочки, микобактерии туберкулеза и пр.) или микробные ассоциации. Для развития воспалительного процесса необходимы предрасполагающие факторы:
Сочетание подобных факторов часто наблюдается при травмах (хирургических, термических, механических), диспластических процессах, объемных образованиях. Дисплазия тканей грудных желез возникает на фоне гормональной перестройки во время полового созревания, климакса, гормональных расстройств вследствие патологии яичников (хронических оофоритов, доброкачественных опухолей, рака) или гипоталамо-гипофизарной области. В группу риска входят пациентки, которые проживают в экологически неблагоприятных зонах, подвергаются значительным эмоциональным и физическим перегрузкам, нерационально питаются, имеют склонность к ожирению, ведут беспорядочную сексуальную жизнь.
Патогенез
Основой развития нелактационного мастита часто становится асептическая воспалительная реакция, возникающая в ответ на повреждение тканей — размозжение, ожог, отморожение, разрез. При этом усиливается приток крови к очагу поражения, повышается проницаемость сосудов, возникает метаболический ацидоз и лимфостаз. Застой лимфы также может быть спровоцирован сдавлением лимфатических сосудов неоплазией или отеком тканей при дисгормональных состояниях. При попадании в зону асептического воспаления инфекционного агента альтерация усиливается за счет действия микробных эндо- и экзотоксинов.
В пораженных тканях нарастает экссудация, которая со временем переходит в инфильтрацию и гнойное расплавление. Поскольку у таких больных обычно снижен уровень лимфоцитов и медленно нарастает титр антител к возбудителю, иммунная реакция ослаблена, процесс быстро распространяется на расположенные рядом ткани. В очаге наблюдается повышение поглотительной способности нейтрофильных гранулоцитов в сочетании с увеличенным количеством гиперактивных макрофагов, что характерно для затяжного гнойного процесса. У пациенток с открытой раневой поверхностью возможно развитие первичного инфекционного воспаления без асептического этапа.
Классификация
Систематизация клинических форм нелактационного мастита основана на морфологических особенностях воспалительного процесса, локализации поражения, длительности заболевания. Выделение различных вариантов воспаления молочных желез, не связанного с лактацией, позволяет подобрать оптимальные схемы лечения для каждого конкретного случая болезни. С учётом предложенных критериев специалисты в сфере маммологии различают следующие виды заболевания:
Симптомы нелактационного мастита
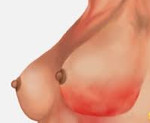
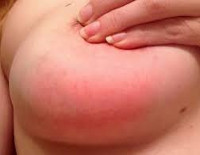
Клиническая картина заболевания представлена локальными проявлениями воспалительной реакции, болевым синдромом и симптомами общей интоксикации. Ключевая особенность маститов, не связанных с лактацией, — меньшая выраженность клиники. Болезнь, как правило, дебютирует остро с возникновения боли в пораженной грудной железе, гипертермии до +37,5-38,0° С, покраснения кожи. Грудь выглядит несколько увеличенной и отечной, на ощупь кажется более плотной. При наличии раневых повреждений патологические изменения больше выражены в области раны, в остальных случаях они обычно носят распространенный, диффузный характер. Пациентки нередко жалуются на слабость, познабливание, головную боль.
Через 1-3 дня заболевание переходит в инфильтративную фазу, о чем свидетельствует появление локального уплотнения тканей молочной железы с четкими границами, усиление болезненных ощущений и гиперемии кожи. Температура продолжает нарастать, достигая + 38,5° С и более. Интоксикация также усиливается, женщина ощущает озноб, разбитость, сообщает о нарушении сна, снижении или полном отсутствии аппетита. Уже на этой стадии могут увеличиваться подмышечные лимфоузлы. Длительность периода инфильтративных изменений обычно не превышает 5-7 дней, после чего при отсутствии адекватного лечения происходит нагноение тканей.
На гнойном этапе заболевания на поврежденных участках образуется одна, несколько или множество полостей, заполненных гноем. Кожа над воспаленной областью выглядит ярко-красной, боль становится пульсирующей. На фоне увеличения температуры до + 39° С и выше возможны тошнота, рвота. У некоторых пациенток даже гнойный вариант мастита протекает стерто, с умеренной болью и субфебрильной температурой. В таких случаях вероятна хронизация воспалительного процесса с периодическими обострениями, деформацией молочной железы, формированием гнойных свищей и гноетечением из сосков во время рецидива.
Осложнения
В редких случаях заболевание осложняется деструктивно-некротическими флегмонозным и гангренозным процессами с генерализацией инфекции — сепсисом, инфекционно-токсическим шоком, формированием очагов вторичного воспаления в других органах (эндокарде, легких, почках и др.). Более вероятен переход процесса в хронический вариант с дальнейшим истощением защитных сил организма и развитием интеркуррентных инфекций. У женщин, перенесших нелактационный мастит, повышается риск возникновения мастопатии, склерозирующего аденоза, фиброзно-кистозного варианта инволюции молочных желез, доброкачественных и злокачественных неоплазий.
Диагностика
С учетом вероятности стертого и атипичного течения важно подтвердить воспалительный характер поражения груди у нелактирующей женщины и выявить предпосылки для развития воспаления. Особую роль приобретает исключение опухолевого генеза патологических проявлений. В плане постановки диагноза нелактационного мастита наиболее информативными являются:
Поскольку в ряде случаев провоцирующим фактором для нелактационного воспаления груди становится дисбаланс гормонов, определяют уровни эстрогенов, прогестерона, ФСГ, ЛГ. При наличии сомнительных очаговых образований выполняют стандартную, трехпозиционную или прицельную маммографию, КТ, МРТ, электроимпедансное обследование. Атипичное течение мастита и его переход в скрытую форму являются показаниями для поиска возбудителей специфических инфекций — микобактерий туберкулеза, бледных трепонем, актиномицетов, грибков. Дифференциальная диагностика обычно проводится с мастопатиями, маститоподобным раком груди. При необходимости к обследованию привлекают гинеколога, эндокринолога, фтизиатра, инфекциониста, онколога.
Лечение нелактационного мастита
Ключевые задачи врачебной тактики — подавление роста и размножения патологических микроорганизмов, восстановление иммунитета, снятие интоксикации, предупреждение возможных осложнений терапии и (при необходимости) санация очага инфекции. Пациенткам с серозным и инфильтративным маститом показано консервативное лечение, которое включает:
Гнойный воспалительный процесс — прямое показание для хирургической санации инфекционного очага. В зависимости от объема и характера поражения выполняют пункцию или хирургическое вскрытие абсцесса с обеспечением адекватного дренажа. Если воспаление возникло на фоне очаговых изменений груди, возможны более радикальные операции – от секторальной резекции до мастэктомии. До и после вмешательства обязательно проводится комбинированная медикаментозная терапия. В комплексном лечении также активно используются физиотерапевтические методики, подобранные с учетом формы заболевания.
Прогноз и профилактика
Прогноз нелактационного мастита зависит от патологического состояния, на фоне которого возникло заболевание. У большинства пациенток правильно подобранная терапия позволяет получить стойкие положительные результаты. С профилактической целью рекомендовано наблюдение и лечение у маммолога при обнаружении патологии молочных желез, своевременная коррекция дисгормональных состояний, устранение очагов хронической инфекции. Превентивные меры включают соблюдение правил личной гигиены, режима отдыха и рациональной диеты, снижение избыточного веса, закаливание.
Вопрос врачу: как избежать хронического мастита
По наблюдениям специалистов, в последнее время нелактационный мастит встречается все чаще. Как ясно уже из названия, с грудным вскармливанием это состояние не связано (лактационный мастит требует отдельного разговора). Почему же возникает острый мастит? По каким причинам переходит в хронический гнойный? Можно ли этого избежать? И какой подход к лечению острого и хронического мастита принят в Центре хирургии имени Вишневского?
Почему возникает нелактационный мастит?
Фактически в группе риска оказывается каждая женщина в возрасте от 20 до 45 лет.
Почему острый мастит может стать хроническим?
Хронический мастит часто развивается из-за позднего обращения к врачу и/или становится следствием длительного, неверно проведенного лечения острого мастита.
Как мы лечим хронический гнойный мастит
Мы убеждены, что современный подход к лечению хронического мастита должен складываться (если не вдаваться в медицинские нюансы) из двух ключевых моментов.
Наш принцип состоит в радикальной резекции, которая устранила бы риск развития и рецидива заболевания.
Другой ключевой момент современного комплексного подхода к лечению хронического мастита состоит в следующем. Мы считаем, что вторым этапом обязательно должно быть применение современных методов реабилитации, включая вакуум-терапию. По нашему опыту, это улучшает заживление, ускоряет восстановление и минимизирует риск рецидива.
Истории двух пациенток, которые я хочу рассказать, являются яркими примерами того, насколько важно вовремя и радикально лечить острый мастит, чтобы ситуация не обострилась еще больше, и он не перешел в хроническую форму.
История первая. Пациентка 37 лет
Жалобы: боль в области правой молочной железы, повышение температуры тела до 39-39,7, сильная слабость и утомляемость. Врач в поликлинике по месту жительства заподозрил мастит.
Сначала все складывалось неплохо: пациентка почувствовала себя лучше, температура тела снизилась до субфебрильной, отек уменьшился. Но прошло две недели, и она снова обратилась в поликлинику.
На этот раз врач направил пациентку к хирургу, который вскрыл и дренировал абсцесс.
К сожалению, это вмешательство не решило проблему, потому что спустя месяц пациентка стала отмечать боль в правой молочной железе, отек и повышение температуры тела до 38-39. Ей еще раз назначили антибактериальную терапию, которая опять же дала временный эффект. Через полгода больная поступила в наш Центр не только с жалобами на увеличение правой молочной железы, отек и температуру, но и свищ в области послеоперационного рубца с гнойным отделяемым, а также сильную слабость.
УЗИ молочных желез выявило разлитой ретромаммарный абсцесс, множественные секвестры в области верхне-наружного и нижне-наружного квадрантов, абсцесс в области верхне-наружного квадранта 5х6 см. После биопсии этого абсцесса было получено гнойное содержимое в объеме 50 мл, и материал отправлен на цитологическое исследование и бакпосев, учитывая длительный анамнез хронической инфекции (6 месяцев).
Диагноз: хронический нелактационный гнойный ретромаммарный гангренозный мастит справа.
Этот случай показывает, как агрессивно может вести себя гнойный мастит без своевременного радикального лечения. Из-за длительного течения заболевания и большого объема тканей, которые подверглись гнойному сплавлению, мы были вынуждены иссечь значительную часть молочной железы (проведена ее субтотальная резекция).
При этом мы не могли оставить без внимания эстетическую сторону вопроса и выполнили разрезы по субмаммарной складке (под грудью) и параареолярно (в зоне ареолы), для того чтобы после заживления рубцы были практически незаметными.
При этом мы не могли оставить без внимания эстетическую сторону вопроса и выполнили разрезы по субмаммарной складке (под грудью) и параареолярно (в зоне ареолы), для того чтобы после заживления рубцы были практически незаметными.
В послеоперационном периоде выполнялись перевязки через день, были предписаны современные методы реабилитации. Несмотря на обширный гнойный процесс и длительность его течения, удалось добиться удовлетворительного косметического эффекта.

История вторая. Пациентка 46 лет
Жалобы: боль в левой молочной железе, уплотнение, кожная гиперемия (покраснение) в области границ наружных квадрантов, повышение температуры тела до 37,5, выделения из сосков светло-серого цвета. Маммография выявила очаговое образование до 3 см, расположенное на границе наружных квадрантов, без четких границ. УЗИ молочных желез – образование до 2,7 х 3,5 х 2,5 см в области границ наружных квадрантов с достаточно четкими границами. Мазок из левого соска показал картину, характерную для фиброзно-кистозной мастопатии.
Был заподозрен мастит и назначена антибактериальная терапия. Положительный эффект, который она обеспечила, был только временным, и когда стало понятно, что хирургического лечения не избежать, пациентка обратилась к нам в Центр.
Была проведена серия обследований и поставлен диагноз: хронический гнойный нелактационный абсцедирующий интрамаммарный мастит слева (последующее гистологическое исследование его подтвердило).
Поскольку гнойный процесс к этому моменту имел уже большую площадь распространения, а воспалительный процесс был давним, мы выполнили широкую резекцию молочной железы. Во время операции были обнаружены и удалены множественные секвестры с гнойным содержимым.
После хирургического вмешательства пациентка также прошла курс реабилитационных процедур.
Хотелось бы еще раз повторить: хронический гнойный мастит становится следствием несвоевременного радикального лечения острого мастита, и это очень важно понимать как врачам, так и пациентам.
Что нужно делать, если вы заподозрили у себя мастит?
Нелактационный мастит

Это заболевание никак не связано с грудным вскармливанием, поэтому может развиваться у пациенток абсолютно любого возраста
Нелактационный мастит — болезнь, при которой возникает воспалительный процесс в молочной железе. В отличие от лактационного мастита, она никак не связана с грудным вскармливанием. Именно поэтому данная патология может развиваться у пациенток абсолютно любого возраста.
Основной причиной ее возникновения являются все те же болезнетворные микроорганизмы. Чаще золотистый стафилококк и стрептококк. Они живут в организме у всех, но при определенных условиях их численность возрастает, и начинается воспалительный процесс.
Самые распространенные причины возникновения нелактационного мастита:
Да, банальное переохлаждение может сказаться не только на органах дыхания или мочевыделения, но и на молочной железе.
Этот фактор связан зачастую с несоблюдением правил асептики и антисептики во время самого хирургического вмешательства, а также в раннем послеоперационном периоде.
Нелактационный мастит очень часто является сопутствующим проявлением трех основных стрессовых для женского организма периодов – подростковый 14-18 лет (яичники синтезируют много эстрогена, а иммунитет снижается из-за активной перестройки организма), репродуктивный 19–35 лет (активное разрастание соединительной ткани и гипертрофии железистой) и пременопаузы (снижается концентрация эстрогенов и иммунитет, повышается чувствительность к микробам и бактериям.).
Молочная железа, как и любой орган, имеет связь через лимфатическую и кровеносную систему со всем организмом. Таким образом, возбудителю ничего не стоит добраться с током крови из очага инфекции в молочную железу, особенно, когда защитные механизмы снижены.
Нередко мастит у некормящей начинается вследствие проникновения инфекционного возбудителя в ткань молочной железы через прокол соска, то есть при пирсинге.
Некорректно подобранный по размеру и форме бюстгальтер может привести к застойным процессам в молочных железах, а значит, и концентрации патогенных бактерий.
Симптомы мастита
Симптомы нелактационного мастита у некормящих женщин могут сильно отличаться в зависимости от того, в какой именно форме протекает заболевание: острой или хронической.
В первом случае у пациентки появляется сильная боль в молочной железе, которая не имеет четкой локализации. Сама грудь при этом может покраснеть и стать отечной. По мере прогрессирования заболевания боль переходит на подмышечную область. При этом нередко наблюдается увеличение размера лимфатических узлов. Температура тела при остром мастите часто увеличивается до 39 градусов, пациентка жалуется на озноб, слабость, головокружение, тошноту и общее недомогание. Острый нелактационный мастит требует срочного обращения к маммологу и хирургу.
Симптомы мастита у некормящей женщины, если заболевание протекает в хронической форме, гораздо менее выражены. Общее состояние в данном случае будет удовлетворительным. В области воспаления может присутствовать втянутость кожи, под которой присутствует плотный инфильтрат.
Диагностики мастита:
Лечение
Ключевые задачи врача — подавление роста и размножения патологических микроорганизмов, восстановление иммунитета, снятие интоксикации, предупреждение возможных осложнений терапии и (при необходимости) санация очага инфекции. Пациенткам с серозным и инфильтративным маститом показана антибактериальная терапия. А гнойный воспалительный процесс — прямое показание для хирургической санации инфекционного очага.
Важно! Нелактационный мастит и рак молочной железы по клинической картине очень схожи между собой. Именно поэтому при первых симптомах патологии необходимо сразу обратиться к врачу.