Что такое неоплазия ободочной кишки
Рак ободочной кишки
Рак ободочной кишки является наиболее часто встречаемой патологией в онкологической практике и занимает третью позицию среди всех злокачественных раковых образований органов системы пищеварения. Как правило, заболевание поражает различные слои населения, преимущественно в возрастной категории старше 55-ти лет, независимо от половой принадлежности.
Ведущую роль в образовании атипичных клеток играют предраковые патологические процессы в органах системы пищеварения, а также употребляемая пища с низким содержанием клетчатки. К предраковым состояниям относятся полипы (полипоз), хронический неспецифический язвенный колит, дивертикулярная болезнь и болезнь Крона.
Что представляет собой рак ободочной кишки?
В большинстве случаев злокачественное новообразование образуется в результате трансформации полипов, возникших в толстой кишке. Таким образом, своевременное удаление полипов снижает вероятность развития онкологического заболевания и является хирургической профилактикой рака.
Опухоль ободочной кишки формируется в одном из ее отделов:
Несмотря на возможность формирования рака в любом из отделов ободочной кишки, частота поражения в каждом из участков значительно отличается. Так, в 50% случаев опухоль поражает сигмовидную кишку, более 20% приходится на слепую, 10% на поперечную ободочную и около 15% на участки физиологических изгибов кишки. И только в 2% случаях рак первоначально поражает несколько отделов ободочной кишки.
О заболевании
Распространение опухолевых клеток по организму происходит несколькими путями:
Гематогенные метастазы локализуются преимущественно в печени, иногда в легких.
Классификация рака ободочной кишки
Различают несколько клинических проявлений опухолевого процесса и их признаки:
Симптомы рака ободочной кишки
Первые симптомы патологического процесса практически отсутствуют, но при этом отмечается незначительное ухудшение общего самочувствия, снижение активности и аппетита. На ранних этапах развития болезни человек начинает прибавлять в весе.
Симптомы рака ободочной кишки полностью зависят от места расположения опухоли, размеров, степени распространения, наличия других заболеваний ЖКТ и возникающих осложнений.
Клинический комплекс проявляется ощущением болезненности и дискомфорта, запорами либо поносами, кровяными и слизистыми выделениями при опорожнении кишечника, ухудшением самочувствия.
Более подробная характеристика проявляющихся симптомов:
Фото рака ободочной кишки
Диагностика ракового заболевания ободочной кишки
Диагностика рака ободочной кишки состоит из комплекса мероприятий:
Методы лечения рака ободочной кишки
Основным методом лечения рака ободочной кишки является хирургический, иногда с проведением в послеоперационном периоде химиотерапии.
Метод оперативного лечения определяется после проведения соответствующих диагностических мероприятий для выявления степени распространения опухолевого процесса:
После проведения операции в течение первых 24 часов запрещается употреблять пищу, в это время проводится противошоковая терапия, а также мероприятия для устранения интоксикации и обезвоживания организма.
Начиная со второго дня больному разрешается принимать жидкую, полумягкую пищу и употреблять теплое питье. Со временем в дневной рацион включают такие блюда, как нежирные бульоны, протертые каши, пюре из овощей, омлет на пару, чаи на травяных отварах, различные соки и компоты из свежих либо замороженных фруктов и ягод.
Возможные последствия
Рак ободочной кишки — это серьезное заболевание, которое требует оперативного вмешательства. При отсутствии лечения на ранних стадиях существует риск развития осложнений:
Прогноз выживаемости
Прогноз при опухолях ободочной кишки во многом зависит от стадии патологического процесса, распространения атипических клеток на близлежащие органы, ткани и лимфатические узлы, а также от гистологической структуры злокачественного новообразования.
Лечебные мероприятия после операции
Лечение опухолевого процесса после операции продолжается с помощью химиотерапии.
Применение химиотерапии
Основными препаратами являются фторафур и 5-фторурацил. Большинство пациентов переносят лечение хорошо, реже возникают побочные эффект в виде тошноты, аллергических высыпаниях, рвоте и изменений анализа крови.
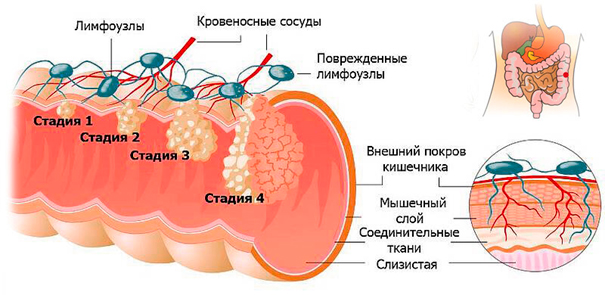
Стадии рака ободочной кишки
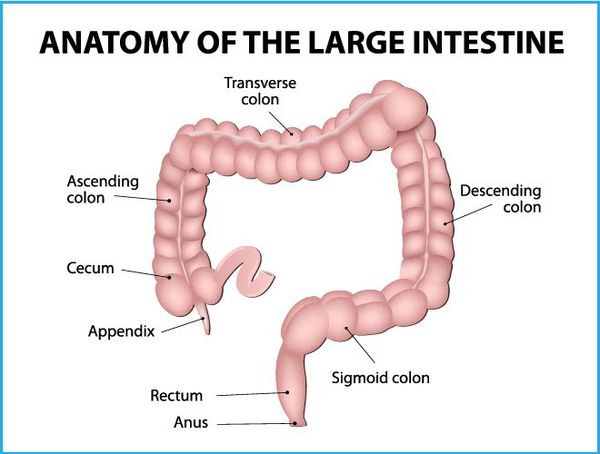
Ободочная кишка, состоящая из четырех отделов: восходящей, поперечной, нисходящей и сигмовидной кишки, занимает около 4/5 от длины толстой кишки. В любом из этих отделов может развиваться злокачественная опухоль.
Рак ободочной кишки обычно диагностируется в возрасте 50-75 лет, одинаково часто возникает как у мужчин, так и женщин. В половине случаев опухоль развивается в сигмовидной ободочной кишке, около 10-12% от всех злокачественных опухолей ободочной кишки приходится на восходящую часть, в 2% случаев злокачественное образование поражает сразу несколько отделов.
Задать вопросы и записаться на консультацию можно
по телефону: 222-10-87
или заполните форму ниже
Спасибо, ваш вопрос успешно отправлен, скоро мы с вами свяжемся!
Классификация
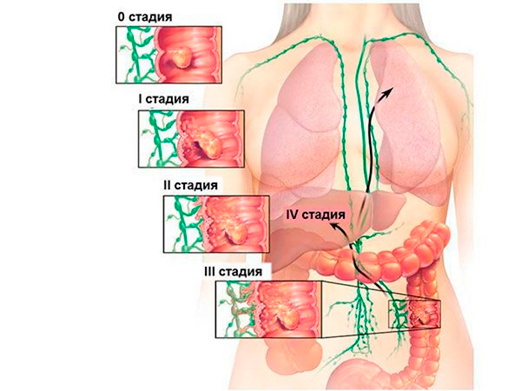
В зависимости от размеров первичной опухоли, степени ее прорастания, распространения на другие структуры организма, различают несколько стадий рака ободочной кишки. Установленная при первичном обследовании, стадия в дальнейшем не изменяется, даже если опухоль уменьшается или увеличивается. В течении рака ободочной кишки различают 4 стадии.
| Стадия | Характеристика опухоли |
|---|---|
| I | опухоль размером не более 1,5 см, локализована в пределах слизистого слоя |
| II | II A — размер опухоли превышает 1,5 см, раковые клетки распространяются на субсерозный слой; II B — клетки опухоли проникают в соседние структуры; III C — опухоль не более 1,5 см, но раковые клетки поражают близлежащие лимфоузлы; |
| III | III А — опухоль распространяется более, чем на половину окружности кишки, выходит за пределы кишечной стенки; II В — опухоль может быть любого размера, имеются множественные метастазы; |
| IV | процесс распространяется на отдаленные органы, независимо от размера первичной опухоли и степени прорастания кишечной стенки. |
Стадирование необходимо для выбора тактики лечения и составления прогноза. Для определения стадии проводится обследование, куда входят различные методы диагностики, позволяющие оценить локализацию патологического очага и степень распространения злокачественных клеток по организму. В нашей клинике пациентам доступны все современные и эффективные методы обследования: колоноскопия, томография, ультрасонография, различные исследования крови, в том числе на онкомаркеры и др.
Основные симптомы
На начальном этапе рака ободочной кишки какие-либо симптомы отсутствуют. Однако с ростом опухоли появляются различные признаки. На что стоит обратить внимание, чтобы распознать заболевание своевременно?
Стоит учитывать, что не бывает одинаковых пациентов с идентичными симптомами, появление признаков при раке ободочной кишки зависит от локализации опухоли. Например, болевой синдром чаще появляется при расположении опухоли в правых отделах кишечника. Отрыжка, дискомфорт в животе чаще беспокоит пациентов при опухоли поперечной ободочной кишки. Запоры, диарея, метеоризм, как правило, появляются в первую очередь при злокачественном образовании в левых отделах кишки. Сигмовидная кишка чаще дает о себе знать появлением слизи и крови в испражнениях. Поэтому при любом недомогании лучше обратиться к специалисту.
Однако существуют симптомы, которые появляются независимо от локализации опухоли. Необъяснимая слабость, потеря аппетита, резкое снижение веса, повышение температуры, которую сложно снижать — эти симптомы связаны с интоксикацией организма, что происходит при запущенной стадии рака любой локализации.
Осложнения
При отсутствии лечения существует риск развития осложнений. Опухоль, достигшая больших размеров, может перекрывать просвет кишки, становясь причиной кишечной непроходимости. В этом случае пациент нуждается в немедленной госпитализации. Помимо ухудшения состояния, существует риск некроза и развития перитонита, что представляет угрозу здоровью пациента.
Непрекращающееся кровотечение может стать причиной анемии, что также способно ухудшить состояние больного. При распространении метастазов в печень возможно нарушении оттока желчи и развитие желтухи. Одним из признаков тяжелой стадии рака также является скопление жидкости в брюшной полости — асцит. Подобные осложнения ухудшают прогноз при раке ободочной кишки.
Лечение
Основным методом лечения рака ободочной кишки является операция, цель которой — удаление опухоли. В ходе оперативного вмешательства вместе с опухолью удаляется часть приводящей и отводящей кишки, регионарные лимфатические узлы и окружающая клетчатка. Методика подбирается в зависимости от локализации опухоли. Существуют следующие виды оперативных вмешательств:
В том случае, если оперативное лечение противопоказано или не может быть проведено, проводится паллиативная операция, целью которой является устранение симптомов заболевания и облегчение состояния больного.
Как проводится операция
Операция выполняется в несколько этапов.
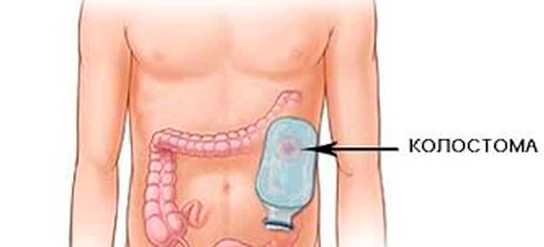
Постоянная колостома накладывается, если опухоль является неоперабельной. В таком случае проходимость кишки восстанавливается с использованием стента. Такая операция относится к паллиативным.
Мой подход к лечению пациентов с раком ободочной кишки
Я подбираю тактику лечения, учитывая результаты обследования, возраст пациента и наличие сопутствующих заболеваний. Если это возможно, я всегда отдаю предпочтение органосохраняющему и малоинвазивному лечению. При опухоли на ранней стадии может быть проведена резекция, при этом дистальный и проксимальный края резекции находятся на достаточном расстоянии от очага патологии, чтобы при микроскопическом исследовании отсутствовали опухолевые клетки; таким образом достигается радикальность операции.
Для диссекции на протяжении многих лет я использую технологию мезоколонэктомии по собственной оригинальной методике. Использование современных ультразвуковых ножниц и аппарата электротермического лигирования тканей «LigaSure» (США) позволяет провести быстро и бескровно мобилизацию кишки в правильном слое, без необходимости применения хирургических клипс и нитей.
При мобилизации правых отделов кишки для более безопасной диссекции тканей (вблизи печеночного изгиба, между фасцией Тольди и Герота) я использую оригинальный комбинированный латерально-медиальный доступ. Этот прием дает возможность безопасно выделить мочеточник и двенадцатиперстную кишку, после чего лигировать крупные сосуды, проходящие на этом участке кишки.
В большинстве случаев на этапе реконструкции я формирую анастомоз, что позволяет сохранить качество жизни пациента на прежнем уровне. При создании межкишечного соустья я использую сшивающие аппараты последнего поколения, их применение позволяет снизить количество таких осложнений после операции, как несостоятельность швов анастомоза или стриктура.
Удаление кишки, клетчатки, лимфоузлов проводится единым блоком. При этом удаляемые ткани предварительно помещаются в специальный пластиковый контейнер, что предупреждает попадание клеток опухоли на здоровые ткани, в противном случае высок риск рецидива. Весь биологический материал, удаленный в ходе операции, отправляется на гистологическое обследование — для верификации диагноза.
При проведении операции важным этапом является профилактика тромбоза и тромбоэмболии, для этого используется компрессионный трикотаж и управляемая интраоперационная прерывистая пневматическая компрессия SCD Response (Tyco Healthcare/Kendall).
Преимущества лапароскопии
В большинстве случаев я провожу операцию методом лапароскопии: все действия выполняются через несколько небольших проколов на передней брюшной стенке. Современное эндоскопическое оборудование, используемое в ходе операции, оснащено минивидеокамерой, что позволяет выполнять все действия точно и максимально бережно. Среди преимуществ лапароскопии также можно выделить:
Короткий период реабилитации позволяет пациентам в ближайшее время после операции приступить к химиотерапии, что важно для предотвращения рецидива. Кроме того, ранняя активизация пациента после лапароскопии рекомендована в целях предупреждения тромбоэмболии.
Прогноз
Продолжительность жизни больных после операции зависит от ряда факторов, основным из которых является своевременное начало лечения. Например, при опухоли 1-2 стадии выживаемость в течение первых пяти лет после лечения превышает 90%. Прогноз при раке ободочной кишки 3 стадии составляет около 30%. Ухудшает выживаемость наличие метастазирования в отдаленные органы, для пациентов с 4 стадией рака ободочной кишки прогноз неблагоприятный, показатель составляет не более 10%.
Впрочем, эти цифры весьма приблизительны. На эффективность лечения влияет тип опухоли, ее степень дифференцировки, а также наличие сопутствующих заболеваний. Кроме того, во многом излечение зависит от адекватности терапии. Существующие сегодня методы лечения, как хирургического, так и химиотерапевтического, позволяют добиться положительных результатов даже в тех случаях, которые еще недавно считались безнадежными. Но для этого обращаться за медицинской помощью следует в клинику, где есть современное оборудование и опытный персонал.
Лечением онкологических пациентов я занимаюсь на протяжении нескольких десятков лет. Я владею четырьмя узкими специализациями, одной из которых является колопроктология. Мною лично проведено более 300 хирургических вмешательств при заболеваниях ободочной кишки. Результаты обобщены в монографии «Малоинвазивная хирургия толстой кишки». Я также регулярно провожу семинары и мастер-классы, посвященные хирургическому лечению заболеваний кишечника, которые посещают специалисты клиник и центров, курсанты постдипломного образования.
Что такое опухоль толстой кишки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 31 год.
Определение болезни. Причины заболевания
Новообразования (опухоли) ободочной кишки — это обширная группа заболеваний толстого кишечника, большой раздел в работе врача, в частности, колопроктолога, включающий в себя как доброкачественные, так и злокачественные новообразования ободочной кишки, клеточный аппарат которых изменился на генетическом уровне и характеризуется усилением роста и дифференцировки — «специализации» клетки.
Доброкачественные новообразования ободочной кишки чаще всего проявляют себя в виде полипов и полипозных синдромов, таких как синдром Гарднера, Ольфилда, Тюрко, Золлингера-Элиссона, Пейтца-Егерса, Кронкайта-Канады. К доброкачественным новообразованиям ободочной кишки также относят неэпителиальные опухоли, такие как лейомиомы и лейомиосаркомы, карциноид, мезенхиомы параректальной клетчатки, а также эндометриоз толстой кишки. [1]
К злокачественным образованиям ободочной кишки относят рак толстого кишечника.
Чаще всего из доброкачественных новообразований толстой кишки в клинической практике врач-колопроктолог встречается с полипами ободочной кишки. Как правило, это случайная находка при обследовании толстого кишечника, таком как колоноскопия. Данные медицинских источников гласят, что у пациентов развитых стран в возрасте более 60 лет, без жалоб на работу толстого кишечника, полипы обнаруживаются в 30% исследований — колоноскопий. Само их существование у пациента на первый взгляд кажется безобидным, но это обманчиво. Полипы являются основной (до 98% случаев) причиной рака толстой кишки, статистика гласит: каждый 5 полип озлокачествляется — превращается в рак. [7]
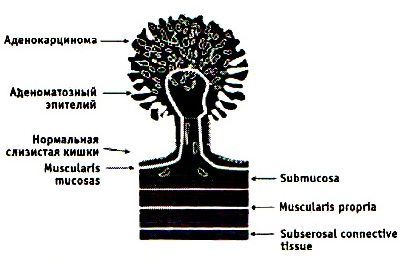
На современном этапе определение полипов не отличается ни четкими критериями, ни лаконичностью. В него включают: «разрастание железистого эпителия, возвышающегося над уровнем слизистой оболочки кишки в различных видах — как на «узком», так и «широком» основании, в виде «гриба» или «ветвистого образования», различных форм и размеров. Могут полипы отличаться и по клеточному составу: гиперпластические (2%), железистые (51,6%), железисто-ворсинчатые (21,5%), ворсинчатые (14,7%). В скобках указан процент встречаемости полипов по клеточному составу. [5]
В определение понятия «рак толстого кишечника» входят разнообразные по локализации, форме и гистологическому строению злокачественные новообразования различных отделов ободочной кишки: слепого, восходящего, поперечно-ободочного, нисходящего, сигмовидного отделов, селезеночного и печеночного угла, ректосигмоидного перехода, прямой кишки и анального канала, синдром Линча.
Актуальность проблемы рака толстого кишечника в развитых странах велика. К примеру, в Великобритании ежегодно от рака толстого кишечника регистрируется до 15-16 тыс. смертей, в США — до 50 тыс. В России он занимает 3 место после рака легкого и желудка. [5]
Ведущие эксперты-онкологи не выделяют какой-либо одной причины, которая обуславливала возникновение рака ободочной кишки, и все сходятся во мнении, что заболевание вызывает сочетание множества причин. К основным относят наследственность, неблагоприятные (токсичные) экологические факторы, несбалансированное питание, хронические болезни ободочной кишки.
Итак по порядку. Учеными давно отмечен высокий риск развития онкологических заболеваний у родственников, особенно близких. Даже выделяют «наследственные» болезни: синдромы Гарднера, Тюрко, семейный диффузный полипоз, при которых практически в 100% случаев неудаленные полипы или вся кишка перерождается в раковые клетки.
Неблагоприятные экологические факторы также способствуют увеличению частоты встречаемости раковых заболеваний. Механизм заболевания объясняет химическая теория: канцерогены — опасные химические и физические факторы — вызывают мутации в клетках, которые трансформируют клетку в опухолевую.
Несбалансированное питание, преимущественное потребление мясных блюд, консервированных, копченых продуктов обеспечивает попадание канцерогенных веществ в толстый кишечник и запускает механизм канцерогенеза. А вот растительная пища, содержащая большое количество клетчатки, полезна, так как увеличивает объем каловых масс, адсорбирует, «связывает» канцерогены, увеличивает скорость движения каловых масс по кишечнику и тем самым ограничивает время соприкосновения токсических веществ со стенкой ободочной кишки, уменьшая риск развития рака ободочной кишки.
Длительно существующие — хронические заболевания ободочной кишки также увеличивают риск перехода в раковые, так как в данном случае задействованы механизмы и воспаления, и замедления движения каловых масс по кишке. [1] [2] [3] [4] [8]
Симптомы опухоли толстой кишки
У большинства пациентов доброкачественные новообразования ободочной кишки никак себя не проявляют или вызывают скрытые кровотечения, которые человек никак не видит, и их обнаруживают только при эндоскопическом обследовании.
К сожалению, какого-то одного точного клинического симптома у рака ободочной кишки нет. Чаще всего он начинает себя «проявлять» при росте, длительном нахождении: изменением цвета кала — кровью в стуле, его консистенции, формы, нарушением стула, болевыми ощущениями в животе, потерей аппетита, «резким» похудением. Но нередко проявления отсутствуют. И лишь проведя определенный комплекс обследований — «онкопоиск» — врач-специалист может поставить данный диагноз. [1] [5] [7]
Патогенез опухоли толстой кишки
Одним из главных факторов развития полипов толстого кишечника являются особенности диеты. Замечено, что риск увеличения числа встречаемости полипов толстой кишки выше в тех странах, где чаще употребляют мясные блюда и мало — растительных. Причина проста: мясные продукты повышают концентрацию жирных кислот, под воздействием желудочного сока, желчи и соков поджелудочной железы эти кислоты превращаются в канцерогены, которые вызывают рост полипов. Под действием канцерогенов клетки полипов начинают «мутировать», озлокачествляться. Недостаток растительной пищи, и в частности растительной клетчатки, приводит и к нарушениям работы кишечника, нарушениям «моторики кишечника», плохому опорожнению. Это хорошо прослеживается на примере жителей Африки, в рационе которых много растительной пищи и частота встречаемости полипов и рака ободочной кишки в разы меньше и нет проблем с запорами. К факторам риска также относят консервированные, копченые продукты, продукты, насыщенные жирными кислотами, газированные напитки. [6]
К факторам риска образования и роста полипов толстой кишки относят её хронические воспалительные заболевания: синдром раздраженного кишечника, хронические колиты и т. д., а также малоподвижный образ жизни. Нельзя забывать, что запоры могут быть обусловлены приемом лекарственных средств, таких как атропин, различных наркотических, психотропных препаратов (транквилизаторов, антидепрессантов), препаратов железа. [7]
Классификация и стадии развития опухоли толстой кишки
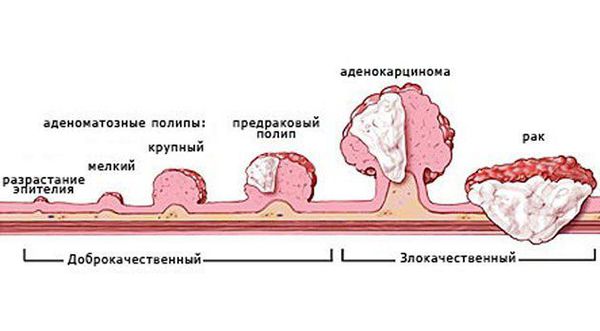
На рисунке наглядно показаны стадии заболевания — рост полипа, переход из доброкачественного в злокачественный.
В современной классификации все доброкачественные образования толстого кишечника принято разделять на две основные группы: эпителиальные опухоли (встречаются в 92% случаев, риск роста и малигнизации самый высокий) и редкие новообразования (встречаются в 8% наблюдений, риск роста и малигнизации низкий). [6]
Полипы также классифицируют по размерам (от размера зависит степень злокачественности: чем больше, тем она выше), количеству (одиночные, множественные, диффузные) и по гистологическому строению — клеточному составу (см. выше).
Стадии заболевания протекают от предшественников: появления железистых полипов, далее по мере роста они могут подвергаться ворсинчатой трансформации, а в ворсинках — могут находить признаки озлакочествления. Таким образом, рост полипов происходит от простейшего строения к атипии и малигнизации, вплоть до рака ободочной кишки. По времени этот процесс в среднем протекает до 10-15 лет, но не менее 5 лет. [1] [2] [5] [7] [6]
В настоящее время специалисты онкологи выработали множество классификаций: в зависимости от формы роста, клеточного строения, стадии заболевания. Но большинство онкологов пользуются единой международной классификацией по TNM, где T — это Tumor — первичная опухоль, N — Nodules — лимфатические узлы, M — Metastasis — метастазы. На этом «едином языке», своего рода коде, шифре заболевания онкологи кодируют все полученные данные о раке ободочной кишки, где и как он расположен. Этот код помогает в выборе правильной тактики лечения. [1] [5]
Осложнения опухоли толстой кишки
Осложнения полипов толстой кишки на ранних стадиях практически не встречаются, а вот при росте полипа в размерах их количество и тяжесть растет. К наиболее встречаемым осложнениям относят:
Чаще всего осложнениями рака ободочной кишки могут быть нарушения работы кишечника (запоры, кишечная непроходимость — вследствие перекрытия просвета ободочной кишки раковым образованием), анемии (чаще всего при локализации опухоли в правых отделах ободочной кишки или массивных кровотечениях), воспаления в стенке новообразования, разрывы — перфорации с развитием калового перитонита. Никогда не надо дожидаться развития осложнения, ведь чем тяжелее состояние, тем выше риск неблагоприятного исхода. Ранняя диагностика и лечение улучшают прогноз. [1] [3] [5] [4]
Диагностика опухоли толстой кишки
Диагностика доброкачественных образований
По жалобам или клиническим проявлениям можно только заподозрить наличие проблемы, и лишь эндоскопические методы диагностики, такие как колоноскопия, позволяют не только найти, но и определить степень проблемы (после взятия биопсии и его гистологическом исследовании — изучении клеток под микроскопом). На современном этапе используется высокоразрешающая световая колоноскопия, а также используются современные технологии выявления мельчайших трансформаций слизистой оболочки толстого кишечника, предраковых заболеваний и ранних раков: хромоколоноскопия, узкоспектральная (narrow band imaging — NBI), увеличительная и аутофлюоресцентная эндоскопия (autofluorescence imaging — AFI).
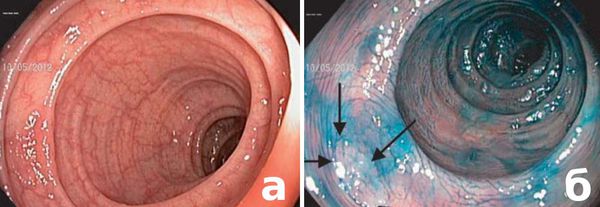
а — стандартный осмотр в белом свете: определяется патологический участок слизистой оболочки ободочной кишки с нарушенным сосудистым рисунком;
б — после окрашивания аденома имеет четкие границы (отмечены стрелками).
Плюсы фиброколоноскопии:
Минусы:
В помощь для определения показаний к прохождению колоноскопии создан тест на скрытую кровь («тест-полоска для одномоментного определения скрытой фекальной крови «Acon Bioteh Co»).
Подводя итог, можно утверждать, что колоноскопию нужно проводить всем лицам с заболеваниями толстого кишечника, а в качестве скрининга — это исследование хорошо проводить всем старше 45 лет, с частотой 1 раз в 2-3 года. [6]
Что касается злокачественных образований, то современные методы исследования позволяют выявить рак не только в «запущенном» состоянии, но и на ранних этапах заболевания. Врач-специалист всегда поможет подобрать верный алгоритм — провести «онкопоиск».
Чаще всего в него включают сбор жалоб, истории заболевания и жизни, наследственность, клиническое исследование (ректальное исследование, аноскопия, ректороманоскопия, ректосигмоскопия, колоноскопия, ОАК, анализ каловых масс на «скрытую кровь», ирригоскопию, УЗИ органов брюшной полости и малого таза, эндоректальное УЗИ, биопсию найденного «подозрительного» места или образования, КТ, МРТ или СКТ органов брюшной полости и малого таза). Сопоставив результаты, врач поставит или исключить раковое заболевания ободочной кишки. [1] [6]
Лечение опухоли толстой кишки
Терапевтических методов лечения полипов ободочной кишки в настоящий момент не существует. Никакая таблетка, настой, настойка, «волшебный» порошок, излучение света, воды или космоса, лечение «соком травы чистотела» по А.М. Аминеву (1965) не действуют и не убирают полип, а лишь оттягивают время и приводят к прогрессированию процесса, вплоть до развития рака ободочной кишки. Действует «золотое правило»: увидел полип — удали полип.
На современном этапе используются:
Только удаление полипов эндоскопическим и хирургическим методами является радикальным и дает надежду на благоприятный результат. Только квалифицированный врач может определить показания и противопоказания для выполнения данной операции и профилактировать осложнения.
При лечении злокачественных образований есть два пути.
Первый. В незапущенном случае — при возможности полного удаления ракового образования ободочной кишки проводят радикальную операцию по удалению образования (отдела или половины ободочной кишки) с удалением её региональных путей метастазирования с последующем проведением курсов химиолучевой терапии. При раке ободочной кишки объём резекции в зависимости от локализации опухоли колеблется от дистальной резекции сигмовидной кишки до субтотальной резекции ободочной кишки. Чаще всего выполняются дистальная резекция сигмовидной кишки, сегментарная резекция сигмовидной кишки, левосторонняя гемиколэктомия, резекция поперечной ободочной кишки, правосторонняя или левосторонняя гемиколэктомия, также выполняют переднюю резекцию или экстирпацию прямой кишки. Современное развитие хирургии позволяет выполнять радикальные онкологические операции на толстой кишке с использованием лапароскопических технологий, которые позволяют уменьшить операционную травму и ускорить реабилитацию пациентов. [3] [8]
В настоящее время в ведущих клиниках мира более 80% таких операций выполняются видеоэндоскопическим (лапароскопическим) методом.
Второй. В «запущенном» случае осуществляют симтоматическое или паллиативное лечение, для уменьшения рисков или проявлений осложнений. [3] [8]
Прогноз. Профилактика
При полипах прогноз простой: чем раньше обнаружили и удалили доброкачественное образование ободочной кишки, тем меньше его размер, меньше технических сложностей и объем операции, ниже риск его озлокачествления.
После удаления озлокачествленных полипов нужна ежемесячная колоноскопия в первый год наблюдения, каждые 3 месяца — во второй, через 2 года — раз в 6 месяцев.
Профилактические меры для уменьшения риска развития полипов ободочной кишки сводятся к нормализации работы кишечника путем соблюдения диеты, режима питания, сна и отдыха, употребления растительной пищи, богатой клетчаткой, уменьшения потребления «канцерогенных» продуктов, консервантов, газированных напитков, соблюдения подвижного образа жизни. [10]
При злокачественных образованиях все тоже очень просто. Чем раньше верифицировано и обнаружено, тем менее запущено и проще удалить. Чем выше стадия заболевания, тем хуже отдаленные результаты: меньше выживаемость.
Таким образом, профилактика слагается из нормализации питания, уменьшения потребления канцерогенов, регулярном стуле, лечении воспалительных заболеваний ободочной кишки и проведения ранней диагностики: онкопоиска. Только специалист поможет определиться с необходимым обследованием и назначить его. [3] [8]