Что такое неспецифический генезис в медицине
Неспецифические воспалительные заболевания дыхательных путей
Диагноз «неспецифическое воспалительное заболевание» встречается довольно часто, можно сказать: «на слуху». Что же кроется под этим обозначением? Какие заболевания входят в группу НПВЗ?
Бронхит
наиболее часто встречаемый воспалительный процесс в бронхах с острым или хроническим течением.
Причинами развития бронхита могут вирусная или бактериальная инфекция, хронический воспалительный процесс верхних дыхательных путей (носоглотка, гортань, трахея, ППН), загрязненный воздух (пыль, сажа, химические вещества).

Клинически проявляется кашлем с большим количеством мокроты разного, в зависимости от этиологии, характера, повышением температуры тела, отдышкой, интоксикацией.
Диагностика: на рентгенограммах высокого качества можно определить расширение бронхов, утолщение их стенок, Y-образные расширенные разветвления, на СКТ-сканах можно выявить наполненные и обтурированные слизью бронхи, и, как следствие, ателектаз долек. Только при помощи спиральной компьютерной томографии можно выявить ограниченные участки повышенной прозрачности и вздутия, буллезную эмфизему, расширение корней легких за счет увеличения калибра легочных артерий, в которых повышается давление. При хроническом бронхите отмечается уменьшение средних и мелких разветвлений лёгочной артерии. В острые периоды может наблюдаться увеличение лимфоузлов средостения, которые можно выявить и дифференцировать только при помощи СКТ.
Бронхиальная астма
это хроническое рецидивирующее аллергическое заболевание, которое характеризуется периодическими возникновениями отдышки, вызванной спазмом бронхов, гиперсекрецией и отеком слизистой оболочки.
По этиологии принято считать «виноватыми» бактериальные аллергены окружающей среды, пыль, холод, запахи, инфекционно-аллергические агенты (микроорганизмы и продукты их жизнедеятельности).
Клинически бронхиальная астма проявляется приступами отдышки, которые могут продолжаться до 3-7 суток: вздох короткий, сильный и глубокий, выдох – медленный судорожный, сопровождается свистящими хрипами. Лицо у больного одутловатое, бледное. Во время приступа отходит большое количество вязкой мокроты.
Диагностика: на рентген-снимках можно диагностировать эмфизему, зазубренность контура диафрагмы, низкое стояние куполов диафрагмы. При хроническом течении формируются устойчивые изменения в виде бочковидной деформации грудной клетки, фиброзной деформация легочного рисунка, распространенной эмфиземы легких, расширения артериальных сосудов в области корней легких. При помощи спиральной компьютерной томографии (СКТ) можно отчетливо дифференцировать утолщенные стенки бронхов, расширенные просветы бронхиального дерева, различные виды эмфиземы легких, изменение сосудистого рисунка, с преобладанием и усилением в прикорневых отделах, ослаблением в кортикальных.
Фиброзирующие альвеолиты
К этой группе относятся различные нозологические формы, которые возникают вследствие проникновения в организм повреждающих агентов, вызывающих идиопатические, аллергические или токсические альвеолиты. Данная группа заболеваний распространена среди работников сельского хозяйства, в текстильной, швейной, химической и фармацевтической промышленности.
Заболевания характеризуются тремя взаимосвязанными процессами: отек, воспаление, фиброз.
Клинически у больных отмечается развитие отдышки кашель, повышение температуры тела, боль в грудной клетке, постепенная потеря веса. Течение может быть острым (6мес-2 года) и хроническим (6-8 лет) с периодическими рецидивами.
Диагностика: на рентген снимках отмечается усиление и сетчатая деформация легочного рисунка, нечеткая очерченность сосудов и бронхов, местами определяются участки вздутия и коллапса легких, далее присоединяются грубые фиброзные изменения легких и плевры, которая визуализируется в виде перибронхиальной, периваскулярной фиброзной тяжистости, множественные пузыревидные вздутия в кортикальных отделах легких (сотовое легкое). На ранних стадиях при помощи спиральной компьютерной томографии (СКТ) можно определить степень и протяженность фиброзно-кистозных дегенеративных изменений легочной паренхимы и мелкие очаги в периферических отделах легких.
Пневмония

Клинически пневмония чаще всего возникает неожиданно, на фоне повышения температуры тела до 39 градусов, сопровождается головной болью, болью в груди, которая усиливается во время дыхания, кашля.
Диагностика: на рентген-снимке определяется частичная локализованная или разлитая (зависит от формы пневмонии) тень, возможны варианты с наличием множественных диссеминированных очагов. При помощи спиральной компьютерной томографии (СКТ) можно точно выявить и локализовать даже мелкие, «невидимые» при рентген-исследовании очаги, определить состояние плевры, наличие жидкости в плевральной полости, СКТ позволяет детально оценить прилегающие отделы неизмененной легочной паренхимы, состояние бронхов, лимфоузлов средостения и прочее.
Если резюмировать
Как мы видим, различных заболеваний, этиологических факторов и нюансов внешних проявлений масса, относительно общее одно – диагностика. Чаще всего пациенты с жалобами на патологию органов дыхания направляются на рентген диагностику или СКТ, так как при помощи совокупности этих методов можно действительно наиболее детально и точно распознать болезнь даже на ранних стадиях, провести дифференциальную диагностику и назначить необходимое лечение.
Энцефалопатия
Энцефалопатия – это собирательное название, включающее однотипные поражения головного мозга, возникающие под действием различных причин. Патологический процесс сопровождается гибелью отдельных нейронов и разрушением связей между ними. При отсутствии медицинской помощи приводит к прогрессирующему ухудшению состояния вплоть до полной деградации личности.
Общие сведения
Энцефалопатия возникает на фоне нарушения метаболизма в клетках головного мозга. Вне зависимости от причины, патология протекает по единому сценарию. Сначала происходит снижение активности нейронов, затем – постепенная их гибель. Очаги дистрофии располагаются по всему головному мозгу, что вызывает разнообразную симптоматику.
Повреждения носят необратимый характер, но при своевременном обращении к специалисту и качественном лечении состояние пациента может улучшиться. Оставшиеся неповрежденными нейроны частично берут на себя функцию погибших клеток, и работа головного мозга значительно улучшается. Если заболевание было застигнуто на ранней стадии, пациент сохраняет полную ясность ума.
Причины
Поражение нервных клеток может возникнуть на фоне воздействия разнообразных патологических факторов.
Врачи выделяют врожденную и приобретенную энцефалопатию. Первая возникает на фоне неправильного течения беременности или родов и, зачастую, развивается еще во время пребывания плода в утробе матери. Ее признаки обнаруживаются сразу после родов или появляются в первые недели жизни. Диагностикой и лечением этого состояния занимаются неонатологи и педиатры.
Приобретенная энцефалопатия встречается уже во взрослом возрасте. Она подразделяется на несколько видов в зависимости от причины гибели нейронов:
В зависимости от скорости развития процесса выделяют энцефалопатию острую и хроническую. Первая может развиться в течение нескольких дней или часов, чаще возникает на фоне сильной интоксикации, травмы, инфекционного процесса. Хронический процесс может протекать годами и десятилетиями.
Степени
Границы между степенями тяжести энцефалопатии условны, но для удобства врачи пользуются следующей классификацией:
Симптомы
Признаки энцефалоптии зависят от локализации очага разрушения, а также степени развития заболевания. Наиболее часто пациенты и их родственники сталкиваются со следующими симптомами:
У одних пациентов преобладают расстройства поведения, другие перестают нормально владеть своим телом; у третьих страдают, в основном, органы чувств. В тяжелых случаях человек требует постоянного ухода и наблюдения окружающих.
Осложнения
Осложнения энцефалопатии связаны с сильным и необратимым поражением головного мозга и представляют собой предельную степень наблюдаемых симптомов:
Диагностика
Диагностикой и лечением энцефалопатии занимается врач невролог. Обследование пациента включает в себя:
При необходимости могут быть назначены другие анализы и обследования, а также консультации специалистов для точного определения причины энцефалопатии.
Лечение
Чем раньше будет начато лечение энцефалопатии, тем больше шансов остановить прогрессирование патологии и восстановить полноценную работу головного мозга.
В первую очередь, необходимо устранить причину поражения нейронов:
Лечение непосредственно энцефалопатии требует назначения препаратов, улучшающих кровоток в сосудах головного мозга и обмен веществ внутри клетки. В зависимости от причины и степени поражения, врачи могут назначить:
При энцефалопатии курсы лечения проводятся регулярно, минимум 2 раза в год. Это позволяет держать заболевание под контролем. Подбор конкретных препаратов и определение дозировки осуществляется только врачом. Единой схемы лечения для всех больных не существует.
Для усиления действия лекарственных препаратов используются немедикаментозные методы лечения:
В отдельных случаях (при сосудистой природе энцефалопатии) приходится прибегать к хирургическому лечению:
Профилактика
Энцефалопатия – сложное заболевание. Не существует четкой методики, позволяющей предупредить ее появление и устранить все факторы риска. Врачи рекомендуют придерживаться следующих правил:
Лечение в клинике «Энергия здоровья»
Врачи клиники «Энергия здоровья» всегда готовы принять пациента любого возраста. Мы проведем тщательное обследование, выявим возможные причины энцефалопатии и примем все меры по ее устранению:
Наши неврологи будут контролировать состояние пациента и корректировать лечение при необходимости. Лечение энцефалопатии – это длительный и сложный процесс, но мы готовы за него взяться.
Преимущества клиники
Если Вам требуется полноценное обследование и качественное лечение, добро пожаловать в клинику «Энергия здоровья». Здесь Вас ждут:
Если у Вас или Ваших родственников появились признаки энцефалопатии, не затягивайте с обращением к врачу. Чем будет начато лечение, тем лучше результат. Запишитесь в клинику «Энергия здоровья» и позвольте нашим врачам подобрать оптимальную терапию.
Что такое неспецифический язвенный колит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Куракин А. А., проктолога со стажем в 10 лет.
Определение болезни. Причины заболевания
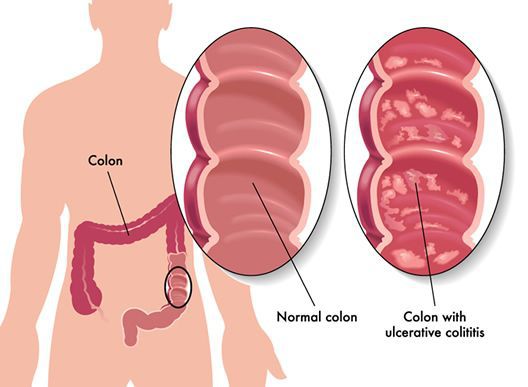
Неспецифический язвенный колит (или просто язвенный колит) — хроническое воспаление толстой кишки аутоиммунного характера. Данное заболевание относится к группе воспалительных заболеваний толстого кишечника.
Эпидемиология
Заболевание преобладает в развитых странах Европы и Северной Америки. Язвенный колит встречается в 20-260 случаев на 100 000 человек. С каждым годом число заболевших увеличивается. [2]
Чаще всего болеют лица в возрасте от 21 до 42 лет, а также пациенты после 54 лет. Самые опасные периоды в развитии язвенного колита — это первый год болезни (из-за быстрого развития воспаления при фульминантном течении появляются осложнения, опасные для жизни) и десятый год (за этот период развиваются злокачественные новообразования).
Факторы риска до сих пор до конца не изучены. Существует следующая закономерность:
Этиология
Происхождение язвенного колита на сегодняшний день неизвестно. Существуют следующие теории развития заболевания:
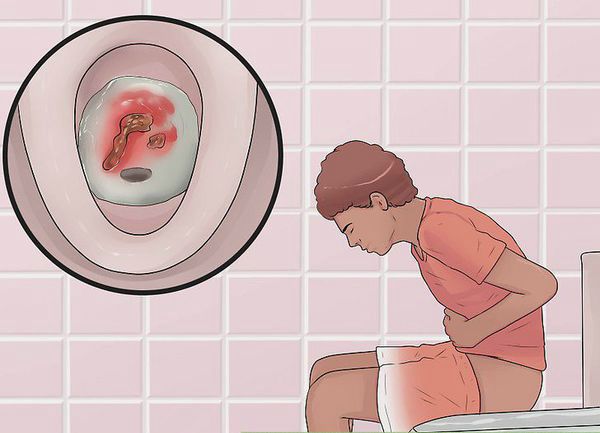
Симптомы неспецифического язвенного колита
Первые признаки заболевания: кровь и слизь в стуле, диарея, боли в животе, повышение температуры тела.
Основными симптомами неспецифического язвенного колита кишечника являются:
Заболевание хроническое — симптомы возникают только при обострении, при ремиссии их может не быть.
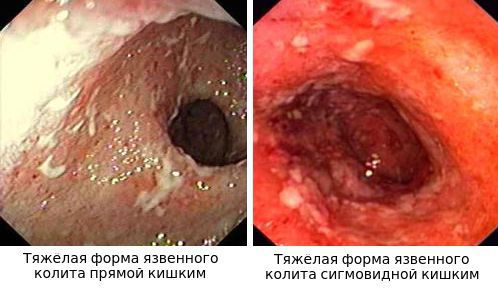
Характер преобладающей симптоматики зависит от тяжести заболевания и вовлечённого в воспалительный процесс отдела толстого кишечника. Например, при тотальном поражении наблюдается частый жидкий стул с большим количеством крови в кале, боли в животе спастического характера. При тяжёлом течении присоединяются симптомы общей интоксикации (лихорадка, тошнота, рвота, слабость).
При поражении дистальных отделов толстого кишечника (проктит) чаще возникает запор, ложные позывы на дефекацию, тенезмы, в кале обнаруживаются следы алой крови, слизи или гноя. Для оценки тяжести язвенного колита предложены критерии Truelove и Witts.
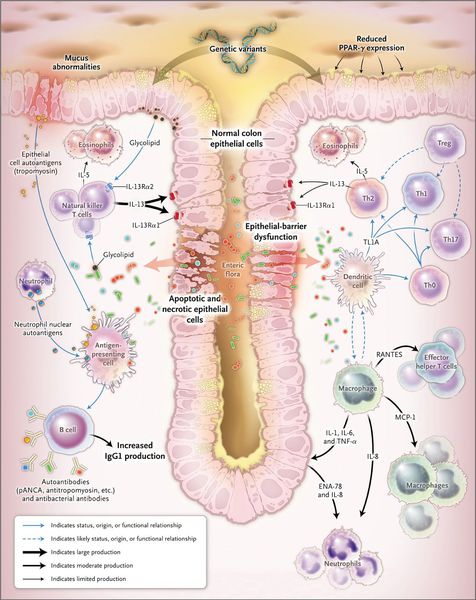
Патогенез неспецифического язвенного колита
При язвенном колите происходит каскад воспалительных реакций. В результате воздействия триггерного (инициирующего) фактора стимулируются Т- и В-лимфоциты, что, в свою очередь, приводит к образованию иммуноглобулинов М и G. Дефицит Т-супрессоров усиливает аутоиммунный ответ. Образование иммуноглобулинов М и G приводит к появлению иммунных комплексов и активации сиcтемы комплемента, который обладает цитотоксическим действием. В очаг воспаления проникают нейтрофилы и фагоциты, при этом высвобождаются медиаторы воспаления.
Одним из механизмов патогенеза язвенного колита является нарушение барьерной функции слизистой оболочки толстой кишки и регенераторной функции.
Реакция организма на стресс с патологическим нейрогуморальным ответом приводит к активизации аутоиммунного процесса. Часто больные язвенным колитом имеют эмоциональную нестабильность.
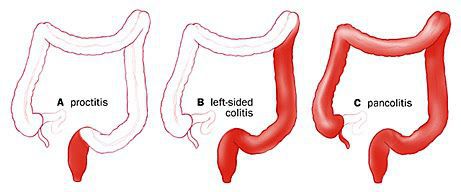
Классификация и стадии развития неспецифического язвенного колита
По распространённости процесса различают:
По степени тяжести течения: [3]
По характеру течения:
Язвенный колит — это хроническое заболевание, при котором бывают периоды, когда возникает обострение и периоды, когда симптомы затухают или не выявляются — стадия ремиссии. Язвенный колит может обостряться без явной причины, однако чаще это происходит под воздействием стресса, неправильного питания и приёме некоторых лекарств.
Осложнения неспецифического язвенного колита
Местные осложнения
К местным осложнениям относятся:
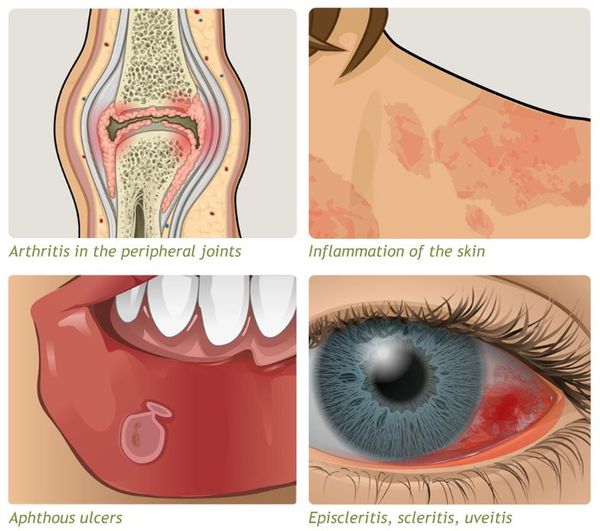
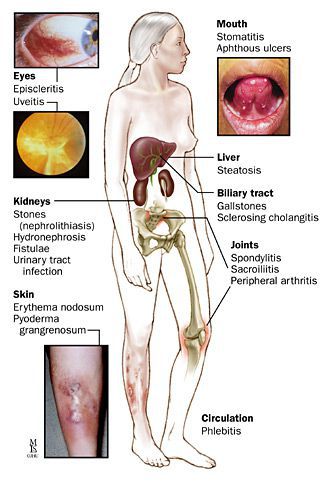
Системные осложнения
Проявляются внекишечными симптомами, причина которых до сих пор не изучена. Чаще поражаются ротовая полость, кожа, суставы.
К системным осложнениям относятся:
Диагностика неспецифического язвенного колита
При диагностике в первую очередь оценивается клиника заболевания, анамнез, производится осмотр с обязательным пальцевым исследованием прямой кишки.
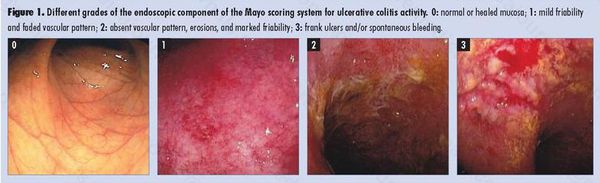
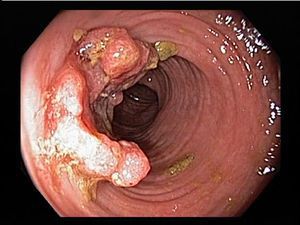
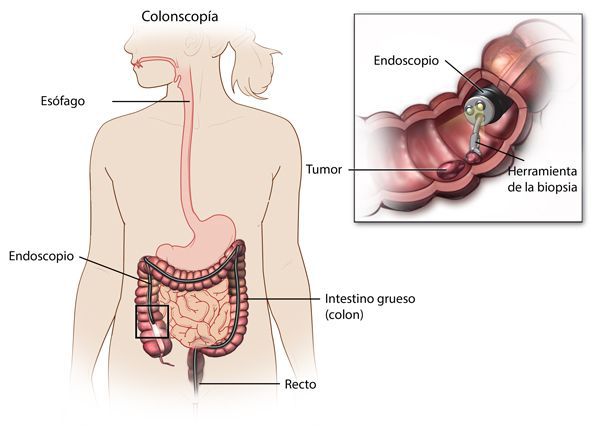
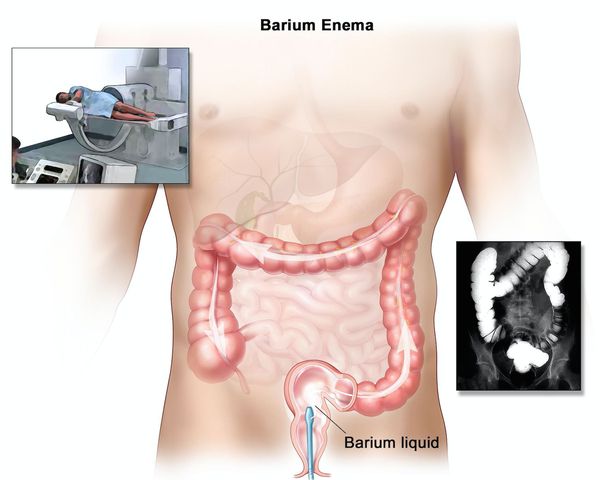
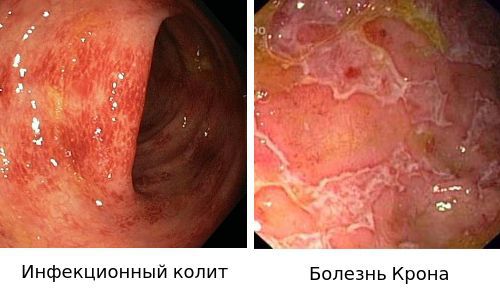
Наиболее важными в диагностике язвенного колита являются эндоскопические методы исследования: ректороманоскопия, колоноскопия с биопсией. Так же для уточнения диагноза применяются ирригоскопия, МСКТ-колоноскопия.
По эндоскопической картине можно определить степень воспаления толстого кишечника. Существуют четыре степени воспаления кишечника:
Язвы не проникают глубже подслизистого слоя.
При рентгенологическом исследовании определяется:
Ирригоскопия помогает не только в диагносте язвенного колита, но и в выявлении серьёзных осложнений, таких как токсическая дилатация (чрезмерное расширение просвета толстой кишки).
Дифференциальный диагноз:
Лечение неспецифического язвенного колита
Тактика зависит от локализации поражения и тяжести течения. При дистальных формах заболевания течение обычно лёгкое, поэтому больные могут лечиться в амбулаторных условиях. Тотальное или левостороннее поражение чаще имеет тяжёлое течение, поэтому требует госпитализации и лечения в условиях стационара.
Диета
Назначаются диеты № 4, 4Б, 4В по Певзнеру. Цель диеты — уменьшить воспаление, бродильные и гнилостные процессы в кишечнике, нормализовать функции кишечника и других органов пищеварения. Блюда жидкие, полужидкие, протёртые, сваренные в воде или на пару. Исключены очень горячие и холодные блюда.
Разрешённые при язвенном колите продукты:
Запрещенные при язвенном колите продукты:
Консервативная терапия
К консервативной терапии относятся:
Аминосалицилаты являются препаратами первой линии и применяются в первую очередь. Для купирования атаки язвенного колита обычно требуется 3-6 недель терапии по 1-2 г/кг в сутки. После этого проводится противорецидивное лечение сульфасалазином (3 г/сут) или месалазином (2 г/сут).
При дистальном поражении (проктит) отдаётся предпочтение формам препарата в виде свечей. При левостороннем поражении — препаратам в форме пены для ректального применения. При тотальном поражении используют таблетированные формы препаратов.
При лечении данными препаратами ремиссия достигается в 74-81 % случаев.
Наиболее выраженным и эффективным противовоспалительным средством являются глюкокортикоиды.
Основными показаниями для лечения глюкокортикоидами являются:
При остром тяжёлом течении назначают внутривенное введение глюкокортикоидов (преднизолона не менее 120 мг/сут) 4-6 раз в день. Обязательно проводится коррекция водно-электролитного баланса, переливание компонентов крови, гемосорбция. Через неделю после внутривенного введения переходят на приём преднизолона внутрь. За это время проводится гастроскопия для исключения язвенной болезни желудка и двенадцатиперстной кишки.
При среднетяжёлой форме можно ограничиться пероральным приёмом преднизолона. Обычно преднизолон назначается в дозе 1,5-2 мг/кг массы тела в сутки. Максимальная доза 100 мг (у лиц пожилого возраста 60 мг).
Если отсутствуют побочные эффекты, то приём продолжают ещё 10-14 дней, затем снижают дозу на 10 мг каждые 10 дней. С 30-40 мг переходят на однократный приём преднизолона. С 30 мг дозу снижают по 5 мг в неделю. Обычно курс гормональной терапии составляет от 8 до 12 недель. Параллельно с гормонотерапией применяют аминосалицилаты до полной отмены гормонов.
При проктите применяются глюкокортикоиды ректально в микроклизмах. Обычно для этого используют гидрокортизон, применяют после дефекации 2 раза в день.
Побочные эффекты гормонотерапии:
Современным глюкокортикоидом является буденофальк (содержащий будесонид). Суточная доза составляет 3 мг будесонида (1 капсула) 4-6 раз в сутки.
При лечении глюкокортикоидами может возникнуть гормональная зависимость или даже гормонорезистентность, которая формируется у 20-35 % больных тяжёлым язвенным колитом. Гормональная зависимость — это ответ организма на лечение глюкокортикоидами, при котором возобновляется воспалительный процесс после снижения дозировки.
При отсутствии эффекта от гормональной терапии назначают препараты, обладающие иммуносупрессивным действием, а также биологическую терапию. Основными из них являются 6-меркаптопурин и азатиоприн — это препараты первой линии. Они помогают уменьшить дозу гормонов и отменить их в 62-71 % случаев. Лечение обычно начинают вместе с гормонотерапией. Максимальная суточная доза — 150 мг. Незначительное количество побочных эффектов, по сравнению с глюкокортикоидами, позволяет применять препарат на протяжении многих лет.
Также существует аналогичный препарат — метотрексат, который применяется при непереносимости азатиоприна или для ускорения лечебного эффекта. Внутрь или внутримышечно по 30 мг в неделю. Эффект наступает через 2-4 недели
Если отсутствует эффект от азатиоприна и 6-меркаптопурина, применяют препараты второй линии — это инфликсимаб и циклоспорин А.
При отсутствии эффекта от второго введения инфликсимаба и 7-дневного курса циклоспорина А показано хирургическое лечение.
Противорецидивное лечение
После купирования острых воспалительных процессов, назначают противорецидивную терапию аминосалицилатами на срок до 6 месяцев. В случае успешного лечения и отсутствии клинических и эндоскопических признаков заболевания, терапию отменяют.
В случае нестабильного эффекта от противорецидивного лечения терапию продлевают дополнительно сроком на 6 месяцев.
При неэффективности монотерапии аминосалицилатами добовляют к лечению иммуносупрессоры (азатиоприн или 6-меркаптопурин) и гормоны.
Пациентам с язвенным колитом, получающих консервативную терапию, необходимо постоянное наблюдение врача, регулярное эндоскопическое исследование с биопсией.
Хирургическое лечение
По статистике хирургическое лечение показано больным в 11-22 % случаев. Единственным способом радикального хирургического лечения язвенного колита является колпроктэктомия, то есть удаление всей толстой кишки. Основными показаниями к хирургическому лечению являются:
Послеоперационные осложнения
Возникают у ослабленных пациентов на фоне тяжёлого течения заболевания:
Особенности лечения в зависимости от формы и течения
Левосторонний колит или проктит низкой активности: свечи и пена салофальк.
Колит умеренной активности или распространённый: салофальк в таблетках, глюкокортикоиды.
Тяжёлое течение: салофальк в таблетках, глюкокортикоиды, инфузионная терапия, препараты железа, переливание плазмы и эритроцитарной массы, колпроктэктомия (удаление всей толстой кишки с формированием постоянной илеостомы — отверстия в брюшной полости, к которому прикрепляют калоприёмник).
Фульминантный колит: лечение такое же как и при тяжёлом течении.
Прогноз. Профилактика
При несвоевременном хирургическом лечении в послеоперационном периоде присоединяются другие осложнения в 59-81 % случаев, а летальность составляет от 11 до 49 %. При хирургическом лечении до возникновения тяжёлых кишечных осложнений (перфорация, токсическая дилатация и т. д.) эти цифры снижаются до 8-12 % и 0,5-1,5 % соответственно.
Таким образом, правильная диагностика, рациональная консервативная терапия и своевременное хирургическое лечение помогают добиться хороших результатов. В таком случае прогноз благоприятный. Но, в связи с длительным периодом нетрудоспособности, многие пациенты нуждаются в медико-социальной экспертизе и оформлении инвалидности.