Что такое невыносимая боль
Четыре вида боли: причины возникновения и методы лечения

Наш эксперт – врач-невролог, доцент кафедры нервных болезней лечебного факультета Первого МГМУ им. И. М. Сеченова, кандидат медицинских наук Наталья Вахнина.
Боль – это важный защитный механизм. Недаром люди, с рождения лишенные болевых ощущений, как правило, не доживают и до 3 лет. Но если боль долго игнорировать или лечиться неправильно, она станет хронической. В этом случае она перестает быть полезной, и от нее уже будет очень нелегко избавиться. К тому же у каждого 2-3-го пациента с хронической болью развиваются депрессия или тревожные расстройства.
Многоликая и загадочная
По времени боль бывает транзиторной (длится совсем недолго), острой (может беспокоить, пока больное место не заживет, но не свыше 1,5 месяца) и хронической (продолжается свыше 3 месяцев). Ее силу неврологи измеряют по особой шкале (от 0 до 10). Этот показатель субъективный и зависит только от ощущений пациента.
А вот найти место, где болит, не всегда легко, ведь боль бывает как местной, так и иррадиирующей (например, при стенокардии она может отдавать под лопатку или в руку, а при болезнях тазовых органов — в спину). А еще она бывает отраженной — в этом случае болит тот участок кожи, который иннервируется из того же участка спинного мозга, что и внутренний орган — истинный источник патологии. Кроме того, боль может различаться и по виду. Она бывает ноцицептивной, нейропатической и психогенной.
Ноцицептивная боль – самая частая (до 80% случаев)
Причины. Самые частые – это воспаление, механическая травма или ожог (термический и химический). Боль в спине, головные боли при похмелье или спазмы в животе при месячных также относятся к этой категории. Такую боль вызывает раздражение периферических болевых рецепторов, расположенных практически во всех органах и тканях.
Жалобы. Пациенты описывают эту боль словами «сжимающая», «ноющая», «пульсирующая», «режущая».
Чем лечить? Главное – исключить опасную боль, связанную с повреждением внутренних органов. Если же какой-то серьезной причины не предполагается, необходимо принять нестероидный противовоспалительный препарат или анальгетик. Но и чрезмерный прием лекарств опасен. Если пить обезболивающие при головной боли чаще 3 раз в неделю, это может вызвать лекарственно-индуцированную головную боль. С такой справиться гораздо сложнее.
Нейропатическая боль (до 8% случаев)
Причины. Травма нерва или хронические заболевания (сахарный диабет, алкоголизм, невралгия тройничного нерва, опоясывающий лишай и другие). Фантомную боль после ампутации конечности тоже можно отнести к нейропатической. Такая боль вызвана повреждением нервной системы, из-за которого повышается активация путей проведения боли.
Жалобы. На «жгучую», «режущую», «колющую», «стреляющую» боль. При этом повышается чувствительность к болевым стимулам, что медики называют гиперестезией. В таком случае человек может остро реагировать даже на соприкосновение тела с простыней или мягкой одеждой. Симптомы могут усиливаться во время отдыха (не дают спать), но уменьшаться при физической активности. Но может все происходить и наоборот.
Чем лечить? Противосудорожные препараты (габапентин, тебантин, прегабалин), антидепрессанты (амитриптилин, дулоксетин), витамины группы В.
Причины. Сильный стресс и психические расстройства. Депрессия, тревога, неврастения, шизофрения и другие. В этом случае никакой неврологической или соматической причины нет, а боль, тем не менее, есть.
Жалобы. Отличаются огромным разнообразием. Боли по описанию могут быть вычурными, ни на что не похожими. Больные используют необычные метафоры для описания своей боли («как будто черви ползают под кожей», «словно кто-то пальцами перебирает мозги» и т. п.)
Чем лечить? Антидепрессанты (амитриптилин, дулоксетин), транквилизаторы, нейролептики. Из немедикаментозных способов — психотерапия.
Неспецифические – скелетно-мышечные боли (СМБ) составляют примерно треть от всех острых и хронических болевых синдромов.
Причина. Остеохондроз. А среди триггеров — стрессы, переохлаждение, высокие нагрузки или, наоборот, гиподинамия.
Жалобы. На боли в поясничном и крестцовом отделах позвоночника, ягодице, шее и области над плечами. У половины пациентов болит сразу в нескольких областях одновременно. Но боль в нижней части спины (БНЧС) стоит на 1-м месте (имеется у 80% людей), а в шейном отделе позвоночника (цервикалгия) — на 4-м (ее хотя бы однажды испытывали 2 из 3 людей, а 30-50% взрослых людей сталкиваются с ней ежегодно).
Чем лечить? Приемом нестероидных противовоспалительных препаратов (НПВП) в местных формах или в таблетках и миорелаксантов (лекарств, снимающих мышечный спазм, который усиливает боль). Нередко можно обойтись только НПВП.
Среди 200 препаратов этой группы выделяются лекарства, содержащие диклофенак и другие активные вещества. Диклофенак при длительном или частом применении, особенно у людей с проблемами ЖКТ, может давать осложнения (язвы и прободение желудка, внутренние кровотечения), а также повышать артериальное давление, усиливать отеки. Более предпочтительны препараты на основе ацеклофенака (аэртал, ацеклагин, аленталь).
При недостаточной эффективности НПВП требуются миорелаксанты (мидокалм, калмирекс, сирдалуд). Они применяются курсом (1-2 недели). При выраженной боли лечение начинают с инъекций, затем переходят на таблетки.
Спешить нельзя помедлить
У пациентов с болью есть два крайних подхода: сразу же бежать к доктору или длительно игнорировать ее. Вторая реакция, конечно, опаснее.
По мнению врачей, действовать надо так: если где-то заболело не очень сильно и причина очевидна и неопасна, достаточно принять анальгетик или нестероидный противовоспалительный препарат и, если через 1-2 дня не полегчало, идти к врачу (терапевту или неврологу).
Исключение – острая боль в животе или грудной клетке. При таких симптомах надо немедленно вызывать скорую помощь, так как это может быть симптомом очень опасного заболевания (аппендицит, инфаркт, разрыв аневризмы и прочее). Особенно опасно принимать анальгетики при боли в животе. Ведь так можно «смазать» картину заболевания и дотянуть до развития смертельных осложнений, таких как перитонит или прободение язвы.
К неврологу не нужно сразу нести никаких результатов исследования. Ведь для каждого из них есть свои показания, и врач сам назначит, что нужно: рентген, МРТ, КТ или другие исследования. Однако в 90% случаев ничего этого и не понадобится. Опытному врачу часто достаточно осмотреть и опросить пациента, выяснив локализацию, иррадиацию, давность, интенсивность и характер боли, чтобы определиться с причиной боли и назначить лечение.
Иногда неврологу приходится направлять больного на дообследование или консультацию к другим специалистам (психиатру, хирургу, ревматологу, гинекологу, онкологу и др.). Это происходит нечасто — опасные причины боли встречаются не чаще чем в 5% случаев. Тем не менее это бывает, и хороший невролог знает, на что обратить внимание.
Например, нетипично, когда на сильную боль в спине, возникшую без явной причины, жалуется пожилой человек или пациент, с наличием онкологического заболевания в анамнезе – в этом случае лучше перестраховаться и отправить его на КТ или МРТ, чтобы исключить рак или его рецидив. Необходимо также исключить остеопороз, лечением которого занимаются эндокринологи. Кстати, врач обязательно задаст вопрос и о постоянно принимаемых лекарствах: ведь, например, кортикостероиды ведут к развитию остеопороза.
У молодых людей до 20 лет сильные скелетно-мышечные боли, возникшие без травм, тоже редкость – в этом случае не помешает консультация ревматолога. Наличие резкого похудения, повышенной температуры и других тревожных симптомов также нельзя обойти вниманием. А еще подозрительно, когда боль в спине не утихает в покое (что нехарактерно для обычного «прострела»).
Ощущение боли очень субъективно. Есть факторы, которые усиливают это переживание или, наоборот, снижают. Чем сильнее ощущается боль, тем выше риск ее перехода в хроническую форму. Боль усиливают:
Невыносимая боль: что такое шкала боли и нужно ли терпеть
Не нужно слушать тех, кто подвергает сомнению вашу боль. Не уступайте их негативизму. Верьте себе и стремитесь к тому, чтобы получить правильное лечение
Обезболивание – одна из самых болевых точек нашей медицины. Несмотря на некоторое упрощение порядка получения необходимых препаратов раковыми больными, проблема далека от решения, при этом в системе отечественного здравоохранения менеджмент боли не выделяется в отдельную отрасль знания и медицинского сервиса.
Между тем, в этой сфере медицины существуют международные стандарты, основанные на рекомендациях Всемирной организации здравоохранения. Они касаются обезболивания не только пациентов в последней стадии рака, но и других случаев острой и хронической боли и предполагают наличие в медицинских центрах специалистов по менеджменту боли, которые непременно участвуют в консилиумах других врачей, совместно разрабатывающих план лечения больного и ухода за ним.
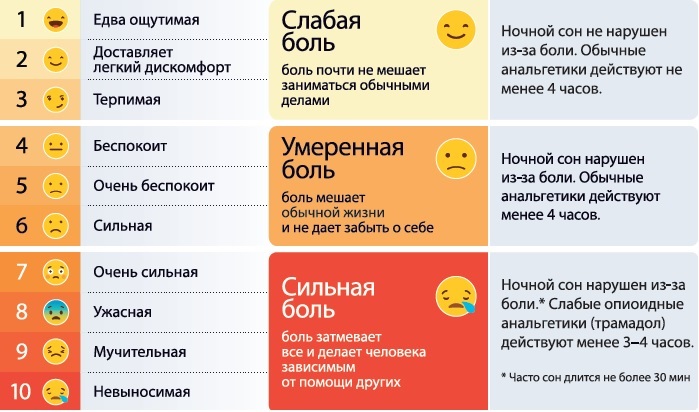
Первая ступень в работе – это оценка боли. Конечно, есть очевидные случаи: это, например, травма с разрывом тканей или органов, переломом костей, – понятно, что больной страдает от сильной или даже невыносимой боли. Однако часто врачу приходится просить самого больного оценить свою боль по шкале от 1 до 10. Что же представляет собой такая шкала?
Шкала боли
0 – это полное отсутствие боли.
Дальше идет слабая боль (раздражает, но не очень мешает нормальной жизнедеятельности).
1 – боль очень слабая, едва заметная. Большую часть времени пациент о ней не думает.
2 – несильная боль. Она может раздражать и время от времени приступообразно усиливаться.
3 – боль заметна, она отвлекает, однако к ней можно привыкнуть и приспособиться.
Далее – боль средней тяжести (мешает нормальной жизнедеятельности).
4 – умеренная боль. Если человек глубоко погружен в какое-то занятие, он может игнорировать ее, но только в течение какого-то времени, однако затем она обязательно отвлечет внимание на себя.
5 – умеренно сильная боль. Ее нельзя игнорировать больше, чем несколько минут, но сделав над собой усилие, человек может выполнять какую-то работу или участвовать в каком-то мероприятии.
6 – умеренно сильная боль, которая мешает выполнять нормальные ежедневные действия, так как сосредоточение на чем-то становится чрезвычайно сложной задачей.
Следом идет жестокая боль (инвалидизирует, не позволяет выполнять обычные обязанности, общаться с людьми).
7 – тяжелая боль, подчиняющая себе все ощущения и существенно ограничивающая способность человека производить обычные действия и общаться с другими. Мешает спать.
8 – интенсивная боль. Физическая активность сильно ограничена. Словесное общение требует огромного усилия.
9 – мучительная боль. Человек не в состоянии разговаривать. Возможны неконтролируемые стоны или плач.
10 – невыносимая боль. Человек привязан к постели и, возможно, в бреду. Болевые ощущения такой силы приходится испытывать в течение жизни очень малому количеству людей.
Шкала боли может показаться очень простой, но, по словам Стивена Коена, профессора отделения боли в Школе медицины имени Джона Хопкинса (Балтимор, США), она основана на довольно глубоких исследованиях.
Боль – это отдельное расстройство, требующее вмешательства
В западной медицине в отношении хронической боли с некоторых пор сместился акцент: ее больше не рассматривают просто как симптом того или иного заболевания, но как самостоятельное расстройство, требующее вмешательства. И если для большинства пациентов шкала боли является полезным инструментом, для некоторых она становится определяющей при выборе лечения.
«Шкала особенно важна для тех, кто имеет проблемы в коммуникации», – говорит Коен, имея в виду прежде всего маленьких детей и пациентов с когнитивными нарушениями.
Врачу, помимо оценки боли по шкале, важно знать и другие параметры. Так, доктор Седдон Сэвэдж, президент Американского сообщества боли и профессор анестезиологии в Дартмутской школе медицины (США), просит пациента рассказать о том, как менялся уровень боли в течение последней недели, как ведет себя боль в течение дня, усиливается ли к вечеру, дает ли возможность выспаться и так далее.
Если в работе с пациентом использовать шкалу постоянно, то с течением времени можно получить картину того, как влияет хроническая боль на его качество жизни, как работают терапии и обезболивающие препараты.
«Я также прошу больного показать мне на шкале, какой уровень боли будет приемлемым для него, – говорит Сэвэдж. – При хронических заболеваниях мы не всегда можем свести боль на нет, но возможно достичь того уровня, который позволит пациенту все-таки вести приемлемый образ жизни».
Специалисты по боли обязательно уточняют у пациента, каков ее характер: стреляющая, тупая, пульсирующая, есть ли ощущения жжения, покалывания или онемения, а также какие внешние факторы влияют на боль, что усиливает ее, а что ослабляет.
Жизненно важно не только то, насколько сильна боль пациента и каков ее характер, но также и то, как она влияет на его повседневную жизнь. Именно это и имеется в виду под сдвигом акцента. Врач должен сосредоточиться не только на лечении самого заболевания (что, безусловно, чрезвычайно важно), но и найти способ помочь пациенту как можно меньше отклоняться из-за боли от ведения нормального образа жизни.
Для этого, по словам Сэвэдж, необходимы совместные усилия ряда специалистов: лечащего врача, специалиста по боли, физического терапевта, психолога и психиатра, и, самое главное, самого пациента, который должен играть активную роль в процессе лечения.
Три ступени обезболивания
Стандарты обезболивания, применяемые в большинстве развитых стран, разработаны Всемирной организацией здравоохранения для онкологических больных, однако ими руководствуются специалисты по боли и в других случаях: при травмах, почечной колике, невралгиях, мигренях и других острых и хронических заболеваниях.
Для взрослых это трехступенчатая система обезболивания.
На первой ступени, то есть при слабой боли, больной получает ненаркотический анальгетик (парацетомол, аспирин, нестероидные противовоспалительные средства (далее – НПВС)) плюс адъювант. Под адъювантом понимается препарат, не имеющий обезболивающего действия, но купирующий страх или тревогу пациента, успокаивающий его.
Вторая ступень – при боли от слабой до умеренной. Для обезболивания применяется либо комбинация двух препаратов, парацетамол (ацетаминофен) или нестероидное противовоспалительное средство (ибупрофен, диклофенак и т.п.) плюс слабый наркотический препарат (кодеин, трамадол), либо один препарат из двух ингредиентов, например, Перкоцет (опиоид оксикодон плюс ацетаминофен), Викодин (гидрокодон плюс ацетаминофен). Как и в предыдущем случае, больному показано дополнительное средство для купирования тревоги.
Прорывная боль – это болевой приступ, случающийся в промежутках между регулярным приемом анальгетиков. По стандартам ВОЗ, анальгетики вводятся больному каждые 3-6 часов, независимо от того, испытывает ли он в данный момент боль, или она еще не началась. В случае же прорывной боли он получает дополнительную дозу. При этом у пациента, находящегося дома, обязательно под рукой должно быть средство, позволяющее купировать боль быстро и самостоятельно, без помощи медицинского персонала.
Дети – особый случай
Рекомендации ВОЗ по обезболиванию детей основаны на трех принципах:
Как и в рекомендациях по обезболиванию взрослых пациентов, эксперты ВОЗ предлагают вводить препараты «по часам», а не «по необходимости», однако подчеркивают, что, если возникает прорывная боль, наготове должно быть средство для ее купирования.
Для ребенка предпочтительнее оральный способ приема препаратов (в форме таблеток), а если это по какой-то причине невозможно, то ректальный (в форме свечей) или трансдермальный (пластырь). По возможности стоит избегать уколов, которые являются дополнительным источником боли и стресса для маленького ребенка.
Индивидуальный подход – это прежде всего, аккуратный подбор дозы, подходящей конкретному ребенку, и самого препарата с учетом побочных эффектов.
Говорите о своей боли
Существуют и стандартные протоколы использования анальгетиков при разных заболеваниях.
При головной боли рекомендуется парацетамол и НПВС.
При мигрени – препараты первой линии также парацетамол и НПВС, однако если они не помогают, предлагается использовать триптаны.
При небольшой травме (синяки, царапины, растяжения) рекомендуется обойтись парацетамолом и НПВС, не прибегая к опиоидам.
При тяжелой травме (рана, ожог, перелом, очень сильное растяжение) следует применять опиоиды сроком до 2-х недель.
При послеопреационной боли рекомендуется применять парацетамол и НПВС, если операция была нетяжелой и, соответственно, послеоперационная боль не очень сильная, в противном случае – опиоиды.
Почечная колика – в зависимости от тяжести – парацетамол и НПВС либо опиоиды.
Изжога и гастроэнтеральный рефлюкс – антацидные средства, антогонисты Н2, ингибиторы протонной помпы; следует избегать аспирина и НПВС.
Хронические боли в спине – парацетамол и НПВС, в особо тяжелых случаях – опиоиды.
Фибромиалгия – антидепрессанты, антиконвульсанты.
Один из важных принципов менеджмента боли – это поощрение пациента к тому, чтобы он постоянно давал обратную связь, говорил откровенно о своих болевых ощущениях, высказывал мнение о лечении, даже если не согласен с мнением врача.
«Не нужно слушать тех, кто подвергает сомнению вашу боль, – говорит доктор Майкл Ферранте, директор Центра менеджмента боли (Лос-Анджелес). – Не уступайте их негативизму. Верьте себе и стремитесь к тому, чтобы получить правильное лечение».
Что делать с болью?
Боль не обязательный спутник болезни, но многие заболевания на разных стадиях сопровождаются болевым синдромом. Боль может захватывать всю территорию жизни, мешая есть и спать, думать и действовать, — организм лишается сил для борьбы с недугом.
Одна из важнейших задач и медиков, и близких — не позволять человеку страдать от боли. Обезболивающие препараты не лечат болезнь — причину боли, но они избавляют от мучений, давая силы жить.
Врачи могут прописать правильную схему обезболивания, но без помощи ухаживающих их старания будут малоэффективны — поэтому в данном разделе мы хотим рассказать вам о видах боли и методах борьбы с ней.
Ваш близкий не должен терпеть боль!
По закону, «пациент имеет право на облегчение боли, связанной с заболеванием, состоянием и (или) медицинским вмешательством, методами и лекарственными препаратами, в том числе наркотическими лекарственными препаратами и психотропными лекарственными препаратами». Это значит, что пациент имеет право на лечение любыми зарегистрированными в России обезболивающими препаратами, которые врач должен назначить в соответствии с принятыми Министерством здравоохранения в 2017 году клиническими рекомендациями «Хронический болевой синдром (ХБС) у взрослых пациентов, нуждающихся в паллиативной медицинской помощи по лечению хронического болевого синдром».
Виды боли и причины ее возникновения
Существует два вида боли: острая и хроническая. Острая боль возникает внезапно. Время ее действия, как правило, ограниченно. Хроническая боль продолжается в течение длительного времени. Человек, долгое время испытывающий боль, ведет себя не так, как тот, для которого боль — новое ощущение. Люди, долгое время терпящие боль, могут не стонать, не проявлять двигательного беспокойства, частота пульса и дыхания у них может быть обычной, однако сдержанное поведение больного не означает, что он не испытывает боли.
Пути распространения и проявления боли имеют сложный характер. В формировании ощущения боли участвуют многие составляющие. Чувствуя боль, ожидая ее усиления, человек испытывает не только неприятные физические ощущения, но и страдает душевно. Страдание — психическая реакция на боль или психологическая составляющая боли, и эта составляющая часто может преобладать над истинной (физической) болью.
Когда человек испытывает хроническую боль, он вынужден постоянно себя в чем-то ограничивать. Некоторые привычные ему действия становятся затруднительными или недоступными.
От сильной боли не всегда получается избавиться полностью, но можно научиться уменьшать ее до терпимого уровня. При регулировании боли нужно стремиться ввести ее в разумные пределы и избегать чрезвычайных ситуаций, когда она становится невыносимой.
В большинстве случаев причиной хронических болей у тяжелобольных людей становятся объемные образования, которые изменяют структуру и функцию вовлеченных в болезненный процесс органов и тканей.
Но существуют и другие причины боли. Например, дискомфорт в животе может быть следствием длительной задержки стула, обострением хронического гастрита или язвенной болезни желудка; суставная боль может иметь причиной хронический артрит; боль за грудиной быть проявлением заболеваний сердца и т.д. Говоря иными словами, ваш близкий «имеет право» на обострение своих хронических и «приобретение» новых заболеваний, одним из симптомов которых может быть боль.
Часто боль становится следствием перенесенной лучевой терапии или хирургического лечения. Это связано с травматизацией нервных волокон, их вовлечением в воспалительный или рубцовый процесс, с давлением при развившемся лимфостазе (отеке) конечности и т.д.
Как видите, существуют разные виды боли с различной их локализацией. Выявить причину каждой — задача лечащего врача.
Оценка боли
Болевой порог у всех людей разный, поэтому только сам пациент может определить, насколько сильного у него болит.
Очень важно, чтобы ваш близкий откровенно говорил о своей боли. Некоторые больные склонны бодриться, преуменьшать силу боли, чтобы не тревожить близких. От правильной оценки болевого синдрома зависит эффективность дальнейшей терапии.
Поэтому рекомендуем вам воспользоваться принятыми в мире шкалами оценки боли: нумерологической оценочной (НОШ), визуально-аналоговой (ВАШ) или комплексной шкалой оценки боли, представленной ниже.
Рис.1. Комплексная шкала оценки боли
Боль нужно лечить, не дожидаясь, пока она из слабой станет умеренной, и тем более сильной. Если обезболивающие не помогают, вызывайте врача и просите скорректировать обезболивающую терапию.
Пациенты, сильно ослабленные болезнью, страдающие деменцией и другими психическими нарушениями или находящиеся в коме, не могут рассказать о своей боли и поэтому часто остаются необезболенными. Для оценки боли у невербальных больных также существует специальная шкала (рис. 2), она в первую очередь предназначена для дементных больных, но может быть использована и для тех, кто не может описать свою боль по другим причинам.
Рис. 2. Шкала оценки боли у невербальных пациентов
Общие правила лечения боли
Лечение боли врач проводит в соответствии с 3-ступенчатой лестницей обезболивания, разработанной Всемирной организацией здравоохранения, и российскими клиническими рекомендациями «Хронический болевой синдром (ХБС) у взрослых пациентов, нуждающихся в паллиативной медицинской помощи». В зависимости от уровня болевого синдрома врач назначает в качестве основного препарат одной из трех ступеней, дополняя его в случае необходимости препаратами предыдущей ступени и (или) ко-анальгетиками — лекарственными средствами, усиливающими действие основных анальгетиков.
При выраженной боли, которая не поддается лечению обычными анальгетиками, врач может назначить сильнодействующие опиоидные препараты. Больные или их близкие иногда отказываются от них, опасаясь, зависимости или ухудшения состояния. Клинический опыт и научные исследования подтверждают, что это не так.
Пациенту, испытывающему боль, лекарство нужно для обезболивания, а не для получения новых ощущений. Организм использует анальгетики преимущественно в области болевых рецепторов, поэтому пациент даже при длительном приеме опиоидов не становится зависимым от них.
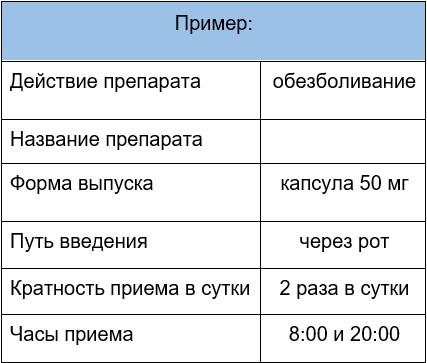
Попросите врача прописать вам схему приема препаратов в удобной для вас форме.
Пример схемы приема препарата
Если при хронической боли врач назначает обезболивающие препараты, то они должны применяться по рекомендуемой схеме, без отклонений от нее и под наблюдением специалистов. Лечение хронической боли будет всегда успешным, если придерживаться нескольких обязательных правил:
Близкие пациента должны строго придерживаться назначений и рекомендаций врача и находиться в постоянном контакте с ним.
Побочные эффекты анальгетиков
При приеме опиоидных анальгетиков возможны побочные эффекты, которые могут причинять больному не меньшие страдания, чем сама боль. НО! Все побочные эффекты можно или предупреждать, или лечить; некоторые из них проходят сами через несколько дней после начала приема препарата. Важно это понимать и не отказываться от сильнодействующих обезболивающих препаратов. Главное — сразу сообщайте о побочных эффектах врачу и просите назначить необходимую терапию. Если побочные эффекты не исчезают, врач может заменить анальгетик на другой из той же группы, пересчитав эквивалентную дозу.
Сонливость, слабость, головокружение
Обычно проходят через несколько дней после начала приема обезболивающих.
Запоры
Опиоидные анальгетики подавляют работу кишечника, поэтому при их приеме необходимо назначение слабительных препаратов. Обязательно обратитесь за рекомендациями к врачу.
Тошнота и рвота
Обычно исчезают через несколько дней после начала приема опиоидных обезболивающих. Врач также может назначить вам противорвотные препараты.
Толерантность к препарату (снижение эффекта прежних доз)
Если назначенная врачом доза анальгетика перестала помогать, значит, боль усилилась или у вас развилась толерантность к препарату. Развитие толерантности не означает, что у вас появилась зависимость. Обязательно проинформируйте о своем состоянии врача, чтобы он скорректировал схему лечения.
Контроль эффективности обезболивающей терапии
Выводы об эффективности схемы обезболивания делаются не раньше, чем через 1–2 суток от начала ее применения. Не стоит отказываться от предложенной схемы обезболивания из-за побочных эффектов ранее чем через 2 суток.
Для облегчения анализа эффективности обезболивания вашего близкому или вам желательно регулярно вести дневниковые записи по схеме: дата, время приема препарата, эффективность принятого средства. Такие записи помогают проводить коррекцию схемы обезболивания.
Адекватная схема обезболивания достигается применением анальгетика той или иной группы или комбинацией препаратов разных групп.
Меры предосторожности при приеме обезболивающих
Если возникли трудности с получением обезболивающих
Письменно изложите свою жалобу руководителю медицинской организации и получите письменный ответ.
Если проблема не решилась:
Нелекарственная терапия боли
Существуют и другие способы облегчения боли, которые можно и нужно применять наряду с медикаментозным обезболиванием. К ним относятся:
Упражнения на расслабление мышц
Реакцией практически на любую боль становятся мышечные спазмы — как поперечнополосатой мускулатуры, работу которой мы можем в значительной степени регулировать сознательно, так как она составляет мышцы нашего тела, так и гладкой мускулатуры, которая содержится в структуре всех внутренних органов, а также кровеносных и лимфатических сосудов.
Мышечные спазмы усугубляют боль. Все методы, способствующие мышечной релаксации, таким образом, уменьшают боль или даже могут полностью убирать некоторые виды боли, делая ее доступной воздействию собственных систем обезболивания организма.
К числу наиболее простых методов релаксации, которые можно использовать без помощи психотерапевта, относятся поступательная релаксация и дыхательные упражнения.
Поступательная релаксация доктора Питера Лендорффа
При проведении поступательной релаксации человек сначала напрягает определенные группы мышц, а потом их расслабляет. Такая последовательность позволяет делать расслабление более глубоко.
В книге американского врача Питера Лендорффа «Хроническая боль» об этом написано следующее:
«Расположитесь удобно в тихой комнате в кресле или в постели и начинайте медленно и глубоко дышать. Сосредоточьтесь на своем дыхании и начинайте работать по очереди с различными группами мышц. Начните с рук. Сожмите кулаки как можно крепче, задержитесь в этом положении на 10 секунд. Если это окажется утомительным, начните с меньшего, постепенно наращивая время. По истечении 10 секунд расслабьте кисти и руки, повторяя мысленно слова: “расслабление и освобождение”.
Почувствуйте, как напряжение вытекает из кончиков пальцев. Теперь переключите внимание на предплечья и плечи. Напрягите их мышцы как можно сильнее на 10 секунд, затем расслабьте, повторяя мысленно: “расслабление и освобождение”.
Затем пройдите таким образом пальцы ног, икры, бедра, ягодицы, живот, спину, грудь, шею, лицо и лоб. Просто расслабьтесь и освободитесь. Прочувствуйте, как из вашего тела вытекает напряжение и разливается тепло».
Вполне возможно проведение этих упражнений без предварительного напряжения мышц, если это по каким-либо причинам затруднительно.
Дыхательные упражнения
Дыхательные упражнения при работе с болью заключаются в следующем. Совершив мышечное расслабление так, как это было рассказано, с закрытыми глазами начните представлять, что выдыхаемый вами воздух может проходить через боль. Через несколько попыток больной легко начинает «выдыхать» через боль — она при этом как бы рассеивается в пространстве.
Этот метод может использоваться как «скорая помощь» в случае любых неприятных ощущений: устроившись удобно, с закрытыми глазами, необходимо сосредоточить свое внутреннее внимание на области неприятных ощущений и начинать «выдыхать» через них.
Подойдите к проблеме контроля над болью максимально ответственно, получите у лечащего врача все необходимые сведения о принципах лечения хронической боли и тщательно следуйте рекомендациям и предписаниям. И конечно, постоянно контактируйте с врачом.