Что такое очаговая патология
Очаговая гиперплазия (полипы эндометрия)
Что такое очаговая гиперплазия
Очаговая гиперплазия эндометрия представляет собой разрастание или утолщение внутренней слизистой оболочки матки преимущественно очагами.
Гиперпластические процессы обладают схожей симптоматикой. Очаговая гиперплазия, как и другие формы заболевания, проявляется кровянистыми выделениями между менструациями. Отличительная особенность полипов эндометрия – скудные выделения, иногда мажущего характера.
Такие признаки свойственны периоду наступления климакса. Но в подростковом возрасте наблюдаются обильные кровянистые выделения с наличием сгустков. В результате у пациентки развиваются признаки анемии, проявляющиеся низким гемоглобином, снижением количества эритроцитов в крови, общей слабостью, бледностью кожи, частыми головокружениями. При отсутствии лечения высок риск перехода анемии в хроническую форму.
Очаговая гиперплазия также проявляется бесплодием. Беременность не наступает по причине отсутствия овуляции, связанной с гормональными нарушениями в организме, иммунодефицитом. Нередко бесплодие является единственной жалобой при полипах эндометрия. Женщина приходит к гинекологу именно с этой причиной для дальнейшего обследования.
При полипах возможно наличие и других симптомов:
Менструации при гиперпластических процессах обильные, не смотря на то, что кровотечения между месячными в основном скудные.
Разрастание клеток эндометриоидной ткани наблюдается у женщин различных возрастных категорий. Врачами выявлена тенденция к учащению развития заболевания, в частности, при половом созревании и климаксе. Основная причина очаговой гиперплазии – гормональные нарушения в организме, которые часто присутствуют на указанных этапах жизни пациентки.
Дисбаланс половых гормонов, служащих причиной образования полипов, проявляется повышенной концентрацией эстрогенов. Заболевания и факторы, сопутствующие развитию гиперплазии эндометрия:
Огромную роль играет наличие воспалительных заболеваний половых органов. Отсутствие своевременного лечения дает начало гиперпластическим процессам.
В группу риска входят пациентки, которые бесконтрольно принимали гормональные контрацептивы. Другие предрасполагающие факторы – аборты, беременность после 35 лет, операции на матке, длительное использование внутриматочной спирали. Также вероятность разрастания эндометриоидной ткани увеличивается при ослаблении иммунитета, вредных привычках.
Нередко причина повышенной секреции гормонов эстрогенов кроется в наследственном факторе. Это также способствует образованию полипов эндометрия. Фибромиома или эндометриоз в анамнезе у матери свидетельствует о высокой вероятности развития гиперплазии у дочери.
Полипы эндометрия часто становятся причиной обильных кровотечений из матки. Наступление беременности при очаговой гиперплазии – маловероятное явление. Это объясняется дисбалансом половых гормонов в женском организме. По данной причине не происходит выход яйцеклетки из яичника.
Если женщине с диагнозом очаговая гиперплазия все же удается забеременеть, риск выкидыша в первом триместре повышается в несколько раз. Помимо этого повышается риск того, что полипы эндометрия приобретут признаки атипии. Также существует вероятность прекращения разрастания клеток эндометриоидной ткани под воздействием прогестерона, который активно вырабатывается в период вынашивания ребенка.
При атипической форме разрастания эндометрия повышается риск развития злокачественных процессов. Без лечения в 40% случаев формируется рак.
При визите к врачу женщина в первую очередь направляется на комплексное обследование. Гинеколог учитывает цикличность менструаций, объем выделяемой крови, наличие боли внизу живота, межменструальные кровотечения.
Диагностика включает в себя множество процедур.
Также в ходе диагностики обследуются молочные железы на присутствие уплотнений, которые также образуются при гормональном дисбалансе. После диагностики и расшифровки результатов видна точная картина о женском здоровье.
Появились признаки полипов эндометрия? У вас есть шанс защитить себя от осложнений и избавиться от нежелательных симптомов. В медицинском центре Он Клиник в Алматы принимают квалифицированные врачи-гинекологи. Специалист проведет обследование. На основании его результатов назначит лечение. Лечебная программа составляется индивидуально каждой пациентке. При этом учитываются симптомы, наличие сопутствующих болезней, возраст и индивидуальные особенности организма. Конечная стоимость зависит от применяемых препаратов.
Лекарства, используемые врачами Он Клиник, обладают максимальной эффективностью и минимальными побочными действиями.
Лечение очаговой гиперплазии комплексное. Оно направлено на устранение симптомов, восстановление гормонального фона женского организма и нормализацию детородной функции.
Полипы эндометрия лечатся консервативными и оперативными методами. Консервативное лечение включает в себя медикаментозную терапию и физиотерапевтические процедуры.
Лечение полипов начинается с гистероскопии. Отметим, что у подростков подобная процедура не делается. В ходе этой процедуры отбирается биоматериал для проведения лабораторного исследования. Специалисты Он Клиник после постановки диагноза, дадут направление на диагностическое выскабливание. После того, как будет проведена эта процедура, пациентке рекомендуется посетить гинеколога для получения корректирующего лечения.
Если консервативное лечение неэффективно, что часто бывает при множественных полипах эндометрия, их целесообразно удалять. В тяжелых случаях, при множественных очагах поражения, единственный действенный способ вылечиться – удаление матки.
Многие гинекологические заболевания, в том числе и очаговая гиперплазия, протекают без явно выраженных симптомов. Именно поэтому, с целью ранней диагностики и своевременного лечения, рекомендуется посещать врача-гинеколога не реже одного раза в полгода. Полипы эндометрия часто обнаруживаются при профилактическом осмотре.
Требуется хороший врач в Алматы? Обратитесь в медицинский центр Он Клиник. Клиника располагает квалифицированными специалистами и современным оборудованием. Благодаря этому диагностика будет точной, а лечение – эффективным.
Очаги в головном мозге на МРТ
Магнитно-резонансная томография является безболезненным и информативным способом исследования головного мозга. Послойное МР-сканирование позволяет детально рассмотреть все участки органа, оценить их структуру. С помощью определенных последовательностей можно подробно изучить белое и серое вещество, сосуды, желудочковую систему.
МРТ считают эффективным методом выявления очаговых поражений мозга. К таковым относят ограниченные участки с нарушенной структурой внутри вещества органа. Подобные изменения часто сопровождаются масс-эффектом, отеком, деформацией окружающих областей. Очаги в головном мозге на МРТ выглядят как зоны изменения МР-сигнала. По специфическим признакам, локализации, размерам и степени влияния на окружающие структуры рентгенолог может сделать предположения о характере патологии. Пользуясь перечисленными сведениями, врач ставит диагноз, составляет для пациента прогноз и подбирает лечение.
Очаги на МРТ головного мозга: что значит?
Результатом магнитно-резонансной томографии является серия послойных снимков исследуемой области. На изображениях здоровые ткани выглядят как чередующиеся светлые и темные участки, что зависит от концентрации в них жидкости и применяемой импульсной последовательности. По срезам врач-рентгенолог оценивает:
МРТ назначают, если у пациента наблюдаются неврологические отклонения, обусловленные поражением мозговой ткани. Симптомами могут быть:
Магнитно-резонансная томография головы позволяет врачу точно определить локализацию очаговых изменений и выяснить природу плохого самочувствия у пациента. В ДЦ «Магнит» на вооружении специалистов новейшие аппараты для МР-сканирования, которые позволяют с высокой достоверностью провести исследование.
Виды очагов на МРТ головы
Цвет получаемого изображения нормальных мозговых структур и патологических изменений зависит от используемой программы. При сканировании в ангиорежиме, в том числе с применением контраста, на снимках появляется разветвленная сеть артерий и вен. Очаговые изменения бывают нескольких типов, по их характеристикам врач может предположить природу фокусов.
При патологии мозгового вещества нарушаются свойства пораженных фокусов, что проявляется резким изменением МР-сигнала по сравнению со здоровыми областями. Применение определенных последовательностей (диффузионно-взвешенных, FLAIR и пр.) или контрастирования позволяет более четко визуализировать локальные изменения. То есть, если рентгенолог видит на результатах МРТ единичный очаг, для более подробного его изучения будут применены разные режимы сканирования либо контрастирование.
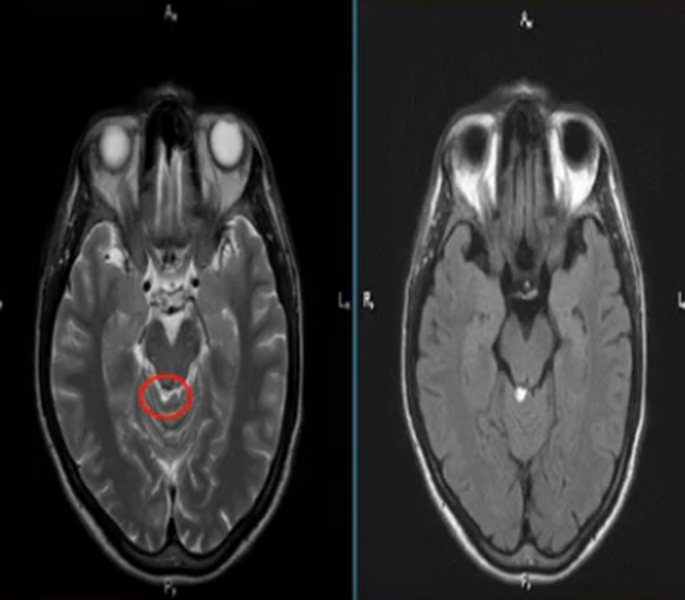
При сравнении изменений со здоровыми участками мозга выделяют гипер-, гипо- и изоинтенсивные зоны (соответственно яркие, темные и такие же по своему цвету, как рядом расположенные структуры).
Гиперинтенсивные очаги
Выявление гиперинтенсивных, т.е. ярко выделяющихся на МР-сканах, очагов заставляет специалиста подозревать опухоль головного мозга, в том числе метастатического происхождения, гематому (в определенный момент от начала кровоизлияния), ишемию, отек, патологии сосудов (каверномы, артерио-венозные мальформации и пр.), абсцессы, обменные нарушения и т.п.
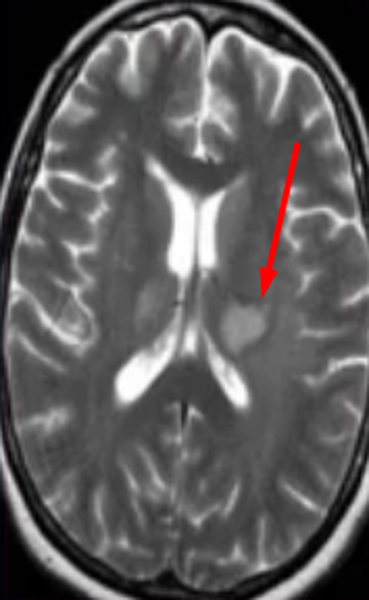
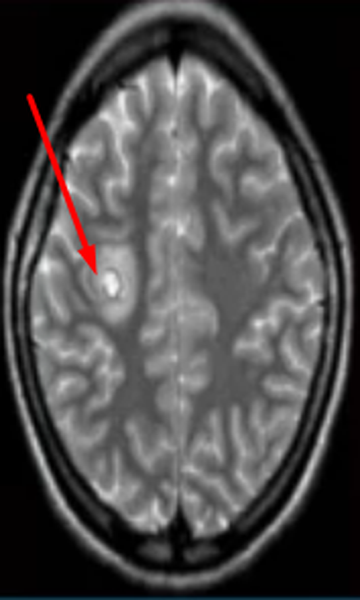
Субкортикальные очаги
Поражение белого вещества головного мозга обычно характеризуют, как изменения подкорковых структур. Выявленные при МРТ субкортикальные очаги говорят о локализации повреждения сразу под корой. Если обнаруживают множественные юкстакортикальные зоны поражения, есть смысл подозревать демиелинизирующий процесс (например, рассеянный склероз). При указанной патологии деструктивные изменения происходят в различных участках белого вещества, в том числе прямо под корой головного мозга. Перивентрикулярные и лакунарные очаги обычно выявляют при ишемических процессах.
Очаги глиоза
При повреждении мозговой ткани включаются компенсаторные механизмы. Разрушенные клетки замещаются структурами глии. Последняя обеспечивает передачу нервных импульсов и участвует в метаболических процессах. За счет описываемых структур мозг восстанавливается после травм.
Выявление глиозных очагов указывает на предшествующее разрушение церебрального вещества вследствие:
По количеству и размерам измененных участков можно судить о масштабах повреждения мозга. Динамическое наблюдение позволяет оценить скорость прогрессирования патологии. Однако изучая зоны глиоза нельзя точно установить причину разрушения нервных клеток.
Очаги демиелинизации
Некоторые заболевания нервной системы сопровождаются повреждением глиальной оболочки длинных отростков нейронов. В результате патологических изменений нарушается проведение импульсов. Подобное состояние сопровождается неврологической симптоматикой различной степени интенсивности. Демиелинизация нервных волокон может быть вызвана:
Обычно очаги демиелинизации выглядят как множественные мелкие участки гиперинтенсивного МР-сигнала, расположенные в одном или нескольких отделах головного мозга. По степени их распространенности, давности и одновременности возникновения врач судит о масштабах развития заболевания.
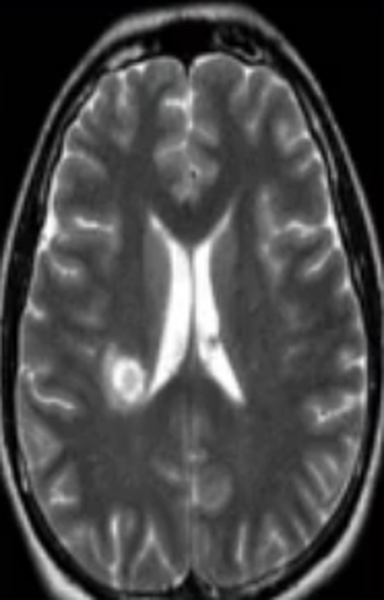
Очаг сосудистого генеза
Недостаточность мозгового кровообращения являются причиной ишемии церебрального вещества, что ведет к изменению структуры и потере функций последнего. Ранняя диагностика сосудистых патологий способна предотвратить инсульт. Очаговые изменения дисциркуляторного происхождения обнаруживают у большинства пациентов старше 50 лет. В последующем такие зоны могут стать причиной дистрофических процессов в мозговой ткани.
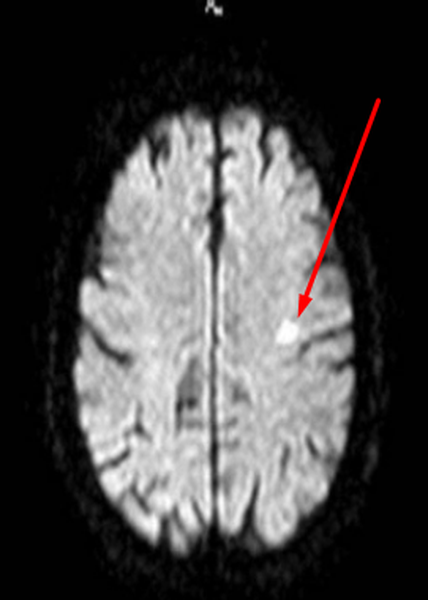
Заподозрить нарушения церебрального кровообращения можно по очаговым изменениям периваскулярных пространств Вирхова-Робина. Последние представляет собой небольшие полости вокруг мозговых сосудов, заполненные жидкостью, через которые осуществляется трофика тканей и иммунорегулирующие процессы (гематоэнцефалический барьер). Появление гиперинтенсивного МР-сигнала указывает на расширение периваскулярных пространств, поскольку в норме они не видны.
Иногда при МРТ мозга обнаруживаются множественные очаги в лобной доле или в глубоких отделах полушарий, что может указывать на поражение церебральных сосудов. Ситуацию часто проясняет МР-сканирование в ангиорежиме.
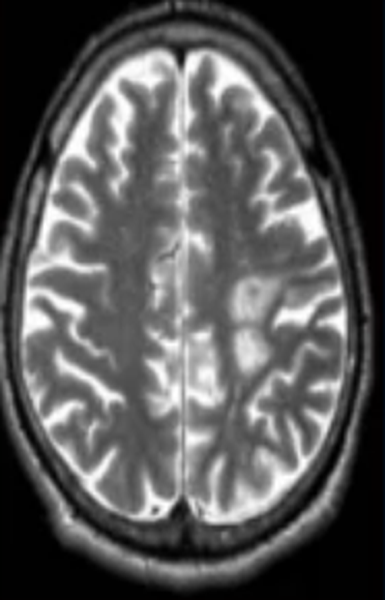
Очаги ишемии
Нарушения мозгового кровообращения приводят к кислородному голоданию тканей, что может спровоцировать их некроз (инфаркт). Ишемические очаги при Т2 взвешенных последовательностях выглядят как зоны с умеренно гиперинтенсивным сигналом неправильной формы. На более поздних сроках при проведении в Т2 ВИ или FLAIR режиме МРТ единичный очаг приобретает вид светлого пятна, что указывает на усугубление деструктивных процессов.
Что означают белые и черные пятна на снимках МРТ?
Зоны измененного МР-сигнала могут означать:
Врач-рентгенолог описывает интенсивность сигнала, размеры и локализацию очага. С учетом полученных сведений, жалоб пациента и данных предыдущих обследований специалист может предположить природу патологических изменений.
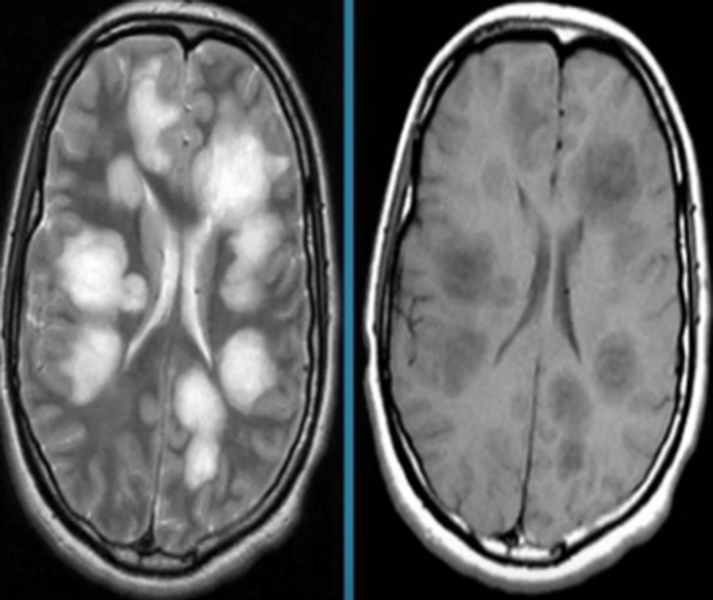
Причины возникновения очагов на МРТ головного мозга
Если при МРТ головного мозга выявлены очаги, их расценивают как симптомы патологии органа. Зоны гипер- или гипоинтенсивного МР-сигнала свидетельствуют о нарушении структуры определенного участка церебрального вещества. Очаговые изменения могут быть единичными или множественными, крупными, мелкими, диффузными и т.п.. Подобное наблюдается при:
Очаговые изменения могут быть результатом некроза, гнойных процессов, ишемии, воспаления тканей, разрушения нервных волокон и т.п. Фокальная патология на МР-сканах почти всегда свидетельствует о развитии серьезного заболевания, а в некоторых случаях указывает на опасность для жизни больного.






Трофобластическая болезнь
Трофобластическая болезнь — опухолевое новообразование, развивающееся на фоне прерванной или текущей беременности.
Трофобласт — это внешний слой оболочки зародыша. Именно в этих тканях развивается злокачественная опухоль, которая характеризуется нарушением развития и роста трофобласта.
Причины трофобластической болезни
Основной фактор риска постановки диагноза «трофобластическая болезнь» — поздняя беременность. На фоне развития беременности в возрасте старше 35 лет у женщин повышается риск развития опухолевого процесса в трофобласте.
Так же прерванная беременность в полном объеме или частично является причиной возникновения заболевания. Трофобластическая болезнь проявляется чаще всего при нескольких абортах в репродуктивном возрасте женщины.
Трофобластическая болезнь возникает у женщин, которые выносили несколько беременностей. Также нарушение менструального цикла и длительного приема оральных контрацептивов является причиной возникновения данного недуга.
Виды трофобластической болезни
Трофобластическая болезнь обладает различным злокачественным потенциалом.
Гистологическая классификация:
Комбинация из всех типов проявления болезни называется гестационной трофобластической болезнью.
Пузырный занос
Данный вид патологии заключается в аномальном развитии трофобласта в виде пузырьков. Пузырьковый занос бывает полным и частичным.
При полном пузырном заносе происходит атипичное изменение трофобласта. Ворсинки хориона не имеют сосудов, и при обследовании невозможно определить эмбрион. Аномальная ткань трофобласта имеет генетический набор из сперматозойдов отца.
Трофобластическая болезнь проявляющаяся в виде частичного пузырного заноса. Атипичность клеток носит ограниченный локализованный характер. Генетический набор включает нормальную яйцеклетку и два спермия.
Проявление симптомов пузырного заноса происходит на ранней стадии беременности, что позволяет сразу начать лечение. Коварное заболевание проявляется симптомами замершей беременности, то есть увеличением матки, высоким уровнем ХГЧ и влагалищным кровотечением.
Гестационный тип недуга чаще всего вызывает самостоятельное прерывание беременности. Если этого не произошло, то лечение пузырного заноса эффективно с помощью удаления атипичных тканей или части матки. После эффективного лечения женщина может планировать беременность в будущем. Не лечение данного проявления может вызвать гестационную трофобластическую болезнь.
Инвазивный пузырный занос
При инвазивном пузырном заносе происходит прорастание аномальных клеток в миометрий.
Симптомы заболевания характеризуются кровотечением и болью в нижней части живота.
Хориокарцинома
Причинами возникновения злокачественного развития трофобласта является пузырный занос, аборт, нормальная или внематочная беременность.
Опухоль быстро развивается и внедряется в ткани миометрия и активно размножаются. Трофобластическая болезнь с такой формой развития метастазирует в любые ткани и легкие.
Стадийность заболевания такая же, как и у пузырного заноса.
Проявление симптомов хориокарциномы выражено кровянистыми выделениями темно-коричневого цвета, не зависящими от менструации, грубостью груди, увеличением матки, нарушением гормонального фона.
Лечение заключается в курсах химиотерапии и хирургическом вмешательстве.
Синцитиальный эндометрит
Данный вид трофобластической болезни имеет доброкачественный характер. Установить диагноз можно с помощью гистологического исследования соскобов ткани со стенок матки. Лечение ограничивается выскабливанием слизистых тканей.
Симптомы трофобластической болезни
Трофобластическая болезнь наиболее часто проявляется в виде кровотечения в первом триместре беременности. Частые симптомы трофобластической болезни выражены кровотечениями, болями внизу живота, и увеличенным размером матки.
Важным симптомом заболевания являются также кровянистые выделения, но с примесями серозной и гнойной жидкости. Наблюдения выделений могут возникнуть и после беременности. Симптомы обусловлены разрывами сосудов около опухоли.
Трофобластическая болезнь при метастазировании в ближайшие органы может проявиться внутрибрюшным кровотечением. При таком течении заболевания возможны сильные схваткообразные боли в области живота. Также у пациенток может наблюдаться повышенная температура тела. Трофобластическая болезнь вызывает симптомы в виде увеличения молочных желез и выделения молозива.
Метастазы в органы характеризуются проявлением симптомов в зависимости от расположения опухолевого процесса. Опухоль в легких — кашель и боль в грудной клетке; в ЖКТ — рвота, тошнота, диарея; головной мозг — боли, тошнота, нервные расстройства.
К основной симптоматике трофобластической болезни относится быстрая утомляемость, нарушение сна, снижение аппетита, потеря веса. Трофобластическая болезнь негативно сказывается на эмоциональном состоянии женщины, так как непосредственно связана с возможной или уже наступившей беременностью.
Диагностика трофобластической болезни
Трофобластическая болезнь устанавливается на клинических признаках. Выраженная симптоматика заболевания позволяет выявить болезнь, но уже на поздних этапах развития опухоли, что повышает риск метастазирования и неэффективности лечения.
Установить диагноз «трофобластическая болезнь» возможно из нескольких заключений, основанных на физикальном обследовании, анализе крови и мочи, гистологии тканей матки, рентгенологическом исследовании и результата показателей уровня ХГЧ.
При первичном обследовании у врача акушера-гинеколога собирается общий и семейный анамнез. Беседа позволяет вычислить похожие симптомы и определить риск возникновения трофобластической болезни. После проведения физикального обследования можно выяснить картину недуга и назначить необходимые исследования. Также во время осмотра берется соскоб со стенок матки для гистологии и постановки точного диагноза.
Гистология не всегда может выявить заболевание, поэтому для определения трофобластической болезни назначается анализ для выявления уровня хорионического гонадотропина человека.
Рентгенография и компьютерная диагностика позволяет определить наличие метастазов трофобластической болезни в другие органы.
Гестационная трофобластическая болезнь
Гестационная трофобластическая болезнь — это совокупность патологический проявлений опухолевого процесса в трофобласте. Гестационная трофобластическая болезнь возникает из оплодотворения яйцеклетки аномальными сперматозойдами. Она включает в себя: инвазивный пузырный занос, хориокарцинома и трофобластическую болезнь эпителия и плацентарного ложе.
Развитие опухолевого процесса разделяется на четыре этапа:
Лечение гестационного проявления трофобластической опухоли назначается в виде химиотерапии. Гестационная трофобластическая болезнь крайне чувствительна к лекарственному лечению. В основном применяется только один терапевтический препарат, но при запущенности заболевания до 4 стадии возможно применение комбинаций.
Лечение трофобластической болезни
Лечение назначается в комбинации из химиотерапии, лучевой терапии и оперативного вмешательства.
Противоопухолевая терапия включает прием и вливания лекарственных препаратов. Лечение гестационного типа заболевания происходит несколькими курсами с прерываниями на несколько недель. После снятия клинических проявлений назначается два профилактических курса, а после лечения рекомендуется наблюдение у врача гинеколога-акушера в течении двух лет.
Оперативное вмешательство назначается при больших размерах опухоли и сильной симптоматике. Неэффективность химиотерапевтического лечения, обильные кровотечения и высокий болевой синдром является показанием к удалению опухоли вместе с маткой или частично с пораженными участками.
Лучевая терапия применяется для снятия признаков заболевания и снижению рисков метастазирования в другие органы. Прием лучевых доз назначается дистанционно или внутриполостным способ через влагалище. Лечение происходит дозированно в несколько курсов.
Филиалы и отделения, в которых лечат трофобластическую болезнь
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Гинекологическое отделение
Заведующая – д.м.н, МУХТАРУЛИНА Светлана Валерьевна
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Очаговые и диффузные поражения печени
Любое заболевание печени сопровождается изменением ее структуры. Изменения, носящие ограниченный характер называются очаговыми. В том случае, когда в процесс вовлекается вся паренхима печени, говорят о диффузном поражении. Изменения могут носить как доброкачественный, так и злокачественный характер и могут быть обратимыми и не обратимыми.
К доброкачественным образованиям относятся кисты печени, гемангиомы, аденомы, липомы, гамартомы, гиперплазии и очаги вне костномозгового кроветворения. Инфекционные заболевания могут сопровождаться очаговыми изменениями – абсцессы печени, очаги воспаления и некроза при вирусных гепатитах, туберкулезе, эхинококкозе, описторхозе, кандидозе.
К злокачественным очаговым образованиям относятся первичные опухоли печени (карциномы, гепатобластомы, саркомы и т.д) и метастазы опухолей внепеченочной локализации. Наиболее частыми первичными очагами являются опухоли толстой, желудка, поджелудочной железы, гениталий. Реже в печень метастазируют злокачественные опухоли почек, простаты, легких, кожи, мягких тканей, костей и головного мозга. Наиболее частыми путями распространения злокачественных клеток является лимфогенный и гематогенный. По секционным данным, метастазы в печени выявляются у 36% больных со злокачественными опухолями. Они могут быть одиночными и множественными (в 90% случаев). При метастатическом поражении наблюдается деформация контуров, локальное или генерализованное увеличение, очаговая неоднородность структуры печени.
Диффузные поражения печени являются следствием многообразных факторов:
— злоупотребление спиртным, курение,
— длительный прием сильнодействующих препаратов или антибиотиков,
— аутоиммунный гепатит, цирроз,
— резкие снижение веса,
Диффузные изменения паренхимы печени можно также разделить на слабовыраженные (умеренные) и сильно выраженные. К первым относят диффузные изменения печени по типу жирового гепатоза, цирроз застойного характера, острый и хронический виды гепатитов, метастазы. Ярко выраженные диффузные изменения печени подразумевают наличие у пациента саркоидоза, цирроза печени (не застойного), абсцесса, токсического жирового гепатоза.
Клиника сопровождается развитием ряда симптомов и синдромов (гепатомегалия, желтуха, портальная гипертензия и т.д).
Диагностика очаговых и диффузных изменений печени: МСКТ с контрастированием, МРТ, УЗИ, пункционная биопсия печени под контролем УЗИ или КТ, лапароскопия, ангиография, анализы крови на онкомаркеры, сцинтиграфия.
Биопсия печени (чрескожная пункционная биопсия печени (ЧКБП) – извлечение небольшого фрагмента ткани печени для установления или уточнения диагноза. Основная ценность биопсии — это возможность довольно точно определить этиологию (причины) болезни, стадию заболевания, уровень ее повреждения и величину фиброза. Результативность чрескожной пункции печени под ультразвуковым контролем составляет 98,5%.
Показания к назначению пункционной биопсии печени.

