Что такое околоушная слюнная железа
Что такое околоушная слюнная железа
Как уже упоминалось, чаще всего опухоли располагаются в поверхностной доле околоушной слюнной железы, далее следует поднижнечелюстная слюнная железа и, затем, подъязычная и малые слюнные железы. Поскольку оптимальным методом лечения доброкачественных новообразований слюнных желез по-прежнему является хирургическое удаление, понимание анатомии слюнных желез необходимо для того, чтобы избежать осложнений.
Слюнные железы начинают формироваться на 6-9 неделе внутриутробной жизни. Крупные слюнные железы происходят из эктодермы, малые слюнные железы могут происходить как из эктодермы, так и из эндодермы. Поскольку капсула вокруг поднижнечелюстной слюнной железы образуется раньше, чем вокруг околоушной, в толщу последней иногда мигрируют лимфатические узлы. Этим объясняется тот факт, что в околоушной слюнной железе, в отличие от поднижнечелюстной, могут возникать лимфогенные метастазы.
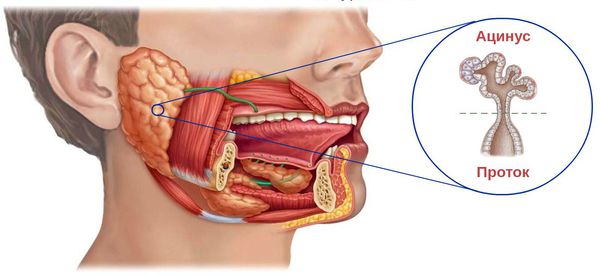
Экскреторная единица любой слюнной железы состоит из ацинуса и протока. По характеру выделяемого секрета ацинусы делятся на серозные, слизистые и смешанные. Из ацинусов секрет поступает сначала во вставочные протоки, затем в исчерченные и, наконец, в экскреторные. Вокруг ацинусов и вставочных протоков располагаются миоэпителиальные клетки, которые способствуют прохождению слюны по протокам.
Околоушная слюнная железа секретирует преимущественно серозный секрет, подъязычная и малые слюнные железы — муцинозный, поднижнечелюстная железа — смешанный.
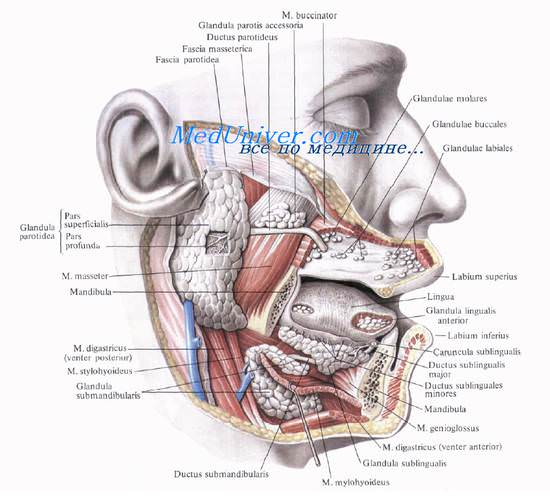
Хотя фактически околоушная железа представлена лишь одной долей, но с хирургической точки зрения в ней выделяют поверхностную долю, расположенную латеральнее лицевого нерва, и глубокую долю, расположенную медиальнее лицевого нерва. Парасимпатическую иннервацию железы обеспечивают преганглионарные волокна, берущие свое начало от нижнего слюноотделительного ядра, которые затем в составе языкоглоточного нерва (ЧН IX) выходят из полости черепа через яремное отверстие.
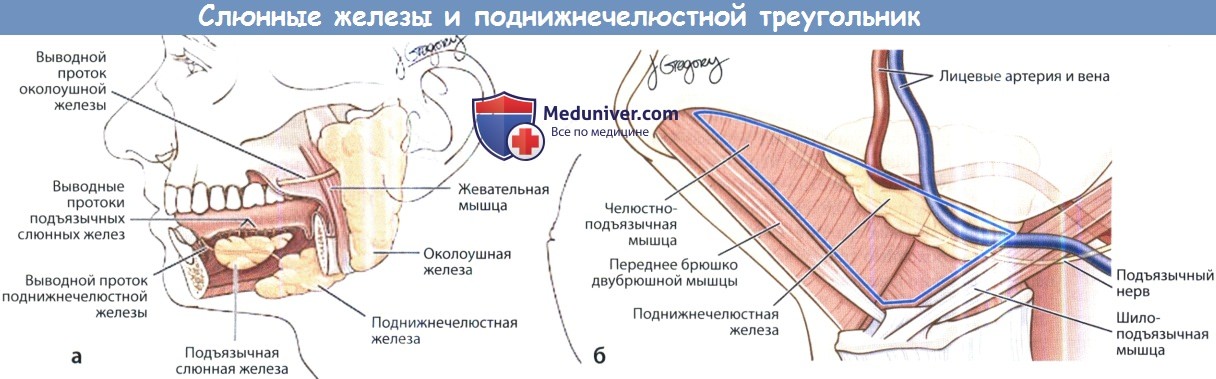
(б) Анатомия поднижнечелюстного треугольника. Показаны взаимоотношения поднижнечелюстной слюнной железы с важными сосудами и нервами.
Подъязычный нерв проходит ниже и глубже от железы, лицевые артерия и вена выше и глубже.
После выхода из полости черепа преганглионарные волокна отделяются от языкоглоточного нерва, формируют барабанный нерв и опять входят в полость через нижний барабанный каналец. В полости среднего уха они проходят над мысом улитки, и затем покидают височную кость как малый каменистый нерв. Малый каменистый нерв покидает полость черепа через круглое отверстие, где затем его преганглионарные волокна образуют синапсы с ушным ганглием. Постганглионарные волокна в составе ушно-височного нерва иннервируют околоушную слюнную железу.
Выводной проток околоушной железы носит название протока Стенсена. Он проходит в горизонтальной плоскости примерно на 1 см ниже скуловой кости, часто в непосредственной близости от щечной ветви лицевого нерва. Кпереди от жевательной мышцы проток прободает щечную мышцу и открывается в полость рта на уровне второго верхнего моляра. Артериальное кровоснабжение железа получает из системы наружной сонной артерии, венозный отток осуществляется в заднюю лицевую вену. Как уже говорилось выше, в толще околоушной железы находятся лимфатические узлы, лимфотток от которых происходит в лимфоузлы яремной цепи.
Околоушная железа находится внутри так называемого околоушного пространства в форме клина, ограниченного сверху скуловой костью; спереди жевательной мышцей, латеральной крыловидной мышцей и ветвью нижней челюсти; снизу грудинно-ключично-сосцевидной мышцей и задним брюшком двубрюшной мышцы. Глубокая доля лежит латеральнее окологлоточного пространства, шиловидного отростка, шилонижнечелюстной связки и сонного влагалища. Железа окутана околоушной фасцией, которая отделяет ее скуловой кости.
В околоушном пространстве расположены лицевой, ушно-височный и большой ушной нервы; поверхностная височная и задняя лицевая вены; наружная сонная, поверхностная височная и внутренняя верхнечелюстная артерии.
После выхода из шилососцевидного отверстия лицевой нерв (ЧН VII) идет кпереди и входит в околоушную слюнную железу. До входа в толщу железы он отдает ветви к задней ушной мышце, заднему брюшку двубрюшной мышцы и шилоподъязычной мышце. Сразу после входа в железу нерв разделяется на две основные ветви: верхнюю и нижнюю (гусиная лапка). Как правило, верхняя ветвь разделяется на височный и скуловой нервы, а нижняя на щечный, краевой нижнечелюстной и щечный нервы. Знание данных анатомических особенностей необходимо для того, чтобы не повредить нерв во время операций на околоушной слюнной железе.
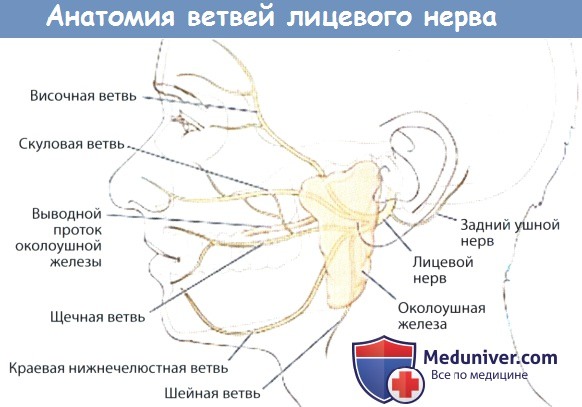
В паренхиме околоушной слюнной железы нерв разделяется на несколько ветвей.
Обратите внимание, что стенонов проток идет вместе со щечной ветвью нерва.
Учебное видео анатомии, топографии слюнных желез и их выводных протоков
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Заболевания слюнных желез и их протоков причины, признаки, лечение
В обязанности стоматолога-хирурга, помимо удаления зубов, входит контроль состояния слюнных желез и удаление кистозных образований. В клинику часто обращаются пациенты с жалобами на вязкость слюны или ее отсутствие, появление в ротовой полости гноя, болезненности при жевании, ощущение инородного тела. Все это может говорить о наличии кисты в слюнной железе. Это заболевание сопровождается специфическими симптомами и требует хирургического лечения.
Причины новообразований слюнных желез
Новообразование в слюнной железе может возникнуть независимо от возраста и стати. Одинаково часто с этой проблемой сталкиваются маленькие дети и пожилые люди. Основными факторами риска выступает изменение консистенции слюны на фоне системных заболеваний организма. Также спровоцировать кистозный процесс могут неправильное питание, несоблюдение правил гигиены.
Другие частые причины образования кист:
Есть несколько видов заболеваний протоков слюнных желез.
Когда нужно обратиться к стоматологу-хирургу?
Как только начинается образование кисты, нельзя вывить определенных симптомов. Но уже тогда начинает нарушаться отток слюны. Сухость слизистой оболочки, тяжесть глотания может указывать на начало патологического процесса. Со временем киста увеличивается и уже создает значительный дискомфорт.
Как выявить кисту в слюнной железе?
После того как пациент обращается со специфическими симптомами, необходимо подтвердить диагноз для начала лечения. С этой целью проводится пальпация, осмотр стоматологом ротовой полости, лабораторное исследование ротовой жидкости и слюны из железы. Как дополнительные мероприятия используют ультразвуковую диагностику и КТ.
Как удаляются кисты протоков слюнных желез?
Некоторые специалисты до сих пор стараются победить новообразования проток слюнных желез консервативными методами. Но такой подход все чаще оказывается бесполезным и только усугубляет течение заболевания. Лучше сразу проводить хирургическое удаление с последующей восстановительной терапией.
Во время проведения операции удаляется киста и часть здоровой ткани, дабы предупредить риск развития повторного заболевания. Операция проводится под местным обезболиванием непосредственно в хирургическом кабинете стоматологической клиники. Удаление кисты оперативным методом гарантирует полное выздоровление.
Для скорейшего восстановления необходимо некоторое время после операции воздержаться от соленой, острой, кислой, твердой пищи. Во-первых, это будет очень болезненно, а во-вторых, может спровоцировать осложнение в виде воспаления с припухлостью.
Если есть подозрение на новообразование в районе челюсти, нужно немедленно обращаться в клинику. Повышен риск непроизвольного разрыва капсулы, что грозит распространением инфекции и интоксикацией организма. В лучшем случае разрыв кисты приведет к инфицированию слизистой оболочки ротовой полости. Также могут возникнуть осложнения со стороны пищеварительной системы при проглатывании инфицированной слюны. Немалый риск поражения дыхательных органов, что связано с их близким расположением.
В качестве профилактики нужно соблюдать гигиенические правила, следить за состоянием слюны, пить много жидкости и проходить регулярные консультации у стоматолога.
Если новообразование случилась у ребенка, его также нужно отвести к детскому хирургу для дальнейшего удаления. Но на самом деле развитие кисты у ребенка – это очень сложный процесс, особенные трудности возникает в момент лечения. Страх ребенка перед операцией может привести к проблемному удалению кисты. Но, если учитывать, что сегодня стоматологические клиники достаточно адаптированы для детской аудитории, лечение обещает быть быстрым и со стопроцентной гарантией.
Как лечить сиалоаденит
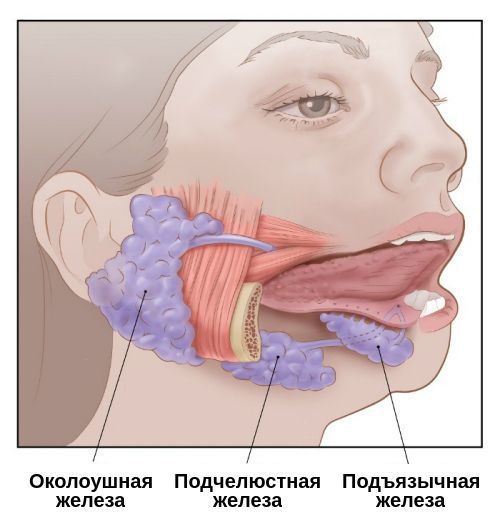
В ротовой полости человека на поверхности слизистой оболочки существует три пары больших слюнных желез. Одна пара из них – околоушные – расположены спереди и под ушной раковиной. Это самые крупные слюнные железы. Вторая пара – подчелюстная – расположена под нижней челюстью, немного ниже задних зубов. Третья пара – подъязычные слюнные железы – располагаются под слизистой дна ротовой полости с левой и с правой стороны от языка.
Все три пары слюнных желез вырабатывают специфический секрет – слюну. Слюна вырабатывается в организме через специальные протоки, находящиеся внутри ротовой полости.
Основная функция слюны в организме – обеспечить нормальное и здоровое протекание процесса пищеварения. Слюна смягчает твердые кусочки пищи, готовя их к попаданию в желудок. Она же помогает человеку эти смягченные пищевые кусочки проглотить.
Если у человека начинается воспаление слюнных желез, слюна перестает выполнять свою основную функцию. Процесс выработки слюны дает сбой, проглатывать пищу становится все труднее.
При появлении болевых ощущений, воспаления, кровоточивости десен не ждите, пока симптом пройдет сам. Вы можете приглушить его обезболивающими, но остановить воспалительный процесс без вмешательства специалиста невозможно! Обратитесь на консультацией к стоматологу. Стоматология на Щелковской Диамед расположена недалеко от метро Щелковская. Мы работаем для вас без выходных. Записаться к стоматологу вы можете по телефону 8 (495) 221-21-18 или заполнив онлайн форму записи.
Почему начинается воспаление слюнных желез
Воспаление слюнных желез встречается двух типов.
Сиалоаденит эпидемического характера
Причины сиалоаденита эпидемического характера – это вирусные заболевания и инфекции. Частая причина воспаления слюнных желез – свинка. Вирус при этом заболевании переходит от одного человека к другому воздушно-капельным путем. Воспалительный процесс в слюнных железах происходит при сильном увеличении их размеров.
Сиалоаденит неэпидемического характера
Другая причина воспаления слюнных желез – образование закупорки слюнного протока. Нарушения в функционировании протока может возникнуть из-за сильных механических травм, попадания в них инородных тел, развития у человека слюннокаменной болезни – сиалолитиаза.
К очень распространенной причине развития воспаления слюнных желез относится и нерегулярное соблюдение правил гигиены полости рта. Неэпидемический паротит – именно так в медицине называется воспаление околоушных слюнных желез – может возникнуть как следствие перенесения инфекционного заболевания (в группе риска находятся пневмония, грипп, тиф, энцефалит) или как следствие операционного вмешательства.
Как проявляется сиалоаденит
Стоит учитывать, что при остром сиалоадените симптомы утихают так же быстро и резко, как и появляются. Но это не повод забыть о только недавно мучивших вас проблемах. Дело в том, что заболевание не проходит, а лишь переходит в тихую стадию, что впоследствии может привести к развитию хронического сиалоаденита.
Сиалоаденит может сопровождаться осложнениями, если вовремя не начать лечение или не соблюдать все предписания лечащего врача. К наиболее распространенным осложнениям относятся:
Диагностика и лечение воспаления слюнных желез
Как диагностируется сиалоаденит
Диагностирует сиалоаденит врач-стоматолог на осмотре полости рта или терапевт, если вы обратитесь с заболеванием в многопрофильную клинику. Во время обследования обычно выявляется значительно увеличение слюнных желез, иногда – выделение гнойной жидкости. В случае бактериальной инфекции выявляется болезненность слюнных желез.
Если у лечащего врача возникает подозрение на абсцесс, то обычно пациенту назначается ультразвуковое исследование. Наша Стоматология располагается в одном здании с многопрофильной клиникой «Диамед» на Щелковской. Вы сможете оперативно получить лечение и пройти необходимые диагностические и лечебные процедуры.
Лечение сиалоаденита
Сиалоаденит легче поддается лечению, когда заболевание носит острую форму и не перешло в хроническую стадию.
Лечение острого сиалоаденита состоит в применении специальных лекарственных препаратов, усиливающих выделение слюнной жидкости. В лечении сиалоаденита важное место занимают физиотерапевтические процедуры, в особенности ультравысокочастотная терапия (УВЧ) и лазерная физиотерапия. После начала физиотерапевтических процедур облегчение наступает уже на третьи сутки, а на 7 сутки заболевание полностью проходит. Кабинет физиотерапии располагается в одном здании с нашей стоматологией, вы будете направлены на прием к специалисту-физиотерапевту на бесплатную консультацию.
В период лечения очень важно соблюдать все правила гигиены полости рта. Рекомендуется чистить зубы не только утром и вечером, но и проводить чистку после каждого приема пищи при помощи зубной нити. Соблюдение этого правила помогает предотвратить дальнейшее развитие воспаления. На период лечения курильщикам строго необходимо избавиться от своей вредной привычки.
Во время лечения очень правильно соблюдать режим питания. Пища, которую вы употребляете, необходимо резать на мелкие кусочки. Также положительное воздействие на слюнные железы оказывает обильное употребление теплой жидкости – молока, отвара шиповника, исключительно свежих соков и морсов.
Если у вас наблюдается повышение температуры, то врач прописывает жаропонижающие и противовоспалительные средства.
Сиалоаденит в хронической форме лечится сложно и долго. Велика вероятность того, что полного избавления от заболевания может не произойти. Именно поэтому мы рекомендуем вам как можно раньше обратиться к врачу-стоматологу. В периоды начала обострений показан прием антибиотиков либо препаратов, помогающих увеличить выделение слюны. Проводится антибактериальная терапия. Хороший эффект оказывает применение в лечебных целях постоянного тока малого и низкого напряжения (такая процедура носит название гальванизации слюнных желез).
Воспаление Околоушной Слюнной Железы-Паротит
По клиническому течению воспаление околоушной слюнной железы, или паротит, разделяют на острый, хронический и обострение хронической формы.
По этиологическому фактору:
По характеру инфекции:
Острый эпидемический паротит
Эпидемический паротит — инфекционное заболевание, возбудителем является фильтрующий вирус. Чаще всего возникает в детском возрасте.
Симптомы эпидемического паротита
Зачастую в продромальном периоде первым симптомом эпидемического паротита является стоматит. Затем появляется припухлость железы, болезненность, оттопыривание мочки уха, снижение саливации, температура до 39 С. Лихорадка длится 5-7 дней.
Пациент может жаловаться на усиление болезненности при жевании, открывании рта, на появление сухости полости рта. В полости рта можно увидеть отек и гиперемию слизистой оболочки зева и вокруг отверстия выводного протока. Припухлость железы удерживается в течение 2-4 недель.
Острый эпидемический паротит может сопровождаться поражением нервной системы (менингит, менингоэнцефалит, неврит), пищеварительной системы (диспепсия), сердечно-сосудистой (боль в области сердца, одышка), органов зрения, слуха.
Дифференциальная диагностика эпидемического паротита
Дифференциальную диагностику эпидемического паротита проводят с ложным паротитом, паренхиматозным паротитом, болезнью Микулича.
Ложный паротит представляет собой односторонний острый серозный лимфаденит внутрижелезистых лимфоузлов околоушной области. Развивается как осложнение затрудненного прорезывания третьих моляров. При этом заболевании слюноотделение остается в норме.
Паренхиматозный паротит характеризуется длительным хроническим течением с периодами обострения.
При болезни Микулича поражаются все слюнные и слезные железы.
Лечение эпидемического паротита
Лечение эпидемического паротита направлено на устранение симптомов и предупреждение осложнений, так как специфической терапии на данный момент нет. Больным назначается постельный режим на 7-15 дней, пюреобразное питание, согревающие компрессы, полоскания полости рта антисептиками. Назначают антибиотики в профилактических целях.
При нагноении проводят хирургическое лечение. Разрезы производят по направлению ветвей лицевого нерва, рассекают скальпелем кожу и подкожно жировую клетчатку, кровоостанавливающим зажимом расслаивают капсулу и железу. Рану и выводной проток промывают антибиотиками.
Профилактика эпидемического паротита
Профилактика эпидемического паротита заключается в изоляции пациента на время болезни и 14 дней после исчезновения всех симптомов.
Также проводится вакцинация паротитно-коревой и паротитной живой вакциной. Входит в обязательный календарь прививок. Вакцинацию проводят в 12 месяцев и ревакцинируют в 6 лет.
Острый неэпидемический паротит
Острый неэпидемический паротит- воспаление околоушной железы в результате нарушенного слюноотделения по причине общих и местных факторов.
Причины неэпидемического паротита
Причинами неэпидемического паротита, как уже говорилось ранее, являются общие и местные факторы.
К общим факторам относят инфекционные заболевания, истощение организма, хирургические вмешательства. Местные факторы: воспаление СОПР, инородное тело в выводном протоке железы, лимфаденит, отит, гайморит.
Клиника неэпидемического паротита
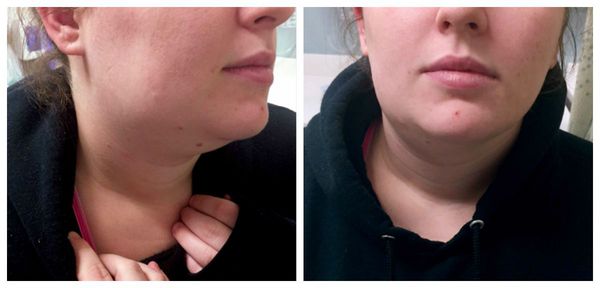
Клиника неэпидемического паротита довольно яркая. Пациент жалуется на наличие боли и припухлости чаще в области одной железы. Температура тела выше 39 С. Затем отекает вся околоушная область, оттопыривается мочка уха, появляется затруднение глотания и дыхания, а вслед за этим появляется ксеростомия. Из-за отека сглаживается кожа в области наружного уха, сдавливается слуховой проход, снижается слух. При массировании железы появляется мутный или гнойный экссудат. Воспаление нарастает 3-4дня, затем острые воспалительные реакции спадают, в области железы долгое время сохраняется уплотнение.
Различают 3 формы острых неэпидемических паротитов: катаральную, гнойную, гангренозную.
Гнойная форма характеризуется интенсивной рвущей болью. Это происходит по причине скопления гноя, образующегося из распада железистой ткани, под капсулой железы. Со временем может образоваться свищ в наружном слуховом проходе, далее распространяться в окологлоточное пространство с образованием окологлоточной флегмоны, вплоть до медиастинита.
Для гангренозной формы характерен обширный некроз такни и развитие медиастинита, тромбозов, флебитов, сепсиса.
Лечение неэпидемического паротита
Лечение неэпидемического паротита на начальной стадии консервативное. Назначают щадящую диету, УВЧ, сухое тепло и компрессы на основе димексида, противовоспалительных средств, антибиотиков. Показаны сульфаниламидные препараты внутримышечно и антибиотико-новокаиновые блокады подкожно и со стороны полости рта по ходу выводного протока.
При тяжелом состоянии назначают антибиотики каждые 3 часа. Также хороший эффект дают промывания выводных протоков химотрипсином. При гнойной форме лечение хирургическое. Делают один разрез по углу челюсти, расслаивают ПЖК, околоушно-жевательную фасцию, а второй разрез по краю скуловой дуги и ставят дренаж.
Профилактика неэпидемического паротита
Профилактика неэпидемического паротита включает в себя хорошую гигиену полости рта, назначение слюногонных средств в случае ксеростомии и дезинфицирующих средств, которые выделяются через слюнные железы (фенилсалицилат, гексаметилентетрамин).
Хронический паротит
Острый паротит редко хронизируется, поэтому хронический паротит чаще возникает как первичное заболевание.
Хронические паротиты классифицируются на 2 группы: паренхиматозные и интерстициальные.
Хронический паренхиматозный паротит
Хронический паренхиматозный паротит нередко протекает бессимптомно. Однако клиника бывает разнообразной. Пациенты могут жаловаться на припухлость, боль в области железы, вкус гноя во рту. Заболевание длится долго, периодически обостряясь. Чаще поражается одна железа.
Объективно можем увидеть припухлость железы с четкими контурами. Пальпация безболезненная, железа плотная, поверхность бугристая. При массаже железы – слюна с гноем.
Диагностика
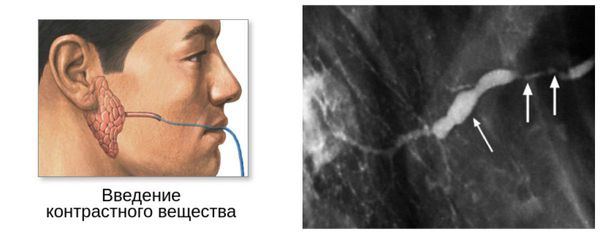
Для диагностики проводят контрастную сиалограмму. На сиалограмме можно увидеть деформацию и/или некроз протоков 2-4 порядка и паренхимы железы – на снимке полости, заполненные контрастным веществом. При прогрессировании заболевания полости сливаются, увеличиваются участки некроза вплоть до замещения железистой ткани фиброзной.
Радиосиалографический метод позволяет выявить стадию заболевания. На начальной стадии наблюдается быстрое накопление радиоактивности. В стадии выраженных признаков – медленное накопление. В поздней стадии радиоактивность низкая.
Также применяют цитологический метод диагностики пунктата и секрета железы.
Лечение хронического паренхиматозного паротита
Лечение хронического паренхиматозного паротита представляет трудности из-за неспособности погибших тканей железы регенерировать. Поэтому задача стоматолога заключается в купировании заболевания.
Железу бужируют глазными зондами и каждый день промывают растворами антибиотиков и массируют, освобождая от раствора и гноя до появления чистой слюны. Также протоки можно промывать химотрипсином, раствором калия йодида. Показаны новокаиновые блокады, рентгенотерапия.
При частых рецидивах проводят погашение функции железы трехкратной инстилляцией этилового спирта с нарастающей концентрацией 60-80-96.
Хирургическое лечение: паротидэктомия, экстирпация околоушного протока+денервация ушно-височного нерва.
Хронический интерстициальный паротит
Хронический интерстициальный паротит составляет 10% хронических форм паротита. Заболевание характеризуется разрастанием междольковой соединительной ткани без некроза паренхимы.
Клиника
Пациенты жалуются на припухлость в области железы, периодическое покалывание и боль. Чаще поражаются 2 железы.
Объективно кожные покровы не изменены, пальпация безболезненная, железа мягкая. Слюна чистая, но наблюдается гипосаливация, функция железы снижена. При прогрессировании заболевания слюноотделение прекращается, происходит слущивание эпителия выводных протоков.
На сиалографии определяется сужение протоков, их контуры четкие.
Лечение проводят рентгенотерапией – 0,6-0,9 Гр каждые 2-3 дня. Также назначают пирогенал (противосклеротическое действие) и галантамин (улучшение функции железы).
Что такое сиалоаденит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова П. Ю., стоматолога-хирурга со стажем в 6 лет.
Определение болезни. Причины заболевания
Сиалоаденит — это воспаление одной или нескольких слюнных желёз. Сопровождается отёком лица, покраснением устья слюнной железы, болезненностью и другими симптомами. Может привести к образованию гнойной полости, склерозированию железы и развитию опухоли.
Краткое содержание статьи — в видео:
Сиалоаденит развивается практически в любом возрасте, начиная от одного года, вплоть до 70 лет. Он составляет 42-54 % от всех патологий слюнных желёз. Чаще всего поражаются большие слюнные железы: околоушные и подчелюстные, реже — подъязычные.
Причиной лимфогенных и гематогенных сиалоаденитов могут быть респираторные инфекции (ангина, пневмония, трахеит), а также воспалительные заболевания лицевой области — фурункулы, карбункулы, абсцессы полости рта, конъюнктивиты и др.
Контактный сиалоаденит развивается из очагов инфекции, расположенных по соседству с железой:
Также сиалоадениты часто возникают в связи с нахождением в протоке или толще железы инородных тел, препятствующих нормальному току слюны. К ним относят ся камни слюнных желёз (сиалолитиаз), семечки, зёрнышки, косточки и др.
В группе риска по развитию сиалоаденита находятся:
Симптомы сиалоаденита
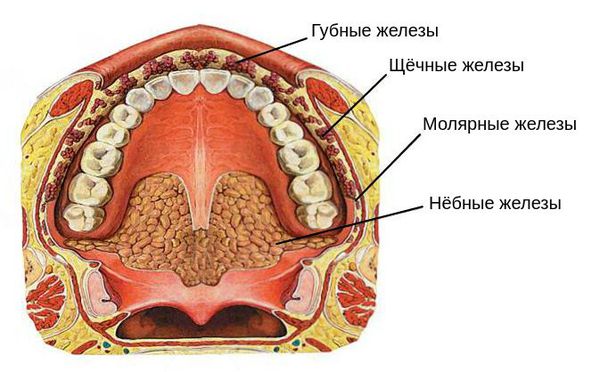
Проявления сиалоаденита во многом зависят от локализации поражённой железы. В целом слюнные железы бывают двух видов — большими и малыми. Малые слюнные железы расположены в толще слизистых оболочек губ, щёк, нёба. Большие слюнные железы делятся на околоушные, подчелюстные и подъязычные.
При подчелюстном сиалоадените пациент жалуется на:
При сиалоадените подъязычной слюнной железы многие симптомы схожи с признаками подчелюстного сиалоаденита. Устье выходных протоков железы также красное, отёчное, но при этом боль выражена сильнее и нет явных внешних проявлений.
Патогенез сиалоаденита
Рассмотрим механизм возникновения сиалоаденита на примере развития слюнокаменной болезни. Данный процесс можно разделить на три стадии:
На начальной стадии клинические симптомы воспаления отсутствуют, но при этом наблюдаются признаки развития отёка: застаивается лимфа около протоков железы и кровеносных сосудов, соединительная ткань становится рыхлой, отёчной, сосуды расширяются и с избытком наполняются кровью. При этом полностью сохранены ацинусы — концевые отделы слюнной железы. В них обильно скапливаются мукополисахариды и муцин — признаки воспаления. Протоки внутри и между дольками железы расширяются, постепенно увеличиваются и уплотняются коллагеновые волокна и лимфоидные инфильтраты.
На второй стадии болезни возникают морфологические признаки явного хронического воспаления слюнных желёз:
На третьей стадии паренхима железы почти полностью атрофируется и замещается соединительной тканью, разрастаются кровеносные сосуды, протоки внутри долек железы расширяются по типу кисты или сужаются из-за сдавления соединительной, фиброзной тканью.
Классификация и стадии развития сиалоаденита
По течению процесса воспаления сиалодениты бывают острыми и хроническими.
По нозологической самостоятельности сиалоадениты делят на две группы:
По причинам сиалоадениты бывают:
По локализации поражённой слюнной железы выделяют:
По состоянию паренхимы различают два типа сиалоаденита:
По характеру воспаления и его исходу сиалоадениты бывают:
По распространённости процесса в слюнной железе выделяют три типа сиалоаденитов:
Осложнения сиалоаденита
Все осложнения сиалоаденитов можно разделить на несколько групп:
В ряде случаев хроническое воспаление железистой ткани может преобразоваться с развитием доброкачественных и злокачественных опухолей. Однозначно утверждать о воспалительной природе опухолей не приходится, но и исключить воспаление как пусковой механизм их развития пока невозможно.
Доброкачественные опухоли
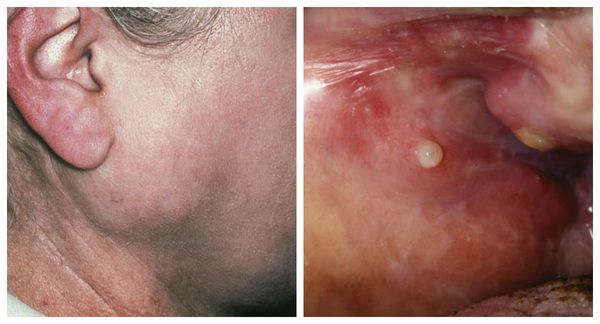
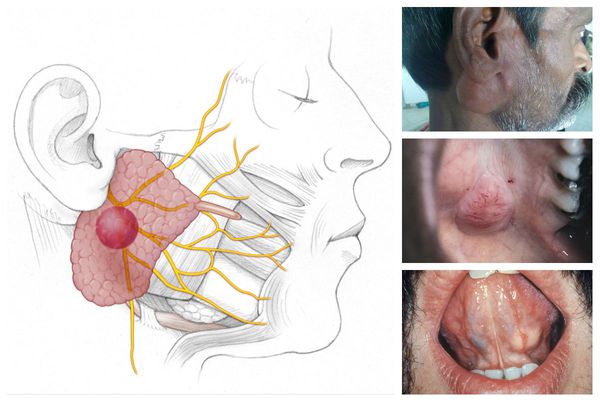
Плеоморфная аденома — наиболее распространённая железистая опухоль. Обычно она развивается в больших слюнных железах: 75 % — в околоушных, 13 % — в подчелюстных и подъязычных, 12 % — в малых слюнных железах (в основном локализуется на твёрдом нёбе). Макроскопически опухоль представляет собой узел плотной, эластической или мягкой консистенции диаметром 1-6 с м. На разрезе выглядит как белесовато-жёлтое или бело-серое образование с ослиз нением, иногда наблюдаются хрящеподобные вкрапления.
Миоэпителиома до недавних пор считалась разновидностью плеоморфных аденом и сравнительно недавно пол учила право являться отдельной нозологической единицей. Миоэпителиома является мономорфной аденомой и имеет в своём составе исключительно зрелые миоэпителиальные клетки. Данная опухоль встречается сравнительно нечасто: примерно в 4 % случаев всех опухолей слюнных желёз. Морфологически она представляет собой узел неправильно формы, на разрезе представлена белесоватой тканью.
Аденолимфома по частоте встречаемости занимает 2-3 место среди новообразований слюнных желёз. Она развивается только в околоушных железах. Представляет собой чётко ограниченный узел, заключённый в капсулу, 2-5 см в диаметре. На разрезе она выделяется бело-серой окраской со множеством кист, заполненных серозной жидкостью.
Онкоцитома — довольно редкая доброкачественная опухоль. Она развивается преимущественно к околоушных железах. Макроскопически состоит из узла, реже — множества узлов, ограниченных эластической капсулой. В разрезе опухоль имеет буро-коричневый цвет.
Злокачественные опухоли
Мукоэпидермоидный рак является наиболее частой разновидностью карцином слюнных желёз. Чаще всего поражает околоушную железу, на втором месте по локализации — малая слюнная железа в области нёба. Макроскопически данный вид рака обычно четко отграничен от окружающих тканей, в редких случаях заключён в тонкую, не до конца сформированную капсулу. При разрезе в толще опухоли можно заметить множество кист. Узел может быть как мягким, так и плотным, иногда — хрящеподобным, каменистым. По форме узел бывает круглым, овальным, реже — бугристым.
Аденокистозный рак ( цилиндрома ) встречается в 1-10 % всех случаев карцином слюнных желёз. Наиболее часто она поражает малые слюнные железы в области нёба и околоушные железы, реже — подчелюстные и подъязычные. Макроскопически опухоль представлена узлами диаметром 1-5 см, в разрезе она выделяется серым или серо-жёлтым цветом, чётких границ нет.
Карцинома в плеоморфной аденоме является самостоятельным заболеванием. Морфологически выглядит, как скопление узлов с нечёткими границами размером до 14*7 см, в разрезе жёлтого или бело-серого цвета.
Диагностика сиалоаденита
Диагностические мероприятия заболеваний слюнных желез можно разделить на клинические, лабораторные и аппаратные.
Клинические методы представляют из себя сбор жалоб, анамнеза (истории болезни), а также непосредственный осмотр пациента.
В ходе расспроса выясняются жалобы пациента, уточняется время их возникновения, характер, интенсивность боли, влияние этих симптомов на качество жизни, наличие рецидивов и ремиссий, их продолжительность. Отдельно стоит остановиться на вопросах о наличии или отсутствии соматических и инфекционных заболеваний — иногда они могут являться причиной или отягчающим фактором течения сиалоаденита. Стоит уточнить, были ли подобные состояния у родителей и родственников.
В ходе клинического осмотра доктор обращает внимание на наличие отёка и асимметрии лица, размеры, консистенцию, форму и рельеф поражённой и здоровой слюнной железы. Указанные данные во многом зависят от первичности заболевания, наличия рецидивов и характера проведённого лечения или же его отсутств ия. Чем больше было рецидивов, тем железа более склерозирована, что негативно влияет на её функционирование. В полости рта стоит обратить внимание на устье выводного протока, а также изучить сам выводной проток (по возможности) на наличие камней слюнных желёз и иных патологических изменений. Важно установить, имеется ли выделение слюны. Для этого проводится массаж ткани железы, после чего оценивается количество слюны, её цвет и консистенция.
Компьютер ная и магнитно-резонансная сиалотомография информативны при наличии небольших инородных тел (камней) в выводном протоке и самой железе.
Метод сиалосонографии (УЗИ) даёт достаточно полное представление о структуре железы. С его помощью можно без труда выявить склеротические изменения тканей, инородные тела, оценить их количество, плотность, размеры, а также исключить наличие новообразований.
Термосиалография даёт возможность изучить в динамике изменение температуры железы. Это позволяет оценить эффективность проводимого лечения.
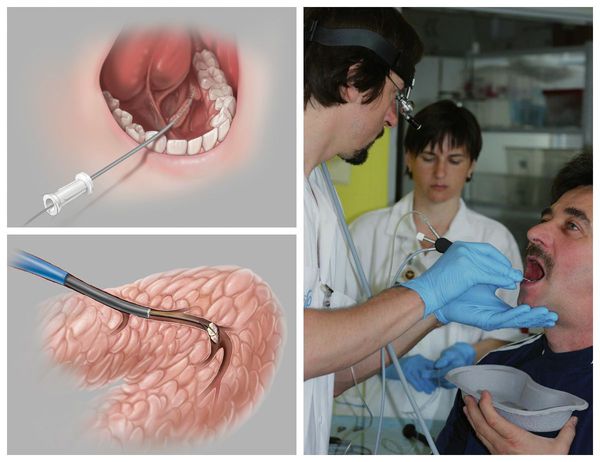
Наличие второго рабочего канала в корпусе эндоскопа позволяет не только визуализировать, но и проводить промывание, расширение протока, при необходимости возможен забор биопсийног о материала. С помощью эндоскопа можно оценить цвет стенок выводного протока, их эластичность, обнаружить причины, затрудняющие нормальный ток слюны по протокам — камни, слизистые пробки, полипы, новообразования, участки сужения просвета протока. Также благодаря эндоскопической поддержке во время операции можно не только получить полную картину проблемы, но и устранить её с минимальным вмешательством.
Лечение сиалоаденита
Лечебные мероприятия при сиалоадените проводятся как в стационарных, так и в амбулаторных условиях. Лечение может быть хиру ргическим и консервативным. Выбор условия и метода лечения зависит от тяжести течения заболевания, возраста пациента, сопутствующих заболеваний и других факторов.
Консервативное лечение
Основные принципы консервативного лечения:
Неотъемлемой частью лечения сиалоаденитов, особенно острых или обострений хронических форм, является приём антибактериальных препаратов. Зачастую назначаются синтетические и полусинтетические пенициллины. Данные препараты хороши спектром антимикробного действия, малотоксичны и имеют довольно обширную базу клинических исследований, доказательность которых помогает планировать желаемый исход терапии и сократить сроки лечения и реабилитации.
При сильных болях также проводится симптоматическая терапия НПВС. Их применение оправдано дополнительным противовоспалительным эффектом.
Хирургическое лечение
Иногда одной консервативной терапии недостаточно. В таких случаях применяются хирургические методы лечения.
При зак уперке выводного протока инор одным телом приём лекарственных препаратов желаемого эффекта не принесёт — необходимо хирургическое удаление камня. Зачастую подобные манипуляции проводятся в амбулаторных условиях стоматологом-хирургом. Под местной анестезией выполняется удаление конкремента с последующей антисептической обработкой. По показаниям назначается антимикробная и симптоматическая терапия. Пациент наблюдается несколько дней, в ряде случаев проводится бужирование (расширение) выводного протока и его промывание.
При частых рецидивах сиалоаденита происходит полное или частичное склерозирование железистой ткани и её замещение соединительной. В таких случаях по показаниям проводится удаление поражённой слюнной железы.
Показанием к удалению долгое время считалось нахождение камня в толще самой железы, но с появлением новых современных методов лечения подобные радикальные операции проводятся реже.
Прогноз. Профилактика
При своевременном и рациональном лечении первичного сиалоаденита вероятность выздоровления высока. Рецидивы случаются 1-2 раза в год в осенне-весенний период.
Профилактика сиалоаденита коренным образом не отличается от профилактики многих других заболеваний. Правильное, сбалансированное и рациональное питание, здо ровый, активный образ жизни, исключение вредных привычек обычно снижают риск развития большинства болезни. Однако профилактика сиалоаденита имеет свои особенности.
Заболевания органов полости рта и ЛОР-органов напрямую влияют на рост и развитие бактерий, которые через выводной проток железы, с током крови и лимфы могут проникнуть в слюнную железу и привести к развитию воспаления. Любые другие хронические очаги инфекции также можно считать предрасполагающими факторами развития сиалоаденита. Бактерии, находящиеся в организме поражённого органа или ткани, могут не только стать причиной сиалоаденита, но и снизить иммунитет организма в целом, что не позволит активно бороться с болезнью. Исключение переох лаждений и стрессовых ситуаций, приём поливитаминов в осенне-весенний период позволит поддержать иммунитет на должном уровне.