Что такое пальцы гиппократа
Лечение дистрофии ногтей (ониходистрофии)
Как Вы узнаете из данной статьи, дистрофии ногтей – это очень разнородная группа патологий, требующих разных подходов к диагностике и лечению. Часто от появления симптомов до постановки правильного диагноза проходят годы или даже десятки лет. Специалисты нашей клиники имеют огромный опыт работы с ониходистрофиями и уже по фотографии могут быстро сориентировать Вас, в каком направлении двигаться. Не поленитесь отправить нам фото вашей проблемы в Whatsapp (ссылка в баннере выше) и мы бесплатно вас проконсультируем. Не тратьте время и деньги на ненужные анализы и поиск специалистов!
Дистрофия ногтей – диагностика, лечение, профилактика, уход
Ониходистрофии (дистрофии ногтей) — это трофические нарушения (т.е. нарушения питания), происходящие в ногтевом аппарате под воздействием внешних или внутренних факторов. Деформация ногтевых пластин часто является проявлением болезней внутренних органов, что может иметь важное значение при постановке общего диагноза. Также дистрофии ногтей могут быть как самостоятельными заболеваниями, так и проявлениями кожной патологии. По некоторым изменениям ногтя можно заподозрить многие серьезные болезни, а назначив дополнительное обследование, выявить эти заболевания на ранней стадии их развития. Изменения ногтевых пластин возникают в первую очередь вследствие трофических расстройств различного генеза. На долю ониходистрофии приходится приблизительно 50% патологии ногтей, остальные 50% — на грибковую патологию.
Причины развития дистрофии ногтей
Прежде чем перейти к разбору видов, симптомов, лечения и профилактики ониходистрофий, необходимо поближе познакомиться со строением ногтей.
Ногтевой аппарат состоит из:
Ногтевая пластина представляет собой плотную роговую структуру, состоящую из белка кератина, липидов, минеральных веществ и воды. В конечном итоге ногтевая пластина является продуктом онихогенеза («продукции ногтя»), который происходит в матриксе и ногтевом ложе. Специфические клетки, которые находятся в матриксе и ногтевом ложе, постоянно делятся на материнскую и дочернюю, которая, отделяясь, собственно и превращается в ногтевую пластину, пройдя ряд биохимических трансформаций. Называются эти клетки онихобласты. Стоит отметить, что более крупные из данных клеток располагаются в зоне матрикса, а мелкие — в ногтевом ложе. За счет крупных клеток ноготь растет в длину, за счет мелких — в толщину. Деление клеток происходит постоянно в результате нейротрофических процессов, поэтому в ногтевом матриксе и ложе находится большое количество нервных волокон и кровеносных сосудов, которые питают онихобласты. Кожные валики непосредственно соприкасаются с ногтевой пластиной и часто участвуют в патологических процессах ногтевого аппарата. На заднем кожном валике располагается тонкая кожица — эпонихий (кутикула), который выполняет важную функцию в защите самых крупных онихобластов, поэтому травмы этой зоны нередко приводят к серьезным деформациям ногтевых пластин.
В отечественной классификации отражены факторы, обусловливающие развитие деструктивных изменений ногтевых пластин:
Клинические проявления ониходистрофии
1. Ногти Гиппократа
Форма поражения, при которой ногти несколько утолщены, деформированы, часто сочетается с пальцами в форме барабанных палочек. Впервые данный симптом описал Гиппократ в I веке до н. э. у больных с эмпиемой (нагноением) плевры. Клинически отмечается расширение концевых фаланг пальцев, они увеличиваются в размерах, становятся широкими, выпуклыми, округлыми, а ногти приобретают куполообразную форму или форму часового стекла, сохраняют блестящую поверхность и нормальную окраску, но нередко изменяется их упругость, они становятся более мягкими. Задний и боковые ногтевые валики обычно имеют синюшную, застойную окраску.
Ранее считалось, что пальцы в ;виде барабанных палочек — это характерный симптом туберкулеза кожи. Сегодня эта своеобразная дистрофия часто встречается при эмфиземе, бронхиальной астме, опухолевых процессах в легких, сердечно-сосудистой патологии. Наблюдается также у больных с лейкозами, язвенным колитом, при нервно-психических расстройствах, а также при венозном застое в конечностях. Считается, что в 10% случаев данная деформация является вариантом нормы и передается по наследству.
2. Онихолизис (onycholysis)
Часто встречающийся в практике вид дистрофии ногтей, который характеризуется нарушением связи ногтевой пластины с ногтевым ложем при сохранении целостности последнего. Речь идет, следовательно, не о растворении или расплавлении ногтя, а лишь о его неспособности прирастать к ногтевому ложу. Впервые данный вид дистрофии описал Геллер в 1910 г.
Отделение ногтевой пластины от ложа начинается со свободного дистального края и постепенно прогрессирует по направлению к проксимальному краю до области луночки ногтя. В большинстве случаев отделившаяся от ложа часть ногтя составляет не более половины протяжения всей ногтевой пластины, сравнительно редко отделяется весь ноготь. Отделившаяся от ногтевого ложа часть пластины обычно сохраняет нормальную консистенцию, гладкую поверхность, но приобретает беловато-сероватую окраску. Исключение составляют случаи онихолизиса грибковой и бактериальной этиологии, когда ногтевая пластина может деформироваться, ее поверхность становится неровной, изменяется окраска.
В зависимости от размера отделившейся части ногтя различают онихолизис частичный и тотальный. Онихолизис развивается при системных заболеваниях, эндокринных нарушениях, многих кожных болезнях, вследствие травм.
3. Койлонихия
Койлонихия (koilonychias; греч. koilos — полый ноготь) характеризуется образованием более или менее глубокого блюдцеобразного вдавления на поверхности ногтевой пластины. Ногтевая пластина при истинной койлонихии обычно остается гладкой, нормальной толщины, с постепенным формированием в центральной части блюдцеобразного, ложкообразного или чашеобразного углубления. Если поместить каплю воды в эту зону, то она не вытекает.
Койлонихия, как правило, развивается на ногтях кистей, наиболее часто на 2-м и 3-м пальцах и очень редко встречается на ногтях стоп. Чаще поражается несколько ногтевых пластин, но иногда в патологический процесс вовлекаются все ногти. Койлонихия может быть врожденной и приобретенной. Этот симптом наблюдается при железодефицитных анемиях, расстройствах периферического кровообращения типа синдрома Рейно, тяжелых инфекциях, длительном воздействии щелочей и кислот. Мы наблюдали койлонихию при ревматоидном артрите и неспецифическом язвенном колите.
4. Онихогрифоз
Резкое утолщение, гипертрофия искривленного ногтя. Онихогрифоз обычно поражает единичные ногтевые пластины, главным образом на больших пальцах стоп.
Изменения ногтя при онихогрифозе заключаются в резкой его гипертрофии, изменении текстуры, цвета, направления роста. Ноготь становится выпуклым, растет сначала вверх, затем начинает удлиняться за пределы верхушки пальца, искривляется, загибается наподобие птичьего клюва, отсюда и название. Иногда деформированный ноготь принимает форму рога или закручивается в виде спирали так, что длина в запущенных случаях может достигать 6–8 см и более. Поверхность ногтя обычно неровная, шероховатая, нередко бугристая, иногда может быть гладкой. Ногтевая пластина приобретает грязно-желтый, бурый, часто почти черный цвет; становится очень плотной, наподобие рога животных. Нередко при выраженном онихогрифозе наблюдаются пролежни мягких тканей.
В патогенезе онихогрифоза большая роль отводится различным механическим, физическим, химическим травмам, а также биологическим факторам. В подобных случаях речь идет о постоянном хроническом раздражении, на которое ногтевое ложе и матрица ногтя реагируют избыточным образованием быстро ороговевающих онихобластов.
Этот вид ониходистрофии значительно чаще встречается у лиц пожилого и ;старческого возраста. Определенное значение в формировании деформации пальца и онихогрифоза имеет плоскостопие. Нарушение кровообращения в конечностях в связи с обморожением пальцев также может приводить к онихогрифозу. Известно, что резкая гипертрофия и деформация ногтей, особенно пальцев стоп, по типу онихогрифоза нередко встречается при онихомикозах.
5. Склеронихия
Характеризуется особой твердостью ногтевой пластины. При этом речь идет о приобретенной ониходистрофии — своеобразном типе гипертрофии ногтей. Клиническая картина складывается из утолщения ногтевых пластин, полной потери эластичности и отделения ногтевой пластины от ложа по типу онихолизиса. При этом ногти приобретают желтоватый или коричневый цвет, луночка исчезает. Поперечная ось ногтя становится изогнутой, тогда как продольная — лишь слегка дугообразной. Рост ногтей резко замедлен, ногтевая кожица исчезает. Процесс начинается обычно на всех пальцах одновременно и длится от нескольких месяцев до многих лет с тенденцией к самоизлечению. Часто наблюдается у людей, длительно лечившихся по поводу онихомикоза стоп с применением различных кератолитиков [4].
6. Поперечная борозда ногтя (борозда Бо, борозда Бо-Рейля)
Поперечная, точнее дугообразная, борозда, пересекающая поверхность ногтевой пластины от одного бокового валика до другого — один из самых частых видов дистрофии ногтя. Поперечная борозда, иногда со слегка возвышающимся гребешком по заднему ее краю, появляется на поверхности ногтевой пластины после перенесенного воспаления или травмы заднего ногтевого валика либо после повреждения ногтевой кожицы при маникюре. Возникновение борозд связывают с экземой, псориазом, особенно если высыпания локализуются на тыльной поверхности кистей. Борозды Бо могут возникать через 1–2 нед. после перенесенных нервно-психических, инфекционных или системных заболеваний, при которых нарушаются функция и питание матрицы ногтя. В этот момент у онихобластов приостанавливается процесс деления, вследствие чего ногтевая пластина становится тоньше и на поверхности ногтя появляется вдавление в виде борозды. Описано появление борозды Бо у детей, перенесших корь, скарлатину и другие детские инфекции. При незначительной травме борозда Бо имеет большей частью поверхностный характер, но при тяжелом повреждении матрицы ногтя может быть глубокой, разделяя всю толщину ногтя на две половины. В таких случаях дистальная часть ногтевой пластины постепенно теряет связь с ногтевым ложем, тогда как проксимальная часть ногтя продолжает свой нормальный рост. Таким образом, по глубине борозды Бо можно судить о тяжести повреждения матрицы ногтя.
Если поражение матрицы повторяется с небольшими временными интервалами, то ;возникает несколько поперечных борозд, расположенных последовательно, одна за другой, в результате чего поверхность ногтевой пластины становится волнистой. Зная скорость роста ногтя (около 1–2 мм в месяц в зависимости от возраста), можно по расстоянию от ногтевого валика до линии Бо определить время перенесенной болезни.
7. Онихомадез
(onychomadesis; онихо + греч. madesis — облысение). Относительно редко встречающийся вид ониходистрофии, который характеризуется отделением от ложа всей ногтевой пластины не со свободного края, как при онихолизисе, а с проксимального отдела. В отличие от медленно прогрессирующего онихолизиса онихомадез развивается обычно в ;короткие сроки. Онихомадез ногтей кистей и стоп встречается на одном, нескольких и изредка — на всех пальцах. Отторгаются преимущественно ногти на больших пальцах.
Процесс отделения ногтевой пластины от матрикса зависит от характера заболевания и может протекать остро, с воспалительными явлениями, сопровождаясь болезненностью и видимой воспалительной реакцией, либо без субъективных ощущений. Онихомадез может возникнуть после сильной травмы ногтевой фаланги пальца. Описаны случаи сравнительно быстрого отторжения ногтя при бурно протекающей паронихии с онихией, вызванной грибами рода Сandida либо патогенными бактериями (стрептостафилококковой флоры). Онихомадез может наблюдаться при скарлатине (в период активного шелушения кожи кистей), ротавирусной инфекции, тяжелой форме гнездной алопеции, псориазе. В части случаев механизм онихомадеза остается невыясненным, хотя причина, как правило, связана с нарушением кровообращения и патологией матрицы ногтя. При восстановлении функции матрицы отрастает новая, здоровая ногтевая пластина.
8. Продольные борозды ногтя
Образование продольных борозд происходит при нарушениях периферического кровообращения, травматических повреждениях матрицы или ложа ногтя, нервных окончаний в области фаланг пальцев, а также при красном плоском лишае, псориазе, подагре, хроническом ревматоидном полиартрите и других хронических заболеваниях.
Борозды на ногтевых пластинах могут быть единичными, располагающимися преимущественно в центральной части пластины, или множественными, занимая всю поверхность ногтя. Описаны случаи образования двух борозд по боковым краям ногтя при артериальной гипертензии, коронарной недостаточности, заболеваниях спинного мозга; при этом центральная часть ногтевой пластины становится более широкой и несколько уплощенной с двумя узкими зонами по бокам. Продольные линии и борозды могут быть не сплошными, а состоять из нескольких составных частей, напоминая бусы из бисера, — симптом бисера. Мы наблюдали такие симптомы у больных циррозом печени и ВИЧ-инфекцией.
9. Линии Ми
Поперечные белые полоски, менее глубокие, чем линии Бо, но того же происхождения. Они наблюдаются у больных с различными формами полиморфного дермального ангиита, при узелковом периартериите, вибрационной болезни. Обычно полосы захватывают только часть ногтевой пластины и существуют недолго.
10. Срединная каналиформная дистрофия ногтей
Этот вид ониходистрофии имеет полиэтиологический характер и полиморфную клиническую картину. Чаще наблюдается глубокая каналообразная борозда шириной 4–5 мм в центральной части ногтевой пластины, берущая начало у корня ногтя, постепенно продвигающаяся к свободному краю и разделяющая его на две равные части. Для этой дистрофии характерен симптом елочки — от центральной трещины отходят под углом полоски, которые напоминают ветви елки. Встречается локализация борозды на боковых частях ногтевой пластины. Чаще поражаются ногтевые пластины первых пальцев кистей, реже — всех остальных. Описаны случаи развития этой патологии у членов одной семьи.
11. Онихорексис (onychorrhexis; онихо + греч. rhexis — ломка)
Расщепление ногтевой пластины в продольном направлении. На дне борозды ногтя, особенно глубокой, даже при незначительных и редко повторяющихся травмах легко образуется трещина. Вначале борозда расщепляется на свободном крае ногтя, затем трещина увеличивается в длину по направлению к матриксу ногтя. Онихорексис нередко сочетается с наперстковидной дистрофией, онихолизисом при экземе, псориазе и особенно отчетливо выражен при красном плоском лишае. К развитию онихорексиса также может приводить постоянный контакт с растворами щелочей, формальдегидом, слабыми кислотами и другими активными химическими веществами, высушивающими ногтевую пластину [2].
12. Онихошизис (onychoschizis; онихо + греч. schisis — расщепление)
Дистрофия ногтей в виде их расщепления в поперечном направлении, параллельно свободному краю ногтя. При этом ноготь растет нормально до свободного края, после чего начинает расщепляться (2–3 слоя и более), обламывается или продолжает расти в виде 2–3 очень тонких пластин, лежащих одна на другой. Воспалительные явления мягких тканей отсутствуют.
Наиболее часто поражаются ногти 2-го, 3-го и 4-го пальцев кистей. Если ногти коротко остричь, они приобретают нормальный вид, но отросший свободный их край вновь расслаивается.
В патогенезе онихошизиса основная роль принадлежит воздействию химических веществ, детергентов. Этот вид ониходистрофии возникает преимущественно у женщин, часто делающих маникюр с применением различных лаков и ацетона для их удаления.
13. Трахионихия (trachyonychia)
Своеобразная ониходистрофия, при которой ногтевая пластина становится тусклой, шероховатой, может шелушиться мелкими тонкими чешуйками. Трахионихия в редких случаях наблюдается у больных экземой, особенно при наличии большого количества точечных вдавлений на поверхности ногтей.
Нарушение пигментации ногтей
Изменение цвета ногтей варьирует от белого (лейконихия) и светло-желтого, оранжевого, коричневого до красного, синего, зеленого и черного. Лейконихия (leuconychia) — один из часто встречающихся типов дистрофических расстройств и нарушения пигментации ногтей, главным образом на руках, редко — на ногах. Этим термином обозначают наличие в толще ногтевой пластины участков белого цвета разной величины и формы.
Различают следующие клинические формы лейконихии:
На одной и той же ногтевой пластине могут быть одновременно и пятнистая (точечная), и полосовидная формы лейконихии. При точечной и полосовидной лейконихии пятна и полосы с ростом ногтя постепенно продвигаются к свободному краю и исчезают, почти не изменяясь в размерах. При тотальной и субтотальной лейконихии клиническая картина остается постоянной, стойкой. Тотальная лейконихия развивается большей частью в раннем детстве, при этом ногти утрачивают нормальную окраску, начиная с луночки. Все клинические формы лейконихии, кроме пятнистой, могут возникать после перенесенных тяжелых заболеваний, неврита, отравлений, в т. ч. мышьяком, а также после кори, скарлатины, дизентерии и др.
Линии Мюрке — это две белые полосы на ногте, параллельные луночке. Они хорошо видны на розовом фоне и не смещаются по мере роста ногтя. Линии Мюрке — признак гипоальбуминемии (низкого уровня белка крови); после нормализации уровня сывороточного альбумина они исчезают. Особенно часто они наблюдаются при нефротическом синдроме. Причина появления не известна.
Симптом Терри и двухцветный ноготь. Симптом Терри: проксимальные две трети ногтя имеют белый цвет, дистальная треть — розовый. Симптом встречается довольно редко, в основном при сердечной недостаточности и циррозе печени, сопровождающемся гипоальбуминемией. Двухцветный ноготь: розовая или коричневая дистальная половина резко отделена от молочно-белой проксимальной половины ногтя. Луночка не видна. Двухцветный ноготь находят у 10% больных с уремией. Выраженность симптома не зависит от тяжести почечной недостаточности. Некоторые специалисты считают оба симптома проявлением одной и той же патологии [7].
Гиперпигментации. Изменение окраски ногтей может быть обусловлено накоплением меланина, гемосидерина и других пигментов. Пигментированной может быть вся ногтевая пластина или ее часть (в виде продольных и поперечных пятен и полос). Окраска ногтей может изменяться вследствие разнообразных причин экзо- и эндогенного характера. Гиперпигментация ногтевой пластины встречается при первичной надпочечниковой недостаточности, гемохроматозе, лечении препаратами золота, отравлении мышьяком. Наиболее важные причины коричневой окраски ногтей у представителей белой расы — первичная надпочечниковая недостаточность и синдром Нельсона. У белых одиночная темная полоса обычно оказывается пигментным невусом, а если полоса захватывает задний ногтевой валик, можно заподозрить меланому. При подногтевой меланоме возможна черно-коричневая окраска заднего и боковых ногтевых валиков, матрикса, всего ногтевого ложа и ногтевой пластины. Луночка при этом не видна. Ноготь постепенно разрушается.
Синдром желтых ногтей. Синдром включает триаду признаков: дистрофия и желтая окраска ногтей; патология лимфатической системы (аплазия, лимфангиэктазия, лимфедема, лимфангиит) и какое-либо заболевание внутренних органов (чаще органов дыхания, злокачественные новообразования) [7].
Пигментация ногтей в результате воздействия лекарственных средств встречается достаточно часто. Тетрациклиновые антибиотики могут вызывать коричневатую окраску и онихолизис ногтевых пластин на ;руках. Препараты фенолфталеина при длительном применении могут обусловить появление голубоватых или синих полос на ногтевом ложе и темно-синей пигментации в области луночек ногтей. Препараты серебра вызывают аргирию — голубовато-серую окраску ногтевого ложа. Резорцин при наружном применении может вызвать желтую, оранжевую или оранжево-красную окраску ногтей. Иногда стойкая окраска ногтей возникает после использования некачественных лаков (рис. 8).
Продольные подногтевые кровоизлияния. Множественные кровоизлияния в виде коричневых или красных тонких полосок чаще всего возникают после травмы и локализуются в дистальном отделе ногтевого ложа. Другая причина — инфекционный эндокардит, в этом случае обычно поражен центр ногтевого ложа.
Терапия ониходистрофий
Лечение ониходистрофий вызывает массу сложностей по ряду причин. Во-первых, не всегда удается найти причину заболевания, во-вторых, ногтевые пластины отрастают медленно и лечение, как правило, очень длительное, что существенно снижает приверженность лечению и выполнение рекомендаций пациентом. Многие пациенты бросают лечение на ранних этапах, не дождавшись эффекта. Очень важно осознать и принять неизбежность длительного лечения, поскольку ногти на руках отрастают полностью в среднем за 6 мес., на ногах — за 9. Лечение ногтевых пластин, как и кожи, проводится по стандартной схеме:
В общем режиме рекомендовано ограничить контакт с моющими средствами, щелочами, кислотами, лаками и средствами для снятия лака. При частом контакте с водой и детергентами обязательно использование резиновых перчаток с хлопчатобумажной основой. В ходе консультации врач дает разъяснительные рекомендации по правильной обработке ногтевых пластин и кутикулы. В диете приветствуются свежие овощи и фрукты, белковые продукты растительного и животного происхождения, отварное мясо, рыба, орехи. Полезен прием продуктов, содержащих желатин, — желе, заливная рыба и т. д.
Общая терапия играет важнейшую роль в лечении патологии ногтей, поскольку все биологические процессы, питание и размножение онихобластов проходят под ногтевой пластиной в матриксе и ногтевом ложе. Основная задача терапии — воздействовать именно на эти зоны, на патологические процессы, которые в них происходят. Наружные препараты очень плохо проникают сквозь ногтевую пластину и не достигают, как правило, ростковой зоны. При общей терапии ониходистрофий используются препараты разных фармакологических групп. В зависимости от причин это могут быть сосудистые/антигистаминные препараты. При тяжелых видах дистрофий могут назначаться препараты хинолинового ряда, системные кортикостероиды, ароматические ретиноиды и даже цитостатики.
Но базовой терапией всех ониходистрофий являются так называемые «ускорители роста ногтевых пластин» — комбинированные витаминно-минеральные комплексы, которые заставляют онихобласты делиться с большей интенсивностью. Комплекс витаминов группы B улучшает кровоснабжение в ногтевом ложе, тем самым улучшается трофика онихобластов. Биотин — биологический источник серы в организме, участвует в синтезе коллагена и вместе с L-цистином укрепляет ногтевую пластину. Минеральный комплекс, содержащий железо, селен, магний и другие элементы, улучшает косметический вид ногтевых пластин. О мега-3 полиненасыщенные жирные кислоты увлажняют кожу изнутри и обеспечивают оптимальный уровень увлажнения и защиты. Ликопен и лютеин, обладая антиоксидантными свойствами, препятствуют преждевременному фотостарению.
В наружной терапии ониходистрофий используются питательные мази и масла. Мази, как правило, наносятся на кожу заднего кожного валика, возможно нанесение под окклюзию. Масла втираются в ногтевую пластину. Следует помнить, что измененный вследствие дистрофического процесса ноготь является хорошей средой для развития бактериальной или грибковой флоры. Поэтому часто в комплексе наружной терапии используются антибактериальные и противогрибковые растворы. При воспалительных процессах, тяжело протекающих видах ониходистрофий (псориаз ногтей, онихорексис) наружно назначаются кортикостероидные мази. Широко в терапии ониходистрофии применяется и физиотерапия: УФО, ПУВА-терапия, электрофорез, иглорефлексотерапия.
Важно отметить, что трофические нарушения ногтевого аппарата требуют более углубленного исследования с применением новых методов — дерматоскопии, конфокальной микроскопии, ангиографии и других. Это будет способствовать более точной диагностике, позволит на более ранних стадиях идентифицировать причину трофического нарушения. Лечение ониходистрофии очень разнится в зависимости от вида и причины, ее вызвавшей. В некоторых случаях можно ограничиться назначением только витаминно-минеральных комплексов, в других же приходится использовать препараты, у которых имеется масса побочных действий. Очень важно выявлять на ранних стадиях те виды дистрофий, которые сочетаются с патологией внутренних органов и проводить лечение в тандеме со смежными специалистами.
В нашей клинике накоплен огромный опыт лечения данной группы патологии. Обращайтесь, мы будем рады помочь Вам. Записаться в клинику на прием к врачу очно или онлайн можно по телефону +7 (495) 120-67-80
Газета «Новости медицины и фармации» 22 (350) 2010
Вернуться к номеру
Пальцы Гиппократа: клиническое значение
Авторы: П.И. Потейко, Харьковская медицинская академия последипломного образования, кафедра фтизиатрии и пульмонологии
Версия для печати
Изменение дистальных фаланг пальцев рук по типу «барабанных палочек» и ногтей по типу «часовых стекол» (пальцы Гиппократа) — хорошо известный клинический феномен, свидетельствующий о возможном наличии разнообразных заболеваний, среди которых лидирующее положение занимают связанные с длительной эндогенной интоксикацией и гипоксемией, а также злокачественные опухоли. Вместе с тем следует учитывать возможности проявления этого клинического синдрома и при других заболеваниях (болезнь Крона, ВИЧ-инфекция и др.).
Появление пальцев Гиппократа нередко опережает более специфичные симптомы, в связи с чем правильная интерпретация данного клинического признака, дополненная результатами лабораторных методов исследования, позволяет своевременно установить достоверный диагноз.
Еще в древности, 25 столетий назад, Гиппократ описал изменения формы дистальных фаланг пальцев, которые встречались при хронической легочной патологии (абсцесс, туберкулез, рак, эмпиема плевры), и назвал их «барабанными палочками». С тех пор этот синдром называют его именем — пальцы Гиппократа (ПГ) (digiti Hippocratici).
Синдром пальцев Гиппократа включает два признака: «часовые стеклышки» (ногти Гиппократа — ungues Hippocraticus) и булавовидную деформацию концевых фаланг пальцев по типу «барабанных палочек» (Finger clubbing).
В настоящее время ПГ считают основным проявлением гипертрофической остеоартропатии (ГОА, синдром Мари — Бамбергера) — множественный оссифицирующий периостоз.
Механизмы развития ПГ в настоящее время полностью не изучены. Однако известно, что формирование ПГ происходит вследствие нарушения микроциркуляции, сопровождающегося местной тканевой гипоксией, нарушением трофики надкостницы и вегетативной иннервации на фоне длительной эндогенной интоксикации и гипоксемии. В процессе формирования ПГ вначале видоизменяется форма ногтевых пластинок («часовые стеклышки»), затем булавовидно или колбовидно изменяется форма дистальных фаланг пальцев. Чем выраженнее эндогенная интоксикация и гипоксемия, тем грубее видоизменяются концевые фаланги пальцев рук и ног.
Установить изменение дистальных фаланг пальцев по типу «барабанных палочек» можно несколькими способами.
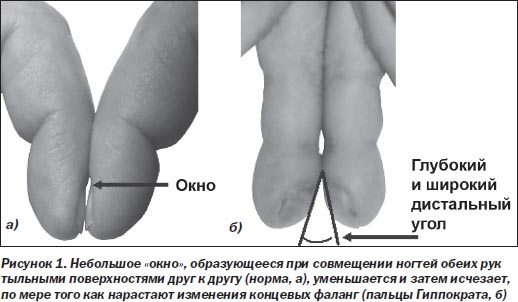
Необходимо выявить сглаживание существующего в норме угла между основанием ногтя и ногтевым валиком. Исчезновение «окна», которое образуется при сопоставлении дистальных фаланг пальцев тыльными поверхностями друг к другу, является наиболее ранним признаком утолщения концевых фаланг. Угол между ногтями в норме не простирается вверх более чем на половину длины ногтевого ложа. При утолщении дистальных фаланг пальцев угол между ногтевыми пластинками становится широким и глубоким (рис. 1).
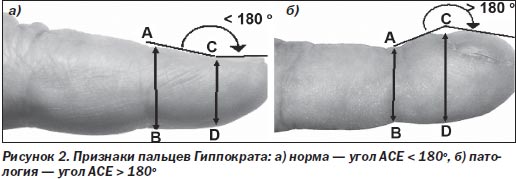
На неизмененных пальцах расстояние между точками А и В должно превышать расстояние между точками С и D. При «барабанных палочках» соотношение обратное: С — D становится длиннее А — В (рис. 2).
Еще один важный признак ПГ — величина угла АСЕ. На нормальном пальце этот угол меньше 180о, при «барабанных палочках» он больше 180о (рис. 2).
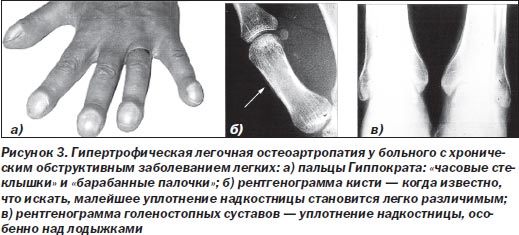
Наряду с пальцами Гиппократа при паранеопластическом синдроме Мари — Бамбергера появляется периостит в области концевых отделов длинных трубчатых костей (чаще предплечий и голеней), а также костей кистей и стоп. В местах периостальных изменений могут отмечаться выраженная оссалгия или артралгия и локальная пальпаторная болезненность, при рентгенологическом исследовании выявляется двойной кортикальный слой, обусловленный наличием узкой плотной полоски, отделенной от компактного костного вещества светлым промежутком (симптом «трамвайных рельсов») (рис. 3). Считают, что синдром Мари — Бамбергера патогномоничен для рака легких, реже он возникает при других первичных интраторакальных опухолях (доброкачественные новообразования легких, мезотелиома плевры, тератома, липома средостения). Изредка данный синдром встречается при раке желудочно-кишечного тракта, лимфоме с метастазами в лимфатические узлы средостения, лимфогранулематозе. Вместе с тем синдром Мари — Бамбергера развивается и при неонкологических заболеваниях — амилоидозе, хронической обструктивной болезни легких, туберкулезе, бронхоэктазах, врожденных и приобретенных пороках сердца и др. Одной из отличительных черт данного синдрома при неопухолевых заболеваниях является длительное (в течение лет) развитие характерных изменений костно-суставного аппарата, в то время как при злокачественных новообразованиях этот процесс исчисляется неделями и месяцами. После радикального оперативного лечения рака синдром Мари — Бамбергера может регрессировать и полностью исчезнуть в течение нескольких месяцев.
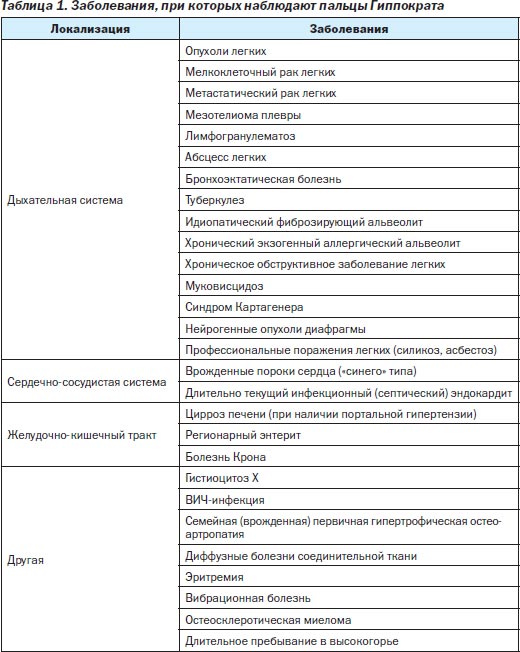
В настоящее время число болезней, при которых описывают изменения дистальных фаланг пальцев по типу «барабанных палочек» и ногтей по типу «часовых стекол», существенно увеличилось (табл. 1) [4, 22, 33]. Появление ПГ нередко опережает более специфичные симптомы. Особенно нужно помнить о «зловещей» связи этого синдрома с раком легких. Поэтому выявление признаков ПГ требует правильной интерпретации и проведения инструментальных и лабораторных методов обследования для своевременного установления достоверного диагноза.
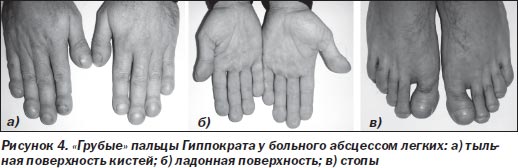
Взаимосвязь ПГ с хроническими заболеваниями легких, сопровождающимися длительной эндогенной интоксикацией и дыхательной недостаточностью (ДН), считают очевидной: их формирование особенно часто наблюдается при легочных абсцессах — 70–90 % (в течение 1–2 месяцев), бронхоэктатической болезни — 60–70 % (в течение нескольких лет), эмпиеме плевры — 40–60 % (в течение 3–6 месяцев и более) («грубые» пальцы Гиппократа, рис. 4) [22].
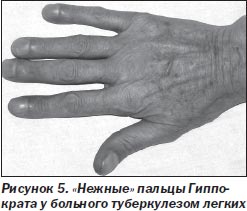
При туберкулезе органов дыхания ПГ формируются в случае распространенного (более 3–4 сегментов) деструктивного процесса с длительным или хроническим течением (6–12 месяцев и более) и характеризуются в основном симптомом «часовых стеклышек», утолщением, гиперемией и цианозом ногтевого валика («нежные» пальцы Гиппократа — 60–80 %, рис. 5).
При идиопатическом фиброзирующем альвеолите (ИФА) ПГ встречаются у 54 % мужчин и у 40 % женщин [6, 26, 27]. Установлено, что выраженность гиперемии и цианоза ногтевого валика, а также само наличие ПГ свидетельствуют в пользу неблагоприятного прогноза при ИФА, отражая, в частности, распространенность активного поражения альвеол (зоны «матового стекла», обнаруживаемые при компьютерной томографии) и выраженность пролиферации сосудистых гладкомышечных клеток в очагах фиброза. ПГ — один из факторов, наиболее достоверно указывающий на высокий риск формирования необратимого легочного фиброза у больных ИФА, также ассоциированный со снижением их выживаемости [1].
При диффузных болезнях соединительной ткани с вовлечением легочной паренхимы ПГ всегда отражают тяжесть ДН и являются крайне неблагоприятным прогностическим фактором [4, 20, 30].
Для других интерстициальных болезней легких формирование ПГ является менее характерным: их наличие почти всегда отражает тяжесть ДН. J. Schulze и соавт. описали этот клинический феномен у 4-летней девочки с быстропрогрессирующим легочным гистиоцитозом X. В. Holcomb и соавт. выявили изменения дистальных фаланг пальцев рук по типу «барабанных палочек» и ногтей по типу «часовых стекол» у 5 из 11 обследованных с легочной веноокклюзионной болезнью [29].
По мере прогрессирования поражения легких ПГ появляются не менее чем у 50 % больных экзогенным аллергическим альвеолитом [27]. Следует подчеркнуть ведущее значение стойкого снижения парциального давления кислорода в крови и тканевой гипоксии в развитии ГОА у пациентов, страдающих хроническими заболеваниями легких. Так, у детей с муковисцидозом величины парциального давления кислорода в артериальной крови и объема форсированного выдоха за 1-ю секунду оказались наименьшими в группе с наиболее выраженными изменениями дистальных фаланг пальцев и ногтей [6].
Имеются единичные сообщения о появлении ПГ при саркоидозе костей (J. Yancey и соавт., 1972) [3, 34]. Мы наблюдали более тысячи больных с саркоидозом внутригрудных лимфатических узлов и легких, в том числе с кожными проявлениями, и ни в одном случае не выявили формирования ПГ. Поэтому наличие/отсутствие ПГ мы рассматриваем как дифференциально-диагностический критерий при саркоидозе и другой патологии органов грудной клетки (фиброзирующие альвеолиты, опухоли, туберкулез).
Изменения дистальных фаланг пальцев рук по типу «барабанных палочек» и ногтей по типу «часовых стекол» нередко регистрируют и при профессиональных заболеваниях, протекающих с вовлечением легочного интерстиция. Относительно раннее появление ГОА является характерным для больных асбестозом; этот признак свидетельствует в пользу высокого риска смерти. По данным S. Markowitz и соавт. [14], при 10-летнем наблюдении 2709 больных асбестозом при развитии ПГ вероятность смерти у них возрастала не менее чем в 2 раза.
ПГ выявлены у 42 % обследованных рабочих угольных шахт, страдавших силикозом; у части из них наряду с диффузным пневмосклерозом были обнаружены очаги активного альвеолита. Изменение дистальных фаланг пальцев рук по типу «барабанных палочек» и ногтей по типу «часовых стекол» описаны у рабочих фабрик, производящих спички, контактировавших с применявшимся при их изготовлении родамином [33].
Связь развития ПГ с гипоксемией подтверждает и неоднократно описанная возможность исчезновения этого признака после трансплантации легких. У детей с муковисцидозом характерные изменения пальцев рук регрессировали в течение первых 3 мес. после трансплантации легкого [6, 26].
Появление ПГ у больного с интерстициальным заболеванием легких, особенно с длительным стажем заболевания и при отсутствии клинических признаков активности поражения легких, требует настойчивого поиска злокачественной опухоли в легочной ткани. Показано, что при раке легкого, развившемся на фоне ИФА, частота ГОА достигает 95 %, в то время как при поражении легочного интерстиция без признаков неопластической трансформации ее обнаруживают более редко — у 63 % больных [1, 11].
Быстрое развитие изменений дистальных фаланг пальцев рук по типу «барабанных палочек» — одно из указаний на развитие рака легких и при отсутствии предраковых заболеваний. В подобной ситуации клинические признаки гипоксии (цианоз, одышка) могут отсутствовать [11] и данный признак развивается по законам паранеопластических реакций. W. Hamilton и соавт. продемонстрировали, что вероятность наличия у пациента ПГ возрастает в 3,9 раза [33].
ГОА — одно из самых частых паранеопластических проявлений рака легких, распространенность ее у этой категории пациентов может превышать 30 %. Показана зависимость частоты выявления ПГ от морфологической формы рака легких: достигая 35 % при немелкоклеточном варианте, при мелкоклеточном этот показатель составляет лишь 5 % [7, 17].
Развитие ГОА при раке легких связывают с гиперпродукцией гормона роста и простагландина Е2 (PGE-2) опухолевыми клетками. Парциальное давление кислорода в периферической крови при этом может оставаться нормальным [9, 30, 35]. Установлено, что в крови больных раком легкого с симптомом ПГ уровень трансформирующего фактора роста β (TGF-β) и PGE-2 достоверно превышает таковой у больных без изменений дистальных фаланг пальцев рук. Таким образом, TGF-β и PGE-2 можно считать относительными индукторами формирования ПГ, относительно специфичными для рака легких; по-видимому, этот медиатор не участвует в развитии обсуждаемого клинического феномена при других хронических легочных заболеваниях с ДН.
Паранеопластическую природу изменений дистальных фаланг пальцев рук по типу «барабанных палочек» четко демонстрирует исчезновение этого клинического феномена после успешной резекции опухоли легкого. В свою очередь, повторное появление этого клинического признака у пациента, у которого лечение рака легких было успешным, — вероятное указание на рецидив опухоли.
ПГ могут быть паранеопластическим проявлением опухолей, локализующихся и вне области легких, и даже могут предшествовать первым клиническим проявлениям злокачественных опухолей [29, 33]. Описано их формирование при злокачественной опухоли тимуса, раке пищевода, толстой кишки, гастриноме, характеризовавшейся клинически типичным синдромом Золлингера — Эллисона, саркоме легочной артерии.
Неоднократно продемонстрирована возможность формирования ПГ при злокачественных опухолях молочной железы, мезотелиоме плевры, не сопровождавшейся развитием ДН [11, 29, 33].
ПГ выявляют при лимфопролиферативных заболеваниях и лейкозах, в том числе остром миелобластном, при котором они были отмечены на руках и ногах. После химиотерапии, купировавшей первую атаку лейкоза, признаки ГОА исчезли, но появились вновь через 21 мес. при рецидиве опухоли [9]. В одном из наблюдений констатировано регрессирование типичных изменений дистальных фаланг пальцев рук при успешной химио- и лучевой терапии лимфогранулематоза [33].
Таким образом, ПГ наряду с разнообразными вариантами артритов, узловатой эритемой и мигрирующим тромбофлебитом принадлежат к числу частых внеорганных, неспецифических проявлений злокачественных опухолей. Паранеопластическое происхождение изменений дистальных фаланг пальцев рук по типу «барабанных палочек» можно предполагать при быстром их формировании (особенно у пациентов без ДН, сердечной недостаточности и при отсутствии других причин гипоксемии), а также при сочетании с другими возможными внеорганными, неспецифическими признаками злокачественной опухоли — увеличением СОЭ, изменениями картины периферической крови (особенно тромбоцитозом), упорной лихорадкой, суставным синдромом и рецидивирующими тромбозами различной локализации [11].
Одной из наиболее частых причин появления ПГ считают врожденные пороки сердца, особенно «синего» типа. Среди 93 больных с легочными артериовенозными фистулами, наблюдавшихся в клинике Мауо в течение 15 лет, подобные изменения пальцев были зарегистрированы у 19 %; они превосходили по частоте кровохарканье (14 %), но уступали шумам над легочной артерией (34 %) и одышке (57 %) [18, 33].
R. Khouzam и соавт. (2005) описали ишемический инсульт эмболического происхождения, развившийся спустя 6 недель после родов у 18-летней больной. Наличие характерных изменений пальцев рук и гипоксии, потребовавшей респираторной поддержки, обусловило поиск аномалии строения сердца: при трансторакальной и чреспищеводной ЭхоКГ было обнаружено, что нижняя полая вена открывалась в полость левого предсердия [23].
ПГ могут «открывать» существование патологического шунтирования из левых отделов сердца в правые, в том числе сформировавшегося как последствие кардиохирургических вмешательств. М. Essop и соавт. (1995) наблюдали характерные изменения дистальных фаланг пальцев рук и нарастающий цианоз в течение 4 лет после баллонной дилатации ревматического митрального стеноза, осложнением которой стал небольшой дефект межпредсердной перегородки. В течение периода, прошедшего с момента операции, гемодинамическая значимость его существенно возросла в связи с тем, что у пациента сформировался также ревматический стеноз трикуспидального клапана, после коррекции которого указанные симптомы полностью исчезли [18]. J. Dominik и соавт. [16] отметили появление ПГ у 39-летней женщины спустя 25 лет после успешного устранения дефекта межпредсердной перегородки. Оказалось, что во время операции нижняя полая вена была ошибочно направлена в левое предсердие [16].
ПГ считают одним из наиболее типичных неспецифических, так называемых внесердечных, клинических признаков инфекционного эндокардита (ИЭ) [3, 16, 18, 23]. Частота изменений дистальных фаланг пальцев рук по типу «барабанных палочек» при ИЭ может превышать 50 %. В пользу ИЭ у больного с ПГ свидетельствуют высокая лихорадка с ознобами, увеличение СОЭ, лейкоцитоз; нередко наблюдают анемию, преходящее повышение сывороточной активности печеночных аминотрансфераз, разнообразные варианты поражения почек. Для подтверждения ИЭ во всех случаях показано выполнение чреспищеводной ЭхоКГ [31].
По данным некоторых клинических центров, одной из самых частых причин феномена ПГ является цирроз печени с портальной гипертензией и прогрессирующей дилатацией сосудов малого круга кровообращения, ведущей к гипоксемии (так называемый легочно-почечный синдром) [19]. У таких пациентов ГОА, как правило, сочетается с кожными телеангиэктазиями, зачастую образующими «поля сосудистых звездочек» [21].
Установлена связь формирования ГОА при циррозах печени с предшествующим злоупотреблением алкоголем. У пациентов с циррозами печени без сопутствующей гипоксемии ПГ, как правило, не обнаруживают. Этот клинический феномен является характерным также при первичных холестатических поражениях печени, требующих ее трансплантации в детском возрасте, в том числе при врожденной атрезии желчных протоков [15, 24].
Неоднократно предпринимались попытки расшифровки механизмов развития изменений дистальных фаланг пальцев рук по типу «барабанных палочек» при заболеваниях, в том числе указанных выше (хронические болезни легких, врожденные пороки сердца, ИЭ, циррозы печени с портальной гипертензией), сопровождающихся стойкими гипоксемией и тканевой гипоксией. Ведущее значение в формировании изменений дистальных фаланг и ногтей пальцев рук придают индуцируемой гипоксией активации тканевых факторов роста, в том числе тромбоцитарного. Кроме того, у больных с ПГ выявляли повышение сывороточного уровня фактора роста гепатоцитов, а также сосудистого фактора роста. Связь повышения активности последнего со снижением парциального давления кислорода в артериальной крови считают наиболее очевидной [15]. Также у больных с ПГ обнаруживают значительное увеличение экспрессии факторов типа 1а и 2а, индуцируемых гипоксией [28].
В развитии изменений дистальных фаланг пальцев рук по типу «барабанных палочек» определенное значение может иметь связанная со снижением парциального давления кислорода в артериальной крови дисфункция эндотелия. Показано, что у пациентов с ГОА сывороточная концентрация эндотелина-1, экспрессия которого индуцируется прежде всего гипоксией, достоверно превышает таковую у здоровых [5].
Труднообъяснимы механизмы формирования ПГ при хронических воспалительных заболеваниях кишечника, для которых гипоксемия не характерна. Вместе с тем их нередко обнаруживают при болезни Крона (при язвенном колите они не характерны), при которой изменение пальцев по типу «барабанных палочек» может предшествовать собственно кишечным проявлениям заболевания [13].
Число вероятных причин, обусловливающих изменение дистальных фаланг пальцев рук по типу «часовых стекол», продолжает увеличиваться. Некоторые из них являются очень редкими. К. Packard и соавт. (2004) наблюдали формирование ПГ у 78-летнего мужчины, в течение 27 дней принимавшего лосартан. Этот клинический феномен сохранялся и при замене лосартана валсартаном, что позволяет считать его нежелательной реакцией на весь класс блокаторов рецепторов ангиотензина II. После перехода на прием каптоприла изменения пальцев полностью регрессировали в течение 17 мес. [16].
A. Harris и соавт. обнаружили характерные изменения дистальных фаланг пальцев рук у больного с первичным антифосфолипидным синдромом, при этом признаки тромботического поражения легочного сосудистого русла у него не были выявлены. Формирование ПГ описано также при болезни Бехчета, хотя нельзя полностью исключить того, что их появление при этом заболевании было случайным [8].
ПГ рассматривают в ряду возможных косвенных маркеров употребления наркотиков. У части таких больных их развитие может быть связано с характерным для наркоманов вариантом поражения легких или ИЭ [12]. Изменение дистальных фаланг пальцев по типу «барабанных палочек» описывают у потребителей не только внутривенных, но и ингаляционных наркотиков, например у курильщиков гашиша.
С возрастающей частотой (не менее 5 %) ПГ регистрируют у ВИЧ-инфицированных [10]. В основе их формирования могут лежать разнообразные формы ВИЧ-ассоциированных легочных заболеваний, но этот клинический феномен наблюдается у ВИЧ-инфицированных с интактными легкими. Установлено, что наличие характерных изменений дистальных фаланг пальцев рук при ВИЧ-инфекции ассоциировано с меньшим количеством CD4-положительных лимфоцитов в периферической крови, кроме того, у таких больных чаще регистрируют интерстициальную лимфоцитарную пневмонию. У ВИЧ-инфицированных детей появление ПГ — вероятное указание на легочный туберкулез, который возможен даже при отсутствии Mycobacterium tuberculosis в образцах мокроты.
Известна так называемая первичная, не связанная с заболеваниями внутренних органов форма ГОА, нередко имеющая семейный характер (синдром Турена — Соланта — Голе) [32]. Ее диагностируют только при исключении большинства причин, способных обусловить появление ПГ. Больные с первичной формой ГОА нередко предъявляют жалобы на боли в области измененных фаланг, повышенную потливость. R. Seggewiss и соавт. (2003) наблюдали первичную ГОА с вовлечением пальцев только нижних конечностей. Вместе с тем, констатируя наличие ПГ у членов одной семьи, необходимо учитывать возможность наличия у них наследуемых врожденных пороков сердца (например, незаращения боталлова протока) [25]. Формирование характерных изменений пальцев рук может продолжаться в течение примерно 20 лет.
Распознавание причин изменения дистальных фаланг пальцев рук по типу «барабанных палочек» требует дифференциальной диагностики разнообразных заболеваний, среди которых лидирующее положение занимают связанные с гипоксией, т.е. проявляющиеся клинически ДН и/или сердечной недостаточностью, а также злокачественные опухоли и подострый ИЭ. Интерстициальные болезни легких, прежде всего ИФА, — одна из наиболее частых причин появления ПГ; выраженность этого клинического феномена может быть использована для оценки активности поражения легких. Быстрое формирование или нарастание выраженности ГОА обусловливает необходимость поиска рака легких и других злокачественных опухолей. Вместе с тем следует учитывать возможность появления этого клинического феномена и при других заболеваниях (болезнь Крона, ВИЧ-инфекция), при которых он может возникать значительно раньше, чем специфические симптомы.