Что такое паравертебральные мягкие ткани
Что такое паравертебральные мягкие ткани
По клиническим данным и результатам дополнительных методик исследования удается провести дифференциальный диагноз между первично-спондилогенными и первично-миогенными неврологическими синдромами. При спондилогенных синдромах боль локализованная (цервикалгия, торакалгия, люмбалгия, сакралгия, кокцигодиния) или корешковая (боль по ходу дерматома), или проводниковая (в определенных зонах конечностей и туловища). Парезы или другие нарушения функции мотонейронов имеют миотомное распространение. Миогенная патология проявляется нарушениями чувствительности и моторики в зоне иннервации соответствующим нервом и наличием болезненности (триггерные зоны) в гипертоничной мышце. Характерно наличие отраженной боли [17].
Изучены анатомия, патоморфология, электрофизиология паравертебральных мышц при различных синдромах ПДС, но мало работ по лучевым методам исследования этих мышц [6, 7, 18]. Изучению мышечного фактора и паравертебральных мышц в патогенезе, клинике и терапии вертеброгенных дистрофических синдромов с помощью РКТ или МРТ при поясничном остеохондрозе посвящены значительнеое количество работ[23, 26-28]. С внедрением в клиническую практику рентгеновской компьютерной томографии (РКТ) и магнитной резонансной томографии (МРТ) стала возможной диагностика и окружающих его мягкотканных структур [1, 4, 9, 22, 24, 25, 29].
В диссертационной работе Нуриевым З. Ш. проведён сравнительный анализ РКТ-данных состояния паравертебральных мышц больных поясничным остеохондрозом и здоровых волонтеров. Определены качественные и количественные РКТ-характеристики состояния паравертебральных мышц у здоровых как вариант нормы и предложена оценка состояния паравертебральных мышц методом РКТ. Разработанная им унифицированная РКТ-методика (качественные и количественные характеристики состояния паравертебральных мышц) позволяет точно оценить состояние паравертебральных мышц позвоночника, локализацию деструктивных изменений, в группе сгибателей или в группе разгибателей спины. Утверждается, что рентгено-контрастная томография (РКТ) является информативным методом изучения паравертебральных мышц, позволяющий in vivo получить как количественную, так и качественную характеристики паравертенбральных мышц. Унифицированная РКТ-методика изучения патологических изменений паравертебральных мышц у больных поясничным остеохондрозом позволяет диагностировать рентгеноанатомические и рентгеноантропометрические особенности, варианты липодистрофии мышц, наличие патологических отклонений в них, что необходимо для понимания патогенеза поясничного остеохондроза, уточнения диагноза, тактики лечения, реабилитации, клинического прогноза [10].
Однако имеется мнение, что отсутствует прямая коррелятивная связь между выраженностью клинической картины и данными рентгенологических и компьютерно-томографических исследований. Гипердиагностика остеохондроза, как причины болей в позвоночнике, прежде всего, связана с недооценкой клинических симптомов и, напротив, с переоценкой диагностического значения рентгенографии и компьютерно- магнитно- резонансной томографии [17].
Проводят обследование связочно-мышечного аппарата позвоночника также ультразвуковым сканированием. Данный способ расширяет арсенал средств для диагностики структурных изменений в паравертебральных мягких тканях спины при повреждениях и заболеваниях позвоночника[20, 21].
Отмечается, что имеющиеся литературные данныепо состоянию паравертебральных мышц с трудом анализируются, потому что разные авторы применяют для описания состояния мышечной ткани различную произвольную терминологию, используют множество вариантов измерений количественных показателей с несравнимыми результатами, порою попутно описательно сообщают состояние мышц в статьях, посвященных РКТ позвоночника[10].
Проблема изучения состояния паравертебральных мышц при заболеваниях позвоночника наиболее полно освещена в статье Shafaq N, Suzuki A, Matsumura A, Terai H, Toyoda H, Yasuda H, Ibrahim M, Nakamura H. «Asymmetric Degeneration of Paravertebral Muscles in Patients with Degenerative Lumbar Scoliosis». (Ассиметричная дегенерация паравертебральных мышц у пациентов со сколиозом поясничного отдела позвоночника).
Авторы отмечают, что имеется несколько исследований, описывающих гистологические и морфологические изменения в паравертебральных мышцах у пациентов с хроническими болями в поясничном отделе позвоночника (поясничный радикулит). Тем не менее, такого рода изменения у пациентов со сколиозом поясничного отдела позвоночника остаются малоизученными.
В соответствии с обозначенной проблемой авторами выполнено комплексное исследование по оценке дегенерации паравертебральных мышц у пациентов со сколиозом поясничного отдела позвоночника с помощью магнитно-резонансной томографии (МРТ) на 57 пациентах с поясничным спинальным стенозом и сколиозом поясничного отдела позвоночника (группа А), а также на 50 пациентах с поясничным спинальным стенозом, но без сколиоза поясничного отдела позвоночника (контрольная группа; группа Б). Площадь поперечного сечения и процент области жировой инфильтрации двусторонних многораздельной мышцы и длиннейшей мышцы поясницы на уровне L1-S1 были измерены с помощью аксиальной T2-взвешенной МРТ и компьютерных программ. У некоторых пациентов была проведена биопсия многораздельной мышцы, её гистологическая оценка.
Установлено, что в группе А площадь поперечного сечения многораздельной мышцы была значительно меньше, а процент области жировой инфильтрации значительно выше на вогнутой стороне, нежели чем на выпуклой на всех уровнях (р
Что такое паравертебральные мягкие ткани
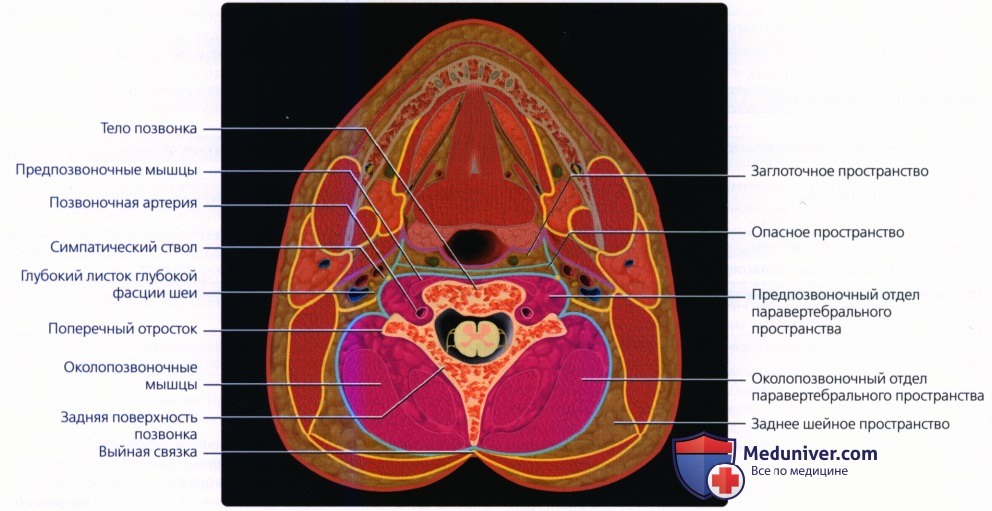
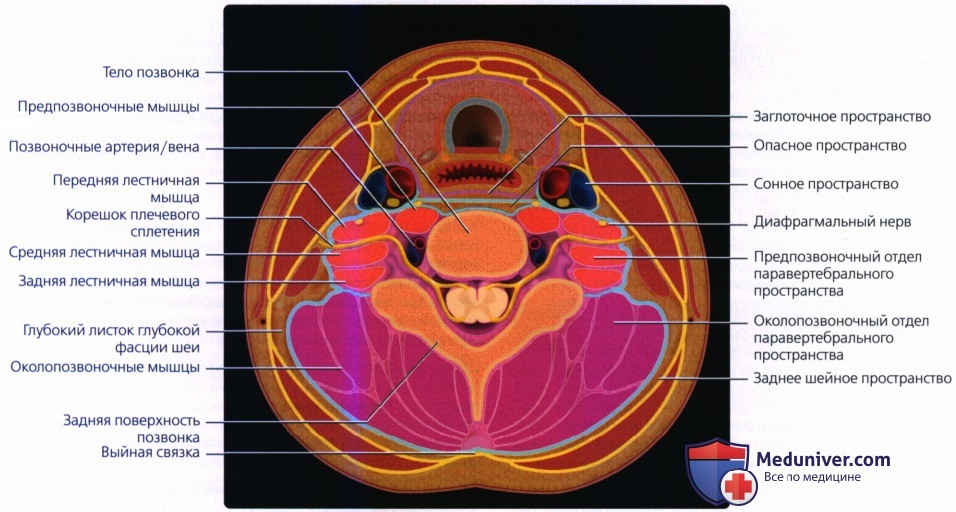
а) Общие сведения о паравертебральном пространстве. Паравертебральное пространство (ПВП) представляет собой пространство цилиндрической формы, которое расположено вокруг позвоночного столба и продолжается от основания черепа до верхнего средостения. Глубокий листок глубокой фасции шеи (ГЛ-ГФШ) полностью окружает ПВП, которое, в свою очередь, делится на предпозвоночное(предпозвоночная часть ПВП) и околопозвоночное (околопозвоночная часть ПВП).
Новообразование, расположенное в предпозвоночном пространстве, будет смещать предповозвоночные мышцы вперед. По этому признаку его можно отличить от новообразования заглоточного пространства, которое будет смещать эти мышцы кзади. Опухоль околопозвоночного пространства будет смещать жировую клетчатку заднего шейного пространства (ЗШП) в сторону от структур задней поверхности позвонков.
Глубокий листок глубокой фасции шеи выступает в качестве барьера, который предотвращает распространение инфекционного или опухолевого процесса, но при этом направляет его в эпидуральное пространство.
Одна из самых распространенных диагностических ошибок заключается в том, что рентгенолог принимает гипертрофию мышцы, поднимающей лопатку, за опухоль. Гипертрофия является следствием повреждения ЧН XI, которое чаще всего происходит во время шейной лимфодиссекции. Поставить правильный диагноз помогает атрофия трапециевидной и грудино-ключично-сосцевидной мышцы с одноименной стороны.
б) Показания и методы лучевой диагностики. Рентгеновские снимки шеи в боковой проекции позволяют быстро оценить состояние предпозвоночных тканей на предмет отека, а также определить целостность костных структур. Оптимальным методом визуализации мягких и костных тканей шеи является КТ с контрастированием в костном и мягкотканном окнах с сагиттальной и коронарной реконструкциями. Оптимальным методом визуализации в случае эпидурального распространения процесса является МРТ с контрастированием.
в) Лучевая анатомия. Само название этого пространства, «паравертебральное», достаточно четко описывает его анатомию. Это пространство цилиндрической формы, которое находится вокруг (пара-) позвоночного столба. Подобный термин использовался не всегда. Традиционно вся эта область, в том числе ткани, которые располагаются сзади и по бокам от позвоночника, называлась предпозвоночным пространством. Поскольку называть ткани, расположенные сзади и по бокам от позвоночника, предпозвоночными не слишком разумно, старая терминология была пересмотрена.
ПВП окружено ГЛ-ГФШ. Оно продолжается от основания черепа до верхнего средостения, до уровня Т4 позвонка. ПВП включает два основных компонента: предпозвоночный и околопозвоночный
Рассмотрим анатомические взаимоотношения этих двух пространств с окружающими тканями. Сразу спереди от предпозвоночного пространства расположены заглоточное и опасное пространства. Спереди и латеральнее лежит парное сонное пространство, а с латеральных сторон находится передний край ЗШП. Околопозвоночное пространство находится глубже ЗШП, позади от поперечных отростков шейных позвонков.
ГЛ-ГФШ полностью окутывает ПВП. Его передняя часть (передний ГЛ-ГФШ) проходит от поперечного отростка шейного позвонка одной стороны до поперечного отростка другой стороны, огибая спереди предпозвоночные мышцы. Задняя часть (задний ГЛ-ГФШ) огибает околопозночные мышцы и крепится к выйной связке, идущей вдоль остистых отростков позвонков.
Иногда хирурги называют переднюю часть глубокого листка «покрывалом», поскольку в ходе операции она выглядит как гладкая, похожая на покрывало поверхность, по которой глотка скользит вверх и вниз. Передняя часть глубокого листка является очень плотной и выступает в качестве двустороннего барьера. Поэтому, опухолевый или инфекционный процесс, локализующийся в предпозвоночном пространстве, по пути наименьшего сопротивления будет распространяться в эпидуральное пространство. В то же время, патологический процесс, локализующийся в глотке, обычно не проникает в ПВП.
Единственным образованием, проходящим через ГЛ-ГФШ, является плечевое сплетение. Нервные корешки С1-С5 выходят через межпозвоночные отверстия, проходят между передней и средней лестничными мышцами в предпозвоночном пространстве, а затем выходят через отверстия в ГЛ-ГФШ. Отсюда они направляются в ЗШП и далее в подмышечную ямку. За счет этого становится возможным периневральное распространение злокачественного процесса сразу в двух направлениях.
Чтобы понять, какие заболевания и псевдозаболевания могут поражать ПВП, сначала следует разобраться, какие важные анатомические структуры в нем расположены. В предпозвоночном пространстве находятся предпозвоночные мышцы (длинная мышца шеи и длинная мышца головы), лестничные мышцы (передняя, средняя, задняя), корешки плечевого сплетения, диафрагмальный нерв (СЗ— С5), позвоночные артерия и вена, тела позвонков. В околопозвоночном пространстве находятся околопозвоночные мышцы и структуры задней поверхности позвонков.
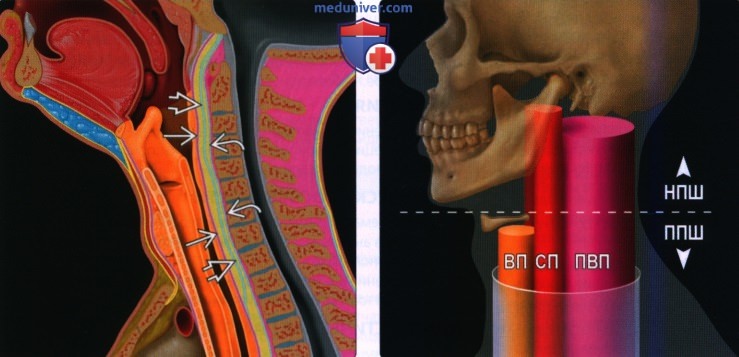
(Справа) Схема, голова и шея, вид сбоку. Паравертебральное пространство имеет цилиндрическую форму. Оно продолжается от основания черепа до средостения. Глубокий листок глубокой фасции шеи полностью окружает паравертабрельное пространство. 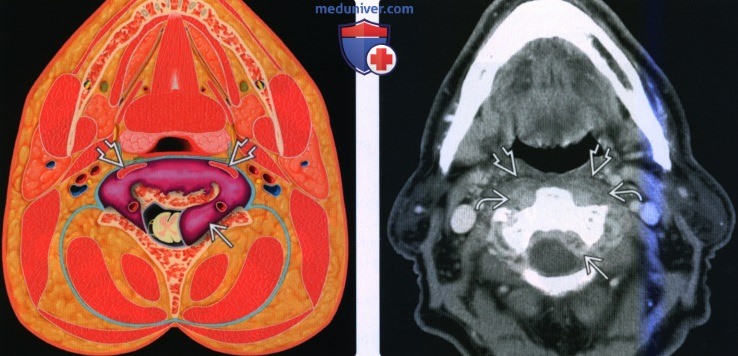
(Справа) КТ с КУ, аксиальный срез на этом же уровне. Флегмона-абсцесс в предпозвоночной части паравертебрального пространства. Отмечается накопление контраста. Слева виден эпидуральный абсцесс. Обратите внимание, что предпозвоночные мышцы смещены кпереди. 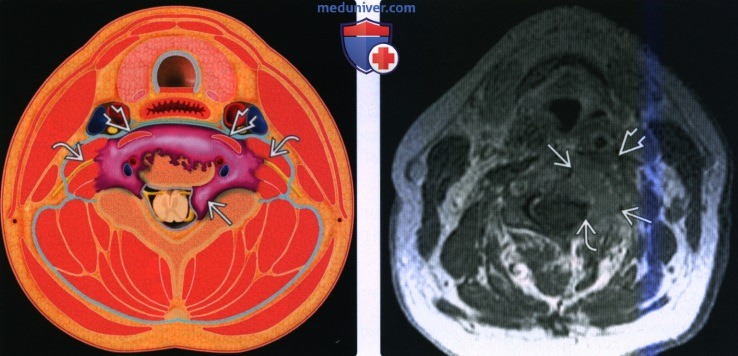
(Справа) МРТ Т1ВИ, аксиальная проекция. Метастатическое поражение тела позвонка и структур его задней поверхности слева. Опухоль накапливает контрастное вещество и распространяется в эпидуральное пространство. Обратите внимание, что предпозвоночные мышцы смещены кпереди.
г) Лучевая диагностика заболеваний паравертебрального пространства (ПВП). Описывая характеристики образования ПВП, сначала следует ответить на вопрос: «По каким признакам я определил, что это образование первично возникло в ПВП?». Патологический процесс происходит из предпозвоночного пространства, если он локализуется в толще предпозвоночных мышц или в теле позвонка. Также из предпозвоночного пространства будет происходить опухоль, смещающая предпозвоночные мышцы кпереди. В большинстве случаев именно по этому признаку можно отличить новообразование предпозвоночного пространства от новообразования заглоточного пространства, которое будет смещать предпозвоночные мышцы назад.
Новообразование локализуется в околопозвоночном пространстве, если оно либо находится в толще околопозвоночных мышц, либо смещает жировую клетчатку ЗШП в сторону от задней поверхности позвонков.
При патологическом процессе в предпозвоночном пространстве всегда следует искать признаки эпидурального распространения. Помните, что любой инфекционный или опухолевый процесс, распространяющийся за пределы ПВП, будет сдерживаться ГЛ-ГФШ. Поэтому по пути наименьшего сопротивления (через межпозвоночное отверстие) его путь будет лежать в эпидуральное пространство, в результате чего может возникнуть сдавливание спинного мозга.
Также патологический процесс может распространиться в ПВП по ветвям плечевого сплетения. Внеузловое распространение опухоли из подмышечных лимфоузлов (обычно при раке молочной железы) делает возможным ретроградное периневральное распространение опухоли по ветвям плечевого сплетения. И напротив, злокачественная опухоль ПВП может по этим нервам антероградно проникнуть в подмышечную ямку.
Чтобы дифференцировать остеомиелит тел позвонков от других заболеваний позвоночного столба, необходимо обратить внимание на наличиедеструктивных изменений запирательных пластинок соседних позвонков; также будет отмечаться повышение сигнала от межпозвоночного диска на Т2ВИ и накопление в нем контрастного вещества. Межпозвоночное пространство при метастатическом поражении или неходжкинской лимфоме будет не заинтересовано; также при данных состояниях обычно поражаются сразу несколько позвонков. Распространение в эпидуральное пространство может отмечаться при и при метастазах, и при лимфоме.
Одним из воспалительных заболеваний, сложным для лучевой диагностики, является тендинит сухожилия длинной мышцы шеи. Боль в области шеи, сопровождающаяся лихорадкой, может стать поводом к назначению КТ с контрастированием. На снимках будет определяться отек предпозвоночных тканей (вследствие отека заглоточного пространства), а также кальцификаты в предпозвоночных мягких тканях на уровне С1 /С2 позвонков. Такую картину не следует путать с заглоточным абсцессом. Этиология заболевания до конца не ясна. Вероятно, в его основе лежит реакция воспаления в ответ на инородное тело-кристаллы гидроксиапатита кальция
К доброкачественным нейрогенным опухолям ПВП относятся шваннома и нейрофима плечевого сплетения. И та, и другая выглядят как веретеновидные образования с четкими контурами, которые накапливают контрастное вещество. Располагаются они обычно между передней и средней лестничными мышцами.
В основе сосудистых заболеваний ПВП лежит поражение позвоночных артерий. Чаще всего встречаются расслоение, аневризмы и псевдоаневризмы позвоночных артерий. И хотя все эти состояния достаточно легко диагностируются при КТ-ангиографии, МРТ Т1ВИ с подавлением жира в аксиальной проекции помогает в диагностике расслоения: в просвете сосуда визуализируется гематома, которая обычно имеет форму полумесяца и гиперинтенсивный сигнал. Диагностика псевдозаболеваний (шейные ребра, увеличение поперечного отростка) или дегенеративных заболеваний (передняя межпозвоночная грыжа, гипертрофия суставных фасеток дугоотростчатых суставов, остеофиты тел позвонков). Одна из самых распространенных диагностических ошибок заключается в том, что рентгенолог принимает гипертрофию мышцы, поднимающей лопатку, за опухоль или ее рецидив. Такое «псевдозаболевание» является следствием поражения спинномозговой части добавочного нерва (ЧН XI), обычно вследствие шейной лимфодиссекции.
Повреждение добавочного нерва приводит к атрофии грудино-ключично-сосцевидной и трапециевидной мышц, а гипертрофия мышцы, поднимающей лопатку, развивается как компенсация с целью облегчить поднимание руки. На снимках мышца выглядит увеличенной, может накапливать контрастное вещество. Чтобы подтвердить диагноз, необходимо обратить внимание на уменьшенные в размерах трапециевидную и грудино-ключично-сосцевидную мышцы, которые часто подвергаются жировой инфильтрации.
Шванномы плечевого сплетения могут быть спорадическими, а могут возникать на фоне нейрофиброматоза II типа (множественные шванномы). Нейрофибромы также иногда возникают спорадически, но чаще всего встречаются у больных с нейрофиброматозом I типа. И нейрофибромы, и шванномы представляют собой медленно растущие безболезненные образования.
Повреждение позвоночных артерий может быть следствием как небольших (мануальная терапия), так и тяжелых травм. Одним из последствий повреждения позвоночной артерии может стать отсроченный инсульт. При повреждении задней нижней мозжечковой артерии у пациента развивается латеральный медуллярный синдром (Валленберга).
Тендинит сухожилия длинной мышцы шеи проявляются болью в шее и болью при глотании, которые длятся около 2-7 дней. У пациентов с гипертрофией мышцы, поднимающей лопатку, в анамнезе обычно имеются сведения о проводившейся шейной лимфодиссекции.
— Вернуться в оглавление раздела «Лучевая медицина»
Редактор: Искандер Милевски. Дата публикации: 9.1.2021
Диагностика МРТ грудного отдела позвоночника при болевом синдроме в спине
МРТ при болевом синдроме в спине (МРТ грудного отдела позвоночника)
При заболеваниях позвоночника боль может иррадиировать в любую часть грудной клетки, но чаще всего в область реберных хрящей, лопаточную и паравертебральную области. При поражении грудных позвонков боль также может возникать по передней поверхности грудной клетки и за грудиной, поэтому поставить диагноз весьма трудно.
Болеют люди всех возрастов, даже дети. Боль может напоминать стенокардию, желчную колику и другие заболевания внутренних органов. Ища причину боли, нужно исключить не только стенокардию, инфаркт миокарда, расслаивающую аневризму аорты, пневмонию, плеврит, но и болезни позвоночника.
Основные причины, вызывающие болевой синдром, выявляемые при МРТ исследовании, следующие:
1. Основная причина боли в спине – поражение суставов позвоночника при остеохондрозе и остеоартрозе.
Признаки артроза реберно-позвоночных соединений
К остеоартрозу позвоночника предрасполагают травмы грудной клетки, они особенно часты в контактных видах спорта.
Грыжи межпозвоночных дисков встречаются в грудном отделе позвоночника достаточно редко, что обусловлено большой стабильностью этого отдела позвоночника. Если грыжи и возникают, то чаще ниже уровня Th9 позвонка. Основной симтом – боль в спине, иррадиирующая в зону иннервации ущемленного корешка. Большие грыжи межпозвоночных дисков могут сдавливать спинной мозг, что проявляется нижним центральным парапарезом, нарушением чувствительности ног и нижней части туловища, недержанием мочи.
Остеохондроз. Грыжа диска, грыжевой секвестр.
2. Причиной болевого синдрома также могут быть переломы позвонков.
В силу анатомических особенностей чаще всего встречаются компрессионные переломы грудного отдела позвоночника, как травматические, так и патологические, вызванные разрушением позвонков вследствие миеломной болезни, метастатического поражения или остеопороза.
Посттравматическая компрессия Тh7-Th9, Th11 позвонков, хр. период, усиление грудного кифоза
Травма, компрессионный перелом (острый период)
Компрессионно-оскольчатый перелом Th11 позвонка
Метастазы, патологические переломыTh9, Th10 позвонков. Центральный стеноз позвоночного канала.
Остеопоротическая деформация Th6 позвонка
Метастазы, патологический перелом Th10 позвонка. Посттравматическая деформация Th2 позвонка.
3. Боль в спине может быть вызвана инфекционным или воспалительным поражением костных структур позвоночника и окружающих мягких тканей.
Остеомиелит позвоночника может быть как неспецифическим, так и специфическим ( при бруцеллезе, туберкулезе, сифилисе, брюшном тифе). Помимо боли в спине при остеомиелите наблюдаются общие симптомы – недомогание, слабость, лихорадка. Неспецифический остеомиелит следует подозревать у молодых людей, бруцеллезный – у сельскохозяйственных рабочих, туберкулезный – у иммигрантов, заключенных.
Жалобы на сильные боли в грудном отделе позвоночника. Пациент освободился из тюрьмы, в анамнезе tbc.
На уровне Th7-Th8 специфический туберкулезный спондилит +реконверсия костного мозга позвонков.
Спондилит Th5-Th6; миелит (Th3-Th6); эпидурит Th5-Th6. Стеноз позвоночного канала. Остеохондроз. Деформирующий спондилоартроз
4. Выраженной, постоянной и быстро нарастающей болью в спине, сохраняющейся в покое и ночью, сопровождающейся зачастую похудением, лихорадкой, недомоганием характеризуются новообразования позвоночника.
Деформация и разрушение позвонков могут быть вызваны первичными опухолями позвоночника, метастазами опухолей внутренних органов, а также опухолями спинного мозга, его корешков и оболочек.
Экстрадуральное объемное образование (Tr позвонка Th7). Стеноз позвоночного канала; компрессия спинного мозга.
Множественные метастазы с поражением тел и отростков позвонков, стеноз позвоночного канала
Гемангиомы Th5, Th10 позвонков
Очаг патологического МРС в передне-верхних отделах тела Th12 позвонка (диф диагноз между дистрофией /по типу Modic 3/ и метастазом.
Интрадуральное экстрамедуллярное объемное образование на уровне Th12 позвонка.
Интрамедуллярное объемное образование грудного отдела спинного мозга на уровне Th8
Экстрадуральное объемное образование позвоночного канала на уровне Th12 позвонка (более вероятно эпидурит, диф диагноз с объемом)
Нередко поражением позвоночника сопровождаются миеломная болезнь и лимфомы.
Множественные объемные образования средостения и паравертебральных мягких тканей (возможно лимфопролиферативный процесс)
cтруктурные изменения костного мозга (миеломная болезнь)
Из доброкачественных опухолей отдельно следует упомянуть остеоид-остеому. Эта опухоль дает своеобразную клиническую картину – боль в спине усиливается после употребления алкоголя и уменьшается после употребления аспирина.
После проведения лучевой терапии различных онкологических процессов позвоночника или внутренних органов происходят типичные изменения костного мозга позвонков – его истощение (жировая дегенерация).
Признаки истощения костного мозга Th6-Th8 позвонков (постлучевые изменения)
5. Причинами боли в спине в молодом возрасте могут быть анкилозирующий спондилит и остеохондропатия позвоночника (б-нь Шейерманна-Мау).
Болеют в основном мальчики – подростки.
Остеохондродисплазия (б-нь Шейерманна-Мау)
Остеохондродисплазия (б-нь Шейерманна-Мау) 1984 г.р.
6. У пациентов разных возрастных категорий, включая детей и подростков, боли в спине могут возникать при наличии врожденных аномалий развития.
Бабочкообразный позвонок, сколиотическая деформация позвоночника
Многоуровневая сочетанная аномалия позвоночника
Боль в грудном отделе позвоночника часто воспринимается как боль в сердце или же человек машет рукой: «А, просто простудился, пройдет!» Но на деле боль в грудном отделе позвоночника может быть сигналом многих заболеваний, о которых мы даже не догадываемся. Чтобы исключить патологический процесс и при необходимости вовремя начать лечение, необходимо пройти полное обследование. Одним из самых современных и наиболее достоверных методов в настоящее время является метод МРТ грудной клетки.










































