Что такое перианальная область
Перианальная область: что это и какие болезни могут там возникнуть?
Перианальная область так же, как и другие участки кожи человеческого тела подвержена различным заболеваниям. Термин определяет участок кожи, расположенный в непосредственной близости к анусу.
Многие пациенты отказываются от своевременной диагностики патологии, что необходимо для качественного и быстрого лечения, считая свою проблему слишком деликатной и одновременно не слишком серьезной. Обращение за медицинской помощью происходит уже с запущенными патологиями, серьезно повлиявшими на качество жизни больного.
Заболевания перианальной области
Специалисты делят все заболевания данной области на два типа:
Туберкулезный парапроктит
Заболевание проявляется возникновением на перианальной коже туберкулезных бугорков, в том числе и с язвочками. Причина патологии в первую очередь связана с пониженным иммунитетом, что расходится с общепринятым мнением, обвиняющим туберкулез легких.
Парапроктит диагностируется при отсутствии лечения первичных симптомов или присоединения патогенной флоры. Для диагностики осмотра врачом недостаточно.
Точный диагноз ставится на основании:
Ранний сифилис прямой кишки
Бледная трепонема предпочитает проникать в организм в небольшой зоне, расположенной между обычной кожей и слизистой кишки.
В другой статье мы обсуждали сифилис на половых органах. Здесь вы можете прочитать о сифилистической сыпи на головке у мужчин.
Патология выдает себя:
Язвы перианальной области
Изъязвления кожи на данном участке возникают исключительно в результате проникновения инфекции. Лечение не может быть эффективным до определения причины заболевания.
Больному нередко требуется консультация сразу нескольких врачей:
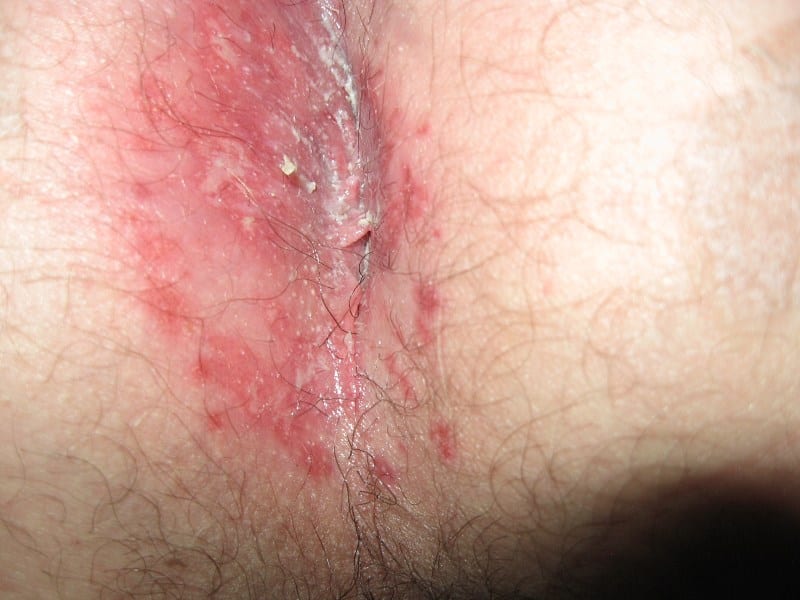
Остроконечные кондиломы в перианальной области
Изменения происходят в результате инфицирования вирусом папилломы человека. Заражение происходит только половым путем. Патология определяется при клиническом осмотре пациента, который может быть дополнительно подтвержден с помощью лабораторных исследований.
Папилломы — распространенные наросты на разных частях тела. Оцените визуально фото наростов на языке.
Лечение включает:
Неспецифичность симптомов патологии позволяет ей маскироваться под анальные трещины или геморрой. Первыми в группу риска попадают женщины в период постменапаузы.
Онкологические заболевания перианальной кожи связаны с:
Эффективность лечения напрямую связана со временем обращения за квалифицированной помощью.
Экзема перианальной области
Распространенная в проктологической практике патология способна протекать в острой форме или хронической. Классификация предусматривает разделение экземы на первичную и вторичную. Первичная форма считается наиболее загадочной.
С абсолютной уверенностью назвать причины ее возникновения специалисты не решаются, предполагая, что она может быть связана с:
Вторичная экзема перианальной области развивается на фоне:
В группу риска специалисты включают людей, имеющих лишний вес, а также тех, кто проживает в теплом важном климате, предпочитает тесное белье и чрезмерную физическую активность. Среди негативных факторов выступает и гиподинамия.
Вы можете узнать про лечение экземы у детей тут.
Перианальный дерматит
Патология характеризуется воспалением кожи.
Причинами заболевания считаются:
Заболевание сопровождается появлением пузырьков, язв.
Перианальный дерматит принято разделять на подвиды:
Причины заболеваний перианальной области
Симптомы заболеваний перианальной области
Для большинства патологий кожи на данном участке характерно появление зуда, боли или высыпаний. Признаки заболеваний могут проявляться все сразу или по отдельности, отличаться интенсивностью в зависимости от причины возникновения и особенностей протекания болезни.
Зуд в перианальной области
При диагностике заболевания врачу необходимо определить, является зуд первичным или вторичным:
При отсутствии качественного лечения вторичного зуда, изменения поверхности кожи становятся все более серьезными. Верхний слой кожи утолщается, может возникнуть шелушение. В результате расчесов повреждается целостность кожного покрова, открывая путь для бактерий.
Боль в перианальной области
Частные случаи:
Высыпания в перианальной области
Сыпь на коже, прилегающей к анусу, вызывается целым рядом инфекционных, венерических, онкологических заболеваний. Ее появление требует от пациента пройти обследование у врача проктолога и дерматолога. Самостоятельно поставить диагноз, основываясь на цвете высыпаний, их интенсивности и структуре, невозможно.
Принципы терапии заболеваний перианальной области
Для лечения таких патологий всегда используется комплексный подход.
Он основан на:
Профилактика заболеваний перианальной области
Методы профилактики:
Заболевания перианальной области не настолько деликатны, чтобы отказываться от обращения за квалифицированной медицинской помощью. Появление сыпи, боли и зуда далеко не всегда связано с наличием анальных трещин или геморроя, поэтому самолечение лишь усугубит ситуацию.
Чем раньше будет диагностировано заболевание, тем эффективнее будет лечение, ведь в некоторых случаях речь идет о жизни заболевшего.
Архив
Заболевания перианальной зоны
1. ГЕМОРРОЙ
Геморрой известен с древнейших времен, он считается “расплатой” человека за прямохождение, однако до сих пор даже среди врачей часто наблюдаются ошибочные представления об этой патологии, как и в целом об анатомии и физиологии аноректальной зоны.
Только в США геморроем страдают свыше 10 млн лиц, то есть более 4% населения. Треть из них обращается за медицинской помощью, что составляет до 1,5 млн посещений ежегодно. В связи с тем, что геморрой у большинства лиц бессимптомный, оценки его распространенности преимущественно занижены. Пиковый возраст заболеваемости колеблется в пределах 45–65 лет. Однако число геморроидэктомий в стационаре уменьшается: пик их количества приходился на 1974 г. — 117 вмешательств на 100 000 населения, тогда как в 1987 г. уже только 37 на 100 000. Частично это может объясняться амбулаторным лечением.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Термин “геморрой”, как правило, применяется в отношении клинических проявлений, обусловленных геморроидальными узлами, которые имеются и у здоровых лиц. Kогда эти сосудистые образования вызывают симптоматику, то большинство врачей и население называют заболевание геморроем. Как правило, геморроидальные узлы обуславливают симптоматику при увеличении, воспалении, тромбозе и выпадении.
Геморроидальные узлы не являются варикозными венозными образованиями (как часто ошибочно считается); это дилятированные артериовенозные комплексы — очаги [1] сосудистых структур (артериолы, венулы и артериолярно-венулярные соединения), гладких мышц (например, мышцы Трейтца) и соединительной ткани, покрытые нормальным эпителием анального канала. Они появляются уже во время внутриутробного развития и сохраняются на протяжении всей жизни здорового человека. Кровотечение из геморроидальных узлов по своему характеру является артериальным, о чем свидетельствует как ярко-красный цвет, так и рН крови.
Геморроидальные узлы разделяются на внутренние и наружные (рис. 1), границей между ними является зубчатая линия (linea pectinea) — наружные узлы покрыты плоским эпителием, а внутренние — цилиндрическим (слизистой). Кроме того, наружные геморроидальные узлы иннервируются кожными нервами перианальной области — срамным нервом и крестцовым сплетением, тогда как внутренние геморроидальные узлы не иннервируются соматическими нервами и поэтому не вызывают боли. На уровне зубчатой линии внутренние геморроидальные узлы фиксируются к подлежащим мышцам слизистой поддерживающей связкой. Геморроидальные узлы образуют 3 основных комплекса на левой, задне-правой и передне-правой стенках анального канала. Между этими большими геморроидальными комплексами могут располагаться мелкие узлы. Отток крови из внутренних геморроидальных узлов происходит в верхнюю прямокишечную вену и, соответственно, в систему воротной вены, из наружных — в нижнюю прямокишечную вену, то есть в систему нижней полой вены. Между этими двумя системами имеются анастомозы.
Рис. 1. Анатомия анального канала.
Функция геморроидальных узлов в здоровом организме не вполне понятна. Считается, что они играют важную роль для удержания кала. Kогда человек кашляет, чихает или натуживается, узлы наполняются кровью, увеличиваются и усиливают замыкательную функцию ануса в то время, когда давление в прямой кишке повышено. Они также могут играть существенную роль в чувствительности анального канала, в частности, в дифференциации жидкости, твердого содержимого или газа. Поскольку геморроидальные узлы являются частью физиологического удерживающего механизма ануса, необходимо помнить, что операция может иногда привести к недержанию ануса разной выраженности, в первую очередь у лиц, у которых перед операцией был лишь пограничный контроль этой функции.
Сейчас считается, что длительное вождение автомобиля, сидение на холоде, физический труд и острая пища не играют существенной роли в развитии геморроя, как считалось ранее. Большинство исследований свидетельствует, что питание, бедное волокнами, приводит к формированию малого объема каловых масс и натуживанию при дефекации. Такое повышенное давление вызывает к увеличение геморроидальных узлов, возможно, в связи с препятствованием венозному оттоку. Геморроидальные проблемы могут также быть обусловлены беременностью и ненормально высоким давлением внутреннего сфинктера. Действующим механизмом считается уменьшение венозного оттока. Считается, что длительное сидение в туалете (например, с газетой или книгой) приводит к нарушению венозного оттока из перианальой области (эффект турникета) и увеличению геморроидальных узлов. Со временем ослабляется связь узла с подлежащей стенкой кишки, узел увеличивается, слизистая над ним становится ранимой и усиленно васкуляризированной. С возрастом, начиная с третьего десятилетия жизни, наблюдается ослабление поддерживающих структур, что облегчает выпадение узлов.
Некоторые авторы отмечают повышенный тонус анального канала в покое у пациентов с геморроем. Интересно, что тонус в покое после геморроидэктомии снижается. Этими изменениями тонуса объясняется лечебный механизм действия дилятации ануса по Лорду (см. далее).
Беременность способствует развитию симптоматики геморроя преимущественно в последнем триместре, этиология этого не вполне понятна, возможно, в основе лежат гормональные изменения или прямое давление беременной матки на вены, запоры, часто наблюдающиеся у беременных. Следует отметить, что у большинства пациенток после родов симптоматика исчезает.
Часто наблюдается сочетание воспалительных заболеваний кишечника (язвенного колита и болезни Kрона) и геморроя, поэтому их нужно искать при необычных клинических проявлениях.
КЛИНИКА
Симптоматика геморроя разделяется на связанную с наружными и внутренними геморроидальными узлами. Внутренний геморрой не вызывает кожной боли, он может быть связан с кровотечением и выпадением узлов. Последнее может вызывать перианальную боль вследствие спазма сфинктерного комплекса. Дискомфорт исчезает после вправления узлов. Боль при наличии внутренних геморроидальных узлов может появляться также вследствие их ущемления и перекручивания. Опять-таки, боль связана со спазмом сфинктерного комплекса, при перекручивании может возникать дискомфорт в более глубокой области. При возникновении этих явлений спазм сфинктера также приводит к сопутствующему тромбозу наружных геморроидальных узлов и острой боли в этой области кожи.
Внутренний геморрой при выпадении узлов (рис. 2) может сопровождаться наслоениями слизи на коже перианальной области. Эта слизь с примесями кала может вызывать дерматит, который называют анальным зудом. Геморрой при этом не является первопричиной, а только механическим переносчиком причинных элементов.
 |



Рис. 2. Внутренний геморрой. a) три группы внутренних геморроидальных узлов; б) внутренние геморроидальные узлы возле зубчатой линии; в) выпадение внутренних узлов наружу; г) выпадение узлов и кровотечение.
Геморроидальное кровотечение отличается ярко-красным цветом крови, кровь выделяется вместе с каловыми массами или после них, часто просто капает из заднего прохода в унитаз. После дефекации кровотечение, как правило, полностью прекращается.
Симптоматика наружного геморроя (рис. 3) возникает двумя путями. Во-первых, может развиваться острый тромбоз наружной геморроидальной вены, который, как правило, связан со специфическими событиями — физическими упражнениями, натуживанием при запоре или поносе или с изменениями питания. Он возникает остро и сопровождается болью. Боль обусловлена быстрым растяжением кожи над тромбом и отеком окружающих тканей, она продолжается 1–2 недели и стихает после разрешения тромбоза. Однако после лизиса тромба растянутая кожа перианальной области образует излишние складки, или “выросты”. Иногда наблюдается изъязвление кожи над тромбированным узлом с возникновением кровотечения.
Рис. 3. Наружный геморрой.
Во-вторых, наружные геморроидальные узлы могут повреждаться при гигиене этого участка, что обусловлено наличием кожных выростов после эпизодов тромбоза.
ОБСЛЕДОВАНИЕ
Обследование начинают с осмотра и исследования перианальной области. С пациентом нужно спокойно и подробно обсудить характер обследования и предупреждать обо всех своих действиях, поскольку люди боятся анального обследования. Наиболее удобным для пациента является положение на левом боку с ногами, приведенными к груди. Ягодицы при этом должны немного выходить за пределы стола. Легкое разведение ягодиц дает возможность осмотреть большую часть кожи анальной области, в т. ч. дистальную часть анального канала. Для облегчения обследования при болевых ощущениях можно применять мази с местными анестетиками (например, 5% лидокаиновую мазь). Даже без внутреннего исследования можно легко выявить анальную трещину и перианальный дерматит, наличие рубцов или свищей. Определите локализацию и размеры кожных выростов и наличие тромбоза. Нормальный характер складок анальной области и нормальное сокращение ануса (“моргание”) при стимуляции подтверждает впечатление об интактности. Пациента просят также потужиться, чтобы оценить выпадение узлов. При пальцевом исследовании анального канала можно обнаружить участки индурации и изъязвления. Кроме того, при пальцевом исследовании оценивают как тонус анального канала в покое, так и волевое сокращение сфинктера. У всех мужчин нужно провести пальпацию предстательной железы. Поскольку внутренние геморроидальные узлы представляют собой мягкие сосудистые образования, как правило, они не пальпируются, если нет тромбоза.
Для осмотра внутренних геморроидальных узлов необходимо провести аноскопию (рис. 4). Устройство должно быть с боковым полем зрения (скошенным срезом). Пролапс можно выявить при выполнении приема Вальсальвы, особенно когда пациент сидит на корточках. Если же у пациента было кровотечение, а его источник в анальной области четко идентифицировать не удалось, а также при возрасте старше 50 лет или отягощенном семейном анамнезе (рак толстой кишки либо полипоз) необходимо провести колоноскопию (рис. 5) для исключения заболевания более проксимальных отделов кишки. Из лабораторных методов исследования практическое значение имеет общий анализ крови при указаниях пациента на кровотечение.
Рис. 4. Аноскопия при внутреннем геморрое.

Рис. 5. Внутренний геморрой — инверсионный обзор при колоноскопии.
Внутренний геморрой классифицируется в соответствии с симптоматикой, в первую очередь, пролабированием наружу. Степень І проявляет себя только незначительным кровотечением либо бессимптомна, узлы не выходят за пределы анального канала; степень ІІ — наблюдается выпадение и спонтанное вправление узлов; степень ІІІ — узлы приходится вправлять рукой; степень IV — узлы хронически пролабируют наружу. При степенях ІІ–IV могут наблюдаться кровотечения различной интенсивности с болевыми явлениями или без них.
ЛЕЧЕНИЕ
Лечить геморрой следует только при наличии у пациента жалоб. В зависимости от жалоб лечение включает: 1) изменение диеты и стиля жизни; 2) неоперативные (консервативные)/амбулаторные методы; 3) оперативную геморроидэктомию.
Во многих случаях симптомы геморроя исчезают уже после коррекции диеты. Уменьшение натуживания при дефекации и профилактика запоров относятся к мероприятиям первой линии при внутреннем геморрое І–ІІ ст. В частности, существенный эффект, по сравнению с плацебо, дает псилиум [2], обеспечивая увеличение объема и размягчение каловых масс, уменьшение кровотечений и боли. В ряде случаев псилиум эффективен также при диарее. Считается, что количество волокон в суточном рационе должно превышать 25 г (в рационе среднестатистического американца оно составляет 8–15 г). Назначается также докусат натрия (Colace) 50–500 мг/сутки в 2–4 приема. Рекомендуется избегать острой и жирной пищи.
Антидиарейные средства иногда необходимы при лечении пациентов с симптоматикой геморроя и поносами. Для пациентов подчеркивайте, что туалет не является читальней: сидеть на унитазе нужно только до тех пор, пока не освободятся нижние отделы кишечника. Пациентам с избыточным весом рекомендуется похудеть, а при сидячей работе — свести период сидения к минимуму.
При острой боли назначаются местные (лидокаиновая мазь и т. п) и системные анальгетики, иногда — короткий курс местных аппликаций стероидных кремов [3]. S. Thornton редко рекомендует местные средства (мази, кремы и т. п.), поскольку симптоматика геморроя обусловлена выпадением узлов, тромбозом и кровотечениями. По его мнению, свечи действуют в основном за счет смазывающего эффекта.
Как правило, теплая ванна приносит облегчение при болезненных перианальных состояниях благодаря расслаблению сфинктера и уменьшению спазма. При остром тромбозе может помочь прикладывание льда. Не следует использовать для проведения ванночек портативные устройства («сидячие ванны»), поскольку их использование, как и сидение на унитазе, может привести к венозному застою в перианальной области и, соответственно, ухудшению симптоматики; их можно рекомендовать только малоподвижным пациентам пожилого возраста.
У беременных лечение геморроя направлено на симптоматику заболевания. Как правило, достичь успеха удается с помощью консервативного лечения или амбулаторной тромбэктомии. Wijayanegara et al. в плацебо-контролированном исследовании засвидетельствовали улучшение при приеме пациентками препаратов рутозидов (уменьшающих хрупкость капилляров) по 500 мг дважды в день. Необходимость в оперативной геморроидэктомии у беременных женщин возникает редко, она выполняется преимущественно под местной анестезией и считается безопасным вмешательством.
Для деструкции внутренних геморроидальных узлов применяется много методов: перевязка резиновыми кольцами, склеротерапия, инфракрасная фотокоагуляция, биполярная электрокоагуляция, лазерная абляция, криодеструкция, дилятация ануса по Лорду и резекция хирургическим путем. За исключением хирургической резекции, все эти методики относятся к неоперативным; их предлагают в качестве лечения первого выбора при внутреннем геморрое І и ІІ ст. (иногда — ІІІ ст.), который не поддается консервативному лечению. Поскольку внутренние узлы имеют соматическую иннервацию, их нельзя разрушать без анестезии. У опытных специалистов все консервативные методы проявляют подобную эффективность (порядка 60–90%). Опытный врач во многих случаях может успешно лечить неоперативным путем и внутренний геморрой ІІІ–IV ст. Противопоказаниями для этих методов являются иммунодефицитные состояния (в том числе СПИД), коагулопатия, синдром раздраженной кишки, беременность и период непосредственно после родов, выпадение стенки прямой кишки, большие анальные трещины и инфекционный процесс, опухоли.
Рис. 6. Перевязка основания узла латексным кольцом (а),
склерозирование геморроидального узла (б).
Адекватные результаты на ранних стадиях внутреннего геморроя обеспечивает склеротерапия (рис. 6б), однако сейчас она применяется реже в связи с такими осложнениями, как фиброз, анафилаксия и большие изъязвления. От дилятации по Лорду (пальцевого растяжения ануса) большинство врачей отказалось, поскольку она приводит к неконтролируемому нарушению сфинктерного механизма [4].
Рис. 7. Перевязка основания узла латексным кольцом.
Большинство пациентов отмечает облегчение от консервативных мероприятий. В решении вопроса о хирургическом лечении нужно опираться на симптоматику, а не на внешний вид узлов. Нецелесообразно оперировать пациентов с выпадением внутренних геморроидальных узлов или выростами перианального участка кожи, при отсутствии других жалоб. Хирургическая резекция является методом резерва для пациентов с геморроем ІІІ–IV степени, при неэффективности неоперативного лечения и при выраженной симптоматике наружного геморроя или при наличии кожных выростов. Преимуществ лазерной геморроидэктомии в плане уменьшения боли или сокращения сроков заживления в исследованиях не засвидетельствовано. Геморрой оперируют также как сопутствующее заболевание при вмешательстве в анальной области по поводу другого заболевания (например, трещины). При хирургической геморроидэктомии важной является перевязка ножки узла и сохранение слизистой между геморроидальными комплексами. В Великобритании традиционно чаще выполняют классическую геморроидэктомию по Милликену-Моргану с оставлением ран открытыми, а в США — вариант по Фергюссону (рис. 8) с ушиванием раны рассасывающимся шовным материалом. Сейчас исследуется возможность геморроидэктомии при помощи специальных стаплеров, которая характеризуется более легким послеоперационным периодом.
Рис. 8. Операция по Милликену-Моргану с ушиванием ран (модификация Фергюссона).
Наружный геморрой, как правило, обуславливает симптоматику вследствие острого или рецидивирующего тромбоза либо гигиенических проблем. Идентифицируется болезненное сосудистое образование и под местной анестезией удаляется вена с покрывающей ее кожей. Ушивать рану после гемостаза не обязательно. Следует помнить, что острый тромбоз претерпевает обратное развитие на протяжении 10–14 дней. Кроме случаев острого тромбоза, оперируют пациентов с выраженными кожными выростами, создающими гигиенические проблемы, неоднократным тромбозом в анамнезе либо выраженным внутренним геморроем.
Редчайшим состоянием, требующим ургентной помощи, является острый геморроидальный криз, который сопровождается сильной болью. Механизм его состоит в пролапсе больших внутренних геморроидальных узлов, сокращении сфинктера и их ущемлении. Это приводит к отеку и иногда к тромбозу наружных геморроидальных узлов. В данной ситуации необходима ургентная операция, которая гарантирует хорошие результаты.
В послеоперационном периоде важно регулярное опорожнение кишечника и мягкая консистенция кала, что достигается при помощи объемообразующих препаратов (например, псилиума) и орального приема жидкости. Kупание в ванной обеспечивает комфорт и гигиену.
У квалифицированных хирургов частота послеоперационных осложнений (стеноз, кровотечение, инфекционные осложнения и т. п.) не превышает 5%. Отмечается также задержка мочеиспускания, которую связывают с особенностями техники анестезии и с периоперационным введением жидкости. При адекватной технике операции частота рецидивов не превышает 2–5%, при неоперационных методах лечения (резиновые кольца и т. п.) она достигает 30–50% за 5–10 лет. Как правило, такие рецидивы можно лечить неоперативным путем.
Подготовил Игорь Тумак
При подготовке статьи использованы такие материалы:
[1] В англоязычной литературе встречается название “cushions” — букв. “подушки”. (Прим. ред.).
[2] Препарат семян подорожника. В Украине зарегистрирован препарат Мукофальк (Прим. ред.).
[3] Напр., гель Нефлуан. (Прим. ред.).
[4] Московская школа проктологов предлагает по ходу геморроидэктомии либо даже простой перевязки узлов дополнять операцию частичной сфинктеротомией, которая облегчает состояние больного, не нарушая удержания кала и газов. (Прим. ред.).