Что такое периферическая вена
Взятие крови из периферической вены
Взятие крови из вены пугает даже бывалых пациентов. Воображение рисует не самые радужные картинки. И тем не менее при достаточной квалификации медработника взятие крови из периферической вены не доставит никакого дискомфорта.
На что берут кровь из периферических вен?
В зависимости от того, какую информацию хочет получить доктор, кровь из вены берется для различных исследований, среди которых:
Некоторые из этих анализов требуют забора крови в стерильные пробирки или вакуумные системы, в других случаях используются стерильные одноразовые шприцы и обычные пробирки.
Как берут кровь из вены?
Пациент кладет руку на специальную подушечку. Медработник прощупывает вену, после чего просит зажать кулак и затягивает выше локтя специальный жгут. Место, откуда будет выполняться взятие крови из периферической вены, обрабатывается спиртом. Затем иглой делается прокол. Как только кровь побежит, жгут снимают, а пациента просят разжать кулак. Кровь может набираться в шприц или сразу в пробирку. Для разных анализов требуется различный объем исследуемого материала. В конце процедуры медсестра положит на место прокола пропитанную спиртом ватку. Ее нужно будет держать в течение 5-15 минут.
Подготовка к забору крови
Некоторые из анализов (в частности биохимический, а также кровь на сахар) сдают натощак. Процессы, которые запускаются в организме после еды, могут значительно искажать объективную картину состояния крови. Поэтому доктор, назначающий исследование, заранее предупреждает о том, что перед взятием крови из периферической вены нельзя завтракать. Если же вы не знаете, можно или нет принимать пищу перед анализом, лучше воздержитесь от еды. Так вы гарантированно сдадите анализы в срок, а значит к следующему приему у врача они уже будут готовы.
Вы боитесь сдавать кровь из вены или у вас был печальный опыт ранее? Обращаясь к процедурный кабинет центра “Медик” вы получите позитивный опыт, ведь у нас работают опытные и аккуратные сотрудники. Внимательное отношение к каждому пациенту и его психологическому состоянию позволяет качественно забирать анализы без неприятных ощущений для клиента.
Заболевание периферических артерий и вен: тромбозы, варикоз, аневризмы
Заболевания периферических сосудов и артерий – группа заболеваний воспалительного характера, которые в большинстве случаев сопровождаются поражением артерий и вен нижних (реже – верхних) конечностей. При данных патологиях происходит сужение или значительное расширение просвета сосудов, нарушается кровообращение и питание тканей на пораженных участках.
Ряд этих заболеваний вызываются атеросклеротическими изменениями стенок артерий, а варикоз или аневризмы аорты и артерий провоцируются патологическим перерастяжением венозных и артериальных стенок. Диагноз устанавливается на основании физикального обследования и результатов некоторых инструментальных исследований, позволяющих визуализировать характер изменений в стенках сосудов. При тяжелом течении пациентам с такими заболеваниями может понадобится проведение хирургических операций для коррекции сосудистой патологии, в более легких случаях возникающие нарушения могут устраняться консервативным путем.
Облитерирующий атеросклероз
Заболевания периферических артерий (ЗПА) в большинстве случаев провоцируются атеросклерозом – другим системным заболеванием, характеризующимся нарушениями в строении стенок артерий. В просвете сосудов формируется атеросклеротические бляшки, приводящие к оседанию тромбов, сужению просвета артерии и возникновению участков тромбозов. В итоге трофика окружающих пораженный сосудов тканей нарушается, они начинают страдать от ишемии (недостаточного притока крови) и у больного возникает облитерирующий атеросклероз.
Тромбозы обычно поражают сосуды нижних конечностей на уровне:
брюшной аорты (синдром Лериша) – сужается инфраренальный отдел брюшной аорты и кровообращение нарушается в обеих ногах;
таза – поражается подвздошная артерия;
бедра – закупоривается просвет бедренной артерии;
голени – тромбы оседают в артериях голени и ступней.
При значительных сужения периферических артерий ног трофика тканей может нарушаться настолько, что у больного из-за постоянной ишемии возникают трофические язвы и может развиваться гангрена, приводящая к необходимости ампутации ноги. Кроме этого, атеросклероз склонен к прогрессированию и у пациента в будущем возрастает риск развития инфарктов миокарда и инсультов, так как в патологический процесс вовлекаются и коронарные и сонные артерии.
Процесс возникновения и распространения атеросклеротических бляшек протекает незаметно почти у 50% больных. Нередко пациенты с такими патологиями обращаются к врачу уже тогда, когда консервативных методов лечения бывает недостаточно для восстановления кровотока и есть необходимость в выполнении хирургической коррекции пораженных артерий.
Причины ЗПА такие же, как и провоцирующие развитие атеросклероза факторы:
*дисбаланс в липопротеидах и скопление холестерина в сосудистых стенках;
аутоиммунные патологии, сопровождающиеся инфильтрацией стенок сосудов лейкоцитами и макрофагами;
врожденные дефекты в строении сосудов;
гормональные дисбалансы адренокортикотропных и гонадотропных гормонов, приводящие к повышению уровня холестерина в крови;
сбои в антиоксидантных системах;
*Повышенным считается уровень общего холестерина более 8 ммоль/л, уровень ЛПВП у мужчин менее 1 ммоль/л и у женщин менее 1, 3 ммоль/л, уровень ЛПНП более 6 ммоль/л, уровень триглицеридов более 1, 7 ммоль/л.
Все эти причины могут запускать процесс формирования атеросклеротических отложений, но ведущая роль в поражении периферических артерий лежит на нарушениях липидного баланса. По данным статистики чаще с подобными патологиями приходится сталкиваться именно мужчинам старше 40 – 45 лет.
Предрасполагать к развитию атеросклеротических поражений артерий могут следующие контролируемые и неконтролируемые факторы:
возраст (для женщин после 55 лет и мужчин после 45 лет);
лишний вес и объем талии у женщин более 88 см, а у мужчин более 100 см;
артериальная гипертензия более 180/110 мм рт. ст.;
наследственные нарушения (коагулопатии, гомоцистинурия);
наследственная предрасположенность к заболеваниям сосудов и сердца;
врожденные аномалии сосудов;
прием большого количества фаст-фудов, жирного, жареного, мучного, сладостей, сдобы, газированных напитков;
прием препаратов, приводящих к повышению уровня холестерина в крови;
прием гормональных противозачаточных;
нарушения в свертывающей системы крови, сопровождающиеся повышенным тромбообразованием;
хронический дефицит сна.
Неконтролируемые факторы невозможно устранить. Они способствуют формированию атеросклеротических бляшек, но при отсутствии контролируемых состояний не способны вызывать облитерирующий атеросклероз.
При развитии атеросклероза происходит следующее:
на внутренней стенке артерии формируется трансформирующееся в липосклероз липидное пятно, приводящее к формированию нестабильных атеросклеротических бляшек, которые еще могут растворяться;
возникают фиброзные бляшки, которые уже не могут рассасываться, и развивается атероматоз, сопровождающийся распадом содержимого бляшек, коллагена и эластина в сосудах;
при распаде бляшек начинается стадия осложнений атеросклероза: тромбозов, эмболий, разрывов сформировавшейся в просвете артерии аневризмы;
формирование атерокальциноза – стадия сопровождается отложением в атеросклеротической бляшке солей кальция и тяжелейшей ишемией тканей и органов.
Симптомы заболеваний периферических артерий возникают не сразу, а только на стадии выраженной ишемии того или иного участка. Вначале у больного возникают жалобы на появление болей, судорог и усталости в ногах после ходьбы или физических нагрузок. Боли обычно располагаются в области бедер, ягодиц и стоп. Иногда у больных могут возникать отеки. Так же в зоне повреждения артериального сосуда нет пульсации. Кожа на пораженной конечности становится более бледной и прохладной на ощупь на уровне поражения артерий. У мужчин из-за нарушения кровотока могут возникать проблемы с потенцией.
Несколько позднее у пациента появляется такой характерный для облитерирующего атеросклероза нижних конечностей симптом как перемежающаяся хромота (клаудикация) – боль и судороги в икроножных мышцах, усиливающиеся при ходьбе. Она провоцируется дефицитом кислорода, который максимально выражен во время ходьбы, и исчезает после того как человек останавливается.
Перемежающаяся хромота наиболее выражена при подъеме по лестнице. Вначале она возникает после ходьбы на значительные расстояния, а затем, по мере прогрессирования атеросклеротических поражений артерий и ишемии, появляется даже после преодоления совсем небольших расстояний. На самых поздних стадиях она возникает даже во время покоя. Это состояние принято называть критической ишемией.
I – симптомы тромбоза и сужения артерий не ощущаются;
IIa – боли и перемежающаяся хромота возникают после преодоления более 200 м;
IIb – болевой синдром и хромота возникают при преодолении менее 200 м;
III – боли и перемежающаяся хромота возникают в состоянии покоя;
IV – из-за ишемии происходит возникновение язв и ран, вследствие некроза тканей.
На прогрессирование ЗПА указывают следующие проявления:
усиление болевого синдрома;
нарушения чувствительности и похолодание конечности;
сухость кожи и появление склонных к инфицированию трещин;
возникновения язв и ран на стопах, голени или пальцах ног.
При осложненном течении ЗПА приводит к развитию гангрены и необходимости срочной операции по ампутации конечности.
Аневризмы
Аневризмы периферических артерий характеризуются появлением патологически расширенных участков стенки артерий, возникающих из-за ее ослабления. В результате стенка артерии выпячивается и это состояние может осложняться тромбоэмболией, инсультами, или, при значительном истончении артериальной стенки, разрывами.
Около 70% таких аневризм возникает в области подколенных артерий, а 20% – в подвздошно-бедренном сегменте. Иногда они сочетаются с аневризмами брюшной аорты, которые в 50% случаев бывают двусторонними. Обычно аневризмы периферических артерий провоцируются атеросклерозом и инфекционными заболеваниями (в таких случаях выпячивание чаще всего локализуется в бедренной артерии). Иногда первопричиной их возникновения становится ущемление подколенной артерии или септические эмболы, приводящие к формированию микотической аневризмы.
Периферические аневризмы часто протекают бессимптомно. В некоторых случаях они проявляются следующими симптомами:
боль при прощупывании;
бледность и похолодание пораженной конечности;
отсутствие пульса в области поражения при тромбоэмболии или разрыве патологического выпячивания;
боли, повышение температуры, общее недомогание (при инфекционной природе аневризм).
Риск разрыва артерии в области аневризмы низкий – не более 5% при подколенных выпучиваниях и 1 – 14% при илиофеморальных аневризмах.
Варикозное расширение вен
Варикозное расширение вен – это патологическое расширение просвета поверхностных венозных сосудов, сопровождающееся несостоятельностью венозных клапанов и приводящее к нарушению кровотока. Обычно выяснить основную причину повреждения сосудов не удается. Подобное нарушение как правило вызывается первичной клапанной недостаточностью и рефлюксом, первичным расширением венозных стенок из-за слабости сосудистых тканей, хронической венозной гипертензией или недостаточностью.
Чаще варикоз выявляется у женщин. Нередко он возникает на фоне беременности или тяжелых родов. Факторы риска его развития обычно отсутствуют, но иногда его возникновение объясняется наследственной предрасположенностью. Как правило, происходит поражение именно вен нижних конечностей.
Симптомы варикозной болезни не всегда заметны визуально. В начале вены могут быть напряженными и пальпируемыми. По мере прогрессирования заболевания они увеличиваются, выступают над поверхностью кожи и становятся видимыми. У больного возникают жалобы на боли в ногах, ощущения дискомфорта, усталости, напряжения и давления. Особенно патологические расширенные сосуды заметны в положении стоя.
При тромбировании вены у пациента появляются сильные боли, а поверхностные вены могут формировать венозные буллы, которые при малейшем физическом воздействии разрываются и кровоточат. Иногда такие кровотечения остаются незамеченными (например, во время сна), и приводят к летальному исходу.
Язвы и другие дерматологические нарушения при варикозе возникают редко. Они могут проявляться в виде появляющихся в области лодыжки проявлений экземы или пигментаций. Язвенные поражения обычно возникаю после травмы и бывают небольшими по размеру и поверхностными.
Диагностика сосудистых заболеваний нижних конечностей
Для выявления облитерирующих заболеваний артерий нижних конечностей (ОЗАНК) и аневризм больного направляют к сосудистому хирургу. После физикального осмотра пациенту может назначаться проведение следующих исследований:
определение лодыжечно-плечевого индекса;
допплерографическое и дуплексное ультразвуковое сканирование;
КТ-ангиография и МРТ-ангиография;
анализы крови на уровень липопротеидов ВП, НП и ОНП, СК миоглобин и С-реактивный белок, уровень общего холестерина и триглицеридов, сахар, коэффициент атерогенности.
Для выяснения первопричины заболевания и предотвращения осложнений пациенту могут рекомендоваться консультации других узкопрофильных специалистов: кардиолога, невролога, эндокринолога, гематолога, офтальмолога. При необходимости обследование больного дополняется проведением ЭКГ, Эхо-КГ, допплерографией сосудов головы и шеи, почечных артерий и пр.
Варикозное расширение вен обычно выявляется во время объективного осмотра и проведения специальных проб. При необходимости обследование дополняется дуплексным ультразвуковым сканированием вен ног.
Лечение облитерирующего атеросклероза и поверхностных аневризм периферических сосудов
Лечение ОЗАНК и проводится в зависимости от характера и выраженности проявлений заболевания. При незначительном нарушении в строении сосудов больному назначается консервативная терапия и динамическое наблюдение.
Всем больным обязательно рекомендуется устранение провоцирующих прогрессирование патологии факторов:
лечение артериальной гипертензии и контроль показателей АД;
достаточная физическая нагрузка: ходьба, прогулки, лечебная физкультура;
изменение рациона для снижения уровня вредного холестерина и триглицеридов;
контроль уровня сахара в крови;
применение пневматических манжет и чулок для устранения нагрузки на сосуды.
Медикаментозное лечение направляется на уменьшение тромбообразования, нормализацию кровотока и лечение повышающих риск развития инсульта и инфаркта миокарда патологий. С этой целью пациенту назначаются антиагреганты (Аспирин, Кардиомагнил и др.), Пентоксифиллин, ингибиторы АПФ, препараты для разжижения крови (например, Клопидогрель, Цилостазол и др.).
При невозможности восстановления нормального кровотока пациентам с II-III стадией ОЗАНК могут проводиться следующие виды хирургических операций:
тромбэндартерэктомия – проводится для устранения коротких локализованных поражениях аорты, общих или глубоких бедренных, подвздошных артерий;
шунтирование артерии – в обход закупоренной артерии создается дополнительный сосуд (шунт) для нормализации кровоснабжения;
протезирование артерии – пораженный участок артерии заменяется искусственным сосудистым протезом;
эндоваскулярные операции (баллонная ангиопластика и стентирование артерии) – просвет артерии расширяется при помощи специального баллона, который вводится в просвет артерии и надувается, при необходимости в место сужения может устанавливаться восстанавливающая нормальный кровоток цилиндрическая проволочная конструкция (стент).
Выбор метода хирургического лечения определяется клиническими проявлениями патологии. Эндоваскулярные вмешательства менее инвазивны и поэтому доктора стараются отдавать предпочтение именно их выполнению.
Если хирургические методики оказываются малоэффективными и у больного все же развивается гангрена, то для спасения его жизни проводятся операции по ампутации конечности (полной или частичной).
Так же для лечения больных с хронической ишемией нижних конечностей могут применяться стимуляторы ангиогенеза (из аутологичных клеток-предшественники эндотелиобластов CD133+) и Ангиостимулин (генный препарат сосудисто-эндотелиального фактора роста VEGF165).
Хирургическое удаление периферических аневризм сосудов ног показано при расширении артерии более чем в 2 раза, а при выпячиваниях на артериях рук операции проводятся во всех случаях. Для их устранения пораженный участок артериального сосуда иссекается и заменяется на трансплантат. Иногда для устранения аневризм используется эндоваскулярный стент-граф – покрытая металлическим каркасом тканая полиэстерная трубка устанавливается в аневризму без открытого хирургического вмешательства. Эта методика применяется для пациентов, которым не могут проводиться другие виды операций. Ее цель направляется на укрепление стенки сосуда и предотвращение ее разрыва.
Лечение варикозной болезни
Для устранения варикоза используются как консервативные, так и хирургические методики. Пациенту рекомендуется ношение компрессионных изделий (чулок, колгот или гольфов) и периодический прием препаратов для укрепления стенок венозных сосудов (Троксевазин, Детралекс, Цикло 3 форт и пр.). Для местного нанесения применяются такие средства как Лиотон, Куриозин, Венорутон, Гепариновая мазь и др. Для нормализации состояния вен и кровотока могут назначаться физиопроцедуры: амплипульстерапия, местная дарсонвализация, прерывистая пневмокомпрессия, магнитотерапия, гипербарическая оксигенация, лазеротерапия, бальнео- и гидротерапия.
В качестве малоинвазивных методик при незначительных проявлениях варикоза может выполняться склеротерапия – введение в расширенные участки вен препарата-склерозанта (например, Фибро-Вейн, Этоксисклерол, Натрий тетрадецилсульфат, Склеровейн и др.), вызывающего «склеивание» патологически расширенного сосуда. Для удаления варикозно расширенных вен могут использоваться и другие малоинвазивные методики – абляция при помощи лазерной или радиочастотной абляции. Эти процедуры как бы запаивают расширенные сосуды. В остальных случаях для удаления вен проводятся традиционные хирургические вмешательства, заключающиеся в перевязке или удалении большой, а иногда и малой подкожных вен. Они выполняются по разным методикам (стриппинг, минифлебэктомия, кроссэктомия) и могут дополняться малоинвазивными методами. Так же пациенту могут назначаться некоторые эндоскопические виды вмешательств: эндоскопическая диссекция и транслюминальная флебэктомия.
Профилактика заболеваний периферических артерий и вен
Для предупреждения развития ОЗАНК, аневризм и варикоза рекомендуется соблюдать такие меры профилактики:
отказаться от курения;
предупреждать развитие артериальной гипертензии и вовремя начать ее лечить;
следить за показателями сахара в крови и вовремя компенсировать его повышение;
принимать оральные контрацептивы и другие способствующие нарушению липидного баланса препараты только по рекомендации и под контролем врача;
не допускать ожирения;
вести подвижный образ жизни;
проходить профилактические осмотры с проведение биохимии крови (особенно после 55 лет для женщин и после 45 лет для мужчин);
вовремя лечить хронические и инфекционные заболевания;
выполнять все назначения врача при выявлении атеросклероза.
Больным с сахарным диабетом и патологиями периферических сосудов, сопровождающимися формированием трещин, ран и язв, рекомендуется профилактический уход за ногами, подразумевающий применение антисептических средств, предотвращающих воспалительные процессы и нагноения. Им необходимо носить удобную обувь, избегать перенапряжений, травм и агрессивных воздействий на пораженные сосуды.
Течение заболеваний периферических сосудов определяется множеством факторов и во многом зависит от желания пациента избавиться от развивающейся патологии. Активное взаимодействие с врачом и последовательная борьба с факторами риска помогают замедлять прогрессирование заболевания, а выполнение рекомендаций доктора предотвращает риск развития осложнений.
Катетеризация периферических вен
Просто о катетеризации вен.
Катетеризация вен является одной из самых необходимых и используемых в стационаре методик быстрого и постоянного доступа к кровеносной системе ребенка. Преимуществами катетеризации вен над другими методами доступа к кровеносной системе являются меньший риск занесения инфекции, повышенная безопасность, возможность быстрого введения лекарственных средств в различных комбинациях, питательная поддержка, инфузионная терапия, а также мониторинг венозного давления.
Катетеризация вен является процедурой, которая требует от медицинского персонала существенной подготовки. Врач и медицинская сестра должены полностью понимать суть и методику проведения, а также осложнения, которые могут возникнуть во время или после проведения процедуры.
В целом, частота осложнений колеблется в диапазоне до 15%, механические осложнения происходят у 5-19% пациентов, инфекционные осложнения у 5-26% и тромботические осложнения у 2-26% пациентов. Все эти осложнения являются потенциально опасными для жизни, поэтому, как уже было сказано выше, медицинский персонал должен иметь большой опыт работы в этой области.
В большинстве случаев и в первую очередь предпринимается периферическая венозная катетеризация, поскольку периферические вены наиболее доступны.
Катетеризация периферических вен.
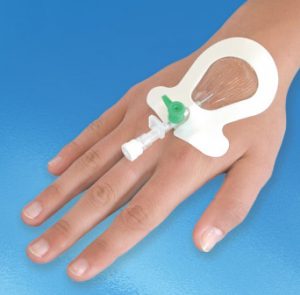
Периферический внутривенный (венозный) катетер – это устройство, введенное в периферическую вену и обеспечивающее доступ в кровяное русло при следующих внутривенных манипуляциях:
Введение радиологических контрастных агентов для компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ).
Периферические катетеры различаются по цветам в зависимости от диаметра просвета и длины.
Хорошо выбранный венозный доступ является существенным моментом успешной внутривенной терапии. При выборе места катетеризации необходимо учитывать предпочтения пациента, простоту доступа к месту пункции и пригодность сосуда для катетеризации.
КРИТЕРИИ ВЫБОРА ВЕНЫ:
Наиболее часто катетеризируются латеральные и медиальные подкожные вены руки, промежуточные вены локтя и промежуточные вены предплечья. Иногда используются пястные и пальцевые вены при невозможности катетеризации выше перечисленных вен.
При выборе катетера необходимо ориентироваться на следующие критерии:
Материал, из которого изготовлен катетер, имеет существенное значение при внутривенной терапии. При выборе оборудования для катетеризации вен предпочтение должно отдаваться современным тефлоновым и полиуретановым катетерам. Их применение существенно снижает частоту осложнений и при качественном уходе срок эксплуатации катетера значительно выше.
ЕЖЕДНЕВНЫЙ УХОД ЗА КАТЕТЕРОМ.
Необходимо помнить, что максимум внимания к выбору оборудования, процессу постановки катетера и качественный уход за ним являются главными условиями успешности проводимого лечения и профилактики осложнений. Необходимо четко соблюдать правила эксплуатации катетера.
Несмотря на то, что катетеризация периферических вен значительно менее опасная процедура по сравнению с катетеризацией центральных вен, она несет в себе потенциал осложнений, как и любая процедура, нарушающая целостность кожного покрова. Однако большинства осложнений можно избежать, благодаря хорошей манипуляционной технике медсестры, строгому соблюдению правил асептики и антисептики и правильному уходу за катетером.
Важно помнить, что все вышеперечисленные обязанности по уходу за катетером ложатся как на медицинский персонал, так и на взрослых, с которыми ребенок пребывает в стационаре!
Что такое периферическая вена
Периферический венозный доступ
Показания:
1. Длительная инфузионная терапия.
2. Частые внутривенные вливания.
3. Экстракорпоральная терапия.
4. Повышенный риск катетеризации центральных вен.
5. Необходимость проведения наркоза.
Противопоказания. Любое патологическое состояние периферической вены: флебиты, тромбофлебиты, инфицирование места пункции.
Катетеризация через локтевую ямку. Минимальная длина катетера — 600 мм. После пункции в вену вводят на 2—4 см катетер и распускают жгут.
Катетеризация через подмышечную вену. Минимальная длина катетера — 600 мм. Частота успешных катетеризации — 90 %. После пункции вводят катетер, положение которого определяют рентгенографически. Из осложнений иногда отмечается преходящая боль.
Видео техника постановки периферического венозного катетера
Центральный венозный доступ
Показания:
1. Длительная инфузионная терапия.
2. Измерение центрального венозного давления. Преимущества
Основное достоинство — быстрое разведение раствора кровью и предотвращение раздражения стенки вены благодаря быстрому кровотоку. Возможность введения больших объемов ин-фузионных растворов. Кроме того, необходимо отметить малую вероятность выпадения катетера из вены (тщательная фиксация катетера у места вкола препятствует его слишком далекому продвижению, исключая опасность перфорирования стенки правого предсердия и возникновения летального гемоперикарда).
Центральный венозный катетер вводят через подключичную, подмышечную или яремную вены. Для контроля положения катетера и исключения пневмоторакса проводят рентгенографию.
Признаки правильного нахождения катетера в центральной вене: по катетеру должна поступать кровь, при соединении катетера с манометром уровень давления колеблется соответственно с дыхательными движениями, данные рентгенографии (если кончик катетера перфорировал стенку сосуда и находится вне его, вокруг него будет видно облачко контрастного вещества).
Катетеризация через подключичную вену. Минимальная длина катетера — 200 мм. После успешного выполнения пункции через иглу по направлению к сердцу вводят J-образный проводник. Он не должен встречать сопротивления. Если это происходит, проводник извлекают и проверяют нахождение иглы, создавая разрежение в шприце: при интенсивной струе крови повторяют введение проводника. После продвижения проводника производят извлечение иглы, расширяют пункционное отверстие скальпелем, вводят расширитель по проводнику на 3—4 см. Затем расширитель извлекают и вводят центральный венозный катетер по проводнику (при правостороннем доступе на длину 150 мм, при левостороннем — на 180 мм). Удаляют проводник, фиксируют катетер шелковыми швами к коже и начинают инфузию. Помимо общих осложнений венепункции и катетеризации, может наблюдаться осложнение в виде неправильного нахождения катетера:
• в правом предсердии или правом желудочке. При таком положении могут возникать нарушения ритма сердечных сокращений. Это связано с раздражением стенок правых отделов сердца катетером. В данном случае подтягивают катетер, пока он не попадет в верхнюю полую вену. При этом нарушения сердечного ритма проходят;
• в яремной или грудной вене. Необходимо повторное введение проводника в катетер, удаление катетера, а по проводнику вводят длинный внутривенный катетер. После подтверждения нахождения его в вене проводник можно ввести в верхнюю полую вену, изменив положение пациента — подтягивание руки в каудальном направлении и поворачивание головы и шеи в сторону катетеризации.
Катетеризация внутренней яремной вены. После успешной венепункции через иглу вводят J-образный проводник (метод Сельдингера), затем извлекают иглу, расширяют пункционное отверстие и вводят по проводнику центральный венозный катетер (справа на длину 90 мм, слева — на 120 мм). Затем извлекают проводник. После подтверждения правильности нахождения катетера (аспирацией крови) начинают инфузию. Фиксируют катетер шелковыми швами к коже, накладывают стерильную повязку. Осложнения могут наблюдаться те же, что и в предыдущем варианте (неправильное положение катетера и нарушение сердечного ритма). Иногда отмечается синдром Горнера — птоз, миоз и энофтальм вследствие раздражения каротидного клубочка, при повреждении иглой или гематомой шейной части симпатического ствола, расположенного позади сонной артерии, но вне сонного влагалища. Обычно это состояние самостоятельно проходит и не требует специальной терапии. К факторам, затрудняющим катетеризацию внутренней яремной вены, относятся ожирение, короткая толстая шея у пациента, гиповолемия.