Что такое перинатальный консилиум для беременных
Что такое перинатальный консилиум для беременных
Перинатальный консилиум организуется на базе учреждений третьего уровня (группы). В состав перинатального консилиума должны входить врач-акушер-гинеколог, врач ультразвуковой диагностики, врач-генетик, врач-неонатолог, детский врач той специальности (детский кардиолог, хирург, ортопед и нейрохирург), к которой относится заболевание (состояние) плода, являющееся медицинским показанием для решения вопроса об искусственном прерывании беременности. В целях обеспечения всесторонней медико-социальной помощи в состав перинатального консилиума могут входить психолог и юрист. Участие специалистов может осуществляться дистанционно с использованием современных средств передачи данных и телекоммуникации.
По желанию беременной женщины участие в консилиуме могут принимать ее законные представители, супруг/партнер.
Консилиум предоставляет беременной женщине всестороннюю медицинскую информацию о результатах ее обследования и характере выявленных аномалий развития у ее плода, и на основании современных медицинских знаний предоставляет сведения о прогнозе для жизни и здоровья плода как до, так и после рождения, о возможных методах лечения и связанном с ними рисках, возможных медицинских пренатальных и постнатальных вмешательствах, их ближайших и отдаленных исходах.
При установлении консилиумом наличия врожденных аномалий развития плода, требующих оказания специализированной, в том числе высокотехнологичной, медицинской помощи плоду или новорожденному в перинатальном периоде, беременной женщине предоставляется информация о медицинской организации, имеющую лицензию на оказание данного вида медицинской помощи, как в субъекте, так и на всей территории Российской Федерации.
При установлении консилиумом наличия врожденных аномалий развития плода, несовместимых с жизнью, или наличия сочетанных аномалий развития плода с неблагоприятным прогнозом для его жизни и здоровья, приводящих к стойкой потере функций организма вследствие тяжести и объема поражения при отсутствии методов эффективного лечения, беременной женщине предоставляется информация о возможности искусственного прерывания беременности по медицинским показаниям, и она информируется о медицинской организации, в которой таковое может быть проведено.
При информированном отказе пациентки прервать беременность при наличии врожденных аномалий развития плода или иных сочетанных пороков, несовместимых с жизнью, предоставляется информация о плане ее дальнейшего ведения в соответствии с Порядком оказания медицинской помощи женщинам в период беременности.
Консилиум на основании совокупности полученной медицинской информации предлагает пациентке принять решение о дальнейшем пролонгировании или прерывании беременности.
Результатом проведения перинатального консилиума являются окончательный диагноз и заключение. Заключение консилиума подписывается всеми членами консилиума, утверждается подписью руководителя медицинской организации и заверяется ее печатью. Беременной женщине предлагается заверить заключение консилиума собственноручной подписью.
Заключение консилиума составляется в трех экземплярах (один остается в медицинской организации, в которой проведен перинатальный консилиум, второй и третий выдаются беременной женщине для предоставления в медицинские организации, осуществляющие антенатальное наблюдение и последующую медицинскую помощь).
Подробная информация о безопасной и эффективной вакцинации беременных против новой коронавирусной инфекции
Главный внештатный специалист по акушерству Минздрава России Роман Шмаков: вакцинация от COVID-19 в период беременности и во время грудного вскармливания необходима
Никаких сомнений на сегодняшний день не возникает в том, что вакцинация от COVID-19 в период беременности и во время грудного вскармливания необходима. Именно вакцинация позволяет снизить риски инфицирования мамы и малыша, а также избежать тяжелых осложнений новой коронавирусной инфекции.
Чтобы защитить себя и будущего ребёнка от тяжёлых последствий новой коронавирусной инфекции, вакцинироваться лучше заблаговременно — на этапе планирования беременности. Если вакцинация не была проведена на этом этапе, то она показана во время беременности — оптимальным для вакцинации от COVID-19 является срок беременности после 22 недель.
Данные исследований показывают, что вакцины не увеличивают риск каких-либо акушерских или перинатальных осложнений. В то время, как при самом заболевании при отсутствии вакцинации мы видим рост числа осложнённого течения беременности, задержку развития плода, самопроизвольных выкидышей и частоты преждевременных родов.
Одновременно с этим мы видим, что в этом году материнская смертность от COVID-19 в России выросла в 3 раза в этом году по сравнению с предыдущим, все женщины были не привиты.
Таким образом мы видим, что беременность не только не является противопоказанием к вакцинации, но и может спасти от тяжёлых осложнений, спасти жизнь. COVID-19 особенно опасен для беременных женщин группы риска, имеющих сердечно-сосудистые заболевания, ожирение, сахарный диабет хронические заболевания лёгких, печени или почек, а также имеющих онкологическое заболевание.
Кроме того, антитела матери, прошедшей вакцинацию защищают и ребёнка: новорожденные защищены от вируса во время родов и в период лактации, что жизненно важно.
Главный внештатный специалист по репродуктивному здоровью женщин Минздрава России о необходимости вакцинации при беременности
19 ноября 2021 г. Телеканал Губерния 33- Владимир: «Здесь и сейчас»: Надежда Туманова о вакцинации беременных от коронавируса
1 октября 2021 год. ГТРК Владимир: «Главврач областного перинатального центра Надежда Туманова расскажет владимирцам о прививках для беременных»
27 сентября 2021 год. Владимирские ВЕДОМОСТИ: «Надежда Туманова ответила на все вопросы о вакцинации беременных от Covid-19»
О том, какими последствиями грозит тяжелое течение новой коронавирусной инфекции во время беременности, когда будущим мамам лучше вакцинироваться, на какие противопоказания стоит обратить внимание, рассказала главврач областного перинатального центра, главный внештатный акушер-гинеколог департамента здравоохранения Владимирской области Надежда Туманова.
— Надежда Геннадьевна, насколько опасно заболеть коронавирусом во время беременности?
— Ковид у беременных, как показывает опыт и практика, может протекать очень агрессивно, тяжело, с быстрым ухудшением и неблагоприятными последствиями. Причем, не только для их будущего здоровья, но и, увы, для жизни матери и ребенка. В начале пандемии не было исследований на эту тему, считалось, что беременные не страдают коронавирусом тяжело. Это мы увидели в первую волну. Но, к сожалению, вирус мутирует. Во вторую и третью волну он непосредственно коснулся беременных, в ряде случаев — в тяжелой форме. Этого можно было ожидать. Когда несколько лет назад была эпидемия свиного гриппа, в нашей области умерло 10 женщин в период беременности и в ближайшие дни после родов. Это было связано с тем, что вирусные заболевания и беременность у женщин взаимно отрицательно влияют друг на друга. Поэтому заболеть в этот период очень опасно.
Сейчас в нашей области уже около 200 беременных прошли стационарный этап лечения от Covid-19, ещё около 100 пациенток лечились амбулаторно. И это только среди подтверждённых форм коронавируса. Во вторую волну у нас было 6 тяжёлых пациенток, но, несмотря на крайне тяжёлое состояние, их всех удалось спасти. В третью волну таких было более 10. Были случаи, когда женщины поступали к нам в госпитали уже в запущенной стадии. Это беда наших пациенток. Они долго не обращаются за помощью, потому что считают, что при беременности лечить коронавирус нельзя. Им кажется, что эффективнее справляться народными средствами. Но, когда наступает критическое состояние, им уже очень сложно помочь. Плюс при беременности мы не можем применять весь спектр препаратов, которыми обычно лечат коронавирус, хотя в третью волну перечень был расширен. Например, появились препараты для ликвидации цитокинового шторма.
— Перенесённый во время беременности ковид сказывается на ребёнке?
— В последнее время на эту тему появляется всё больше исследований. Раньше считалось, что вертикального пути передачи коронавируса нет. Что если женщина болеет не тяжело, то последствий для ребёнка не будет. Но изучение течения беременности на ранних сроках — во время первого триместра – показало, что если женщина заболевает в этот период, особенно в первые недели, тяжелое или среднее течение ковида может привести к самопроизвольному прерыванию беременности, а также к врождённым порокам развития плода. В последние 1,5 года количество таких случаев увеличилось. Мы видим, что это напрямую связано с коронавирусом.
— Беременным обязательно вакцинироваться?
— Нам нужны будущие детки и здоровые мамы, поэтому, мне кажется, дискуссия тут лишняя. Беременным нужно вакцинироваться. А лучше всего пройти вакцинацию заранее, на этапе планирования беременности – за 3-6 месяцев. Если беременность всё же случилась до вакцинации, то поставить прививку можно и нужно после 22 недель и до начала родов. Пока единственная вакцина, разрешённая беременным рекомендациями Минздрава – это «Гам-КОВИД-Вак» или «Спутник V». Вакцинироваться нужно даже тем, у кого есть антитела. Уже доказано, что антитела, полученные путём вакцинации, сильнее оставшихся после перенесённой болезни.
— Много во Владимирской области беременных, прошедших вакцинацию?
— Пока у нас очень низкий процент вакцинации среди беременных. Единичные случаи. Но одна женщина даже уже прошла ревакцинацию «Спутником Лайт». Мне бы хотелось обратиться ко всем нашим будущим мамам – не бойтесь вакцинироваться! Сделать это можно в поликлинике по месту жительства. Но только после посещения акушера-гинеколога в женской консультации и терапевта в поликлинике! Именно акушер-гинеколог после осмотра должен направить пациентку на вакцинацию, где предварительно её должен осмотреть терапевт, чтобы исключить вероятность инфекционно-воспалительных заболеваний и аллергических реакций. Обратите внимание — у беременных также может быть реакция на вакцину: небольшая температура, озноб, першение в горле. Это формируется иммунитет.
— Как ещё можно обезопасить себя от коронавируса во время беременности?
— Соблюдать все основные рекомендации: носить маску, соблюдать социальную дистанцию, избегать массовых мероприятий, не общаться с потенциальными переносчиками вируса.
— Есть противопоказания к вакцинации для будущих мам?
— Не стоит забывать об общих противопоказаниях к прививке — об аллергических реакциях, наличии инфекционно-воспалительных процессов в организме. Прививаться нельзя, если есть угроза прерывания беременности с болями и кровянистыми выделениями, повышение АД, белок в моче. Также противопоказано делать вакцину при предвестниках родов, с началом родов и в послеродовом периоде. Но есть и показания к вакцинации. В первую очередь, вакцина рекомендована тем беременным, у кого есть хронические соматические заболевания, не связанные с беременностью. Сейчас таких рожениц много. Даже молодые пациентки подходят к беременности с неблагоприятным фоном – ожирением, артериальной гипертензией, сахарным диабетом, заболеваниями легких и щитовидной железы и т.д. Таким пациенткам нужно провести вакцинацию в первую очередь в обязательном порядке. Также особенно важно сделать вакцину пациенткам, которые планируют беременность в результате ЭКО. Таких мам с каждым годом всё больше. У них большая вероятность встречи с инфекционным агентом, потому что ЭКО – это обследования, дополнительные анализы, пункция, более частые посещения врача и более низкий иммунитет. Эта беременность всегда будет осложнённой, поэтому таким пациенткам всегда нужно больше времени проводить под наблюдением, ведь риск осложнений после ЭКО выше.
— Может ли вакцина в долгосрочной перспективе отрицательно повлиять на репродуктивные функции?
Исследования нашего головного учреждения — научного центра акушерства, гинекологии и перинатологии имени академика В.И.Кулакова и данные зарубежных источников показывают, что вакцина не оказывает никакого вреда на спермотогенез у мужчин и на оогенез у женщин. Так что из научных работ, которые есть на данный момент, ясно одно – отрицательного действия на репродуктивную систему у вакцины нет. Время не стоит на месте, поэтому я уверена, что в будущем будет накапливаться больше доказательной базы о необоснованности таких опасений.
21 Сентября 2021 год. Телеканал Губерния: «Здесь и сейчас»: Надежда Туманова о вакцинации беременных от ковид-19
Памятка для беременных.
Уважаемые милые будущие мамочки!
Скоро Вас ждет большое счастье — рождение будущего малыша! В эпоху пандемии так важно, чтобы ваше здоровье и здоровье новорожденного было под контролем. Вирус новой коронавирусной инфекции становится все агрессивнее, беременные болеют очень тяжело, быстро ухудшаются. Методы обследование и препараты для их лечения не всегда могут быть использованы, учитывая влияние на плод и течение беременности. Необходимо защищать себя и своего ребенка, для этого МЗ РФ внесены изменения в инструкцию по применению отечественной вакцины, сделав ее доступной всем беременным в сроках 22 недели и более.
Неспецифическая профилактика представляет собой мероприятия, направленные на предотвращение распространения инфекции, и проводится в отношении источника инфекции (больного человека), механизма передачи возбудителя инфекции, а также потенциально восприимчивого контингента (защита лиц, находящихся и/или находившихся в контакте с больным человеком).
Мероприятия в отношении источника инфекции:
— Ранняя диагностика и активное выявление инфецированных, в том числе с бессимптомными формами.
— Изоляция больных и лиц с подозрением на заболевание.
— Назначение этиотропной терапии.
Мероприятия, направленные на механизм передачи возбудителя инфекции:
— Соблюдение режима самоизоляции.
— Соблюдение правил личной гигиены (мыть руки с мылом, использовать одноразовые салфетки при чихании и кашле, прикасаться к лицу только чистыми салфетками или вымытыми руками).
— Использование одноразовых медицинских масок с их регулярной заменой.
— Использование СИЗ для медработников.
— Проведение дезинфекционных мероприятий.
— Обеззараживание и уничтожение медицинских отходов класса В.
— Транспортировка больных специальным транспортом.
Мероприятия, направленные на восприимчивый контингент:
— Элиминационная терапия, представляющая собой орошение слизистой полости носа изотоническим раствором хлорида натрия, обеспечивает снижение числа как вирусных, так бактериальных возбудителей инфекционных заболеваний.
— Использование лекарственных средств для местного применения, обладающих барьерными функциями.
— Своевременное обращение пациента в медицинские организации в случае появления симптомов ОРИ является одним из ключевых факторов профилактики осложнений и распространения инфекции.
— Для медикаментозной профилактики COVID-19 у беременных возможно только интраназальное введение рекомбинантного ИФН-α (капли или спрей).
Исходя из известных данных о влиянии вакцин от COVID-19 на акушерские и перинатальные исходы, нет данных о том, что данные вакцины представляют опасность для беременных женщин или плода [167,168]. Регистр CDC, содержащий большую часть данных о вакцинированных во время беременности, в настоящее время насчитывает более 114 тыс. женщин (данные на 17 мая 2021г.) [172]. Опубликованы данные о 827 пациентках, вакцинированных во время беременности. Частота осложнений беременности не отличалась от частоты осложнений у невакцинированных пациенток. Был сделан вывод о том, что на сегодняшний день нет данных, свидетельствующих о негативном влиянии вакцинации на течение беременности и перинатальные исходы [170,173]. Поэтому, некоторые крупные иностранные национальные ассоциации рекомендовали вакцинацию беременных женщин при отсутствии их вакцинации до беременности, у которых имеется высокий риск развития тяжелой формы COVID-19 [171]. К беременным группы риска тяжелого течения COVID-19 относятся беременные с ожирением, хроническими заболеваниями легких, сахарным диабетом, сердечно — сосудистыми заболеваниями, хронической болезнью почек, заболеваниями печени[11]. По данным литературы, в ¼ случаев женщины, перенесшие COVID-19 во время беременности, имеют сопутствующие хронические соматические заболевания, наиболее частыми из которых являются ожирение (18,4%), хронические заболевания легких (16,6%), сахарный диабет (11,3%), и сердечно – сосудистые заболевания (11,1%) [183]. Ожирение в 2,3 раза увеличивают шансы развития тяжелых форм инфекции [184]. Это связано с частым сочетанием ожирения и соматических, эндокринных и других заболеваний, метаболических расстройств и иммунных нарушений.
В ходе изучения репродуктивной токсичности отечественной вакцины Гам-КОВИД-Вак на животных не было выявлено отрицательного влияния на течение беременности, эмбриофетальное развитие (на самках) и пренатальное развитие потомства. Однако опыт клинического применения препарата Гам-КОВИД-Вак при беременности недостаточен. В связи с этим применять вакцину Гам-КОВИД-Вак при беременности следует в тех случаях, когда ожидаемая польза для матери превышает потенциальный риск для плода. Т.е. целесообразно проведение вакцинации в группе риска тяжелого течения COVID-19 с 22-х недель беременности. Клинические данные по применению вакцины у кормящих грудью женщин отсутствуют. В настоящее время неизвестно, способны ли действующие вещества, входящие в состав вакцины, проникать в грудное молоко. Перед принятием решения о вакцинации необходимо оценить риски и пользу данной вакцинации.
Ознакомлена Ф, И. О. пациентки______________________________________
Родственники Ф. И. О. ______________________________________
Что такое преэклампсия (гестоз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Дубового А. А., акушера со стажем в 13 лет.
Определение болезни. Причины заболевания
Преэклампсия — это осложнение беременности, при котором из-за увеличения проницаемости стенки сосудов развиваются нарушения в виде артериальной гипертензии, сочетающейся с потерей белка с мочой (протеинурией), отеками и полиорганной недостаточностью. [1]
Сроки развития преэклампсии
Причины преэклампсии
По сути, причина преэклампсии — беременность, именно при ней возникают патологические события, в конечном счете приводящие к клинике преэклампсии. У небеременных преэклампсии не бывает.
В научной литературе описывается более 40 теорий происхождения и патогенеза преэклампсии, а это указывает на отсутствие единых взглядов на причины ее возникновения.
Факторы риска
Установлено, что преэклампсии чаще подвержены молодые и нерожавшие женщины (от 3 до 10%). [2] У беременных с планируемыми вторыми родами риск ее возникновения составляет 1,4-4%. [3]
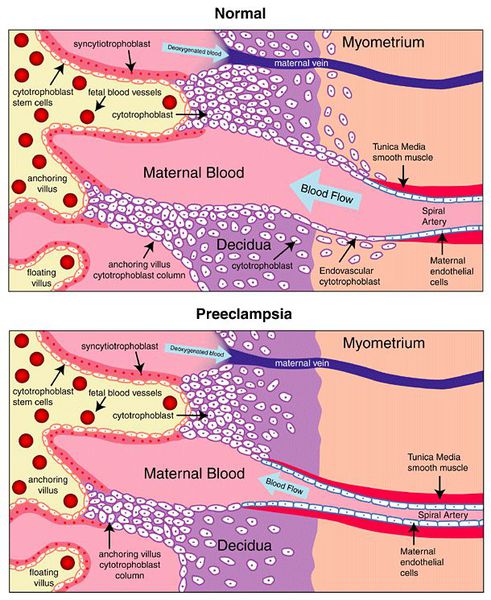
Пусковым моментом в развитии преэклампсии в современном акушерстве считается нарушение плацентации. Если беременность протекает нормально, с 7 по 16 неделю эндотелий (внутренняя оболочка сосуда), внутренний эластичный слой и мышечные пластинки участка спиральных артерий, вытесняется трофобластом и фибриносодержащим аморфным матриксом (составляющие предшественника плаценты — хориона). Из-за этого понижается давление в сосудистом русле и создается дополнительный приток крови для обеспечения потребностей плода и плаценты. Преэклампсия связана с отсутствием или неполным вторжением трофобласта в область спиральных артерий, что приводит к сохранению участков сосудистой стенки, имеющей нормальное строение. В дальнейшем воздействие на эти сосуды веществ, вызывающих вазоспазм, ведет к сужению их просвета до 40% от нормы и последующему развитию плацентарной ишемии. При нормальном течении беременности до 96% из 100-150 спиральных артерий матки претерпевают физиологические изменения, при преэклампсии же — всего 10%. Исследования подтверждают, что наружный диаметр спиральных артерий при патологической плацентации вдвое меньше, чем должно быть в норме. [4] [5]
Симптомы преэклампсии
Раньше в отечественном акушерстве то, что сейчас называется термином «преэклампсия», называлось «поздний гестоз», а непосредственно под преэклампсией при беременности понимали тяжелую степень позднего гестоза. Сегодня в большинстве регионов России перешли на классификацию, принятую ВОЗ. Ранее говорили о так называемом ОПГ-гестозе (отеки, протеинурия и гипертензия).
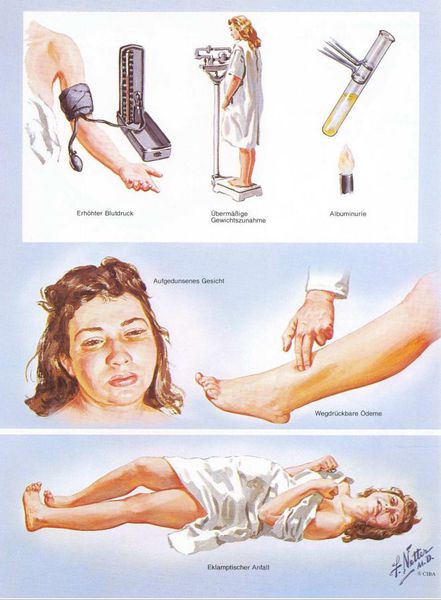
1. Артериальная гипертензия
Преэклампсия характеризуется систолическим АД>140 мм рт. ст. и/или диастолическим АД>90 мм рт. ст., измеряется дважды с интервалом 6 часов. По меньшей мере два повышенных значения АД являются основанием для диагностики АГ во время беременности. Если есть сомнения, рекомендуется провести суточное мониторирование АД (СМАД).
2. Протеинурия
Чтобы диагностировать протеинурию, необходимо выявить количественное определение белка в суточной порции (в норме при беременности — 0,3 г/л). Клинически значимая протеинурия во время беременности определена как наличие белка в моче ≥ 0,3 г/л в суточной пробе (24 часа) либо в двух пробах, взятых с интервалом в 6 часов; при использовании тест-полоски (белок в моче) — показатель ≥ «1+».
Умеренная протеинурия — это уровень белка > 0,3 г/24 часа или > 0,3 г/л, определяемый в двух порциях мочи, взятой с интервалом в 6 часов, или значение «1+» по тест-полоске.
Выраженная протеинурия — это уровень белка > 5 г/24 часа или > 3 г/л в двух порциях мочи, взятой с интервалом в 6 часов, или значение «3+» по тест-полоске.
Чтобы оценить истинный уровень протеинурии, нужно исключить наличие инфекции мочевыделительной системы, а патологическая протеинурия у беременных является первым признаком полиорганных поражений. [1]
3. Отечный синдром
Триада признаков преэклампсии, описанная Вильгельмом Цангемейстером в 1912 г. (ОПГ-гестоз), сегодня встречается лишь в 25-39%. Наличие отеков в современном акушерстве не считается диагностическим критерием преэклампсии, но важно, когда нужно оценить степень ее тяжести. Когда беременность протекает нормально, отеки встречаются в 50-80% случаев, амбулаторное ведение безопасно для лёгкого отечного симптома. Однако генерализованные, рецидивирующие отеки зачастую являются признаком сочетанной преэклампсии (нередко на фоне патологии почек). [6]
Американский врач-хирург и художник-иллюстратор Фрэнк Генри Неттер, которого справедливо прозвали «Микеланджело медицины», очень наглядно изобразил основные проявления преэклампсии. [7]
Патогенез преэклампсии
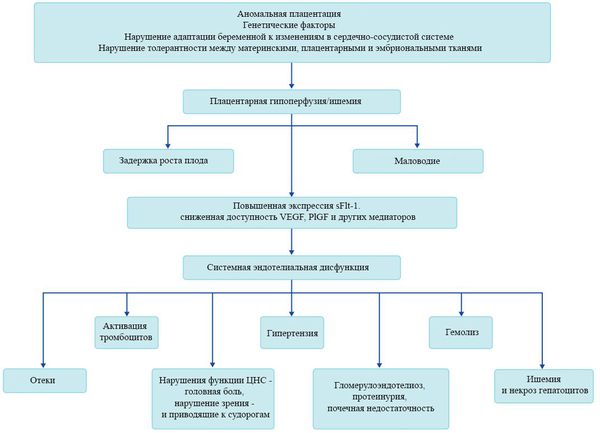
В ответ на ишемию при нарушении имплантации (см. рисунок) начинают активно вырабатываться плацентарные, в том числе антиангиогенные факторы и медиаторы воспаления, повреждающие клетки эндотелия. [8] Когда компенсаторные механизмы кровообращения на исходе, плацента с помощью прессорных агентов активно «подстраивает» под себя артериальное давление беременной, при этом временно усиливая кровообращение. В итоге этого конфликта возникает дисфункция эндотелия. [9]
При развитии плацентарной ишемии активируется большое количество механизмов, ведущих к повреждению эндотелиальных клеток во всем организме, если процесс генерализуется. В результате системной эндотелиальной дисфункции нарушаются функции жизненно важных органов и систем, и в итоге мы имеем клинические проявления преэклампсии.
Нарушение плацентарной перфузии из-за патологии плаценты и спазма сосудов повышает риск гибели плода, задержки внутриутробного развития, рождения детей малых для срока и перинатальной смертности. [10] Кроме того, состояние матери нередко становится причиной прерывания беременности на раннем этапе — именно поэтому дети, родившиеся от матерей с преэклампсией, имеют более высокий показатель заболеваемости респираторным дистресс-синдромом. Отслойка плаценты очень распространена среди больных преэклампсией и связана с высокой перинатальной смертностью.
Классификация и стадии развития преэклампсии
В Международной классификации болезней (МКБ-10) преэкслампсия кодируется как О14. Выделяют умеренную и тяжёлую форму заболевания.
Эклампсия – состояние, при котором в клинических проявлениях преэклампсии преобладают поражения головного мозга, сопровождаемые судорожным синдромом, который не может быть объяснен другими причинами, и следующим после него периодом разрешения. Эклампсия может развиться на фоне преэклампсии любой степени тяжести, а не является проявлением максимальной тяжести преэклампсии.
Осложнения преэклампсии
Основные осложнения при преэклампсии у беременных:
Диагностика преэклампсии
Диагностика преэклампсии заключается прежде всего в установлении наличия указанных выше симптомов. В ряде случаев представляет сложность дифференциальная диагностика преэклампсии и существовавшая до беременности артериальная гипертензия.
Дифференциальная диагностика гипертензивных осложнений беременности
| Клинические признаки | Хроническая гипертензия | Преэклампсия |
|---|---|---|
| Возраст | часто возрастные (более 30 лет) | часто молодые ( [1] |
2. Антигипертензивная терапия
Цель лечения — поддерживать АД в пределах, которые сохраняют на нормальном уровне показатели маточно-плодового кровотока и снижают риск развития эклампсии.
Антигипертензивную терапию следует проводить, постоянно контролируя состояние плода, потому что снижение плацентарного кровотока провоцирует у него прогрессирование функциональных нарушений. Критерием начала антигипертензивной терапии является АД ≥ 140/90 мм рт. ст.
Основные лекарственные средства, используемые для лечения АГ в период беременности:
3. Профилактика и лечение судорог
Для профилактики и лечения судорог основным препаратом является сульфат магния (MgSO4). Показанием для противосудорожной профилактики является тяжелая преэклампсия, если есть риск развития эклампсии. При умеренной преэклампсии — в отдельных случаях решает консилиум, потому что при этом повышается риск кесарева сечения и есть ряд побочных эффектов. Механизм действия магния объясняется нарушением тока ионов кальция в гладкомышечную клетку.
Кроме того, необходимо контролировать водный баланс, уделять внимание лечению олигурии и отека легких при их возникновении, нормализации функции ЦНС, реологических свойств крови, улучшение плодового кровотока.
Прогноз. Профилактика
Сегодня до 64% смертей от преэклампсии предотвратимы.
Основные факторы качественной и своевременной помощи:
К сожалению, сегодня нет достаточно чувствительных и специфичных тестов, которые бы обеспечивали раннюю диагностику/выявление риска развития преэклампсии.
Факторы риска развития преэклампсии: [2]
1. антифосфолипидный синдром;
2. заболевания почек;
3. преэклампсия в анамнезе;
4. предстоящие первые роды;
5. хроническая гипертензия;
7. жительницы высокогорных районов;
8. многоплодная беременность;
9. сердечно-сосудистые заболевания в семье (инсульты/инфаркты у близких родственников);
10. системные заболевания;
12. преэклампсия в анамнезе у матери пациентки;
13. возраст 40 лет и старше;
14. прибавка массы тела при беременности свыше 16 кг.
Установлено, что для преэклампсии характерен недостаточный ангиогенез — процесс образования сосудов. [11] В нем участвуют около 20 стимулирующих и 30 ингибирующих ангиогенез факторов, их список постоянно пополняется. Наиболее изучен и представляют особый интерес с точки зрения исследования патогенеза преэклампсии два проангиогенных фактора: сосудисто-эндотелиальный фактор роста (VEGF) и плацентарный фактор роста (PlGF), антиангиогенный фактор — Fms-подобная тирозинкиназа (Flt-1) и ее растворимая форма (sFlt-1).
Повышение содержания этого sFlt-1 с одновременным снижением VEGF и PlGF начинается за 5-6 недель до клинических проявлений преэклампсии. [12] Данный факт позволяет прогнозировать развитие преэклампсии у женщин из группы риска в первом триместре беременности. Однако другими исследователями отмечено, что несмотря на высокую чувствительность теста (96%), изолированное определение sFlt-1 не может быть использовано при диагностике преэклампсии из-за низкой специфичности. Таким образом, обнаружение изменений в соотношении уровня PlGF и sFlt-1 в течение беременности может сыграть важную вспомогательную роль для подтверждения диагноза преэклампсии.
Сегодня существуют коммерческие наборы, которые позволяют проводить иммуноферментное исследование, чтобы определить вероятность развития преэклампсии, на основании определения содержания PlGF (DELFIA Xpress PlGF kit, PerkinElmer; США), предложены скрининговые тесты для прогнозирования и ранней диагностики преэклампсии, основанные на определении соотношения sFlt-1 и PlGF (Elecsys sFlt-1/PlGF, Roche, Швейцария).
Из-за нарушения инвазии трофобласта увеличивается сосудистое сопротивление в маточной артерии и снижается перфузия плаценты. Повышение пульсационного индекса и систолодиастолического отношения в маточной артерии в 11-13 недель беременности является лучшим предиктором преэклампсии, и его настоятельно рекомендуется использовать в клинической практике у беременных из группы риска.
Профилактика преэклампсии
Из-за того, что исчерпывающая информация об этиологии и патофизиологии преэклампсии отсутствует, разработка эффективных профилактических мер представляет определенные трудности.
Сегодня доказан прием только 2 групп препаратов для профилактики преэклампсии: [1] [2]
• Аспирин в низких дозах (75 мг в день), начиная с 12 недель до родоразрешения. При этом необходимо брать письменное информированное согласие пациентки, поскольку согласно инструкции по применению, прием аспирина противопоказан в первом триместре.
• Беременным с низким потреблением кальция (