Что такое пневмония легких у детей и как выражается симптомы и лечение
Что такое пневмония легких у детей и как выражается симптомы и лечение
При воспалении легких эти показатели намного больше.
Заболеть пневмонией ребенок может в любое время года, а не только зимой. Особенно опасна пневмония для малышей до 5 лет, иммунитет которых еще неокрепший, а организм их еще не умеет справляться с инфекцией.
Пневмония редко бывает самостоятельной болезнью, чаще всего она развивается на фоне бронхита, сильной простуды и заболеваний горла из-за загустевания и плохого отхождения мокроты, препятствующей вентиляции легких. Причиной развития воспаления в легких могут быть вирусы, бактерии и грибки. Встречаются и смешанные воспаления, например, вирусно-бактериальные.
По степени развития болезни пневмония может быть односторонней и двусторонней. Двусторонняя пневмония наиболее опасная, именно она является основной причиной детской смертности. К сожалению, многие родители ошибочно принимают пневмонию ребенка за обычную простуду и ждут, когда вот-вот ему станет лучше. И только тогда, когда ребенок уже становится сосвсем слабым, а его температура не падает даже после приема жаропонижающих средств, вызывают скорую помощь.
Важно: если у ребенка высокая температура, он жалуется на боль в груди при кашле и дыхании, у него одышка, то обязательно надо вызвать врача, чтобы исключить воспаление лёгких. Специфические симптомы, по которым можно заподозрить пневмонию у ребенка, следующие:
— он болеет гриппом или другой вирусной инфекцией уже 3-5 дней, а состояние его не улучшается или после незначительного улучшения температура поднялась снова;
— жаропонижающие средства малоэффективны, они сбивают температура лишь на 30-40 минут ;
— у него частое и шумное дыхание, одышка;
— он часто кашляет, попытки сделать глубокий вдох каждый раз заканчиваются кашлем;
— он слабый, постоянно спит и ничего не хочет кушать;
— кожа у него стала бледной, а губы приобрели синюшный оттенок;
— он жалуется на боль в животе и тошноту.
Для диагностики пневмонии врач прослушивает дыхание ребенка стетоскопом, дает направление на сдачу анализа крови и прохождение рентгента грудной клетки. При пневмонии прослушиваются хрипы влажные и мелкопузырчатые, а при бронхите они сухие и свистящие. В последнее время для точной постановки диагноза «пневмония» терапевты используют результаты анализа крови на С реактивный белок.
Лечение пневмонии зависит от типа микроорганизма, который способствовал ее развитию. Вирусная пневмония, которая развивается на фоне ОРВИ, считается более легкой формы. Она не требует длительного лечения и обычно проходит вместе с вирусной инфекцией. Чего нельзя сказать о бактериальной пневмонии. Ее обязательно следует лечить антибиотиками. Они помогают не только бороться с инфекцией, но и снижают температуру. Поэтому в данном случае жаропонижающие средства врач может и не назначить.
Многие родители спрашивают врачей: «А можно ли лечить пневмонию ребенка дома?», так как не желают оставлять его одного в больнице. Биодоступность современных антибиотиков высокая, поэтому при легких формах пневмонии врач может разрешить лечить ребенка и дома, но отказываться от госпитализации, пренебрегая врачебных рекомендаций, при воспалении легких нельзя. Особенно если родители несвоевременно вызвали терапевта и пытались лечить ребенка сами, успев дать ему попробовать 2-3 вида антибиотика. В этом случае понятно, что таблетки ребенку уже не помогут, надо делать инъекции. Начатое на ранней стадии лечение воспаления легких помогает избежать тяжелых осложнений.
Во время болезни ребенок отказывается от еды и не хочет пить. Это нормальное явление, указывающее на то, что организм «экономит» силы, чтобы бороться с недугом. Заставлять ребенка насильно кушать не нужно, а вот поить его водой надо часто и небольшими порциями. Она разжижает слизь в легких и выводит токсины из организма. Вместо воды можно ребенку дать настой шиповника, компот из сухофруктов и ягод, а также свежевыжатые соки, разбавленные водой 1:1.
В период лечения пневмонии не нужно давать ребенку аптечные общеукрепляющие витаминные или иммуномодулирующие препараты. Они только увеличивают нагрузку на печень, которая во время болезни и так страдает. После окончания приема антибиотиков врач может назначить пробиотики, восстанавливающие микрофлору кишечника, сорбенты, чтобы ускорить очищение организма от токсинов и витаминное питание.
В комнате, где лежит больной ребенок, должно быть чисто и свежо. Полезно там поставить увлажнитель воздуха, чтобы мокроты не пересыхали и не застаивались в легких, а ребенку было легче дышать. При правильном лечении пневмонии ребенок быстро восстанавливается. К нему возвращаются прежний аппетит, отличное самочувствие и хорошее настроение.
Пневмония у детей
Пневмония у детей – острый инфекционный процесс в легочной паренхиме с вовлечением в воспаление всех структурно-функциональных единиц респираторного отдела легких. Пневмония у детей протекает с признаками интоксикации, кашлем, дыхательной недостаточностью. Диагноз пневмонии у детей ставится на основе характерной аускультативной, клинико-лабораторной и рентгенологической картины. Лечение пневмонии у детей требует назначения антибиотикотерапии, бронхолитиков, жаропонижающих, отхаркивающих, антигистаминных средств; в стадии разрешения – физиотерапии, ЛФК, массажа.
Общие сведения
Причины
Этиология пневмонии у детей зависит от возраста и условий инфицирования ребенка. Пневмонии новорожденных обычно связаны с внутриутробным или внутрибольничным инфицированием. Врожденные пневмонии у детей часто вызываются вирусом простого герпеса типов 1 и 2 типов, ветряной оспы, цитомегаловирусом, хламидией. Среди внутригоспитальных патогенов ведущая роль принадлежит стрептококкам группы В, золотистому стафилококку, кишечной палочке, клебсиелле. У недоношенных и доношенных новорожденных велика этиологическая роль вирусов – гриппа, РСВ, парагриппа, кори и др.
В легкие инфекция проникает преимущественно аэрогенным путем. Внутриутробная инфекция в сочетании с аспирацией околоплодных вод приводят к возникновению внутриутробной пневмонии. Развитие аспирационной пневмонии у детей раннего возраста может происходить вследствие микроаспирации секрета носоглотки, привычной аспирации пищи при срыгиваниях, гастроэзофагеальном рефлюксе, рвоте, дисфагии. Возможно гематогенное распространение патогенов из внелегочных очагов инфекции. Инфицирование госпитальной флорой нередко происходит при проведении ребенку трахеальной аспирации и бронхоальвеолярного лаважа, ингаляции, бронхоскопии, ИВЛ.
«Проводником» бактериальной инфекции обычно выступают вирусы, поражающие слизистую респираторного тракта, нарушающие барьерную функцию эпителия и мукоцилиарный клиренс, увеличивающие продукцию слизи, снижающие местную иммунологическую защиту и облегчающие проникновение возбудителей в терминальные бронхиолы. Там происходит интенсивное размножение микроорганизмов и развитие воспаления, в которое вовлекаются прилегающие участки легочной паренхимы. При кашле инфицированная мокрота забрасывается в крупные бронхи, откуда попадает в другие респираторные бронхиолы, обусловливая образование новых воспалительных очагов.
Организации очага воспаления способствует бронхиальная обструкция и формирование участков гиповентиляции легочной ткани. Вследствие нарушения микроциркуляции, воспалительной инфильтрации и интерстициального отека нарушается перфузия газов, развивается гипоксемия, респираторный ацидоз и гиперкапния, что клинически выражается признаками дыхательной недостаточности.
Классификация
В используемой в клинической практике классификации учитываются условия инфицирования, рентгеноморфологические признаки различных форм пневмонии у детей, тяжесть, длительность, этиология заболевания и т. д.
По условиям, в которых произошло инфицирование ребенка, выделяют внебольничные (домашние), внутрибольничные (госпитальные) и врожденные (внутриутробные) пневмонии у детей. Внебольничная пневмония развивается в домашних условиях, вне лечебного учреждения, главным образом, как осложнение ОРВИ. Внутрибольничной считается пневмония, возникшая спустя 72 часа после госпитализации ребенка и в течение 72 часов после его выписки. Госпитальные пневмонии у детей имеют наиболее тяжелые течение и исход, поскольку у внутрибольничной флоры нередко развивается резистентность к большинству антибиотиков. Отдельную группу составляют врожденные пневмонии, развивающиеся у детей с иммунодефицитом в первые 72 часа после рождения и неонатальные пневмонии у детей первого месяца жизни.
С учетом рентгеноморфологических признаков пневмония у детей может быть:
По тяжести течения различают неосложненные и осложненные формы пневмонии у детей. В последнем случае возможно развитие дыхательной недостаточности, отека легких, плеврита, деструкции легочной паренхимы (абсцесса, гангрены легкого), экстрапульмональных септических очагов, сердечно-сосудистых нарушений и т. д.
Течение пневмонии у детей может быть острым или затяжным. Острая пневмония разрешается в сроки 4-6 недель; при затяжной пневмонии клинико-рентгенологические признаки воспаления сохраняются более 1,5 месяцев. По этиологии выделяются вирусную, бактериальную, грибковую, паразитарную, микоплазменную, хламидийную, смешанную формы пневмонии у детей.
Симптомы пневмонии у детей
Сегментарные пневмонии у детей протекают с лихорадкой, интоксикацией и дыхательной недостаточностью различной степени выраженности. Процесс восстановления может затягиваться до 2-3 месяцев. В дальнейшем на месте воспаления может формироваться сегментарный фиброателектаз или бронхоэктазы.
Клиника крупозной пневмонии у детей отличается бурным началом, высокой лихорадкой с ознобами, болью при кашле и дыхании в грудной клетке, откашливанием «ржавой» мокроты, выраженной дыхательной недостаточностью. Нередко при пневмонии у детей развивается абдоминальный синдром с рвотой, болями в животе с симптомами раздражения брюшины.
Диагностика
Основу клинической диагностики пневмонии у детей составляет общая симптоматика, аускультативные изменения в легких и рентгенологические данные. При физикальном обследовании ребенка определяется укорочение перкуторного звука, ослабление дыхания, мелкопузырчатые или крепитирующие хрипы. «Золотым стандартом» выявления пневмонии у детей остается рентгенография легких, позволяющая обнаружить инфильтративные или интерстициальные воспалительные изменения.
Этиологическая диагностика включает вирусологические и бактериологические исследования слизи из носа и зева, бакпосев мокроты; ИФА и ПЦР-методы выявления внутриклеточных возбудителей.
Гемограмма отражает изменения воспалительного характера (нейтрофильный лейкоцитоз, увеличение СОЭ). Детям с тяжелой пневмонией необходимо проводить исследование биохимических показателей крови (печеночных ферментов, электролитов, креатинина и мочевины, КОС), пульсоксиметрию.
Пневмонию у детей необходимо отличать от ОРВИ, острого бронхита, бронхиолита, туберкулеза, муковисцидоза. В типичных случаях диагностика пневмонии у детей проводится участковым педиатром; в сомнительных ситуациях ребенку требуется консультация детского пульмонолога или фтизиатра, проведение КТ легких, фибробронхоскопии и др.
Лечение пневмонии у детей
Основаниями для госпитализации ребенка, заболевшего пневмонией, являются: возраст до 3-х лет, вовлечение в воспаление двух и более долей легких, тяжелая дыхательная недостаточность, плеврит, тяжелые энцефалопатии, гипотрофия, врожденные пороки сердца и сосудов, хроническая патология легких (бронхиальная астма, бронхолегочная дисплазия и др.), почек (гломерулонефрит, пиелонефрит), состояния иммунодефицита. В лихорадочном периоде ребенку показан постельный режим, рациональное питание и питьевая нагрузка.
Основным методом лечения пневмонии у детей является эмпирическая, а затем этиотропная антибактериальная терапия, для которой могут использоваться бета-лактамы (амоксициллин+клавулановая кислота и др.), цефалоспорины (цефуроксим, цефамандол), макролиды (мидекамицин, азитромицин, кларитромицин), фторхинолоны (ципрофлоксацин, офлоксацин), имипенемы (имипенем) и др. При неэффективности терапии в течение 36-48 часов стартовый антибиотик заменяют на препарат из другой группы.
Симптоматическая и патогенетическая терапия пневмонии у детей включает назначение препаратов жаропонижающего, муколитического, бронхолитического, антигистаминного действия. После стихания лихорадки показано физиолечение: СВЧ, индуктотермия, электрофорез, ингаляции, массаж грудной клетки, перкуторный массаж, ЛФК.
Прогноз и профилактика
При своевременном распознавании и лечении исход пневмонии у детей благоприятный. Неблагоприятный прогноз имеют пневмонии, вызванные высоковирулентной флорой, осложненные гнойно-деструктивными процессами; протекающие на фоне тяжелых соматических заболеваний, иммунодефицитных состояний. Затяжное течение пневмонии у детей раннего возраста чревато формированием хронических бронхолегочных заболеваний.
Профилактика пневмонии у детей заключается в организации хорошего ухода за ребенком, его закаливании, предупреждении ОРВИ, лечении ЛОР-патологии, вакцинации против гриппа, пневмококковой инфекции, гемофильной инфекции. Все дети, переболевшие пневмонией, подлежат диспансерному учету у педиатра в течение 1 года с проведением контрольной рентгенографии грудной клетки, ОАК, осмотра ребенка детским пульмонологом, детским аллергологом-иммунологом и детским отоларингологом.
Современные подходы к лечению пневмонии
Пневмония – острое инфекционное заболевание, при котором в легочной ткани возникает воспалительный процесс. Для лечения воспаления лёгких в Юсуповской больнице созданы все условия. Пациентов с лёгкой или средней степени тяжести госпитализируют в клинику терапии. При тяжёлом течении воспаления лёгких пациентов лечат в отделении реанимации и интенсивной терапии.
Врачи применяют современные методы диагностики, используют новейшую аппаратуру ведущих американских, японских и европейских производителей. Использование инновационных методик лабораторной диагностики позволяет установить тяжесть течения пневмонии, изменения в других органах и системах, вызванные патологическим процессом. Пульмонологи назначают эффективные препараты, обладающие минимальным спектром побочных эффектов.
Врачи индивидуально относятся к лечению каждого пациента. Тяжёлые случаи пневмонии обсуждают на заседании экспертного Совета с участием профессоров и врачей высшей категории. При наличии показаний пациентам выполняют искусственную вентиляцию лёгких с помощью стационарных или переносных аппаратов экспертного класса.
Причины пневмонии у детей
Подавляющее большинство внебольничных пневмоний у детей является результатом активации эндогенной бактериальной флоры носоглотки. Практически здоровые дети часто являются носителями пневмококков, гемофильной палочки или микоплазмы, хламидии пневмонии, различных стафилококков. При охлаждении или острой респираторной вирусной эти микроорганизмы активизируются и приводят к развитию воспаления лёгких. Иногда микроорганизмы попадают в дыхательные пути извне.
У детей до года возбудителями пневмоний, протекающих без высокой температуры, но с упорным кашлем, является хламидия трахоматис. Аспирационные пневмонии могут развиться у детей раннего возраста. Они в большинстве случаев обусловлены рвотой и срыгиванием. В желудочном содержимом выявляют грамотрицательную флору, которая, попадая в лёгкие, вызывает воспалительный процесс. Тяжелые пневмонии у детей вызывают ассоциации различных микроорганизмов.
Вирусная пневмония возникает при гриппе и бронхиолите. Диагноз вирусной пневмонии врачи Юсуповской больницы ставят при выявлении на рентгенограмме неоднородной пневмонической тени без чётких контуров, сегментарных неплотных теней, которые быстро исчезают без лечения, отсутствии типичных для бактериальной пневмонии изменений в периферической крови и неэффективности лечения антибиотиками.
Виды воспаления лёгких у детей
Различают следующие виды пневмонии у детей:
Затяжные пневмонии диагностируют при отсутствии разрешения пневмонического процесса в сроки от 1,5 до 6 месяцев от начала заболевания. Если у ребёнка воспаление лёгких многократно повторяется, врачи проводят обследование на наличие иммунодефицитного состояния, муковисцидоза, хронической аспирации пищи.
Симптомы пневмонии у детей
Пневмония проявляется общей реакцией организма на инфекцию. У детей возникают признаки интоксикации – общая слабость, заторможенность, ухудшение аппетита, повышение температуры тела. Кашель сначала сухой, затем становится влажным, с выделением мокроты. В лёгких при физикальном исследовании педиатры выявляют следующие изменения:
Дыхание при воспалении лёгких у ребёнка учащается. Объективные признаки воспаления лёгких у детей 1 года не позволяют установить диагноз без рентгенографии грудной клетки. Пульмонологи видят на рентгенограммах инфильтративные затемнения в лёгких, обусловленные заполнением альвеол экссудатом. У детей, страдающих воспалением лёгких, часто развивается дыхательная недостаточность.
Основой клинической диагностики воспаления лёгких у детей является общая симптоматика. Детей, страдающих острыми респираторно-вирусными заболеваниями, независимо от уровня температуры и при отсутствии обструкции направляют в стационар в случае наличия следующих симптомов:
Заподозрить пневмонию можно в том случае, когда у ребёнка температура 38° C держится дольше 3 дней, определяются локальные физикальные признаки воспаления лёгких, асимметрия хрипов. Этим детям делают анализ крови, направляют на рентгенографию. Исключают пневмонию у детей с острой вирусной инфекцией и признаками бронхиальной обструкции, если у них определяют асимметрию хрипов и воспалительные изменения в общем анализе крови.
Лечение пневмонии у детей
При подозрении на пневмонию детей до 6 месяцев обязательно госпитализируют в стационар. Если симптомы воспаления лёгких выявляют у детей 1 года, их при наличии условий лечат амбулаторно. Врачи Юсуповской больницы придерживаются следующих принципов при назначении антибактериальной терапии пневмонии:
Если в течение 36-48 часов при нетяжёлой и 72 часов при тяжёлой пневмонии не удаётся достичь выраженного клинического эффекта от антибиотиков первого ряда или развиваются нежелательные побочные реакции, назначают альтернативные препараты. При неосложнённых нетяжёлых воспалениях лёгких детям дают антибиотики внутрь в виде таблеток или суспензий. Если во время стартовой терапии антибиотики вводились внутримышечно или внутривенно, после улучшении состояния пациента и снижения температуры переходят на пероральный приём этих же препаратов. После курса антибактериальной терапии детям для восстановления микрофлоры кишечника обязательно назначают биопрепараты.
При лечении воспаления лёгких у детей важно соблюдать водный режим. Ребёнку с пневмонией дают пить жидкость из расчёта 140-150 мл/кг массы. Детям полезны глюкозо-солевые растворы (регидрон, оралит), овощные и фруктовые отвары. В помещении, где находится ребёнок, должен быть прохладный, увлажнённый воздух. Детям преимущественно не назначают жаропонижающие средства, поскольку они могут затруднить оценку эффективности антибактериальной терапии. Исключение составляют дети с сопутствующими заболеваниями.
Медикаментозную терапию лихорадки проводят при наличии следующих показаний:
Если у ребёнка «красный» тип лихорадки (горячие конечности, чувство жара, покраснение лица), снижение температуры тела начинают с методов физического охлаждения. Тело малыша обтирают водой 30-32°С в течение 5 минут. После обтирания его не следует укутывать. Процедуру повторяют 3-4 раза каждые 30 минут. При отсутствии эффекта от физических методов детям для медикаментозного снижения температуры назначают парацетамол.
При наличии у ребёнка лихорадки «бледного» типа, проявляющейся ознобом, бледностью и мраморностью кожных покровов, холодными конечностями, физические методы охлаждения не применяют. Детям вводят сосудорасширяющие препараты: никотиновую кислоту, дибазол, папаверин. При появлении чувства жара, потеплении конечностей назначают возрастную дозу парацетамола.
При наличии у ребёнка мучительного или упорного кашля педиатры широко используют мукорегуляторные средства: отхаркивающие (облегчающие эвакуацию мокроты) и муколитические (разжижающие мокроту) препараты. К отхаркивающим средствам относятся микстуры на основе настоя корня алтея с добавлением калия иодида и натрия бензоата, нашатырно-анисовых капель. Муколитическое действие оказывают производные алкалоида вазицина (мукосолван, бромгексин, бизолвон).
Карбоцистеины (мукодин, мукопронт, бронкатар) обладают одновременно муколитическим и мукорегулирующим эффектом. Под их действием происходит регенерация слизистой оболочки бронхов, восстанавливается её структура. Детям для улучшения отхождения мокроты дают пить настои трав (подорожника, крапивы, мать-и-мачехи, корня солодки, корня ипекакуаны, плода аниса). Назначают фитотерапевтические препараты: эвкабал, мукалтин. Хорошим муколитическим эффектом обладают ингаляции тёплой водой или 2 %-ным раствором натрия гидрокарбоната. Их детям делают с помощью небулайзера.
При наличии признаков пневмонии детям назначают физиотерапевтические процедуры: СВЧ, индуктотермию, электрофорез с 3%-ным раствором калия йодида. Сразу же после нормализации температуры делают массаж и проводят лечебную физкультуру.
В стационаре детей с воспалением лёгких помещают в отдельный бокс. Во избежание перекрестной инфекции детей выписывают сразу же по достижении клинического эффекта проводимой терапии. Сохранение хрипов в лёгких, увеличенной скорости оседания эритроцитов или остаточных рентгенологических изменений не является противопоказанием к выписке ребёнка.
Профилактика пневмонии у детей заключается в организации сбалансированного питания, улучшении экологии помещений, закаливании. Для профилактики воспаления лёгких применяют конъюгированную вакцину против гемофильной палочки, пневмококка. Вакцинопрофилактика гриппа позволяет предотвратить вирусную пневмонию.
Получить консультацию пульмонолога можно, записавшись на приём по телефону. Контакт-центр Юсуповской больницы работает круглосуточно 7 дней в неделю. Клиника принимает пациентов возраста 18+.
Что такое пневмония легких у детей и как выражается симптомы и лечение
Воспаление легких или пневмония — одно из наиболее распространенных острых инфекционно — воспалительных заболеваний человека. Причем, понятие пневмонии не включает различные аллергические и сосудистые заболевания легких, бронхиты, а также нарушения функций легких, спровоцированные химическими или физическими факторами (травмы, химические ожоги). Особенно часто возникают пневмония у детей, симптомы и признаки которой достоверно определяются только на основании данных рентгена и общего анализа крови.
Пневмония среди всей легочной патологии у детей раннего возраста составляет почти 80%. Даже с учетом внедрения прогрессирующих технологий в медицине — открытием антибиотиков, усовершенствованными методами диагностики и лечения — до сих пор это заболевание входит в десятку самых частых причин смерти. По статистическим данным в различных регионах нашей страны заболеваемость пневмонией у детей составляет 0,4- 1,7%.
Когда и почему может возникнуть пневмония у ребенка?
Легкие в организме человека выполняют несколько важнейших функций. Основная функция легких – это газообмен между альвеолами и каппилярами, которые их окутывают.
Проще говоря, кислород из воздуха в альвеоле транспортируется в кровь, а из крови углекислый газ попадает в альвеолу.
Также они регулируют температуру тела, регулируют свертываемость крови, являются одним из фильтров в организме, способствуют очищению, выводу токсинов, продуктов распада, возникающих при различных травмах, инфекционных воспалительных процессах. И при возникновении пищевого отравления, ожога, перелома, оперативных вмешательств, при любой серьезной травме или заболевании, происходит общее снижение иммунитета, легким сложнее справляться с нагрузкой по фильтрации токсинов.
Вот почему очень часто после перенесенных или на фоне травм или отравлений у ребенка возникает пневмония.
Пневмония у ребенка, как самостоятельное заболевание, которое возникает после серьезного, сильного, длительного переохлаждения, бывает крайне редко, поскольку родители стараются не допускать таких ситуаций.
Как правило, у большинства детей воспаление легких возникает не как первичное заболевание, а как осложнение после ОРВИ или гриппа, реже других болезней.
Почему это происходит?
Многие из нас полагают, что острые вирусные респираторные заболевания в последние десятилетия стали более агрессивными, опасными своими осложнениями. Возможно, это связано с тем, что и вирусы, и инфекции стали более устойчивыми к антибиотикам и противовирусным препаратам, поэтому так тяжело протекают они у детей и вызывают осложнения.
Одним из факторов повышения заболеваемости пневмонией у детей в последние годы стало общее слабое здоровье у подрастающего поколения — сколько детей на сегодняшний день рождается с врожденными патологиями, пороками развития, поражениями ЦНС.
Особенно тяжелое течение пневмонии бывает у недоношенных или новорожденных малышей, когда заболевание развивается на фоне внутриутробной инфекции при недостаточно сформированной, не зрелой дыхательной системе.
Естественно, что пневмония чаще всего бывает в холодное время, когда и так организм подвергается сезонной перестройке с тепла на холод и наоборот, возникают перегрузки для иммунитета, в это время ощущается недостаток естественных витаминов в продуктах, перепады температур, сырая, морозная, ветреная погода способствуют переохлаждению детей и их инфицированию.
К тому же, если ребенок страдает какими-либо хроническими заболеваниями — тонзиллитом, аденоиды у детей, синуситом, дистрофией, рахитом (см. рахит у грудничка), сердечно- сосудистым заболеванием, любые тяжелые хронические патологии, такие как врожденные поражения центральной нервной системы, пороки развития, иммунодефицитные состояния — значительно повышают риск развития пневмонии, отягощают ее течение.
Тяжесть заболевания зависят от:
— внебольничная: чаще всего имеют более легкое течение
— госпитальная: более тяжелое, поскольку воз.можно заражение бактериями, устойчивым к антибиотикам
— аспирационная: при попадании в дыхательные пути инородных предметов, смеси или молока.
Важнейшую роль при этом играет общее состояния здоровья ребенка, то есть его иммунитет.
Неправильное лечение гриппа и ОРВИ может привести к пневмонии у ребенка
Когда ребенок заболел обычной простудой, ОРВИ, гриппом — воспалительный процесс локализуется только в носоглотке, трахее и гортани.
При слабом иммунном ответе, а также если, возбудитель весьма активный и агрессивный, а лечение у ребенка проводится неправильно, процесс размножения бактерий опускается с верхних дыхательных путей на бронхи, тогда может возникнуть бронхит. Далее, воспаление может затрагивать и легочные ткани, вызывая пневмонию.
Что происходит в организме ребенка при вирусном заболевании?
У большинства взрослых и детей в носоглотке всегда присутствуют различные условно-патогенные микроорганизмы — стрептококки, стафилококки, не причиняя вреда для здоровья, поскольку местный иммунитет сдерживает их рост.
Однако, любое острое респираторное заболевание приводит к активному их размножению и при правильном действии родителей во время болезни ребенка, иммунитет не допускает их интенсивного роста.
Что не следует предпринимать во время ОРВИ у ребенка, чтобы не возникли осложнения:

Кашель — это естественный рефлекс, помогающий организму очистить трахею, бронхи и легкие от слизи, бактерий, токсинов. Если для лечения ребенка, с целью снижения интенсивности сухого кашля, использовать противокашлевые средства, влияющие на кашлевой центр в головном мозге, такие как Стоптусин, Бронхолитин, Либексин, Пакселадин, то может произойти скопление мокроты и бактерий в нижних дыхательных путях, что в конечном счете приводит к воспалению легких.
Против вируса антибиотики бессильны, а с условно-патогенными бактериями должен справиться иммунитет, и только при возникновении осложнений по назначению врача показано их использование.


Если не настаивать на том, чтобы ребенок выпивал достаточно большого количества жидкости, к тому же в комнате будет сухой воздух — это будет способствовать высушиванию слизистой, что может привести к более длительному течению заболевания или осложнению — бронхиту или пневмонии.

Острый бронхит и бронхиолит — отличия от пневмонии
При ОРВИ обычно следующие симптомы:
При остром бронхите на фоне орви, могут быть следующие симптомы:
Бронхиолит бывает чаще всего у детей до года:
Признаки пневмонии у ребенка
При высокой активности возбудителя инфекции, или при слабом иммунном ответе организма на него, когда даже самые эффективные профилактические лечебные мероприятия не купируют воспалительный процесс и состояние ребенка ухудшается, родители могут по некоторым симптомам догадаться, что ребенок нуждается в более серьезном лечении и срочном осмотре врача.
При этом, ни в коем случае не стоит начинать лечение каким-либо народным методом. Если это действительно пневмония, это не только не поможет, но может ухудшиться состояние и будет упущено время для адекватного обследования и лечения.
Симптомы пневмонии у ребенка 2 — 3 лет и старше
Как определить внимательным родителям при простудном или вирусном заболевании, что стоит срочно вызвать врача и заподозрить пневмонию у ребенка?
Симптомы, которые требуют проведения рентгенологической диагностики:
Симптомы пневмонии у грудных детей, ребенка до года
Начало заболевания мама может заметить по изменению поведения малыша. Если ребенок постоянно хочет спать, становиться вялым, апатичным или наоборот, много капризничает, плачет, отказывается от еды, при этом может незначительно повышаться температура — маме следует срочно обратиться к педиатру.
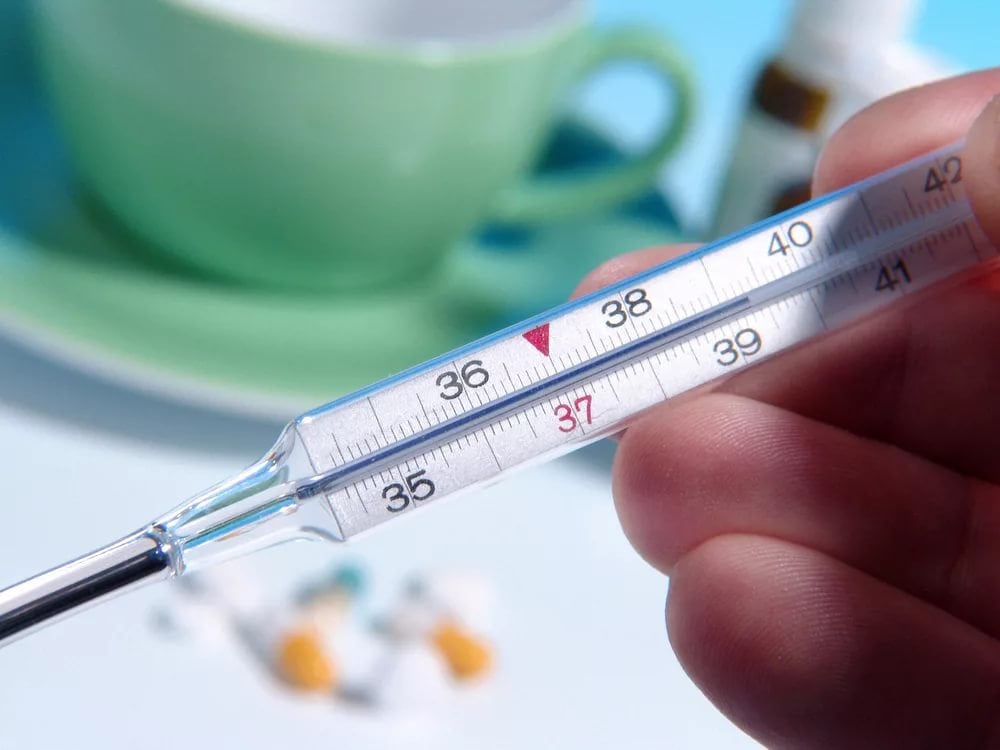
Температура тела
На первом году жизни пневмония у ребенка, симптомом которой принято считать высокую, не сбиваемую температуру, отличается тем, что в этом возрасте она бывает не высокой, не достигает 37,5 или даже 37,1-37,3.
При этом температура не является показателем тяжести состояния.
Первые симптомы пневмонии у грудного ребенка
Это беспричинное беспокойство, вялость, снижение аппетита, малыш отказывается от груди, сон становится беспокойным, коротким, появляется жидкий стул, может быть рвота или срыгивания, насморк и приступообразный кашель, усиливающийся во время плача или кормления ребенка.
Дыхание ребенка
Боль в грудной клетке при дыхании и кашле.
Мокрота — при влажном кашле выделяется гнойная или слизисто-гнойная мокрота (желтого или зеленого цвета).
Одышка или увеличение числа дыхательных движений у маленьких детей — яркий признак пневмонии у ребенка. Одышка у грудничков может сопровождаться киванием головы в такт дыхания, а также малыш раздувает щеки и вытягивает губы, иногда появляются пенистые выделения изо рта и носа.
Симптомом воспаления легких считается превышение нормы количества вдохов в минуту:
Изменяется рельеф кожи при дыхании
Внимательные родители также могут заметить втяжение кожи при дыхании, чаще с одной стороны больного легкого.
Чтобы это заметить, следует раздеть малыша и понаблюдать за кожей между ребрами, она втягивается при дыхании. При обширных поражениях может быть отставание одной стороны легкого при глубоком дыхании.
Иногда можно заметить периодические остановки дыхания, нарушение ритма, глубины, частоты дыхания и стремление ребенка лежать на одном боку.
Цианоз носогубного треугольника
При сильной дыхательной недостаточности небольшое посинение может быть не только на лице, но и на теле.
Хламидийная, микоплазменная пневмония у ребенка
Среди пневмоний, возбудителями которых являются не банальные бактерии, а различные атипичные представители выделяют микоплазменную и хламидийную пневмонию.
У детей симптомы таких воспалений легких несколько отличаются от протекания обычной пневмонии. Иногда они характеризуются скрытым вялотекущим течением.
Признаки атипичной пневмонии у ребенка могут быть следующими:
Показания к госпитализации
Решение о том, где производить лечение ребенка с пневмонией — в стационаре или дома, принимает врач, при этом он учитывает несколько факторов:
Тяжесть состояния и наличие осложнений — дыхательной недостаточности, плеврита, острые нарушения сознания, сердечная недостаточность, падения АД, абсцесс легкого, эмпиема плевры, инфекционно-токсический шок, сепсис.
Социальные показания – плохие бытовые условия, невозможность выполнения ухода и предписаний врача.
Возраст ребенка — если заболел грудной ребенок, это является основанием для госпитализации, поскольку пневмония у грудничка представляет серьезную угрозу для жизни. Если развилась пневмония у ребенка до 3 лет, лечение зависит от тяжести состояния и чаще всего врачи настаивают на госпитализации. Детям постарше возможно проводить лечение дома при условии, что пневмония не тяжелого характера.
Общее состояние здоровья — при наличии хронических заболеваний, ослабленном общем здоровье ребенка, вне зависимости от возраста, врач может настаивать на госпитализации.
Лечение пневмонии у ребенка
Основу терапии воспаления легких составляют антибиотики. Во времена, когда в арсенале врачей не было антибиотиков при бронхите и воспалении легких, очень частой причиной смерти взрослых и детей была пневмония, поэтому ни в коем случае нельзя отказываться от их применения, никакие народные средства при воспалении легких не эффективны.
От родителей требуется четко выполнять все рекомендации врача, осуществление правильного ухода за ребенком, соблюдение питьевого режима, питания:
Питание ребенка при пневмонии — отсутствие аппетита у детей во время болезни считается естественным и отказ ребенка от приема пищи объясняется повышенной нагрузкой на печень при борьбе с инфекцией, поэтому насильно кормить ребенка нельзя. По-возможности следует готовить для больного легкую пищу, исключить любые готовые химизированные продукты, жареные и жирные, стараться кормить ребенка простой, легкоусвояемой пищей — каши, супчики на слабом бульоне, паровые котлеты из нежирного мяса, отварной картофель, различные овощи, фрукты.
Оральная гидратация — в воду, натуральные свежевыжатые разбавленные соки — морковный, яблочный, слабозаваренный чай с малиной, настой шиповника добавляется водно-электролитные растворы (Регидрон и пр).
Проветривание, ежедневная влажная уборка, использование увлажнителей воздуха — облегчают состояние малыша, а любовь и забота родителей творит чудеса.
Никакие общеукрепляющие (синтетические витамины), антигистаминные, иммуномодулирующие средства не применяются, поскольку часто приводят к побочным эффектам и не улучшают течение и исход пневмонии.
Прием антибиотиков при пневмонии у ребенка (неосложненная) обычно не превышает 7 дней (макролиды 5 дней), и если соблюдать постельный режим, выполнять все рекомендации врача, при отсутствии осложнений, ребенок быстро выздоравливает, но в течение месяца еще будут наблюдаться остаточные явления в виде кашля, незначительной слабости.
При атипичной пневмонии лечение может затянуться. П
ри лечении антибиотиками в организме нарушается микрофлора кишечника, поэтому врач назначает пробиотики — РиоФлора Иммуно, Аципол, Бифиформ, Бифидумбактерин, Нормобакт, Лактобактерин.
Для вывода токсинов после окончания терапии врач может назначить сорбенты, такие как Полисорб, Энтеросгель, Фильтрум.
При эффективности лечения на общий режим и прогулки можно переводить ребенка с 6-10-го дня болезни, закаливание возобновлять через 2-3 недели.
При нетяжелом течении пневмонии большие физические нагрузки (спорт) разрешены спустя 6 недель, при осложненной спустя 12 недель.