Что такое постперикардиотомический синдром когда он возникает
Синдром Дресслера
Используйте навигацию по текущей странице

Частота развития
Первоначально считалось, что синдром Дресслера возникает примерно у 4% больных, перенесших инфаркт миокарда. C учетом атипичных и малосимптомных форм частота его развития значительно выше – 15–23 %, а по некоторым источникам достигает 30 %. Однако в последние годы частота синдрома Дресслера уменьшилась. Причинами могут быть широкое использование нестероидных противовоспалительных средств (ацетилсалициловой кислоты) и распространение реперфузионных методов лечения ИМ, уменьшающих объем повреждения мышцы сердца. Другой причиной снижения частоты развития синдрома Дресслера может быть включение в комплекс терапии инфаркт миокарда ингибиторов ангиотензинпревращающего фермента, антагонистов альдостерона и статинов, вследствие их иммуномодулирующего и противовоспалительного действия. Постинфарктый синдром развивается в подостром периоде (не ранее 10-го дня от момента заболевания) у 3—4 % пациентов, перенёсших инфаркт миокарда.
Причины развития
При постинфарктном синдроме антитела к тканям сердца обнаруживаются постоянно. При анализе субпопуляций лимфоцитов у пациентов с синдром Дресслера было обнаружено увеличение числа активированных CD8-позитивных клеток. При изучении активации комплемента было отмечено, что у пациентов с СД наблюдали повышенный уровень фракции C3d в сочетании с более низкой концентрацией С3. Кардиальные реактивные антитела, связываясь с циркулирующими кардиальными антигенами с формированием растворимых иммунных комплексов, могут фиксироваться в различных местах, приводя к комплементопосредованному повреждению ткани.
При постинфарктном синдроме наблюдаются изменения и в клеточном иммунитете. Так, имеются данные, что при синдроме Дресслера значительно повышен уровень цитотоксических T-клеток. Этиологическим фактором синдрома Дресслера может быть инфекция, в частности вирусная, поскольку у больных, у которых этот синдром развился после кардиохирургических вмешательств, часто регистрируют повышение титра противовирусных антител.
Симптомы и течение
Развивается на 2–4-й неделе инфаркта миокарда, однако эти сроки могут уменьшаться – «ранний синдром Дресслера» и увеличиваться до нескольких месяцев, «поздний синдром Дресслера». Иногда течение синдрома Дресслера принимает агрессивный и затяжной характер, он может длиться месяцы и годы, протекать с ремиссиями и обострениями. Основные клинические проявления синдрома: лихорадка, перикардит, плеврит, пневмонит и поражение суставов. Лихорадка при синдроме Дресслера не имеет какой-либо строгой закономерности. Как правило, она бывает субфебрильной, хотя в отдельных случаях может быть фебрильной или вообще отсутствовать.
Перикардит является обязательным элементом синдрома Дресслера. Клинически он проявляется болью в перикардиальной зоне, которая может иррадиировать в шею, плечо, спину, брюшную полость. Боль может быть острой приступообразной (плевритическая) или давящей, сжимающей (ишемической). Она может усиливаться при дыхании, кашле, глотании и ослабевать в вертикальном положении или лежа на животе. Она длительная и исчезает или ослабевает после появления в полости перикарда воспалительного экссудата. Главный аускультативный признак перикардита – шум трения перикарда: в первый день болезни при внимательной аускультации он определяется у абсолютного большинства (до 85 %) больных. Шум лучше всего выслушивается у левого края грудины, при задержке дыхания и наклоне туловища пациента вперед. В классическом варианте он состоит из трех компонентов – предсердного (определяется в систолу) и желудочкового (систолического и диастолического). Как и боль, шум трения перикарда уменьшается или исчезает вовсе после появления в полости перикарда выпота, раздвигающего трущиеся листки перикарда. Обычно перикардит протекает нетяжело: уже через несколько дней боли стихают, а экссудат в полости перикарда почти никогда не накапливается в таком количестве, чтобы ухудшить кровообращение, хотя иногда могут появиться признаки тяжелой тампонады сердца. Иногда воспалительный процесс в перикарде при синдроме Дресслера принимает затяжной рецидивирующий характер и заканчивается развитием констриктивного перикардита. При применении антикоагулянтов на фоне синдрома Дресслера возможно также развитие геморрагического перикардита, хотя подобное осложнение может быть и при отсутствии антикоагулянтной терапии.
Плеврит. Проявляется болью в боковых отделах грудной клетки, усиливающейся при дыхании, затруднением дыхания, шумом трения плевры, притуплением перкуторного звука. Он может быть сухим и экссудативным, односторонним и двусторонним. Нередко плеврит носит междолевой характер и не сопровождается типичными физикальными симптомами.
Пневмонит. Пневмонит при синдроме Дресслера выявляется реже, чем перикардит и плеврит. Если очаг воспаления достаточно велик, также отмечается притупление перкуторного звука, ослабленное или жесткое дыхание, появление фокуса мелкопузырчатых хрипов. Возможен кашель и выделение мокроты, иногда с примесью крови, что всегда вызывает определенные диагностические трудности.
Поражение суставов. Для синдрома Дресслера характерно появление так называемого «синдрома плеча»: болезненных ощущений в области плечелопаточных суставов, чаще слева, ограничение подвижности этих суставов. Вовлечение в процесс синовиальных оболочек нередко приводит к возникновению болей и в крупных суставах конечностей.
Другие проявления. Проявлением постинфарктного синдрома может быть сердечная недостаточность вследствие диастолической дисфункции, геморрагический васкулит и острый гломерулонефрит.
Методы исследования
Лабораторные данные. Часто отмечается повышение СОЭ и лейкоцитоз, а также эозинофилия. Весьма характерно резкое повышение уровня С-реактивного белка. У больных с синдромом Дресслера регистрируются нормальные уровни маркеров повреждения миокарда (МВ-фракция креатинфосфокиназы (МВ-КФК), миоглобин, тропонины), хотя иногда отмечается их незначительное повышение, что требует проведения дифференциальной диагностики с рецидивом инфаркта миокарда.
Электрокардиография (ЭКГ). При наличии перикардита на ЭКГ определяются диффузный подъем сегмента ST и, периодически, депрессия сегмента PR, за исключением отведения aVR, в котором наблюдаются депрессия ST и подъем PR. По мере накопления экссудата в полости перикарда может снизиться амплитуда комплекса QRS.
Эхокардиография. При накоплении жидкости в полости перикарда выявляется сепарация его листков и могут появиться признаки тампонады сердца. Для синдрома Дресслера не характерен большой объем жидкости в полости перикарда – как правило, сепарация листков перикарда не достигает 10 мм в диастолу.
Рентгенография. Обнаруживают скопление жидкости в плевральной полости, междолевой плеврит, расширение границ сердечной тени, очаговые тени в легких.
Компьютерная или магнитнорезонансная томография также выявляют жидкость в полости плевры или перикарда и легочную инфильтрацию.
Плевральная и перикардиальная пункция. Извлеченный из полости плевры или перикарда экссудат может быть серозным или серозно-геморрагическим. При лабораторном исследовании в нем определяется эозинофилия, лейкоцитоз и высокий уровень С-реактивного белка.
Лечение
Нестероидные противовоспалительные препараты (НПВС). Препаратом выбора при синдроме Дресслера традиционно считается ибупрофен (400– 800 мг/сут). Реже используют аспирин. Хирургическое лечение применяется при констриктивном перикардите.
Осложнения
Тампонада сердца, геморрагический или констриктивный перикардит, окклюзия (сдавление) коронарного шунта и редко – анемия.
Прогноз
Прогноз при синдроме Дресслера, как правило, благоприятный. Вместе с тем его течение иногда принимает затяжной рецидивирующий характер. Кроме того, имеются данные о том, что выживаемость в течение 5 лет среди перенесших этот синдром, хотя и незначительно, но снижается.
Постперикардиотомный синдром после операции на открытом сердце: современные методы диагностики
Полный текст:
Аннотация
Об авторах
Список литературы
1. Hira Sh. et al. Systemic inflammatory response syndrome alter cardiac surgery under cardiopulmonary bypass. Ann Thorac Cardiovasc Surgery 2003: 9 (6): 365-370.
2. Oudomans-van-Strgaten H. et al. Intestinal permeability circulating endotoxin and postoperative systemic responses in cardiac surgery. J Cardiothorac Vase Anesth 1996: 10: 187-194.
3. De Scheerder Y. et al. Association of anti-heart antibodies and circulating immune complexes in the post-pericardiotomy syndrome. Clin Exp Immunol 1984; 57: 423-428.
4. Shrivastana R. et al. Immunological analysis of pleural fluid in post-cardiac injury syndrome. Postgraduate Medical Journal 2002; 78: 362-363.
5. Burgess L.Y. et al. Role of biochemical tests in the diagnosis of pericardial effusions. Chest 2002: 121: 495-499.
7. Gensini G.G. et al. A more meaningful scoring system for determining the severity of coronary heart disease. Am J Cardiol 1983; 51: 606.
8. Gary Lee Y.C. et al. Adenosine deaminase levels in nontuberculous lymphocytic pleural effusions. Chest 2001; 120: 356-361.
9. Light R.W. et al. Pleural effusion: (he diagnostic separation of transudates and exudates. Ann Intern Med 1972; 77: 507-513.
10. Meeyers D. et al. The usefulness of diagnostic tests on pericardial fluid. Chest 1997; 111: 1213-1221.
11. Chakko S. Pleural effusion in congestive heart failure. Chest 1995: 521-522.
13. Heffner J.E.et al. Multilevel likelihood ratio for identifying exudative pleural effusions. Chest 2002; 121: 1916-1920.
15. Meisner M. Postoperative plasma concentrations of procalcitonin after different types of surgery. Intensive Care Med 1998; 24: 680-684.
16. Aouifi A. et al. Effect of cardiopulmonary bypass on serum procalcitonin and С- reactive protein concentrations. Br J Anaesth 1999; 83: 602-607.
17. Белобородова Н.B. и др. Диагностическая ценность некоторых маркером инфекции и раннем послеоперационном периоде у кардиохирургических больных. Анестезиология и реаниматология 2005; 3: 45-49.
18. Sponholz С. et al. Diagnostic value and prognostic implications of serum procalcitonin after cardie surgery: a systemic review of the literatura. Critical Care 2006; 10: 145.
19. Valdes L. et al. Adenosine deaminase (ADA) isoenzyme analysis in pleural effusions: diagnostic role, and clevance to the origin of increased ADA in tuberculous pleurisy. European Respiratory Journal 1996; 9: 747-751.
20. Guidelines on the Diagnosis and Management of Pericardial Diseases European Heart Journal 2004: 25 (7): 587-610.
21. Maisch B. et al. New directions in diagnosis and treatment of pericardial disease. A project of the Taskforce on Pericardial Disease of the World Heart Federation. Herz 2000; 25; 769-780.
22. Wessman D.E. et al. Postcardiac injury syndrome case report and review of the literature. South Med J 2006; 99 (3): 309-311
23. Imazio M. et al. Rationale and design of the COPPS trial: a randomised, placebo-controlled, multicentre study on the use ol colchicine for the primary prevention of postpericardiotomy syndrome. J Cardiovasc Med 2007; 8 (12): 1044-1048.
Для цитирования:
Накацева Е.В., Моисеева О.М., Титаренко О.Т., Андросова М.В., Никулина В.П. Постперикардиотомный синдром после операции на открытом сердце: современные методы диагностики. Артериальная гипертензия. 2008;14(1-S2):23-28.
Постперикардиотомный синдром
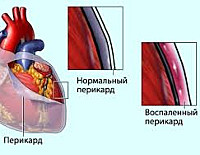
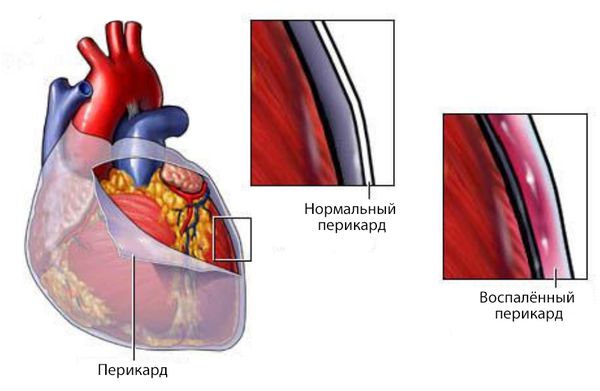
Постперикардиотомный синдром – воспалительное заболевание перикарда аутоиммунного генеза, развивающееся как осложнение хирургических вмешательств на открытом сердце. Его основные симптомы – лихорадочная реакция и боли в грудной клетке, возникающие через неделю или позже после операции. При диагностике учитываются лабораторные признаки воспалительного процесса, данные рентгенографии грудной клетки, ЭКГ, УЗИ и МРТ сердца. Для лечения патологии используются нестероидные противовоспалительные средства (НПВС) или кортикостероиды. Развитие осложнений заболевания нередко требует дополнительного кардиохирургического вмешательства.
Общие сведения
Причины ППТС
Причина формирования постперикардиотомного синдрома – аутоиммунная реакция, возникающая после кардиохирургических операций. Она является следствием врожденных или приобретенных изменений клеточного иммунитета. После повреждения перикардиальных листков организм начинает вырабатывать антитела, взаимодействующие с тканями сердца. Это ведет к развитию аллергической реакции по типу гиперчувствительности замедленного типа и аутоиммунному воспалению.
Развитие синдрома описано после коррекции врожденных и приобретенных пороков сердца, имплантации электрокардиостимулятора, стентирования коронарных артерий, аортокоронарного шунтирования, перикардиальной пункции, радиочастотной аблации, тупой травмы грудной клетки, операций по поводу заболеваний аорты. Фактором риска ПТТС является инфицирование вирусом Коксаки В, цитомегаловирусом, аденовирусом.
Патогенез
Повреждение тканей перикарда вызывает образование антител к мембране клеток (антисарколемных), мышечным волокнам (антифибриллярных) и к клеточным ядрам. Реакция между собственными тканями и аутоантителами сопровождается привлечением к очагу патологии иммунных клеток-макрофагов, эозинофилов, нейтрофильных лейкоцитов. Начинается воспалительная реакция, сопровождающаяся выбросом медиаторов воспаления, лизосомальных ферментов, активных форм кислорода, разрушающих клетки сердечной сумки.
Еще один фактор развития ППТС – системная реакция организма на операционную травму. Она сопровождается эндотоксемией, повреждением клеток миокарда, повышением концентрации гистамина, серотонина, кининов, эйкозаноидов, цитокинов, компонентов комплемента. Это приводит к кислородному голоданию тканей, повышению сосудистой проницаемости, развитию интоксикации, что усиливает местный воспалительный процесс.
Вследствие повышения сосудистой проницаемости в очаге воспаления между двумя перикардиальными листками появляется жидкость, богатая фибрином. Этот белок образует отложения на стенках околосердечной сумки. Кроме того, подобная реакция начинается в плевральной полости. Трение листков перикарда и плевры вызывает появление важного признака, сопровождающего постперикардиотомный синдром, – боли в груди.
Симптомы постперикардиотомного синдрома
Заболевание развивается через 1–6 недель после перенесенной операции. У пациента повышается температура тела до 38-40°C. Продолжительность лихорадочного периода составляет до 3-х недель. Больных беспокоит тупая боль в левой половине грудной клетки. Она не связана с физической активностью, но может усиливаться во время глубокого дыхания, а также в положении лежа. Ухудшается аппетит, появляется слабость, раздражительность. Иногда пациентов беспокоит одышка в состоянии покоя, при незначительной нагрузке, а также ноющие суставные боли.
Когда объем выпота увеличивается, болевой синдром становится менее интенсивным. Образовавшийся экссудат сдавливает сердце, поэтому появляется учащенное сердцебиение, усиливается одышка, набухают шейные вены. Могут присоединяться отеки, постоянная тяжесть в подреберье справа, вызванная увеличением печени. Кроме того, ППТС вызывает затруднения глотания, постоянный сухой кашель, осиплость голоса, тошноту, приступы икоты. У детей признаком тяжелого течения синдрома служит рвота.
Осложнения
Постперикардиотомный синдром сопровождается накоплением выпота внутри перикардиальной полости. Если медицинская помощь оказана несвоевременно, это может привести к развитию опасного для жизни осложнения – тампонады сердца. Сдавление органа вызывает ухудшение сократительной способности миокарда и становится причиной острой сердечной недостаточности. Частота возникновения такого осложнения составляет 10%. Если объем перикардиального выпота мал, сгущение экссудата и образование наслоений фибрина могут спровоцировать появление констриктивного («сдавливающего») перикардита. Данное осложнение развивается у 5% больных ППТС и также сопровождается тяжелой сердечной недостаточностью.
Диагностика
При физикальном обследовании пациента определяется шум трения перикарда и плевры, отеки, увеличение печени. Может обнаруживаться парадоксальный пульс, который сопровождается снижением систолического АД на 10 мм рт. ст. и более, одновременным уменьшением пульсового наполнения на лучевой артерии во время вдоха. Лабораторная диагностика ППТС включает следующие исследования:
Для диагностики ПТТС наиболее информативны визуализирующие методики. Они дают возможность оценить количество выпота, его локализацию, угрозу тампонады, состояние легочной ткани. Основные способы инструментальной диагностики заболевания включают:
Диагностические критерии патологии предложены Американской Кардиологической Ассоциацией. Постперикардиотомный синдром предполагается, если у больного имеются по крайней мере два из перечисленных признаков: лихорадка; боль, вызванная перикардитом или плевритом; шумы трения перикарда или плевры; увеличение количества жидкости в сердечной сумке; экссудативный перикардит, сопровождающийся повышением количества С-реактивного протеина в крови. Дифференциальная диагностика осуществляется с констриктивным перикардитом, застойной сердечной недостаточностью, инфекционным эндокардитом и перикардитом, миокардитом вирусной или иной этиологии.
Лечение посткардиотомного синдрома
Пациенты с ПТТС обычно наблюдаются у кардиолога амбулаторно. Показанием к госпитализации в отделение кардиологии или торакальной хирургии является нарастание объема плеврального выпота, угроза тампонады сердца. Во время лихорадочного периода и сохраняющихся электрокардиографических изменений необходим постельный режим. Специальных диетических ограничений нет, рекомендуется полноценное богатое витаминами питание. Лечение назначается с учетом выраженности и скорости развития клинических проявлений, тяжести заболевания, общего состояния пациента. Преимущественно используется медикаментозная терапия, в некоторых случаях показано хирургическое вмешательство:
Прогноз и профилактика
Несмотря на высокую частоту развития синдрома, в большинстве случаев прогноз благоприятный. Под влиянием лечения проявления воспалительной реакции постепенно исчезают. Развитие тяжелых осложнений наблюдается у 15% пациентов. Постперикардиотомный синдром рецидивирует у 2% прооперированных, иногда через несколько лет после вмешательства. Для профилактики ПТТС необходимо соблюдение техники кардиохирургических операций: использование прерывистого шва для закрытия перикарда, послеоперационное дренирование его полости, предотвращение попадания крови в сердечную сумку. Есть данные об эффективности у взрослых пациентов послеоперационного назначения колхицина, однако они требуют дальнейшего подтверждения.
Что такое перикардит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вишнева Е. М., кардиолога со стажем в 26 лет.
Определение болезни. Причины заболевания
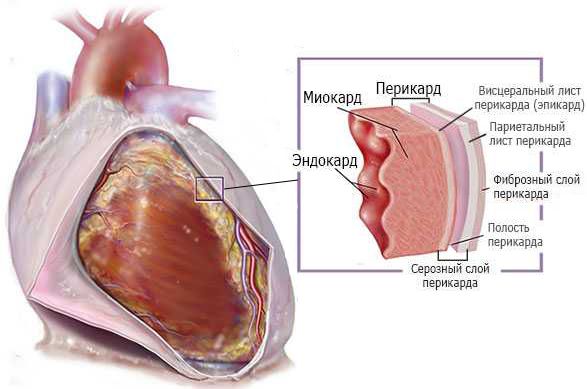
Перикардит (Pericarditis) — это воспаление околосердечной сумки (перикарда). Заболевание зачастую проявляется острой болью в груди, которая ослабевает в положении сидя с наклоном вперёд. Также перикардит может сопровождаться одышкой и болью в груди в положении лёжа.
При перикардите в полости околосердечной сумки часто накапливается жидкость — выпот. Такую форму болезни называют экссудативным перикардитом.
Распространённость перикардита
Причины перикардита
Все причины поражения перикарда можно разделить на инфекционные и неинфекционные.
Острым инфекционным перикардитом чаще болеют в холодное время года. Заболеванию обычно предшествуют желудочно-кишечные или гриппоподобные симптомы: тошнота, нарушение глотания, икота, лихорадка до 38,0 °C, мышечная слабость и ломота в теле.
К другим неинфекционным причинам перикардита относятся аутоиммунные заболевания: системная красная волчанка, ревматоидный артрит, болезнь Стилла, развившаяся у взрослых, системная склеродермия, синдром Шегрена, дерматомиозит, полимиозит, системные васкулиты. Также к перикардиту может привести первичный аутоиммунный и послеоперационный гипотиреоз, терминальная хроническая болезнь почек, лучевая терапия при раке органов грудной клетки, первичные и вторичные новообразования перикарда.
Лекарственные перикардиты встречаются редко. К ним может привести длительный приём больших доз Прокаинамида, Гидралазина, Метилдопы, Изониазида, Фенитоина, пенициллинов и антинеопластических средств.
Классические представления о триаде основных причин перикардита: туберкулёзе, ревматизме и уремии — утратили своё значение. Сейчас разработаны эффективные меры профилактики, диагностики и лечения этих болезней, поэтому к перикардиту они приводят редко.
Симптомы перикардита
Перикардит может протекать без симптомов. В таких случаях болезнь выявляют на рентгено- или эхокардиограмме, выполненных по другому поводу, например при диспансеризации, профосмотре или плановом обследовании при других заболеваниях.
Характерным признаком перикардита при умеренных выпотах является одышка при нагрузке вплоть до ортопноэ — затруднённого дыхания в положении лёжа. Для прекращения ортопноэ пациенту приходится сесть и наклониться вперёд.
Другой частый симптом — это боль за грудиной и/или в области передней стенки грудной клетки, которая ощущается как распирание или наполнение.
В некоторых случаях симптомы перикардита проявляются только на этапе осложнений, например при развитии тампонады сердца. У пациента нарастает одышка, учащается сердцебиение, снижается артериальное давление, замедляется пульс, бледнеет кожа, выступает холодный липкий пот, кружится голова и возникает предобморочное состояние.
Патогенез перикардита
Выделяют три основных пути повреждения перикарда:
В начале заболевания перикард чаще всего воспаляется вдоль задней стенки левого желудочка. Воспаление может завершиться выздоровлением либо прогрессировать и приобрести экссудативный (выпотной) характер, распространившись на все отделы перикарда.
Классификация и стадии развития перикардита
Перикардит бывает первичным и вторичным. Первичный, или изолированный, перикардит встречается редко и имеет вирусное происхождение.
Согласно распространённой отечественной классификации, в зависимости от течения болезни перикардит может быть трёх видов:
Острый перикардит может быть сухим (фибринозным) и выпотным. Хронический перикардит подразделяют на адгезивный (со спайками), констриктивный (с отложением солей кальция) и выпотный (со скоплением жидкости из-за воспаления или сердечной недостаточности).
Стадии перикардита
В первой фазе заболевания воспаление начинается с висцерального листка в области основания сердца. Небольшой выпот всасывается обратно в кровоток, на листках перикарда откладывается белок фибрин. При сухом перикардите блестящая и гладкая поверхность серозной оболочки перикарда становится мутной и шероховатой. Постепенно объём фибринозных масс увеличивается, они срастаются с подлежащей тканью или образуются тяжи фибрина между листками перикарда и наружным листком перикарда с плеврой, диафрагмой, грудиной, капсулой печени и другими прилежащими органами.
Во второй фазе в воспалительный процесс интенсивно вовлекаются листки перикарда, из-за чего жидкость плохо всасывается обратно. Основными жалобами на этой стадии становятся тяжесть и ноющие боли в грудной клетке. При инфекционном процессе возникает лихорадка, озноб и интоксикация.
Из-за того, что жидкость плохо всасывается, в полости перикарда образуется выпот. Он может быть нескольких видов:
Осложнения перикардита
Перикардит может привести к миоперикардиту — воспалению и дегенеративным изменениям в прилегающих к выпоту слоях миокарда. За счёт развития рубцовой ткани миокард сращивается с близлежащими органами, грудной клеткой и позвоночником (медиастиноперикардит).
Перечисленные осложнения проявляются следующими симптомами: набухают вены на шее, возникает стойкая тахикардия и парадоксальный пульс, развивается гидроторакс и асцит (выпот в полость плевры и брюшную полость), отекают руки и ноги.
Диагностика перикардита
Согласно рекомендациям Европейского общества кардиологов, для диагностики острого перикардита необходимо выявить как минимум два из четырёх критериев:
Лабораторная диагностика
Изменение основных биохимических показателей крови: креатинина, мочевины, АСТ, АЛТ, общего билирубина, белка и их фракций, электролитов — может указывать на вторичный перикардит и возникшие осложнения. Изменения в коагулограмме отражают осложнения со стороны свёртывающей системы крови.
К дополнительным лабораторным исследованиям, позволяющим установить причины перикардита, относятся:
Инструментальная диагностика
Электрокардиография (ЭКГ) — доступный метод, позволяющий оценить работу сердечно-сосудистой системы. Он заключается в регистрации биопотенциалов, возникающих в сердце. Изменения на ЭКГ зависят от того, насколько в воспалительный процесс вовлечён висцеральный листок перикарда и прилегающие к нему участки миокарда.
Изменения на ЭКГ могут быть диффузными или локализованными. Характерные признаки наблюдаются приблизительно в 60 % случаев всех перикардитов.
Трансторакальная эхокардиография (ЭхоКГ) с допплерографией — обязательный и часто единственный метод визуализации заболеваний перикарда. Это неинвазивное и безопасное исследование, которое не требует специальной подготовки. При ЭхоКГ пациент ложится на спину или левый бок, и врач с помощью ультразвукового датчика осматривает сердце.
Перикардит следует дифференцировать с первичными опухолями перикарда, синдромом сдавления органов средостения, ожирением перикарда и водянкой сердца.
Лечение перикардита
Медикаментозная терапия
Противовоспалительная терапия — ведущий метод лечения острого перикардита. Применяется ацетилсалициловая кислота (АСК), Ибупрофен и Колхицин. Они признаны основными препаратами для лечения острого перикардита, не связанного со специфическими инфекциями, например туберкулёзом. Предпочтительным препаратом считается АСК. При её непереносимости принимают Ибупрофен.
Для лечения рецидивирующего перикардита также используются НПВП. Кроме Ибупрофена, применяют противовоспалительный препарат Индометацин. Дозировку лекарств и продолжительность приёма определяет лечащий врач.
НПВП увеличивают риск развития желудочно-кишечных кровотечений, поэтому, начиная с первых часов лечения острого перикардита, обязательно принимают лекарства, защищающие желудок от эрозий и язв.
Глюкокортикостероиды (ГКС) применяют для лечения острого перикардита, если АСК и НПВП противопоказаны, недостаточно эффективны или по специфическим показаниям (например, при перикардите, вызванном аутоиммунными заболеваниями). ГКС, в частности Преднизолон в низких дозах, уменьшают риск развития рецидива, осложнений после лечения и других побочных эффектов.
Терапия ГКС быстро устраняет симптомы перикардита. Чтобы уменьшить риск рецидивов и тем более при рецидивирующем перикардите дозу ГКС снижают медленно. При рецидиве нужно приложить все усилия, чтобы не увеличивать дозу препарата или не возобновлять кортикостероидную терапию.
Приём ГКС часто вызывает стероидную зависимость, которая проявляется воспалением даже при небольшом снижении доз. К побочным эффектам ГКС относятся задержка жидкости, отёки и нарушение баланса электролитов.
Внутривенное введение иммуноглобулина широко применяется при лечении аутоиммунных заболеваний. Препарат достаточно безопасен, но эффект от терапии непродолжителен, при перикардите он применяется редко.
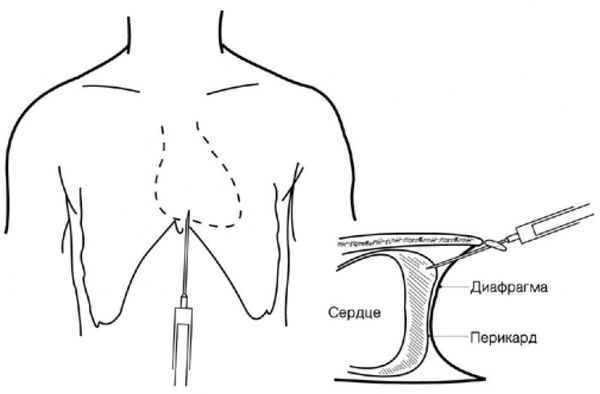
Специфическое антимикробное лечение показано при гнойном перикардите. Это редкое заболевание опасно для жизни, но при адекватной терапии большинство пациентов выздоравливает. Внутривенная антимикробная терапия до получения результатов посевов назначается эмпирически, т. е. в зависимости от реакции организма на терапию. Чтобы предотвратить появление замкнутых «карманов» в полости перикарда (часто встречается при гнойном перикардите), необходимо своевременно дренировать полость перикарда.
На ранних стадиях перикардита проводится внутриперикардиальный тромболизис — это медикаментозная терапия, которая позволяет предотвратить развитие констриктивного перикардита.
Хирургическое лечение
Во многих случаях операция становится единственным подходящим методом лечения, но её проводят по строгим показаниям: если перикардит влияет на внутрисердечное кровообращение, при констриктивном перикардите и обызвествлении перикарда («панцирном» сердце).
Перикардэктомия (удаление перикарда) может быть рекомендована пациентам с хроническим рецидивирующим экссудативным перикардитом при одышке, боли в груди и невозможности бытовых нагрузок. Также её проводят при выраженной боли в груди, которая не ослабляется медикаментозной терапией.
Прогноз. Профилактика
Долгосрочный прогноз при остром перикардите в большинстве случаев благоприятный. Идиопатический и вирусный перикардит редко приводят к осложнениям, хуже поддаются лечению бактериальный и неопластический перикардиты.
Риск развития констриктивного перикардита (т. е. утолщения перикарда и сдавления сердца):
Профилактика перикардита
Чтобы уменьшить риск развития перикардита, нужно своевременно лечить инфекционные заболевания.
После перенесённого перикардита следует ежегодно посещать кардиолога, при ухудшении состояния к доктору необходимо обратиться немедленно. Также нужно избегать переохлаждения, заражения вирусными инфекциями и своевременно устранять очаги инфекции.