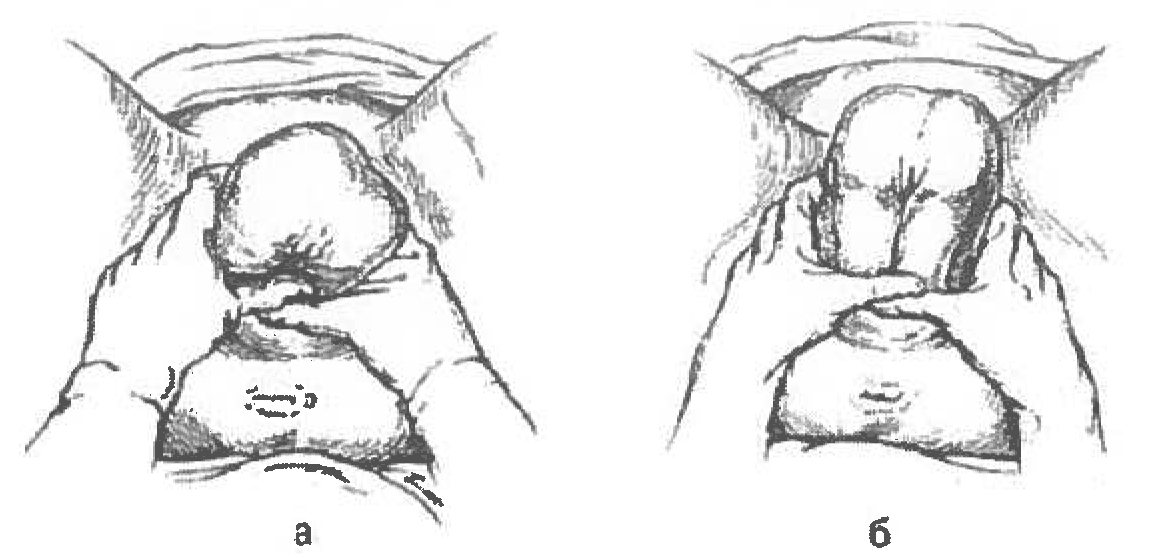
Что такое позиция плода
Что такое позиция плода
Выяснение положения плода в полости матки имеет исключительное значение для ведения беременности и родов. При исследовании беременных и рожениц определяют членорасположение, положение, позицию, вид, предлежание плода.
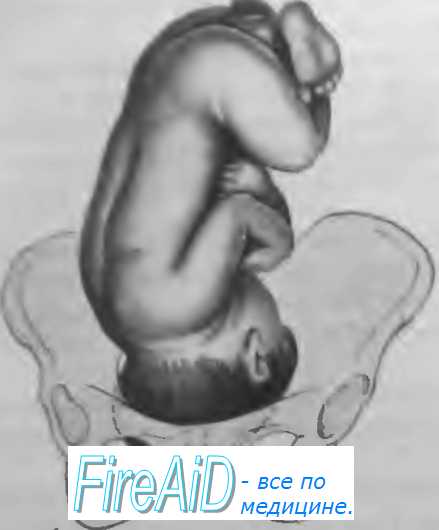
Членорасположение плода (habitus) — отношение его конечностей к головке и туловищу. При типичном нормальном членорасположе-нии туловище согнуто, головка наклонена к грудной клетке, ножки согнуты в тазобедренных и коленных суставах и прижаты к животу, ручки скрещены на грудной клетке. При нормальном сгибательном типе членорасположения плод имеет форму овоида, длина которого при доношенной беременности равна в среднем 25—26 см. Широкая часть овоида (тазовый конец плода) располагается в дне матки, узкая часть (затылок) обращена ко входу в малый таз. Движения плода приводят к кратковременному изменению положения конечностей, но не нарушают характерного членорасположения. Нарушение типичного членорасположения (разгибание головки и др.) встречается в 1—2 % родов и затрудняет их течение.
Положение плода (situs) — отношение продольной оси плода к продольной оси (длиннику) матки.
Различают следующие положения:
— продольное (situs longitudinalis) — продольная ось плода и продольная ось матки совпадают, ось плода — линия, проходящая от затылка до ягодиц; 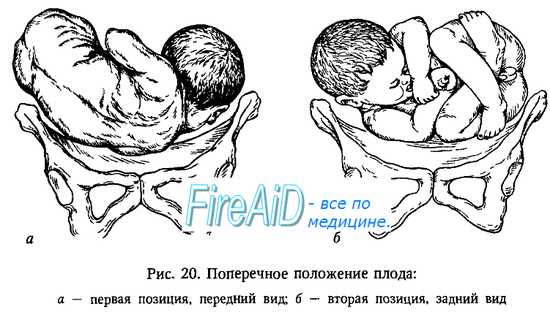
— поперечное (situs transversus) — продольная ось плода пересекает продольную ось матки под прямым углом;
— косое (situs obliquus) — продольная ось плода образует с продольной осью матки острый угол.
Продольное положение плода является нормальным, оно бывает в 99,5 % всех родов. Поперечное и косое положения патологические, встречаются и 0,5 % родов. При поперечном и косом положениях возникают непреодолимые препятствия для рождения плода.
Предлежание плода и способы родоразрешение
Предлежание плода и способы родоразрешение – тема нашего сегодняшнего разговора.
Предлежание плода – это местоположение ребенка в матке. Определить его можно проведя диагностику УЗИ. Расположение или правильнее сказать предлежание ребенка может быть головным, поперечным, тазовым.
Головное предлежание – самое естественное и биологически правильное, когда головка ребенка направлена в родовые пути матери. Такое положение ребенка перед началом родовой деятельности не вызывает опасения у врачей и, как правило, роды походят без осложнений.
При головном предлежании ребенок может быть направлен не затылочной частью к родовому каналу, а лобной. Еще один вариант головного предлежания – лицевое. Ребенок начинает движение лицом вперед. И в том и в другом случае такое положение плода при наступлении родовой активности недопустимо – очень велика вероятность травмы ребенка. В таких случаях проводится операция Кесарево сечения.
Еще один вариант расположения малыша – тазовое или его еще называют ягодичное – когда ягодицы плотно прижаты к тазовому дну мамы, а ноги ребенка расположены у его лица.
Ножное предлежание – обе или одна нога вытянуты ко входу в родовые пути.
И тазовое, и ножное предлежание плода – это всегда только родоразрешение при помощи Кесарево Сечения.
Во первых при таком положении ребенок не сможет самостоятельно пройти родовые пути матери. Вероятность получения родовой травмы – вывих ноги, обвитие пуповиной и следствии чего – гипоския мозга плода, достаточно велика.
Во вторых, есть опасность для жизни женщины. При неестественном положении плода при родах можно получить повреждение внутренних органов – разрывы, что спровоцируют кровотечение.
Поперечное положение малыша также является показанием операции.
Когда можно узнать в каком положении развивается малыш? Обычно это происходит к середине второго триместра. Ребенок становится менее подвижен, и занимает положение в матке, в котором, как правило, будет расти до самих родов.
На 32 недели будущие мамы проходят диагностику УЗИ, где особое внимание уделяется именно местоположению ребенка в животе матери.
Неправильное предлежание плода и рекомендация врача провести операцию – это не повод для огорчения.
Вашу радость от материнства никто не заберет. Но она только усилится, когда вы увидите своего малыша, рожденного крепким и невредимым. И ваше состояние здоровья будет способствовать этой радости.
Положение и предлежание плода
Положение плода при беременности. Головное, тазовое, поперечное и косое предлежание плода.
Положение плода — это отношение его оси (которая проходит через головку и ягодички) к продольной оси матки. Положение плода может быть продольное (когда оси плода и матки совпадают), поперечное (когда ось плода перпендикулярна оси матки), а также косое (среднее между продольным и поперечным).
Предлежание плода определяется в зависимости от той его части, которая находится в области внутреннего зева шейки матки, то есть в месте перехода матки в шейку матки (предлежащая часть). Предлежащей частью может быть головка или тазовый конец плода, при поперечном положении предлежащая часть не определяется.
До 34 недель положение плода может меняться, после этого срока оно обычно становится стабильным.
Головное предлежание
Головное предлежание определяется примерно в 95-97% случаев. Самым оптимальным является затылочное предлежание, когда головка плода согнута (подбородок прижат к груди), и при рождении малыша вперед идет затылок. Ведущей точкой (той, которая первой идет через родовые пути) является малый родничок, расположенный на стыке теменных и затылочной костей. Если затылок плода обращен кпереди, а личико кзади — это передний вид затылочного преджелания (в таком положении происходит более 90% родов), если наоборот — то задний. В заднем виде затылочного предлежание роды сложнее, в процессе родов малыш может развернуться, но роды при этом обычно более длительные.
При головном предлежании тазовый конец плода может отклоняться вправо или влево, это зависит от того, в какую сторону обращена спинка плода.
Также выделяются разгибательные виды головного предлежание, когда головка в той или иной степени разогнута. При небольшом разгибании, когда ведущей точкой является большой родничок (он расположен на стыке лобной и теменных костей), говорят о переднеголовном предлежании. Роды через естественные родовые пути возможны, но протекают они дольше и сложнее чем при затылочном предлежании, так как головка вставляется в малый таз большим размером.
Поэтому переднее-головное предлежание — это относительное показание для операции кесарева сечения. Следующая степень разгибания — это лобное предлежание (оно встречается редко, в 0,04-0,05% случаев). При нормальных размерах плода роды через естественные родовые пути невозможны, требуется оперативное родоразрешение. И наконец максимальное разгибание головки — это лицевое предлежание, когда первым рождается личико плода (оно встречается в 0,25% родов). Роды через естественные родовые пути возможны (при этом родовая опухоль располагается в нижней половине лица, в области губ и подбородка), но они достаточно травматичны для матери и плода, поэтому часто вопрос решается также в пользу кесарева сечения.
Диагностика разгибательных предлежаний осуществляется при влагалищном исследовании в процессе родов.
Тазовое предлежание плода
Тазовое предлежание встречается в 3-5% случаев и делится на ножное, когда предлежат ножки плода, и ягодичное, когда малыш как бы сидит на корточках, и предлежат его ягодички. Ягодичное предлежание более благоприятно.
Роды в тазовом предлежании считаются патологическими из-за большого количества осложнений у матери и плода, так как первым рождается менее объемный тазовый конец и при выведении головки возникают трудности. При ножном предлежании врач рукой задерживает рождение ребенка до тех пор, пока тот не присядет на корточки, чтобы не допустить выпадения ножки, после такого пособия первыми рождаются ягодички.
Тазовое предлежание не является абсолютным показанием для кесарева сечения. Вопрос о методе родоразрешения решается в зависимости от следующих факторов:
Для поворота плода после 31 недели рекомендуется следующее упражнение: лечь на правый бок, полежать 10 минут, быстро перевернуться на левый бок, через 10 минут снова на правый, повторять раза несколько раз в день перед едой. По минут в день нужно стоять в коленно-локтевом положении. Также способствуют повороту плода занятия в бассейне. Если малыш перевернется на головку, рекомендуется носить бандаж, чтобы зафиксировать его правильное положение.
Противопоказаниями для выполнения подобных упражнений являются осложненное течение беременности (гестоз, угроза преждевременных родов), рубец на матке после операции кесарево сечение в прошлом, предлежание плаценты, опухоли матки.
Ранее применялся наружный поворот плода (врач через живот пытался сместить головку плода внизу). Сейчас он не применяется из-за низкой эффективности и большого количества осложнений, таких как преждевременная отслойка плаценты, преждевременные роды, нарушение состояние плода.
Если тазовое предлежание сохраняется, то за 2 недели до родов беременную направляют в стационар, где составляется план родоразрешения.
Поперечное и косое положение плода
Поперечное и косое положения плода являются абсолютным показанием для операции кесарево сечение, роды через естественные родовые пути невозможны. Предлежащая часть не определяется. Такие положение определяются в 0,2-0,4% случаев. Применявшиеся ранее повороты за ножку в процессе родов сейчас не применяются ввиду большой травматичности для матери и малыша. Изредка подобный поворот может применяться при двойнях, когда после рождения первого плода, второй принял поперечное положение.
Поперечное положение может быть из-за опухолей в матке (например, миомы), которые мешают принять нормальное положение, у многорожавших женщин вследствие перерастяжения матки, при крупном плоде, при короткой пуповине или обвитии ее вокруг шеи.
При отсутствии причин, препятствующих повороту плода на головку, можно выполнять то же упражнения, что при тазовом предлежании. При косом положении нужно больше лежать на том боку, куда преимущественно обращена спинка.
За недели до родов женщина госпитализируется для подготовки к оперативному родоразрешению.
Положение плодов при двойнях
При двойнях роды через естественные родовые пути возможны, если оба плода находятся в головном предлежании, либо если первый (который находится ближе к выходу из матки и будет рождаться первым) находится в головном предлежании, а второй в тазовом. Если же наоборот первый находится в тазовом предлежании, а второй в головном, ситуация является неблагоприятной, так как после рождения тазового конца первого плода, малыши могут зацепиться головками.
При определении поперечного положения одного из плодов вопрос решается в пользу операции кесарева сечение.
Даже при благоприятном расположении плодов, вопрос о методе родоразрешения при двойне решается не только исходя из положения, но и в зависимости от многих других факторов.
Информация на сайте имеет справочный характер и не является рекомендацией для самостоятельной постановки диагноза и назначения лечения. По медицинским вопросам обязательно проконсультируйтесь с врачом.
Каким бывает положение плода в матке
Пока малыш маленький, он волен крутиться и переворачиваться, как ему хочется. Но с его ростом в матке становится меньше места, и ребенок занимает определенное расположение внутри маминого животика. Рассказываем про предлежание, положение, позицию плода.
Положение плода определяют с помощью двух линий: продольной оси матки и продольной оси плода. Прямая линия от Северного полюса к Южному называется продольной осью Земли. Если точно так же провести линию от начала до конца матки, то получится продольная ось матки. А условная линия, пролегающая вдоль позвоночника от затылка до ягодиц малыша, называется продольной осью плода.
Еще один важный показатель — предлежание плода. Он обозначает, какая часть тела ребенка направлена ко входу в малый таз: голова или ягодицы1. Другими словами, головой малыш начнет свое движение по родовым путям при рождении или попой. Если предлежание головное, тогда малыш повернут в матке относительно мамы и головой направлен в сторону таза. При тазовом предлежании малыш направлен ягодицами в сторону таза матери, а головой в сторону груди.
Интересно, что врач может определить, как ребенок устроился в матке, используя для этого только свои руки. Определение положения, позиции и предлежания малыша в матке очень важно для дальнейшего планирования и ведения родов.
Тазовое предлежание плода (ведение беременности и родов) [письмо Минздрава РФ от 18 мая 2017 г. №15-4/10/2-3299]
Тазовое предлежание (ведение беременности и родов). Лекция для врачей. Клинические рекомендации (протокол)
Часть 1. Тазовые предлежания плода
Часть 2. Тазовые предлежания плода
Часть 3. Тазовые предлежания плода
Дополнительный материал
Тазовое предлежание (ведение беременности и родов) Клинические рекомендации (протокол)
Список сокращений
Термины и определения
Классификация тазовых предлежаний плода
1. Ягодичные предлежания:
2. Ножное предлежание (встречается в 11,4-13,4% случаев):
Шифр по МКБ-10
032.1 Ягодичное предлежание плода, требующее предоставления медицинской помощи матери.
080.1 Самопроизвольные роды в ягодичном предлежании.
080.8 Другие самопроизвольные одноплодные роды (в данном протоколе данный код МКБ подразумевает и иные роды в тазовом предлежании (помимо родов в чисто ягодичном предлежании): полное/неполное ножное предлежание, смешанное ягодичное предлежание и т.д.).
Эпидемиология
Частота тазового предлежания (ТП) плода при доношенной беременности составляет 3-5%.
Чем меньше срок, тем выше частота ТП. Так, при сроке беременности менее 28 недель и массе плода менее
1. Сужение таза, аномальная форма таза.
2. Пороки развития матки (двурогая, седловидная, с перегородкой).
3. Чрезмерная или ограниченная подвижность плода (первобеременные, многорожавшие).
4. Многоводие или маловодие.
5. Многоплодная беременность.
6. Новообразования внутренних половых органов (миоматозные узлы, опухоли придатков).
7. Патология плацентации (полное или неполное предлежание плаценты).
8. Пороки развития матки.
9. ВПР плода (анэнцефалия, гидроцефалия).
10. Короткая пуповина.
11. Синдром задержки роста плода.
Методы диагностики
Признаки тазовых предлежаний при наружном и влагалищном исследованиях:
Ультразвуковое исследование
УЗИ при тазовом предлежании наиболее информативно и должно включать определение следующих параметров:
Рентгенопельвиометрия не улучшает исходы, магнитнорезонансная пельвиометрия снижает частоту неотложных кесаревых сечений, КТ пельвиометрия улучшает перинатальные исходы. Тем не менее, нет необходимости в проведении рутинной радиологической пельвиометрии (уровень доказательности В)
• вид тазового предлежания плода (полное, неполное);
• подсчет предполагаемой массы плода;
• количество вод (амниотический индекс);
• локализация плаценты;
• описание пуповины (расположение, обвитие вокруг шеи плода);
• аномалии развития плода;
• определение степени разгибания головки плода (согнута, разогнута, нейтральное положение) и запрокидывания ручек;
• допплерометрия магистральных сосудов плода.
Ведение беременности при тазовом предлежании плода
Клинически важно подтверждение тазового предлежания в 36 недель. Однако около 8% плодов совершают самопроизвольный поворот на головку и после 36 недель.
При подтверждении тазового предлежания в 36 недель необходимо:
• Провести консультирование в консультативно-диагностическом отделении перинатального центра.
• При отсутствии противопоказаний пациентке должен быть предложен наружный акушерский поворот.
• Следует ознакомить пациентку с рисками, связанными с родами в тазовом предлежании, и медицинскими вмешательствами, позволяющими снизить этот риск, о методах родоразрешения и их рисках в плане материнской заболеваемости, о потенциальных учреждениях родовспоможения, на базе которых возможно родоразрешение пациенток с тазовым предлежанием плода (не ниже второго уровня и т.д. (см. Приложения 1 и 2: Информация для пациентов).
Женщина должна быть проинформирована:
• Плановое кесарево сечение ведет к небольшому уменьшению перинатальной смертности в сравнении с плановыми родами в тазовом предлежании. Любое решение о проведении кесарева сечения должно быть рассмотрено с позиций возможных побочных последствий операции.
• Уменьшение риска перинатальной смертности обусловлено тремя факторами: исключением риска мертворождения после 39 недель беременности, исключением рисков, обусловленных процессом родов; исключением рисков, обусловленных вагинальными родами в тазовом предлежании.
• Риск перинатальной смертности при вагинальных родах в тазовом предлежании составляет около 2/1000 родов, при кесаревом сечении после 39 недель беременности 0,5/1000 родов. При родах в головном предлежании 1 /1000.
• Вагинальные роды в тазовом предлежании увеличивают риск низкой оценки по шкале Апгар и серьезных осложнений в раннем неонатальном периоде, но нет указаний на увеличение частоты осложнений в отдаленном периоде.
• Плановое кесарево сечение в доношенном сроке при тазовом предлежании сопровождается незначительным увеличением частоты ближайших осложнений для матери по сравнению с плановыми вагинальными родами.
• Осложнения для матери наименьшие при удачно завершившихся вагинальных родах, плановое кесарево сечение увеличивает риск, но наибольший риск имеется при экстренном кесаревом сечении, которое требуется примерно у 40% женщин с плановыми вагинальными родами.
• Кесарево сечение увеличивает риск осложнений при будущих беременностях, включая риски попытки родов через естественные родовые пути, повышенный риск осложнений повторной операции кесарева сечения и риски нарушения прикрепления плаценты.
• Женщине должна быть дана индивидуализированная оценка последующих рисков кесарева сечения, основанная на индивидуальном профиле и репродуктивном прогнозе, и соответствующая консультация.
Неэффективно (уровень доказательности 1А):
• Постуральная гимнастика для уменьшения частоты тазового предлежания к моменту родов (уровень доказательности IА).
• Нет признанных эффективных методик для поворота плода на головку.
Наружный поворот плода на головку
Настоящий протокол рекомендует проводить наружный поворот плода на головку только подготовленными специалистами ввиду серьезности его осложнений (отслойка плаценты; дистресс-синдром плода; фето-материнская трансфузия (резус-иммунизация) и т.д.
• Женщинам с тазовым предлежанием в сроке 36 недель следует предложить наружный поворот плода на головку при отсутствии противопоказаний. Они должны быть предупреждены о его рисках, преимуществах и последствиях для способа родоразрешения (уровень доказательности А).
• Пациентки, которые имеют тазовое предлежание после неудачной попытки наружного поворота плода на головку или отказались от этой манипуляции, должны быть проконсультированы о рисках и преимуществах плановых вагинальных родов в тазовом предлежании по сравнению с планируемым кесаревым сечением (ОРР).
• При сохранении тазового предлежания плода к моменту родов беременной должна быть повторно предоставлена информация о возможных способах родоразрешения, о преимуществах и рисках, связанных с каждым из них.
• В результате консультирования должно быть получено письменное информированное добровольное согласие на выбранный метод родоразрешения.
Родоразрешение осуществляется только в стационарах не ниже второй группы. При отсутствии спонтанного поворота плода на головку необходимо обследование и коллегиальный выбор тактики ведения родов в условиях информированного добровольного согласия пациентки на избранный метод родоразрешения.
Наружный поворот плода на головку
1) Модель пациента: первородящая женщина (от 36 недель и более) или повторнородящая (от 37 недель и более) с одноплодной неосложненной беременностью и неполным тазовым предлежанием плода до начала родов при отсутствии противопоказаний для выполнения наружного поворота и давшая письменное информированное добровольное согласие.
Штат: врач акушер-гинеколог, владеющий техникой наружного поворота плода на головку и операцией кесарево сечение, акушерка, врач УЗИ, анестезиологическая служба.
Место проведения: акушерский стационар 2-3-ей группы с возможностью выполнения экстренного кесарева сечения (уровень доказательность 1А).
• Готовность к экстренному кесареву сечению.
Документация
• Обменная карта беременной.
• Информация для пациентки и протокол информированного добровольного согласия.
• Протокол и алгоритмы наружного акушерского поворота и УЗИ.
• Лист регистрации порядка выполнения процедуры и наблюдения за пациенткой.
• Ленты-записи КТГ.
Абсолютные противопоказания к проведению наружного акушерского поворота:
• Планируемое оперативное родоразрешение путем кесарева сечения по другим показаниям (предлежание плаценты, анатомическое сужение таза, тяжёлая экстрагенитальная патология и т.д.).
• Кровотечения второй половины беременности или последние 7 дней.
• Противопоказания к приему бета-адреномиметиков (тиреотоксикоз, аритмия, болезни сердца, при которых использование препаратов этой группы противопоказано).
• Патологическая/пограничная КТГ, нарушение кровотока в системе мать-плацента-плода по данным допплерометрического исследования.
• Маловесный к сроку гестации с аномальными показателями допплерометрии.
• Аномалии матки, опухоли матки или ее придатков, препятствующие повороту.
• Многоплодие (кроме поворота второго плода).
• Рубец на матке.
• Грубые пороки развития плода, мертвый плод.
• Разгибание головки плода.
• Обвитие пуповины вокруг шеи плода.
• Тяжелая преэклампсия или высокая артериальная гипертензия.
• Разрыв плодных оболочек.
Относительные противопоказания:
• Синдром задержки роста плода с патологическими параметрами допплерометрии.
• Преэклампсия с протеинурией или значительная артериальная гипертензия.
• Маловодие, многоводие.
• Неустойчивое положение плода.
Возможные осложнения при проведении акушерского поворота
• Преждевременная отслойка плаценты.
• Преждевременные роды.
• Дородовое излитие околоплодных вод.
• Разрыв матки.
• Фето-материнская трансфузия (резус-иммунизация).
• Эмболия околоплодными водами.
• Преходящая брадикардия плода.
• Дистресс плода.
Предикторы успешного наружного акушерского поворота:
• Многорожавшие.
• Абдоминальная пальпация головки.
• Низкий индекс массы тела матери.
• Расположение плаценты на задней стенке.
• Чисто ягодичное предлежание.
• Амниотический индекс более 10 см.
Порядок выполнения
Осуществлять постоянный вербальный контакт с пациенткой.
1. Подтвердить тазовое предлежание и местоположение пуповины относительно шеи плода по УЗИ. Наличие пуповины рядом с шеей не является противопоказанием. УЗИ должно быть выполнено не позже, чем за 24 часа до процедуры.
2. Получить письменное информированное добровольное согласие пациентки.
3. Оценить и записать исходные данные матери: пульс, дыхание и АД.
4. Выполнить КТГ в течение 20 минут.
5. Антациды: ранитидин 150 мг перорально, однако, нет необходимости рутинного выполнения данной процедуры.
6. Использование токолитиков (повышает вероятность успешного поворота) (уровень доказательности А [2]): 10 мкг (1 ампула по 2 мл) гексопреналина сульфата развести в 10 мл изотонического раствора и ввести болюсно в течение 5-10 минут, с последующим 10-минутным контролем пульса, АД матери и ЧСС плода (КТГ). При увеличении ЧСС у матери более 140 уд/мин инфузию гексоприналина следует прекратить [4].
7. Через 30 минут после токолиза (или когда пульс матери станет > 100 уд/мин) выполнить наружный поворот плода.
8. Оснований использовать рутинно острый токолиз нет, особенно у повторнородящих.
Условия: опорожнить мочевой пузырь, положение женщины на боку, под углом 10-15 градусов (для профилактики синдрома нижней полой вены). Можно успешно выполнить поворот и на спине, главное, чтобы женщине было удобно лежать и не развивался синдром сдавления нижней полой вены.
Женщине следует рекомендовать срочно обратиться за медицинской помощью, если возникнут любые из этих нарушений или нарушения двигательной активности плода.
Абдоминальные роды
Показания к выполнению планового кесарева сечения:
Алгоритм действий при планировании КС
Женщина должна быть заранее проконсультирована врачом-анестезиологом для выбора метода анестезии.
Операция кесарева сечения проводится по обычной методике. Хирургом должен быть назначен врач, имеющий опыт выполнения подобных операций.
Роды через естественные родовые пути
Роды через естественные родовые пути должен вести только врач, имеющий опыт ведения родов в тазовом предлежании плода и способный оказать пособия при их осложнениях.
Вагинальные роды в тазовом предлежании должны проводиться в учреждении не ниже второй группы с готовностью к экстренному кесареву сечению.
Влагалищные роды в ТП в учреждении 1 группы возможны только в экстренной ситуации, например:
• Быстрые роды, когда нет времени для перевода женщины или кесарева сечения.
Условия для родов в тазовом предлежании через естественные родовые пути:
• отсутствие сужения таза и других причин, препятствующих неосложненным родам, как в головном, так и тазовом предлежании;
• отсутствие синдрома задержки роста плода, гипоксии плода;
• предполагаемая масса плода не менее 2500 и не более 3600 г.;
• предлежание ягодичное (полное или неполное);
• отсутствует разгибание головки и/или запрокидывание ручек;
• нет в анамнезе кесарева сечения.
Неблагоприятные факторы для влагалищных родов
Сам по себе диагноз тазовое предлежание не является противопоказанием к вагинальным родам. Однако неблагоприятными факторами при влагалищном родоразрешении являются:
• Наличие общих (не связанных с тазовым предлежанием) противопоказаний для вагинальных родов (например, субкомпенсированное/ декомпенсированное состояние плода).
• Отсутствие специалиста, имеющего опыт принятия родов в тазовом предлежании.
• Полное (неполное) предлежание плаценты, предлежание пуповины.
• Ножное предлежание (за исключением, если женщина поступила во 2 периоде родов с адекватной родовой деятельностью).
• Разгибание головки плода и/или запрокидывание ручек, подтвержденное УЗИ (0-5).
Основные принципы ведения вагинальных родов
Нормальные роды в тазовом (чисто ягодичном или смешанном) предлежании предполагают:
1) постоянное мониторирование состояния плода;
2) максимальное сохранение плодного пузыря;
3) нормальный характер родовой деятельности и скорость раскрытия шейки матки;
4) активное участие роженицы во втором периоде родов;
5) оказание акушерского пособия;
6) оказания классического ручного пособия;
7) ведение третьего периода родов и послеродового периода.
При вагинальных родах не рекомендованы [4]:
При поступлении пациентки:
• По возможности необходимо с помощью УЗИ оценить положение и вес плода, расположение ножек, состояние головки (есть ли разгибание) и шеи (есть обвитие пуповиной), исключить запрокидывание ручек.
• Планируемые вагинальные роды в ТП следует проводить в стационаре, где в случае необходимости экстренное кесарево сечение должно быть выполнено в течение ближайших 30 минут.
• У женщин с незапланированными вагинальными родами в ТП тактика их ведения зависит от периода родов, наличия или отсутствия факторов риска развития осложнений, подтвержденных соответствующими клиническими исследованиями и наличия письменного информированного добровольного согласия пациентки на роды per vias naturales.
• Родильницам в конце первого/начале второго периода родов или в активном втором периоде родов не должно настойчиво предлагаться кесарево сечение.
• Все родильные отделения должны обеспечить квалифицированную помощь при вагинальных родах в ТП и иметь разработанные протоколы ведения таких родов.
Первый период родов ведется по протоколу нормальных родов.
Влагалищный осмотр после отхождения околоплодных вод обязателен.
• Родостимуляция не рекомендуется. Введение окситоцина допускается только при редких схватках (менее 4 за 10 минут) на фоне эпидуральной анальгезии. При излившихся околоплодных водах при ТП использование окситоцина показано для профилактики слабости родовых сил в активную фазу родов.
• В родах не должна рутинно использоваться перидуральная анестезия. По возможности её следует максимально избегать, поскольку она снижает рефлекторный ответ тазового дна, играющий важную роль в сохранении нормального биомеханизма родов при ТП. Предпочтение следует отдать медикаментозному виду анестезии.
• В родах при тазовом предлежании оказание пособия при рождении ягодиц обязательно.
• Присутствие анестезиолога и неонатолога во втором периоде родов обязательно.
II период родов
В клинических рекомендациях (протоколах) всех профессиональных медицинских сообществ нет данных о введении атропина сульфата с целью предупреждения спазма шейки матки во время рождения головки.
Пособие при рождении ребенка
Необходимо присутствие ассистента, имеющего опыт приема родов в тазовом предлежании.
На родах должен присутствовать врач-неонатолог, владеющий навыками оказания реанимационной помощи в полном объеме.
Ягодицы плода должны самостоятельно опуститься до тазового дна без активных потуг.
Рисунок 1. Ручное пособие при чисто ягодичном предлежании по методу Цовьянова
Рисунок 2. Ручное пособие при ножном предлежании
• После рождения плода до пупка, роды следует вести активно:
При удлинении времени от рождения плода от нижних углов лопаток до рождения головки более 2-3 минут, может быть оказано классическое ручное пособие при рождении головки.
Рождение ручек:
— Следует стремиться, чтобы ручки высвободились самостоятельно, одна за другой. После самостоятельного рождения первой ручки необходимо поднять ягодицы вперед к животу матери для того, чтобы дать возможность второй ручке родиться самостоятельно. Если ручка не рождается самостоятельно, необходимо положить один или два пальца на локтевой сгиб и согнуть ручку, проведя ее вниз через лицо ребенка.
— Если после рождения плечиков ручки не выпадают сами, плечевой пояс устанавливают в прямом размере таза и отклоняют туловище плода вниз (кзади). При этом рождается передняя ручка. Для рождения задней ручки туловище плода приподнимают (отклоняют вверх и кпереди). Одновременно с рождением ручки, обращенной кзади, выпадают ножки плода, из половой щели прорезывается подбородок.
— При задержке рождения ручек и головки плода после рождения туловища оказывают классическое ручное пособие по выведению ручек плода (рис. 3 и 4):
Рождение головки
Осложнения II периода родов:
Во всех перечисленных случаях могут быть использованы акушерские приемы:
Если разогнутая головка зацепилась подбородком за лоно, и нет возможности ввести руку в полость таза, давлением над лоном способствуют рождению головки, приподнимая при этом туловище ребенка кверху. Сначала рождается затылок, а потом и подбородок.
Тазовое предлежание при преждевременных родах.
В настоящее время ведется много дебатов относительно способа родоразрешения при тазовом предлежании в сроки менее 34 недель беременности. В каждом конкретном случае решение должно приниматься коллегиально [3, 18].
Женщину необходимо проинформировать о том, что:
Кесарево сечение при преждевременных родах с тазовым предлежанием плода не является обязательным. Способ родоразрешения должен быть выбран в зависимости от периода родов, варианта тазового предлежания, состояния плода и наличия врача, имеющего навыки ведения вагинальных родов в ягодичном предлежании.