Что такое ревматическая боль
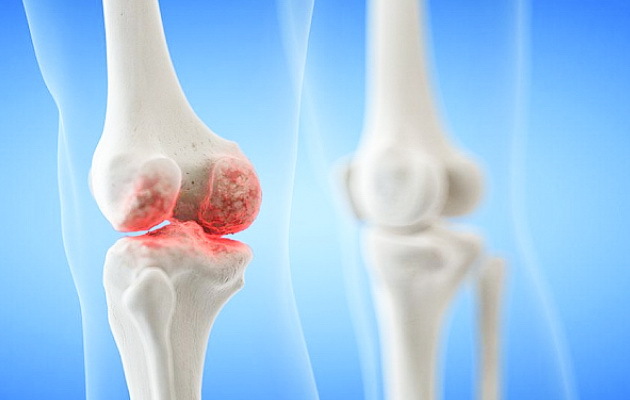
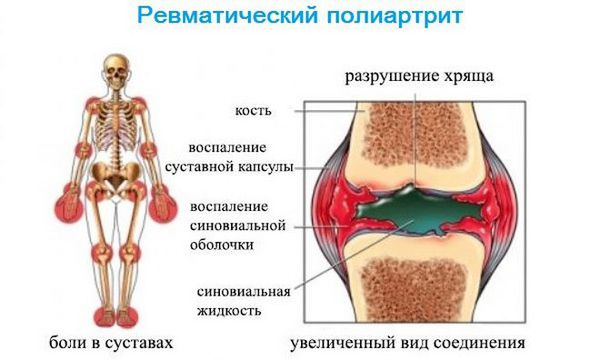
Ревматизм суставов
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний суставов. Читайте подробнее на странице Лечение суставов.
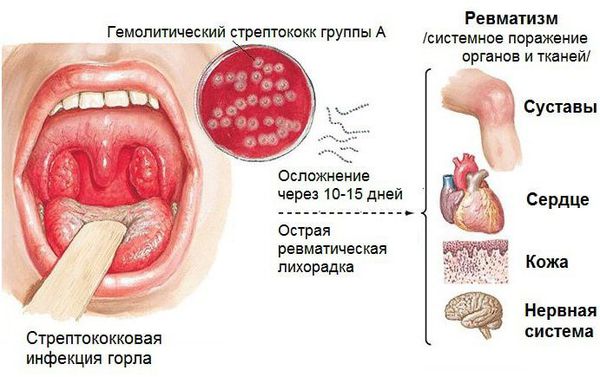
Поражение суставов при ревматизме — постинфекционно-иммунологическое заболевание с воспалением соединительной ткани сердечно сосудистой, дыхательной и суставной систем. Страдают дети и подростки в возрасте 6-15 лет, у взрослых патологию диагностируют крайне редко. Возникает после перенесенного фарингита, ангины. Характеризуется воспалением, лихорадкой, слабостью, суставной болью. Клиническая картина зависит от пораженного органа или системы.
Рассказывает специалист ЦМРТ
Дата публикации: 12 Июля 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины ревматизма суставов
Основные причины воспаления соединительной ткани сердца и суставов следующие:
Патология активизируется при снижении иммунитета.
Симптомы патологии
При ревматическом поражении суставов наблюдаются следующие симптомы:
Чаще патология сопровождается кардитом. Особенность болезни — полное излечение при своевременном назначении адекватной противоревматической терапии.
Стадии развития
По классификации выделяют активную и неактивную фазы течения болезни. По характеру и продолжительности течения делят на следующие стадии:
По клиническим проявлениям:
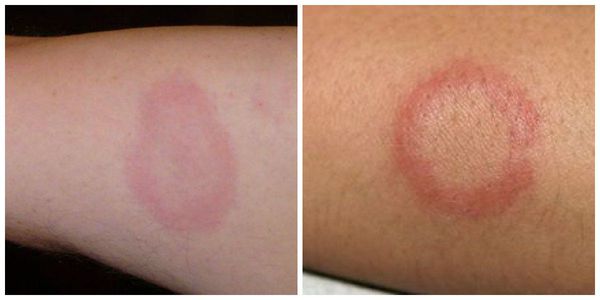
Также выделяют дерматологическую форму — кольцевидная эритема, и хорею с выраженными неврологическими симптомами.
Как диагностировать
Что такое ревматизм суставов и как диагностируют патологию (симптомы схожи с большинством болезней суставов). Диагноз ставит врач ревматолог на основании результатов:
Инструментальная диагностика включает: рентген, ЭКГ, УЗИ, КТ.
МРТ – предпочтительный метод диагностики, выявляющий структурные изменения тканей в суставах, окружающих тканей, локализацию и распространенность инфекционно-воспалительного процесса.
К какому врачу обратиться
Лечением ревматизма суставов занимается врач-ревматолог. После диагностики могут понадобиться консультации инфекциониста, кардиолога, ортопеда или невролога. Восстановлением после лечения занимается физиотерапевт, врач ЛФК.
Ревматизм причины, симптомы, методы лечения и профилактики
Ревматизм — заболевание соединительных тканей воспалительного характера, чаще поражает систему сердца или опорно-двигательный аппарат. При отсутствии лечения болезнь затрагивает центральную нервную систему, провоцирует нарушение кровообмена. Требуется консультация врача.
Симптомы ревматизма
Существует несколько признаков, по которым можно распознать прогрессирование ревматизма:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 10 Декабря 2021 года
Содержание статьи
Причины и факторы риска ревматизма
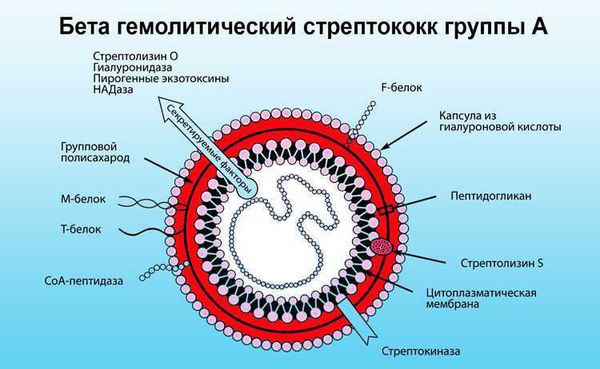
Развитие ревматизма всегда связано с инфицированием бета—гемолитическим стрептококком группы А, которые вызывает тонзиллиты, фарингиты, отиты, скарлатину и рожистое воспаление.
При этих заболеваниях организм борется с бактериями, с помощью антител — специальных белковых молекул, которые прикрепляются к особым участкам на поверхности микробов. Однако похожие участки есть на поверхности клеток соединительной ткани сердца, суставов и сосудов, и иногда антитела атакуют их и вызывают воспаление.
Чаще недуг прогрессирует после поражения стрептококками. Выделяют несколько факторов, увеличивающих вероятность развития ревматизма:
Стадии развития ревматизма
Выделяют две стадия болезни.
Разновидности
Выделяют несколько видов заболевания:
Ревматизм сердца
Характеризуется постоянными болезненными ощущениями в сердце, одышкой, учащенном ритме сердечной системы. Возможно образование отеков, которые сопровождаются чувством тяжести. Объясняется увеличением размером печени.
Ревматизм суставов
Характеризуется повреждением опорно-двигательного аппарата, сопровождающегося нарастающими болезненными ощущениями в крупных суставных тканях. Пораженная область отекает, ограничивается движение сустава. Избавиться от боли помогают нестероидные медикаментозные средства.
Кожный ревматизм
Характеризуется увеличением проницаемости капиллярных сосудов. В области ног возникают кровоизлияния, на кожных покровах образуются безболезненные уплотнения.
Ревматический плеврит
Диагностируется в 1 из 20 случаев прогрессирования ревматизма. Характеризуется развитием интенсивных болезненных ощущений, которые усиливаются при вдохе, а также увеличением температуры до 40 градусов. Возможны приступы сухого кашля, шумы в области грудной клетки. По мере развития заболевания отмечают лихорадку, одышку.
Ревматизм нервной системы
Абдоминальный синдром
Заболевание характеризуется внезапным развитием. У больного повышается температура, прогрессирует тошнота, нарушения стула, схватки желудочно-кишечного тракта.
Диагностика
Для постановки диагноза назначают ЭКГ, ультразвуковое исследование сердца, рентгенографию. Используют лабораторные методы: пациента направляют на общий анализ крови и иммунологический анализ. В сети клиник ЦМРТ для обнаружения заболевания рекомендуют прохождение следующих процедур:
Ревматизм
Терминология
Ревматизм относится к числу тех заболеваний, о которых все знают или, как минимум, слышали. Однако бытующие представления о ревматизме варьируют весьма широко: от вынесенного из детства страха перед кедами («Нельзя постоянно в них ходить – простудишься и заболеешь ревматизмом!») и до более взрослого открытия: оказывается, ревматизмом болеют не ноги, а сердце. Внимательное изучение доступных источников порой только запутывает ситуацию. В самом деле, как понять такую болезнь, при которой страдает не отдельный орган и даже не функциональная система, а целый тип ткани в организме. Тем не менее, именно это и происходит при ревматизме.
Ревматизм — воспалительно-иммунное поражение соединительной ткани, которая в организме присутствует практически повсюду.
Страдают, как правило, соединительнотканные структуры сердца, суставов, сосудов, подкожных слоев. Значительно реже (1-6 процентов в общем объеме регистрируемого ревматизма) встречаются ревматические поражения центральной нервной системы, органов дыхания и зрения, желудочно-кишечного тракта.
Какой-либо эндемичности (региональной зависимости эпидемиологических показателей) ревматизм не обнаруживает: болеют везде. Однако есть четкая зависимость заболеваемости от возраста, – среди первичных пациентов преобладает категория 5-15 лет, – а также обратная корреляция с уровнем жизни населения. Учитывая, что большинство детей на земном шаре (до 80%) живут в т.н. развивающихся странах, не приходится удивляться широкому распространению ревматизма именно в «третьем мире».
В последние четверть века заболеваемость и летальность в России снизились более чем втрое. Однако, если речь идет о столь тяжелом заболевании, да еще и с преимущественно ранней манифестацией, никакие эпидемиологические данные нельзя считать «удовлетворительными», кроме нулевых. На сегодняшний же день статистика противоречива и носит, в основном, оценочный характер (причем это касается не только РФ): как правило, данные 1960‑90‑ых годов экстраполируются на нынешнюю ситуацию. Более-менее достоверной оценкой заболеваемости среди российских детей можно считать частоту на уровне 2-3 случая на 10 000 (и свыше 1,5% всех пороков сердца являются ревматическими); для сравнения, в странах третьего мира этот показатель варьирует от 60 до 220 на 10 000.
В заключение краткого общего обзора следует отметить, что сам термин «ревматизм» в настоящее время употребляется, главным образом, русскоязычной медициной. В официальном международном лексиконе это «Острая ревматическая лихорадка», «Ревматические болезни сердца», «Ревматоидный артрит» и т.п.; впрочем, шифром М79.0 (рубрика «Болезни костно-мышечной системы и соединительной ткани») в МКБ‑10 обозначается «Ревматизм неуточненный».
Причины
Среди причин и триггеров ревматических болезней чаще всего звучит гемолитический стрептококк А-группы, хотя этот патоген не является единственным из возможных. Острый или хронический очаг такой инфекции, – типичной локализацией которого является носоглотка (тонзиллиты, фарингиты, повторные ангины и т.д.), – может активизироваться под влиянием любого снижающего иммунитет фактора, так что с этой точки зрения ревматизм действительно можно считать одной из «болезней промоченных ног». Однако на этом сходство с так называемой простудой заканчивается. Начало собственно ревматического воспаления обусловлено особым аллергическим статусом (повышенной чувствительностью к токсинам инфекционного агента) и генетической предрасположенностью: иммунная система атакует не только патогенный микроорганизм, но и клетки соединительной ткани, обнаруживающее у некоторых людей определенное биохимическое сходство со стрептококком (или иным патогеном). Ревматизм нельзя считать наследственным заболеванием, но роль индивидуальной предрасположенности доказана. В целом, от 0,3 до 3% стрептококковых инфекций приводят к запуску ревматического процесса.
Следует понимать, что этиопатогенез ревматических воспалений, как и многих других полиэтиологических (многопричинных, многофакторных) заболеваний с вовлечением иммунных механизмов, в настоящее время остается недостаточно изученным и интенсивно исследуется специалистами разных профилей.
Симптоматика
По типу течения ревматические болезни стандартным образом делятся на острые и хронические. Клиника острого ревматизма недостаточно специфична; обычно она развивается стремительно и имитирует симптоматику ОРВИ (вкл. общее недомогание, лихорадку, суставно-мышечные боли и т.д.), что нередко затрудняет диагностику до появления критериальных признаков.
Хронический ревматизм является тяжелым, часто рецидивирующим (в т.ч. в зависимости от сезонных факторов) заболеванием, которое резко снижает качество жизни больного, по мере прогрессирования приводит к инвалидизации и при длительном злокачественном течении результирует летальным исходом. Клиническая картина определяется тем, какая именно система организма поражена в наибольшей степени. Наиболее распространенными формами ревматизма являются сердечная форма (симптоматика кардита, формирование пороков сердца и, как следствие, сердечной недостаточности), суставная форма (ревматоидный артрит: поражение суставных сумок и хрящевой ткани, отечность, болезненность, та или иная степень несостоятельности суставов), а также смешанная форма, при которой хроническое поражение суставов сочетается с нарастающей сердечно-сосудистой патологией. Кожная форма (аннулярная сыпь, ревматические узелки), а также неврологическая, легочная, желудочно-кишечная и офтальмологическая формы встречаются существенно реже, однако последствия могут быть не менее тяжелыми (гиперкинетические расстройства, плевриты, поражения сетчатки с частичной или полной слепотой).
Диагностика
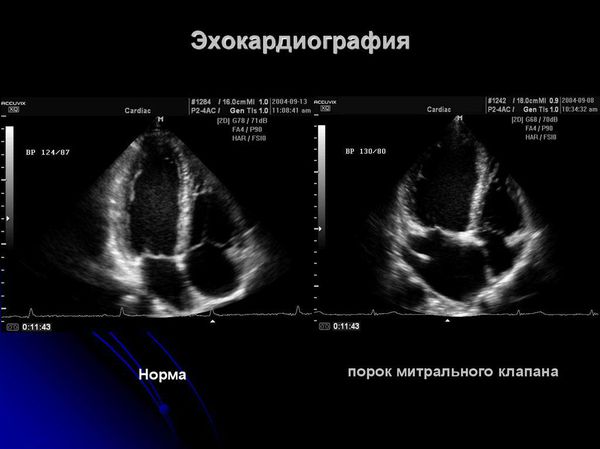
Учитывая полиэтиологический характер и многообразие возможных клинических проявлений, диагностика ревматических заболеваний достаточно сложна; она требует тщательного многоэтапного обследования, которое начинается подробным изучением анамнеза. Клиническая картина должна отвечать ряду критериев – в частности, широко применяются критерии А.А.Киселя, критерии Джонса и др. Результаты лабораторных исследований (антитела, иммунные факторы, индикаторы воспаления) в диагностике ревматизма могут оказаться не столь информативными, как результаты клинического анализа. Из инструментальных методов первоочередными назначениями чаще всего становятся ЭКГ, ЭхоКГ, рентгенография, УЗИ, артроскопия и т.д.
Ревматические болезни необходимо дифференцировать с воспалительными процессами иной природы.
Лечение
В зависимости от особенностей конкретного случая, подбирается индивидуальная схема антибактериального лечения, назначаются гормонсодержащие и/или нестероидные противовоспалительные средства. Эрадикация патогена, купирование воспалительной симптоматики, нормализация сердечной деятельности, восстановление иммунного статуса, нормального сосудистого тонуса, суставных функций – все эти меры требуют постоянного контроля врача и в остром периоде должны осуществляться в стационарных условиях. В дальнейшем необходим мониторинг состояния (контрольное обследование не менее двух раз в год) и соблюдение ряда профилактических мер. Эффективным является курортно-санаторное лечение, физиотерапевтические процедуры по назначению врача. Прием антибиотиков при отсутствии противопоказаний назначают на длительный срок.
Одной из важнейших задач является предупреждение развития органических пороков сердца. Лечение должно начинаться как можно раньше, базироваться на результатах доказательной диагностики, носить комплексный характер и осуществляться в строгом соответствии с разработанной врачом стратегией, – включая последующее диспансерное наблюдение, решение медико-социальных вопросов, нормализацию и адаптацию образа жизни и т.д. Только при соблюдении данных условий можно говорить о благоприятном прогнозе или, по крайней мере, об уверенном терапевтическом контроле.
Что такое ревматизм (острая ревматическая лихорадка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Семизаровой И. В., ревматолога со стажем в 33 года.
Определение болезни. Причины заболевания
Термин «ревматизм» в настоящее время употребляется в основном русскоязычной медициной. Согласно официальной международной терминологии, название заболевания — » острая ревматическая лихорадка». В обывательском понимании под термином «ревматизм» неверно подразумеваются исключительно заболевания опорно-двигательного аппарата.
Факторы риска развития ОРЛ
Этиология
Симптомы ревматизма
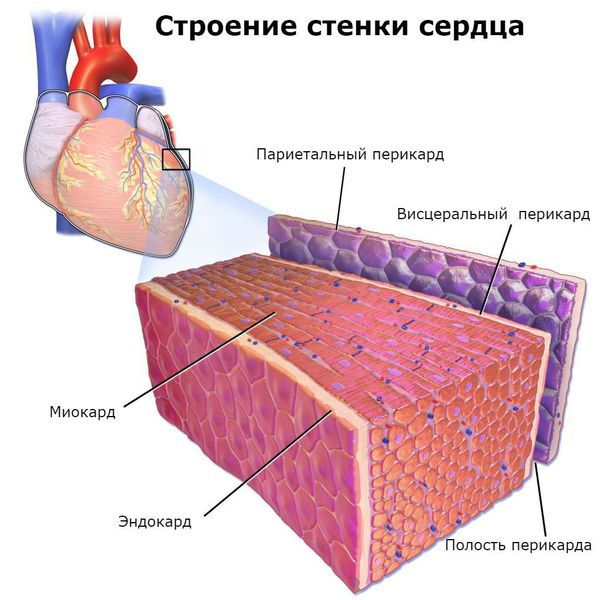
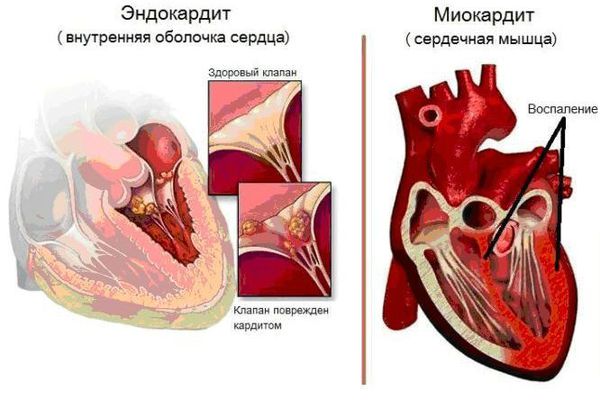
Основным, а в большинстве случаев и единственным проявлением ревматизма является поражение сердца, вызванное воспалением — ревмокардит (кардит). При ревмокардите происходит одновременное поражение миокарда и эндокарда. Это главный синдром, определяющий тяжесть и исход заболевания.
Кольцевидная эритема — редкое, но специфическое клиническое проявление ОРЛ. Она появляется в период наибольшей активности процесса примерно у 7-17 % детей. Кольцевидная эритема представляет собой незудящую сыпь бледно-розовой окраски. Она не возвышается над уровнем кожи, появляется на ногах, животе, шее, внутренней поверхности рук. Элементы сыпи имеют вид тонкого ободка, который исчезает при надавливании. Диаметр элементов — от нескольких миллиметров до ширины детской ладони.
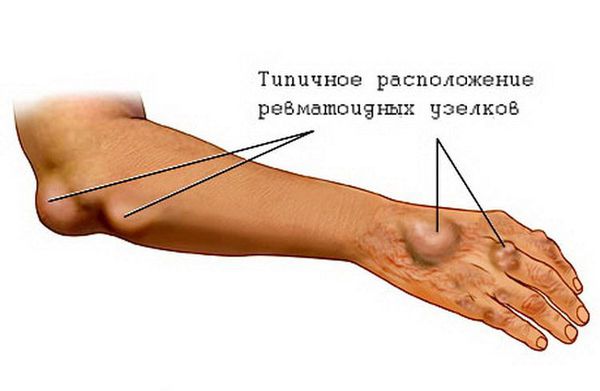
Подкожные ревматические узелки также являются редким признаком ОРЛ. Это округлые, плотные, безболезненные образования, варьирующие по размерам от 2 мм до 1-2 см. Они образуются в местах костных выступов (вдоль остистых отростков позвонков, краёв лопаток) или по ходу сухожилий (обычно в области голеностопных суставов). Иногда представляют собой скопления, состоящие из нескольких узелков. Часто сочетаются с тяжёлым кардитом.
Патогенез ревматизма
В ответ на проникновение стрептококковой инфекции организм начинает вырабатывать противострептококковые антитела. В то же время образуются иммунные комплексы, циркулирующие в крови и оседающие в микроциркуляторном русле. Стрептококк синтезирует токсины и ферменты. К токсинам относятся:
Ферменты — это гиалуронидаза, стрептокиназа и дезоксирибонуклеаза, они участвуют в развитии воспаления.
Установлено, что исход ревматизма определяется частотой формирования порока сердца, а частота формирования пороков сердца, в свою очередь, зависит от тяжести перенесённого ревмокардита. Известно также, что процент пороков сердца после первичного ревмокардита снизился в 2,5 раза. Следовательно, исход ревматизма стал более благоприятным.
Классификация и стадии развития ревматизма
Классификация и стадии развития заболевания
Код ревматизма по МКБ10 — 100-102.
По классификации Н.Д. Стражеско и В.Х. Василенко есть несколько стадий нарушения кровообращения:
По классификации Нью-Йоркской ассоциации кардиологов есть несколько функциональных классов (ФК):
Осложнения ревматизма
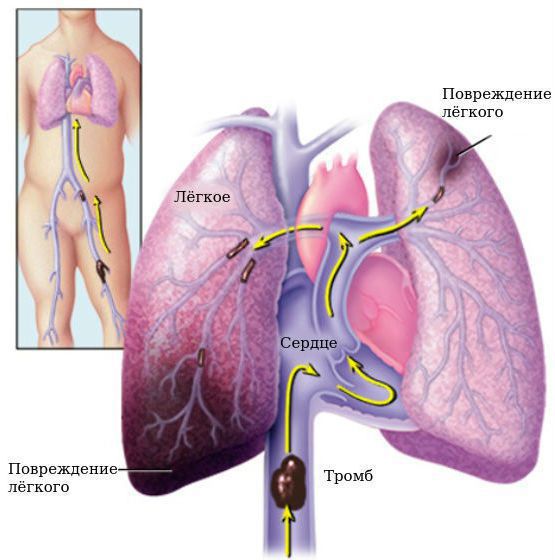
Осложнения при ОРЛ: тромбозы глубоких вен, тромбоэмболия лёгочных артерий, застойная сердечная недостаточность, инфекционный эндокардит, нарушение ритма и проводимости.
Тромбоэмболия лёгочной артерии — угрожающее жизни состояние, при котором из вен нижних конечностей или из левого предсердия отрывается тромб и закупоривает всю лёгочную артерию (при этом наступает смерть) или мелкие её ветви (в этом случае прогноз более благоприятный).
Сердечная недостаточность — это симптомокомплекс, характеризующийся одышкой, сердцебиениями, отёками нижних конечностей, увеличением печени. В начальной стадии эти признаки не так сильно выражены и могут быть обратимы. В конечной стадии они необратимы и заканчиваются летальным исходом.
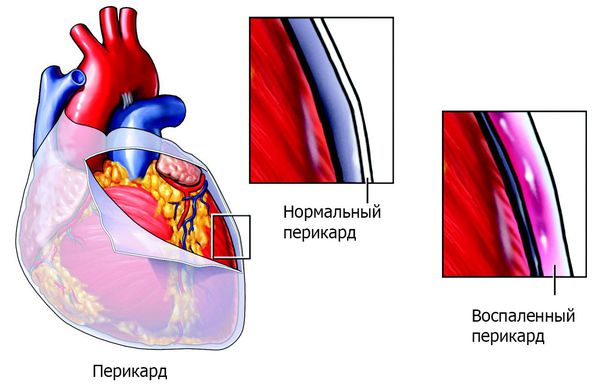
Инфекционный эндокардит — инфекционное полипозно-язвенное воспаление эндокарда (внутренней оболочки сердца). При этом заболевании страдает не только сердце, но и другие внутренние органы. На сердечных клапанах образуются скопления микроорганизмов (вегетации), они могут отрываться от сердца и с током крови попадать в другие органы, например в мозг, почки, кишечник. Там они вызывают закупорку сосудов (тромбозы) с соответствующей тяжёлой клиникой вплоть до летального исхода.
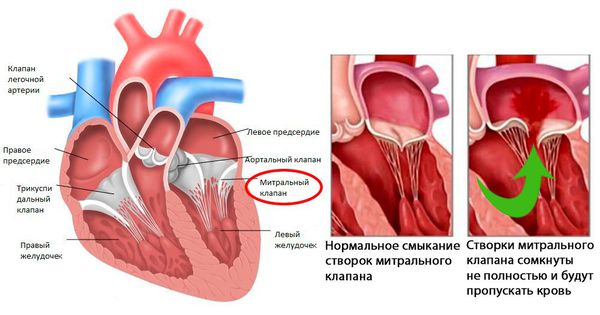
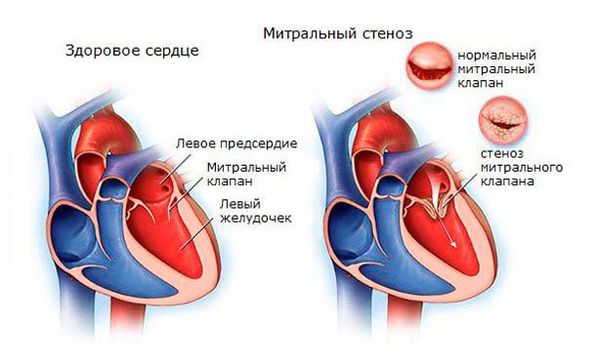
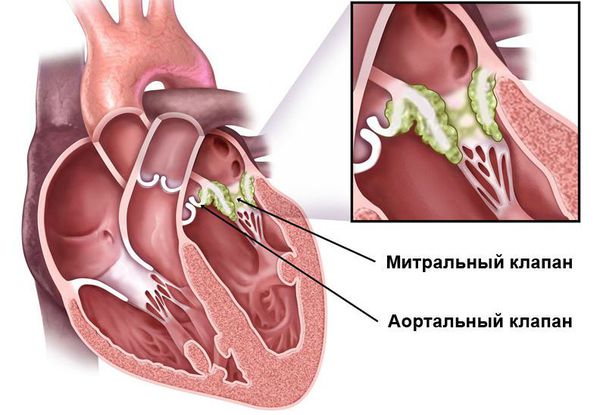
После перенесённой ОРЛ возможно формирование порока сердца. При возвратном (вторичном) ревмокардите число случаев последующего формирования порока сердца возрастает, особенно в подростковом возрасте. Ревматический процесс вызывает укорочение створок клапана (недостаточность) или сужение клапанного отверстия (стеноз). В результате возникают нарушения сердечного кровообращения и камеры сердца увеличиваются в размерах. Затем возникает и прогрессирует сердечная недостаточность.
Диагностика ревматизма
Для диагностики ОРЛ используют критерии Киселя — Джонса. Они были пересмотрены Американской кардиологической ассоциацией в 1992 году, а в 2003 году преобразованы Ассоциацией ревматологов России. Это очень важный шаг, так как он способствовал раннему распознаванию и правильной трактовке клинических явлений. Критерии Киселя — Джонса разделили на две группы: большие и малые.
К большим относятся:
Данные, подтверждающие предшествовавшую БГСА-инфекцию (бета-гемолитическую стрептококковую А инфекцию)
Вероятность ОРЛ высока, если подтверждено два момента:
Лабораторная диагностика
Инструментальные методы
Для оценки поражения сердца применяют:
Дифференциальный диагноз
Лечение ревматизма
При ОРЛ, особенно с выраженным кардитом, больные должны соблюдать постельный режим в течение 2-3 недель. В дальнейшем необходимо включать комплексы лечебной гимнастики.
НПВП (нестероидные противовоспалительные препараты) назначают в следующих случаях:
НПВП имеют выраженный противовоспалительный эффект и в течение 10-14 дней помогают снизить проявления лихорадки, артрита, приводят к положительной динамике кардита, улучшению лабораторных показателей. При длительном применении НПВП могут вызвать побочные реакции: изменение клеточных элементов крови, поражение слизистой желудочно-кишечного тракта и др. [1] [3] [5] С целью контроля периодически проводят исследования кала на скрытую кровь, по показаниям выполняют фиброгастроскопию, определяют лейкоциты и тромбоциты в периферической крови.
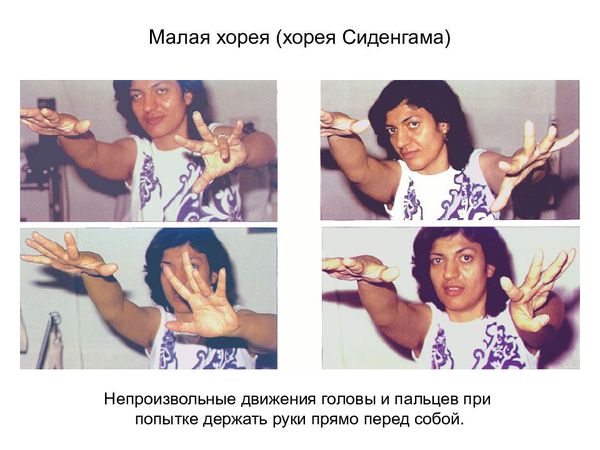
Симптоматическая терапия заключается в коррекции сердечной недостаточности, которая может развиться у больных с ревматическими пороками сердца или активным воспалением тканей, образующих клапаны сердца. Симптоматическое лечение подразумевает использование по показаниям сердечных гликозидов, диуретиков, и-АПФ и бета-блокаторов. Для лечения хореи назначают противовоспалительные препараты, при выраженных гиперкинезах дополнительно применяют нейротропные средства: фенобарбитал 0,015-0,03 г 3-4 раза в сутки или «Финлепсин» 0,4 г\ сут.
Прогноз. Профилактика
При своевременном и правильном лечении прогноз благоприятный. Если формируется порок сердца, то в дальнейшем необходима хирургическая коррекция (протезирование, пластика).
Профилактика
В соответствии с рекомендациями Комитета экспертов Всемирной организации здравоохранения (ВОЗ) различают первичную профилактику ревматической лихорадки (профилактику первичной заболеваемости) и вторичную (профилактику рецидивов болезни).
Первичная профилактика — это комплекс общественных и индивидуальных мер, которые направлены на предупреждение заболеваемости ангинами, фарингитами. Комплекс включает закаливание, повышение жизненного уровня, улучшение жилищных условий, обязательные прогулки на свежем воздухе.
Очень важно раннее лечение ангин и других острых заболеваний верхних дыхательных путей, вызванных стрептококком. Любое лечение ангины должно продолжаться не менее 10 дней. В этом случае возможно полное излечение стрептококковой инфекции.
Вторичную профилактику начинают ещё в стационаре, сразу после окончания 10-дневной терапии пенициллинами или макролидами. Важно иметь в виду — чем меньше возраст пациента при первой атаке, тем выше риск рецидива. Длительность вторичной профилактики определяется индивидуально.
Одновременно с осуществлением вторичной профилактики больным ОРЛ в случае присоединения острых респираторных инфекций, ангин, фарингита рекомендуется проведение текущей профилактики. Последняя предусматривает назначение 10-дневного курса лечения пенициллином.
Ревматизм суставов — симптомы и лечение
Автор: Evdokimenko · Опубликовано 28.11.2019 · Обновлено 20.03.2020
В этой статье я расскажу вам о ревматизме суставов: мы поговорим о его симптомах и лечении, и обсудим некоторые связанные с этим заболеванием заблуждения.
Очень часто, войдя в мой кабинет, мужчина или женщина средних лет с порога заявляет: «Доктор, у меня болят суставы. Наверное, это ревматизм». Как у специалиста у меня всегда вызывают улыбку подобные заявления, поскольку на самом деле ревматизм встречается гораздо реже, чем люди себе представляют.
Кроме того, ревматизм — это болезнь детей и подростков в возрасте от 6 до 15 лет. Шанс заполучить эту болезнь у тех, кому больше 30 лет, практически равен нулю. И даже в классической для ревматизма возрастной группе детей 6-15 лет, страдает им лишь один ребенок из тысячи. 
Возникает вопрос: если ревматизм встречается настолько редко, почему мы так часто слышим этот термин? Скорее всего, сказывается «память предков». В прежние времена ревматический артрит был более распространен. Но за последние 50 лет, благодаря появлению антибиотиков и усилиям медицины, заболеваемость ревматизмом в нашей стране снизилась в несколько раз.
Вторая причина, по которой о ревматизме в прежние времена упоминали значительно чаще, относится к разряду словесности. Раньше словом «ревматизм» обозначали любые суставные заболевания — артрозы и артриты.
У врачей просто не было необходимости дифференцировать разные заболевания суставов — ведь в большинстве случаев все они лечились одними и теми же методами, поскольку выбор целительных процедур был невелик. К счастью, сейчас возможности медицины существенно возросли. И в наше время ни один грамотный ревматолог или артролог не спутает проявления истинного ревматизма с симптомами какого-либо другого заболевания.
Симптомы ревматизма
Проявления ревматизма очень характерны. Как уже упоминалось, болеют в основном дети и подростки. Развивается заболевание обычно через 1-3 недели после перенесенной стрептококковой инфекции верхних дыхательных путей: после фарингита (воспаления глотки), ангины или тонзиллита (воспаления миндалин).
Стрептококковая инфекция не всегда проявляется ярко. Иногда она протекает скрыто и нетипично, с минимальной температурой и легким воспалением горла, поэтому зачастую в таких случаях врачи ставят диагноз ОРЗ и не проводят антистрептококкового лечения. Между тем недолеченная стрептококковая инфекция, особенно если она возникает повторно и на фоне сниженного иммунитета, может привести к суставному ревматизму. И через несколько дней после перенесенной ангины или фарингита происходит воспаление каких-либо крупных суставов: коленных, лучезапястных, голеностопных, локтевых и плечевых (мелкие суставчики пальцев рук или ног поражаются ревматизмом редко).
При этом суставы воспаляются по очереди. Скажем, сначала воспаляется коленный сустав. Затем, спустя несколько часов или дней, это воспаление исчезает, но воспаляется другой сустав, потом третий и т.д. Вот такое попеременное «вспыхивание» суставов и является «визитной карточкой ревматизма». Причем воспаление суставов носит характер кратковременной атаки, длительность которой редко превышает 10-12 дней. Но таких атак обычно бывает несколько, и, что хуже всего, каждая такая атака бьет в конечном итоге не столько по суставам, сколько по сердцу.
Последствием не вылеченного вовремя ревматизма чаще всего становится ревмокардит (ревматическое воспаление сердца). Ревмокардит бывает легким, средней тяжести и тяжелым. В процесс вовлекается сердечная мышца (миокардит), оболочки сердца (перикардит) и клапаны сердца.
При легкой форме ревмокардита поражается не все сердце, а только отдельные участки сердечной мышцы. Кровообращение сердца не нарушается, внешние проявления болезни обычно отсутствуют. Эта форма болезни встречается чаще всего, и обычно проходит незамеченной.
При ревмокардите средней тяжести сердечная мышца поражается сильнее; сердце умеренно гипертрофируется (увеличивается в размере). Больные отмечают неприятные ощущения в груди и за грудиной, жалуются на одышку, повышенную утомляемость при подъеме по лестнице и ходьбе (даже небыстрой), чувство сердцебиения при обычных бытовых нагрузках.
При тяжелом ревмокардите сердце ослабевает еще больше; его размеры значительно увеличиваются. Больных даже в полном покое беспокоят боли в сердце, одышка и сердцебиение; появляются отеки на ногах. Тяжелая форма ревмокардита очень часто приводит к появлению пороков сердца, то есть к сморщиванию сердечных клапанов.
Помимо ревмокардита, последствием не вылеченного вовремя ревматизма может стать хорея — ревматическое поражение нервной системы у детей. В результате хореи ребенок или подросток становится раздражительным, капризным, рассеянным, неряшливым. У него изменяются почерк, походка, ухудшается речь и память, нарушается сон. В ранний период болезни родители и учителя склонны объяснить такие изменения в поведении капризностью и недисциплинированностью ребенка, и обращение к врачу откладывается. «Бить в колокола» родители начинают лишь тогда, когда у ребенка появляются непроизвольные подергивания мышц лица, туловища, рук и ног.
Лечение ревматизма
Основная задача, стоящая перед нами при лечении ревматизма — подавить стрептококковую инфекцию, вызывающую развитие болезни и провоцирующую ее многочисленные осложнения. В настоящее время из всей многочисленной группы антибактериальных средств для лечения ревматизма чаще всего применяют пенициллин (бициллин) и его аналоги. Активная терапия пенициллином длится обычно около двух недель, а затем на протяжении пяти лет раз в три недели больному делают по одной инъекции бициллина внутримышечно — для профилактики ревматических осложнений на сердце.
Помимо инъекционных антибиотиков (пенициллина и бициллина) в последние годы при ревматизме с успехом применяются таблетированные формы антибиотиков «широкого спектра действия». Очень эффективны при ревматизме оксациллин, ампициллин, эритромицин, цефалоспорин, и целый ряд других препаратов.
Одновременно с антибиотиками в период суставной атаки ревматизма для устранения болей в суставах назначают нестероидные противовоспалительные препараты, которые действуют практически сразу и полностью устраняют боль.
Обычно ревматизм настолько хорошо лечится антибиотиками и нестероидными противовоспалительными средствами, что их, как правило, бывает достаточно для полной победы над болезнью. Лишь в редких случаях действие антибиотиков и нестероидных противовоспалительных средств оказывается малоэффективным. Тогда приходится прибегать к крайним мерам — назначать кортикостероидные (противовоспалительные) гормоны, которые в комплексе с антибиотиками подавляют ревматическое воспаление буквально в считанные дни.
Профилактика рецидивов ревматизма
Вовремя пролечить ревматизм и купировать (остановить) его атаку — это только полдела. Важнее не допустить повторных атак и обострений болезни. Для этого необходимо уделить внимание восстановлению защитных сил организма, его иммунитета, а так же предотвратить возможность повторных заражений стрептококковой инфекцией, к которой ранее болевший ревматизмом человек особенно чувствителен. Поэтому всех болевших ревматизмом в обязательном порядке необходимо направлять в специализированные санатории.
После выписки из санатория, в течение года или двух от последней ревматической атаки, желательно отдыхать летом только в своей климатической зоне: на даче, в домах отдыха или в санаториях (поскольку дальние поездки в чужие климатические зоны сопряжены с неизбежной акклиматизацией и опасностью осложнений). Все это время врачи не рекомендуют людям, перенесшим атаку ревматизма, помногу загорать и подолгу купаться в холодной воде — холодных реках, озерах и т.д. Купаться и загорать можно лишь так, чтобы не допускать экстремальных температурных воздействий на ослабленный ревматизмом организм.
Также нежелательно в первые несколько лет после перенесенной ревматической атаки активно заниматься спортом. Большая физическая нагрузка приводит к перенапряжению ослабленного болезнью сердца и ускоряет его изнашивание. С другой стороны, полное прекращение занятий физкультурой и игнорирование закаливания тоже не прибавляет здоровья. Поэтому закаливаться и заниматься физкультурой все же нужно, но понемногу. Занимаясь физкультурой, перенесший ревматизм человек должен контролировать свой пульс и дыхание. При появлении одышки и частоте пульса больше 120 ударов в минуту нужно обязательно прерваться и отдохнуть, и лишь после нормализации пульса продолжить упражнения, но уже в более медленном темпе.
В заключение раздела хочу привести основные правила по предотвращению повторных ревматических атак, которые указаны учеными института ревматологии в «Книге для больных ревматическими заболеваниями». Вот эти правила. Вам необходимо:
А для родителей переболевших ревматизмом детей тот же справочник напоминает, что укрепить здоровье ребенка поможет спокойная и доброжелательная обстановка в семье. С чем я согласен на все сто процентов.
Питание при ревматизме
Всем людям, болеющим ревматизмом или перенесшим его, врачи рекомендуют во время болезни и еще год-два спустя последней атаки ревматизма придерживаться диеты № 10. Кроме соблюдения диеты №10, существуют дополнительные правила питания для тех пациентов, у которых ревматизм находится в активной фазе, то есть в момент обострения или во время ревматической атаки.
Поскольку во время ревматической атаки нарушается обмен веществ, особенно водно-солевой и углеводный обменные процессы, то все блюда готовятся без соли или с минимумом соли. Кроме того, нужно ограничить употребление приправ, содержащих соль (следует помнить, что даже в соевом соусе большое количество соли натрия). Нужно исключить из питания или свести к минимуму употребление блюд, содержащих экстрактивные вещества — крепких мясных и овощных бульонов и супов, особенно супов из пакетиков или приготовленных на основе бульонных кубиков. Необходимо на время ограничить употребление продуктов, содержащих легкоусвояемые углеводы (сахар, варенье, джем, мед, кондитерские изделия).
Есть нужно понемногу, но часто — примерно 5-6 раз в день.
Кроме того, в острой фазе ревматизма нам нужно восполнить потерю витаминов, вызванную повышенной при этом заболевании проницаемостью сосудов. В рацион обязательно добавляются витамины С, Р, РР, В1, В2, В6, В12. Можно включить в диету напитки из пивных и пекарских дрожжей, поскольку дрожжи являются поставщиком больших доз естественных витаминов группы В.
Строжайшее соблюдение вышеуказанных правил по питанию должно соблюдаться в течение всей острой фазы болезни и плюс 3-5 дней после ее окончания. После выхода из кризиса, при хорошем самочувствии, можно ослабить строгие ограничения по питанию, но в целом все же нужно более-менее придерживаться вышеприведенных рекомендаций по питанию.
Статья доктора Евдокименко© для книги «Артрит», опубликована в 2003 году.
Отредактирована в 2011г.
Все права защищены.