Что такое ригидность мышц ног
Мышечная ригидность
Мышечная ригидность представляет собой повышенный тонус мышц, затрудняющий их подвижность. Она часто развивается после чрезмерных физических нагрузок. В тканях накапливается молочная кислота и другие конечные продукты обмена веществ, которые вызывают ригидность.
Причины
Врачи Юсуповской больницы выявляют причину мышечной ригидности и применяют инновационные методики лечения заболеваний центральной и периферической нервной системы, экстрапирамидных нарушений, проявлением которых является ригидность мышц. Мышечная ригидность, или мышечное напряжение, в частности, является симптомом болезни Паркинсона.
Симптомы
Вначале мышечная ригидность характеризуется лёгким дискомфортом, небольшой скованности мышц в области головы и спины. Со временем напряженность становится сильнее и распространяется на мышцы верхних и нижних конечностей. В руках и ногах появляются болезненные спазмы. Ощущение вязкого, воскообразного сопротивления в конечностях появляется даже в состоянии покоя.
При сильных эмоциональных нагрузках, стрессовой ситуации, во время активного движения мышечная напряжённость усиливается. Человек старается совершать как можно меньше движений. Обострение может длиться несколько дней. У пациента развивается нарушения сна, он жалуется на периодические пробуждения во время ночного отдыха.
Мышечная ригидность лица является одним из симптомов столбняка. При ригидности мышц шеи пациенты предъявляют жалобы на сильную боль области затылка. Она усиливается и приобретает пульсирующий характер при движении шеи, повороте головы. Мышечная ригидность может развиться после приёма ядов.
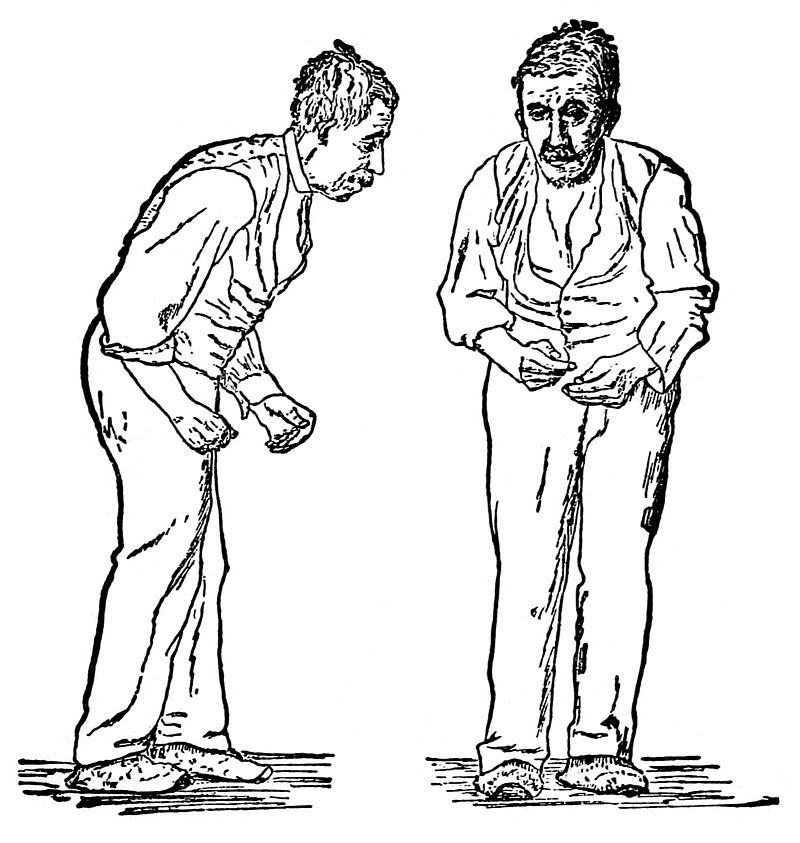
Мышечная ригидность ног – это проявление болезни Паркинсона. Скованность и повышенный тонус врачи Юсуповской больницы наблюдают во всех группах мышц, особенно сгибателей. У пациентов меняется походка, часто происходит искривление поясничного отдела позвоночника, развивается поясничный лордоз. Они приобретают характерную позу «просителя» – голова и спина наклоняются впёред, руки плотно прижаты к телу и согнуты в локтях. Нижние конечности также немного согнуты в коленных и тазобедренных суставах.
Лечение
Врачи Юсуповской больницы лечат пациентов, у которых выявлена ригидность мышц, после выяснения её причины. Для этого неврологи проводят обследование на современных аппаратах ведущих американских и европейских фирм. Врачи выполняют лабораторные исследования с применением современных реагентов, обладающих высокой чувствительность. Для выяснения причины мышечной ригидности используют инновационные диагностические методики.
При патологии центральной и периферической нервной системы, паркинсонизме проводят лечение этих заболеваний. Врачи индивидуально подходят к лечению каждого пациента. Терапия зависит от заболевания, его тяжести, общего состояния пациента и сопутствующей патологии.
В случае ригидности мышц конечностей, развившейся в связи с чрезмерной нагрузкой или травмой, пациенту рекомендуют обеспечить покой повреждённому участку тела, при необходимости выполняют иммобилизацию. В остром периоде травматического повреждения конечности необходимо отказаться от любых нагрузок, не поднимать и не переносить тяжестей.
При лёгких формах мышечной ригидности реабилитологи Юсуповской больницы выполняют локальный или общий массаж, проводят прогревающие физиотерапевтические процедуры, индивидуально подбирают комплекс расслабляющих упражнений ЛФК. В случае более тяжёлых форм ригидности мышц применяют коротковолновую диатермию, гидротерапию, используют восковые ванны и горячее обёртывание.
При сильных болях ставят инъекции ненаркотических анальгетиков. В случае воспалительной природы мышечной ригидности назначают нестероидные противовоспалительные препараты, миорелаксанты, витамины группы В.
При наличии показаний пациенты принимают противоэпилептические препараты. В Юсуповской больнице пациентам с тяжёлыми формами мышечной ригидности выполняют плазмаферез, мануальную терапию, рефлексотерапию. Эффективным методом лечения является лазерная терапия. Местно используют согревающие и обезболивающие гели и мази.
Если у вас или ваших родных появились симптомы мышечной ригидности, не откладывайте визита к врачу. Позвоните по телефону и запишитесь на приём к неврологу Юсуповской больницы. После проведенного обследования и выяснения причины повышения тонуса мышц врач назначит индивидуальное лечение.
Симптомы и признаки болезни Паркинсона у пожилых людей
Болезнь Паркинсона является медленно прогрессирующим заболеванием нервной системы. Возникает она из-за повреждения нервных клеток, производящих дофамин — особые молекулы, которые отвечают за психоэмоциональную сферу и движение мышц.
Для болезни Паркинсона описана классическая тетрада симптомов:
Тремор
Тремором называют мелкую дрожь. Обычно он развивается одним из первых симптомов. Чаще всего первой начинает дрожать кисть одной руки. Могут присутствовать специфические движения пальцев, как будто человек катает горошину. Постепенно тремор распространяется на другую руку и на ноги. Может быть дрожание головы в вертикальном или горизонтальном направлении, типа кивков «да-да» или «нет-нет». Могут дрожать отдельно веки, нижняя челюсть. Очень редко тремор охватывает все тело.
Тремором называют мелкую дрожь. Обычно он развивается одним из первых симптомов. Чаще всего первой начинает дрожать кисть одной руки. Могут присутствовать специфические движения пальцев, как будто человек катает горошину. Постепенно тремор распространяется на другую руку и на ноги. Может быть дрожание головы в вертикальном или горизонтальном направлении, типа кивков «да-да» или «нет-нет». Могут дрожать отдельно веки, нижняя челюсть. Очень редко тремор охватывает все тело.
Для болезни Паркинсона характерен тремор в покое. Во время движения дрожь уменьшается, а во сне вообще проходит. Но бывают случаи тремора интенционного и постурального. Интенционный проявляется дрожанием, которое возникает в конечности, когда она уже заканчивает начатое движение. Когда целятся пальцем в мишень, сначала все хорошо, но чем ближе к нажатию, тем сильнее он дрожит. Постуральный тремор возникает при необходимости удерживать статичную позу, например держать руки вытянутыми.
Мышечная ригидность
Неподатливость мышц и повышение их тонуса также являются одними из основных симптомов болезни Паркинсона. Для этого симптома даже описан собственный термин — пластичная восковая гибкость. Она характеризуется тем, что конечности и тело застывают в заданном положении. При этом страдают определенные мышцы, и их скованность приводит к формированию так называемой позы просителя. Человек сутулится, его голова наклоняется вперед, руки чуть сгибаются в локтевых суставах и прижимаются к туловищу, а ноги присгибаются в тазобедренных и коленных суставах. Если посторонний человек попробует разогнуть конечность больного, то он ощутит такие ступенчатые движения, которые характерны для шестеренок в механизмах. Явление также получило свое название — симптом зубчатого колеса. Мышцы теряют способность возвращаться в исходное положение после выполнения действия. Поэтому больные могут на некоторое время застывать в разных позах.
Гипокинезия
Гипокинезия — это снижение двигательной активности. Характерна общая скованность движений. Для того чтобы совершить какой-либо жест, больной должен приложить усилия. Внешне это выглядит так, как будто движения совершаются после паузы, они медленные.
Меняется походка человека. Он передвигается мелкими семенящими шагами, стопы при этом располагаются параллельно друг другу. Руки не движутся в такт ходьбе, а прижаты к туловищу. Страдает мимика. Лицо становится неподвижным и бесстрастным. Отображение эмоциональных реакций запаздывает. Такие люди даже моргают редко. Меняется голос, он становится монотонным и тусклым. Если человек произносит длинное предложение или фразу, они к концу затухают.
Постуральная неустойчивость
Нарушение фиксации позы может возникать еще на ранних этапах, например больные не могут держать руки, вытянутые вперед. Но это не такие серьезные отклонения, чтобы на них обращали внимание и пациенты, и врачи. А вот ближе к поздним стадиям заболевания начинаются серьезные проблемы. Например, отмечаются сложности с началом движения и его прекращением, как бы трудно побороть инерцию покоя и движения. Во время движения тело наклоняется по ходу инерции, в частности при движении вперед оно наклоняется и как бы опережает ноги. Это нарушает центр тяжести и приводит к частым падениям и травмам.
Другие симптомы болезни Паркинсона
Помимо нарушения движений, при болезни Паркинсона может отмечаться масса других симптомов, некоторые из них приводят к дезадаптации и инвалидизации:
Без лечения симптомы болезни Паркинсона неуклонно прогрессируют, и уже через 15 лет от начала заболевания около 90 % пациентов имеют инвалидность. Но современные методы терапии (медикаментозной и хирургической) позволяют держать ситуацию под контролем, увеличить продолжительность жизни и повысить ее качество у людей с такими проблемами.
Адрес пансионата: Санкт-Петербург, п. Парголово, ул. Ломоносова, д. 30, Лит. Б.
Скованность в ногах
В возрасте люди обнаруживают, что появляется скованность в ногах после трудового дня или продолжительных прогулок. Сначала нет никаких внешних проявлений – просто нижние конечности становятся тяжелыми и неподвижными.
Постепенно даже минимальные физические нагрузки в виде плавания или пробежки усиливают симптоматику, что свидетельствует о развитии патологических процессов.
Кровообращение в организме представляет собой сложный процесс, в котором участвует сердце, артерии, клапаны и т.д. Кровь проходит через силу гравитации, в чем ей помогают клапаны. Если происходят сбои в системе, то она уже не может возвращаться с оптимальной скоростью. Это приводит к застою, что и вызывает скованность в ногах. Постепенно проявляются и визуальные симптомы в виде отечности, расширенных вен и изменения цвета эпидермиса.
Из-за чего снижается подвижность?
Главной причиной являются заболевания вен нижних конечностей. Скованность в ногах появляется из-за тромбоза, хронической венозной недостаточности или варикоза. При этом на начальной стадии невозможно увидеть внешние проявления в виде посинения или побледнения кожных покровов, отечности, снижения температуры, расширенных вен или сосудистых звездочек.
Высокие физические нагрузки
Физкультура еще никому не навредила. Даже интенсивные поездки на велосипеде или заплывы в бассейне не могут отрицательно влиять на состояние здоровья. Наоборот, адекватная физическая нагрузка разгоняет кровь и улучшает циркуляцию, что очень полезно для здоровья.
Отсутствие нагрузки приводит к застою крови. Причем некоторые люди не могут избежать отрицательного воздействия, потому что оно связано с профессиональной деятельностью. Водители, программисты, парикмахеры, продавцы, охранники или хирурги подвержены варикозному заболеванию. Скованность в ногах появляется при статических и динамических нагрузках (весь день за компьютером или стоя за кассой).
Тяжелые виды спорта могут отрицательно сказаться на состоянии вен и клапанов. Сюда стоит отнести тяжелую атлетику и пауэрлифтинг. Спортсмены работают с огромными весами, поэтому им в обязательном порядке нужно периодически посещать флеболога. Подробнее о консультации врача флеболога
Беременность и контрацептивы
По статистике гораздо чаще скованность в ногах встречается у женщин. Это не всегда обусловлено генетикой и связано с образом жизни.
Проблемы появляются из-за ношения неудобной обуви на высоких каблуках. Но основной причиной является смещение гормонального баланса. Это происходит как во время менструального цикла, так и при беременности. На изменения гормонального баланса может повлиять прием противозачаточных средств. Если вы попадаете в группу риска, то периодически сдавайте анализы, проводите УЗИ и посещайте флеболога.
Адаптация к окружающей среде
Появиться скованность в ногах может во время отдыха в южных странах. Многие любят отправляться в Египет или Таиланд в период суровых морозов и берут отпуск в январе или феврале. Резкая смена климата шокирует организм, поэтому меняется метаболизм и ускоряется задержка или сжигание жидкости. Все это приводит к временным патологическим процессам в венах нижних конечностей.
Этому подвержены не только любители путешествий, но и все люди. Организм перестраивается в летнее время года. Это можно заметить по отсутствию голода и усилению жажды (нехватка воды). Нарушения кровообращения обратимы и прием разжижающих кровь препаратов нецелесообразен (достаточно проконсультироваться у флеболога).
Лишний вес
При избыточном весе увеличивается нагрузка на ноги, но это не основной фактор. Скованность в ногах появляется из-за увеличения межтканевой жидкости и объема крови в целом. К тому же, затрудняется передвижение крови из-за слоя жира, который создает лишнюю нагрузку на вены. Решение проблемы элементарное – нужно избавиться от вредных привычек, сбалансировать рацион и заниматься спортом.
Чтобы исключить сердечно-сосудистые и венозные заболевания, нужно пройти комплексное медицинское обследование. В противном случае, вы будете бороться с симптоматикой, а не с корнем проблемы.
Заболевания сердца
К отечности и снижению подвижности может привести кардиомиопатия. Существует рестриктивная, дилатационная и гипертрофическая кардиомиопатия. Каждый тип заболевания имеет свою симптоматику:
Привести к снижению подвижности может и хроническая сердечная недостаточность. Она имеет целый спектр симптомов:
Заболевания вен и артерий
Вредные привычки и нездоровый рацион приводят к повышению плохого холестерина и образованию бляшек внутри артерий. Из-за повышения твердости и толщины сосудистых стенок человек начинает ощущать болевые ощущения в икрах. Они проявляются даже при минимальной физической нагрузке (во время ходьбы). Основной признак – снижение температуры конечностей без видимых причин (даже летом).
Вызвать скованность в ногах может эндартериит, который приводит к воспалительным процессам в тканях. Человек ощущает сковывание и болевые ощущения. Основным признаком заболевания является нестабильность. Человек может пройти 50 метров, но после этого появляется зуд, боль, сковывание и т.д. После отдыха он вновь может пройти аналогичное расстояние, но симптомы снова возвращаются.
Самым распространенным венозным заболеванием является варикоз, с которым чаще всего сталкиваются женщины. Расширение вен не сразу видно невооруженным глазом, но человек начинает ощущать:
Точно выявить стадию варикозного расширения вен можно лишь на дуплексном сканировании или УЗИ. Заболевание может никак не проявляться в течение долгих лет. Ускорить его развитие может генетическая предрасположенность, лишний вес, гормональные изменения, отсутствие или переизбыток физической нагрузки и другие факторы.
Скованность в ногах – опасный признак
Чтобы защитить свое здоровье и узнать причину проблемы, посетите специалиста. Центр флебологии «Первый Флебологический Центр» выполняет комплексный медицинский осмотр. Проверяется состояние вен, сосудов и клапанов. Для вас мы подберем оптимальную схему лечения, которая непременно даст положительный результат. Запишитесь на прием по телефону прямо сейчас.
Синдром «ригидного человека»
Синдром «ригидного человека» — редкое неврологическое заболевание неясного генеза, проявляющееся постоянным тоническим напряжением мышц (ригидностью) и отдельными болезненными спазмами, ограничивающими подвижность пациента. Диагностируется синдром «ригидного человека» по типичной клинической картине и данным электрофизиологических исследований, при исключении прочей патологии, способной вызывать ригидность. Лечение симптоматическое. Традиционно применяются бензодиазепины и баклофен. Альтернативными методами являются плазмаферез, глюкокортикостероидная терапия, внутримышечное введение ботулотоксина, лечение иммуноглобулином.
Общие сведения
Синдром «ригидного человека» (СРЧ) — редкая неврологическая патология, клинически проявляющаяся мышечной ригидностью и спазмами. Ригидностью мышц называется их постоянное тоническое напряжение. Следствием ригидности является скованность и ограничение произвольных и непроизвольных двигательных актов. При синдроме «ригидного человека» ригидность преобладает в аксиальных (идущих вдоль позвоночника) мышцах и проксимальных мышцах конечностей. При этом тонус мышц-разгибателей выше, чем сгибателей, что придает больному характерный внешний вид с необычайно прямой и даже выгнутой спиной, выраженным поясничным прогибом, развернутыми назад плечами и несколько запрокинутой головой. Впервые синдром «ригидного человека» был подробно описан в 1956 г. американскими врачами-неврологами Мершем и Вольтманом, в честь которых он носит название синдром Мерша-Вольтмана. Статистика распространенности синдрома в настоящее время не собрана, в виду его большой редкости.
Причины синдрома «ригидного человека»
В этиопатогенезе синдрома многое остается неясным. Клинические исследования, проводимые специалистами в области неврологии, показали, что базовым патогенетическим субстратом патологии выступает повышенная возбудимость двигательных нейронов, локализующихся в передних рогах спинного мозга. Предположительно, это обусловлено дисфункцией ГАМКергической системы, оказывающей тормозное воздействие на мотонейроны ЦНС. Данная гипотеза подтверждается низким содержанием ГАМК в цереброспинальной жидкости пациентов с СРЧ и наблюдающейся у них антиспастической эффективностью ГАМКергических и антиадренергических фармпрепаратов.
В 1966 г. была изложена аутоиммунная теория этиологии синдрома. В 1988 г. у пациентов, имеющих синдром «ригидного человека», в цереброспинальной жидкости и в крови были найдены антитела к глутаматдекарбоксилазе — ферменту, катализирующему синтез ГАМК из глутаминовой кислоты и концентрирующемуся в окончаниях ГАМКергических нейронов. Однако дальнейшие исследования показали, что такие антитела в цереброспинальной жидкости имеются лишь у 68% пациентов с СРЧ, а в крови — только у 60%. Следует отметить идентичность клинической картины у пациентов с антителами и без них.
Неясен остается вопрос патогенетической роли выявленных антител к гутаматдекарбоксилазе: являются ли они непосредственной причиной дисфункции мотонейронов или только ее следствием. Наряду с указанными антителами синдром «ригидного человека» зачастую сопровождается наличием других антител: к клеткам щитовидной железы, эпителию желудка, инсулин-продуцирующим клеткам поджелудочной железы, антимитохондриальных и антинуклеарных антител.
Симптомы синдрома «ригидного человека»
Заболевание может дебютировать в любом возрасте, но чаще всего манифестация происходит в третью и четвертую декады жизни. Типично постепенное развитие. Как правило, первыми симптомами выступают преходящее напряжение (ригидность) и боли в мышцах спины, шеи и живота. Затем ригидность приобретает постоянный характер, на ее фоне возникают периодические интенсивные спазмы мышц. В течение нескольких месяцев в процесс вовлекаются мышцы проксимальных отделов рук и ног. У 25% пациентов наблюдается спазмы мимической мускулатуры, приводящие к гипомимии или непроизвольным движениям (например, вытягиванию губ при спазме круговой мышцы рта); поражение дистальных мышц (чаще мышц голеней).
Преобладание ригидности в мышцах-разгибателях приводит к переразгибанию спины, формированию выраженного поясничного лордоза, постоянному приподнятому положению плеч и некоторому запрокидыванию головы. Вследствие тонического состояния мышц живота формируется «доскообразный живот». Характерна походка «заводной куклы» с медленными, с трудом осуществляемыми мелкими шагами. В тяжелых случаях резко страдает подвижность пациентов: они не могут самостоятельно сесть на стул или встать с него, одеться, наклониться, повернуть голову. При этом конечности кажутся плотно сросшимися с туловищем и двигаются вместе с ним единым блоком. Если синдром «ригидного человека» сопровождается поражением дыхательной мускулатуры, то у пациентов даже при незначительной физической нагрузке возникает дыхательная недостаточность.
На фоне перманентной ригидности наблюдаются отдельные мышечные спазмы. Они могут иметь спонтанный, акционный или рефлекторный характер. Акционные спазмы провоцируются движением, рефлекторные — вариабельными внешними воздействиями (прикосновением, холодом, натуживанием, эмоциональной реакцией и т. п.). Наиболее часто спастические сокращения происходят в мышцах спины и ног. Длительность спазмов варьирует от нескольких секунд до десятков минут. В отдельных случаях сила сокращения мышц при спазме бывает настолько велика, что приводит к вывиху или перелому. При спазме дыхательных мышц и мышц гортани возникают расстройства ритма дыхания. Генерализованный характер спазма обуславливает падение больного. Зачастую спазмы протекают с острой болью, которая по окончании спазма приобретает тупой мозжащий характер. В 75% спазмы сочетаются с эмоциональными (тревога, дисфория) и вегетативными (тахикардия, гипергидроз, мидриаз, подъем АД) симптомами.
Интенсивность ригидности и мышечных спазмов варьирует в течение дня. Типично их исчезновение в состоянии сна. В отдельных случаях наблюдается спастический статус (частые интенсивные спазмы), угрожающий развитием тяжелой аритмии, сердечной недостаточности, грубых дыхательных расстройств, ДВС-синдрома, шока.
Диагностика синдрома «ригидного человека»
Трудности диагностики СРЧ связаны с его редкой встречаемостью и необходимостью исключить все другие возможные причины ригидности. В ходе осмотра невролог обращает внимание на отсутствие какой-либо неврологической симптоматики, кроме мышечной ригидности и повышения сухожильных рефлексов. Дифференцировать синдром «ригидного человека» следует от сирингомиелии, спинального инсульта, опухоли спинного мозга, миелита, торсионной дистонии, миотонии, болезни Паркинсона.
Основным параклиническим методом диагностики выступает ЭФИ нервно-мышечной системы. Электронейрография не выявляет нарушений проведения импульсов по нервным стволам. Электромиография обнаруживает постоянную активность мышечных двигательных единиц, сохраняющуюся, когда пациент пытается расслабить мышцу или напрягает мышцы-антагонисты. При этом форма потенциалов действия не изменена. Воздействие внешних раздражителей (электростимуляции, шума, прикосновения) приводит к усилению ЭМГ-активности, провоцирует одновременное сокращение мышц-антагонистов. Характерно исчезновение мышечной ригидности при введении диазепама или миорелаксантов, блокаде периферического нерва.
Биопсия мышц может выявлять атрофические и фиброзные изменения мышечных волокон, которые могут быть следствием ишемии, развивающейся в результате продолжительных интенсивных сокращений. С целью выявления сопутствующей патологии проводятся лабораторные анализы, исследование цереброспинальной жидкости, МРТ головного мозга, КТ или МРТ позвоночника. У пациентов, имеющих синдром «ригидного человека», зачастую диагностируются и другие заболевания: витилиго, ретинопатия, пернициозная анемия, гипотиреоз и др. По различным данным 30-50% пациентов имеют сахарный диабет I типа.
Лечение и прогноз синдрома «ригидного человека»
Проводимая терапия направлена на купирование спазмов и ригидности. Хороший эффект достигается при применении бензодиазепинов (диазепама, клоназепама). Лечение стартует с минимальной дозы, принимаемой 1-2 раза в сутки. Затем происходит наращивание дозировки с разделением суточной дозы на 3-4 приема. При достижении эффекта в виде отсутствия спазмов и уменьшения ригидности дозу препарата перестают повышать. Типичной для пациентов является хорошая переносимость больших дозировок бензодиазепинов. Однако у ряда больных достигнуть эффективной лечебной дозы не получается из-за сильного седативного действия препаратов. В таких случаях назначается баклофен — агонист ГАМК-рецепторов. Он может назначаться в комбинации с бензодиазепинами, что позволяет достигнуть лечебного эффекта при более низких дозировках препаратов. В тяжелых случаях производится интратекальная инфузия баклофена при помощи имплантированной помпы.
В случаях неэффективности или непереносимости указанного выше лечения препаратами выбора становятся вальпроаты, тиагабин, вигабатрин. Возможно введение ботулотоксина в околопозвоночные мышцы. Уменьшению ригидности способствует коррекция сопутствующей патологии (гипотиреоза, сахарного диабета и пр.). На основе аутоиммунной этиопатогенетической гипотезы СРЧ были разработаны иммунотерапевтические методы лечения. Однако их эффективность различна у разных пациентов. Хорошо зарекомендовали себя комбинация плазмафереза и глюкокортикостероидов, внутривенное введение иммуноглобулина. Неэффективность всех указанных лечебных методик является показанием к назначению цитостатической терапии.
Синдром «ригидного человека» имеет серьезный прогноз. Характерно медленное прогрессирование. У ряда пациентов удается стабилизировать состояние и сохранить возможность самообслуживания путем симптоматической терапии, у других — ригидность прогрессирует и, не смотря на осуществляемое лечение, по прошествии нескольких лет делает их постельными больными. Обездвиженность ведет к возникновению застойной пневмонии, являющейся в большинстве случаев причиной смертельного исхода. У некоторых пациентов причиной летального исхода становятся тяжелые вегетативные расстройства или диабетическая кома.