Что такое риск ссо 4 в кардиологии расшифровка
Гипертоническая болезнь
Описание гипертонической болезни
Гипертоническая болезнь ─ это широко распространенная патология сердечно-сосудистой системы, для которой характерно стойкое или преходящее повышение артериального (кровяного) давления.
На сегодняшний день медицине известно, что гипертония ─ это системная болезнь, при которой страдают многие органы человека.
В начале заболевания повышение АД (артериального давления) может не отражаться на состоянии пациента. В зависимости от степени тяжести процесса гипертоническая болезнь может вызывать разрушения в структурах сердечной мышцы, головного мозга, почек и глаз.
Степени гипертонической болезни и группы риска
Выделяется три степени тяжести гипертонической болезни:
Степень тяжести гипертонической болезни всегда определяется вместе с факторами риска развития возможных осложнений со стороны сердечно-сосудистой системы.
Исходя из этих факторов, кардиолог прогнозирует гипертоническую болезнь.
Выделяется четыре группы риска гипертонической болезни:
Точное определение вида гипертонической болезни имеет важное терапевтическое значение. Отсутствие адекватного лечения при гипертонии может стать причиной развития гипертонического криза.
Факторы риска развития гипертонической болезни
Выделяются следующие возможные причины развития гипертонической болезни:
Симптомы гипертонической болезни
Признаки заболевания могут проявляться по-разному в зависимости от того, на какой стадии протекает гипертоническая болезнь.
Симптомы, которые чаще всего наблюдаются при гипертонии:
При проявлении симптомов, для диагностики и лечения возможного заболевания запишитесь на прием к врачу кардиологу.
Диагностика и лечение гипертонической болезни
Диагностика заболевания
Диагностика гипертонической болезни в клинике А-Медия проводится следующими методами:
Лечегие гипертонической болезни
Лечение гипертонической болезни в нашей клинике планирует квалифицированный кардиолог только после постановки точного диагноза.
Первый шаг: наш врач примет меры, направленные на понижение артериального давления у пациента.
Дальнейшая терапия планируется индивидуально исходя из типа гипертонической болезни. Легкая и средняя форма заболевания может лечиться лекарственными препаратами. При тяжелой гипертонии всегда назначаются гипотензивные средства. Обязательным условием является модификация образа жизни.
Профилактика гипертонической болезни
Для профилактики гипертонической болезни и возможных осложнений при данном заболевании кардиолог клиники А-Медия рекомендует принять следующие меры:
Обратитесь в клинику А-Медия для лечения гипертонической болезни, и наш опытный кардиолог поможет вам избежать тяжелых осложнений этого заболевания и значительно улучшить качество вашей жизни.
В центре внимания — сердце. Что нужно знать о предупреждении кардио-рисков. Мнение врача.
Структура статьи
По данным Росстата, в 2010 году показатель смертности в России от болезней сердечно-сосудистой системы составил 805,9 случаев на 100 тыс. человек. Это в 2-3 раза больше по сравнению с дорожно-транспортными происшествиями и инфекционными заболеваниями.
Болезни сердца и сосудов — первая и главная причина смертности российского населения — 56,8% от всех смертей. Главная причина — недостаточные знания об опасности этой группы болезней.
29 сентября — Всемирный день сердца (World Heart Day), который поддерживает Всемирная организация здравоохранения (ВОЗ) и ЮНЕСКО. Его цель — рассказать обществу об опасности, которая вызвана эпидемией сердечно-сосудистых заболеваний в мире и стимулировать к профилактике все население. Во Всемирный день сердца принято говорить еще и о культуре здоровья: о регулярном медицинском наблюдении для раннего выявления заболеваний, факторах риска, развитии навыков борьбы со стрессом и о том, как сохранить здоровье в условиях плохой экологии.
Говорим о сердечно-сосудистых заболеваниях и о том, как их предупредить, с Беспалько Инной Аркадьевной, доктором медицинских наук, врачом высшей категории, главным кардиологом многопрофильной клиники ЦЭЛТ.
Наше сердце постоянно в работе — за сутки перекачивает около 10 000 литров крови у взрослого человека. Оно постоянно испытывает прессинг: перегрузки на службе, семейные проблемы, стрессы, вредные привычки. Главный орган сложной сосудистой паутины — сердечно-сосудистой системы — должен служить столько, сколько ей нужно. Но на практике получается, что сердце служит столько, сколько времени вы заботитесь о нем.
О факторах риска и эпидемии сердечно-сосудистых заболеваний
Заболевания сердечно-сосудистой системы ежегодно убивают такое колоссальное количество людей, что уже несколько десятилетий являются лидером в конкурсе на звание «самого массового убийцы ХХI века». По прогнозам Всемирной организации здравоохранения (ВОЗ), к 2030 году примерно 23,6 миллиона человек умрут от сердечно-сосудистых заболеваний, в основном от инсульта и ишемии.
Трагедия ситуации в том, что заболевания этой группы протекают бессимптомно: иногда инфаркт или инсульт становится первым вестником того, что на состояние сердца и сосудов нужно обратить внимание. Очевидное решение проблемы — ранняя диагностика, регулярный контроль давления и сердечных ритмов — сталкивается с неумолимым человеческим фактором: пациенты, убежденные, что вместо сердца у них пламенный мотор, отмахиваются от врачебных рекомендаций, не желая тратить время на профилактику.
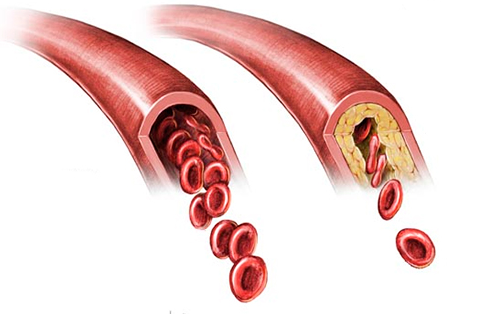
Проблема века — атеросклероз
Атеросклероз — это отложения холестерина в стенке сосуда в виде бляшек, которые могут частично или полностью закрывать просвет сосуда. Этот процесс происходит с возрастом у всех, но по-разному. На его развитие влияет наследственность (инфаркты или инсульты у ближайших родственников в раннем возрасте), уровень холестерина и его фракций в крови, образ жизни (курение, отсутствие физической активности, плохое питание) и наличие сопутствующих заболеваний (артериальная гипертония, сахарный диабет, заболевания почек). Все эти заболевания и состояния способствуют более быстрому и интенсивному росту атеросклеротических бляшек.
Самый “популярный” атеросклероз — облитерирующий — когда атеросклеротические бляшки откладываются на стенках сосудов и поэтому перекрывают их. Обычно он поражает крупные артерии эластического и мышечно–эластического типа — например, терминального отдела аорты, подвздошных или бедренных артерий. Часто — это нижние конечности. От этого вида атеросклероза умирают во всем мире, потому что он заканчивается инсультом или инфарктом. Меньше знают о сосудорасширяющем атеросклерозе — когда нарушается питание сосудистой стенки, из-за чего она расширяется, образуя мешок. На заключительной стадии атеросклероза второго типа его называют аневризма аорты. Аневризма бывает в грудной или брюшной аорте. Как показывает статистика, брюшная аневризма случается чаще. Но одинаково опасны все аневризмы. В один неожиданный момент мешок разрывается и человек погибает. О сосудорасширяющем атеросклерозе говорят меньше, но от него умирают так же часто, как от облитерирующего. Процент умирающих от сосудорасширяющего атеросклероза довольно высок — до 75%.
Аорта доставляет кровь от сердца ко всем органам и тканям проходя через грудную клетку и брюшную полость. Нормальный диаметр брюшного отдела аорты — около 2 см. Когда диаметр увеличивается в 1,5-2 раза, формируется аневризма. Чтобы предотвратить разрыв аневризмы, делают эндопротезирование. Аневризма аорты — одно из самых непредсказуемых заболеваний. Очень часто она появляется и постепенно увеличивается в размерах незаметно для пациента — поэтому иногда первым клиническим симптомом аневризмы становится ее разрыв. Частота возникновения аневризм с возрастом растет.
Разрыв аневризмы обычно ведет к смертельному исходу, каким бы ни было лечение. Выживаемость пациентов после стандартной процедуры протезирования аорты, даже в плановом порядке, — невысокая, умирает каждый пятый пациент.
О “хорошем” и “плохом” холестерине
Только треть необходимого холестерина мы получаем извне, а две трети синтезируем самостоятельно. Из холестерина в организме вырабатываются соли желчных кислот (без них невозможно переваривание жиров), стероидные гормоны (отвечают за репродуктивную функцию), кортизол (регулирует углеводный обмен). Холестерин необходим для клеток почек, селезёнки и для функций костного мозга, он отвечает за прочность клеточных мембран. В коже из холестерина под влиянием света образуется витамин D. В общем, холестерин необходим нам примерно так же, как жиры,белки, углеводы и вода.
Еще не так давно в России нормой считали уровень холестерина 6,5 ммоль/литр, а в Японии — 3,5 ммоль/литр. Сейчас в Европе, США и России нормой общего холестерина считается уровень ниже 5,2 ммоль/л. Но главный показатель — холестерин липопротеидов низкой плотности, называемый в народе “плохой” холестерин. У людей с низким риском развития ишемической болезни сердца он должен быть менее 3,0 ммоль/л, у пациентов с высоким риском — меньше 2,6 ммоль/л, а у тех, кто имеет атеросклероз и его осложнения — ишемическую болезнь сердца, мозга и др. сосудистых зон, — его целевой уровень менее 1,8.
При необходимости сердце может мгновенно изменить режим работы
В норме сердце — это сильный мышечный насос, способный прокачать кровь по телу для обеспечения кислородом и питательными веществами всех органов и тканей организма, и вывести продукты их жизнедеятельности. Но, чтобы продвигать кровь по спазмированным сосудам, сердцу требуется больше усилий, чем при норме. Это приводит к тому, что его размер становится больше, особенно увеличивается левый желудочек. Из-за этого развивается слабость сердечной мышцы. Когда сердце перестает в нужной мере снабжать ткани и органы кислородом и питательными веществами, врачи ставят диагноз “сердечная недостаточность”. К ней могут привести нерегулярные сокращения сердца (сердечные аритмии). Опасно и может привести к сердечной недостаточности, когда у сердца более 140 ударов в минуту, так как при этом нарушаются процессы наполнения и выброса крови сердцем.
С сердечной недостаточностью можно много лет жить без диагноза. Это не самостоятельная болезнь, а исход различных заболеваний сердца. Он сигнализирует о себе в виде повышенной утомляемости, отеках ног, одышке, приступах удушья, беспричинной потере веса. Эти симптомы, если замечены по отдельности, проявляются при самых разных заболеваниях. Поэтому правильный диагноз устанавливают редко и обычно уже на поздних стадиях. Значительную потерю веса, которая типична для тяжелых степеней сердечной недостаточности, часто принимают за признак онкологического заболевания. А безобидные отеки ног, вызванные застоем лимфы, диагностируются как “сердечная недостаточность”. При некоторых первичных симптомах (например, отека легких) сразу же возникает угроза летального исхода. В течение 3-5 лет от сердечной недостаточности умирает 50% больных, а через 9 лет в живых остается лишь 2 человека из 1000 заболевших — конечно, при условии, что при этом не проводилось соответствующее лечение. Есть радикальный способ помощи — пересадка нового сердца. Но ограничения — возрастной лимит, дорогая операция, мало донорских сердец — делают его нереальным для большинства.
В последние годы медицинская наука, фармакология и врачебный опыт помогают достичь удивительных успехов в лечении даже тяжелых форм сердечной недостаточности. Больным можно не только сохранить жизнь, но и вернуть ее качество. Причем лечение может проходить в амбулаторных условиях, без пребывания в стационаре.
Наука марафонца или как бег влияет на сердечно-сосудистую систему
Во время бега усиливается сердцебиение и повышается артериальное давление. Сердце работает с повышенной нагрузкой. Поэтому при нагрузках средней интенсивности отмечают положительный, тренирующий эффект на сердечно-сосудистую систему. Но при слишком интенсивных и частых нагрузках появляется отрицательное влияние на сердечно-сосудистую систему. А если в сосудах имеются выраженные атеросклеротические бляшки, то такие нагрузки могут привести к недостаточному расширению сосудов и ишемии (снижению кровоснабжения) в органах и тканях или даже к разрыву бляшек с последующим тромбообразованием.
Поэтому, прежде чем интенсивно заниматься бегом, особенно после 40 лет, если вы курите или раньше курили (даже 15 лет назад), если у вас повышенное давление или глюкоза крови, надо предварительно пройти обследование у кардиолога, который проведет нагрузочные пробы.
То, что нужно или бегать регулярно или лучше вообще не заниматься физической активностью, потому что резкие нагрузки вредны для сердца, — миф. Всегда лучше практиковать какую-то физическую активность, чем не заниматься вообще. Например, в клинических рекомендациях европейского общества кардиологов по профилактике ишемической болезни сердца (сентябрь 2016 года) рекомендуют аэробные (динамические) нагрузки 150 минут в неделю (30 минут в день 5 дней в неделю). Лучше всего: ходьба до легкой усталости или 75 минут в неделю энергичной аэробной нагрузки (15 минут 5 раз в неделю — например, бег трусцой или комбинация этих активностей) и аэробные нагрузки, насыщающие кислородом (это может быть велосипед, плавание или теннис). В любом возрасте полезны прогулки 2 раза в неделю по 1,5-2 часа (8-10 км), но только не при сильном ветре и холоде. Не нужно внезапно начинать заниматься очень интенсивно, нагрузки обычно увеличивают постепенно.
Кардиология нужна всем
У многих есть устойчивое мнение, что кардиология — это область науки для тех, “кому за 50”. Но по оценкам Национального исследовательского центра «Здоровое питание», в России у 59% женщин и 54% мужчин старше 20 лет есть лишний вес, а 15% и 28,5% страдают ожирением. То есть у каждого третьего россиянина трудоспособного возраста есть избыточный вес или ожирение — факторы риска сердечно-сосудистых заболеваний. Нездоровый образ жизни, который приводит к развитию заболеваний кардиологического профиля, чаще всего формируется в детском и подростковом возрасте, а со временем риск сердечно-сосудистых заболеваний только повышается. Поэтому профилактику следует начинать с детства.
Если есть семейная история ранних инфарктов или инсультов, если пациент курильщик или страдает сахарным диабетом, если у него повышенное артериальное давление или хроническая болезнь почек, если человек просто плохо переносит физические нагрузки, то обязательно нужно прийти к кардиологу в возрасте более раннем, чем 50 или 40 лет. И, чем раньше, тем лучше.
Доказательная медицина и мифы кардиологии
До 90-х годов российские кардиологи лечили, опираясь на мнения или взгляды разных медицинских школ, которые часто не согласовывались между собой по научным исследованиям. Когда массовое появление компьютеров помогло повсеместно внедрить принципы доказательной медицины, были сформулированы единые требования к проведению научных исследований. При оценке лекарств стали применять двойные слепые рандомизированные исследования, которые отличаются высокой точностью и беспристрастностью. Создали единую базу знаний и оценки всех проводимых в мире исследований, соответствующих высокому научному и техническому уровню. В результате резко повысилась эффективность и безопасность диагностики и лечения пациентов.
Миф, с которым сталкиваются все врачи, но который особенно опасен в кардиологии, можно выразить одной расхожей фразой: “Не пейте лекарства, разрушите печень”. Лекарства метаболизируются в печени и выводятся через печень или почки, но они не разрушают их. Отмена подобранной терапии может привести к резкому повышению артериального давления, уровня холестерина и других показателей. Это обостряет заболевания от инфаркта и инсульта до диабетической комы. Удивительно, но принимать БАДы (биологически активные добавки) или алкоголь в любом количестве пациенты не боятся.
Второй частый миф в практике кардиолога — это ошибочное мнение о вреде препаратов для снижения холестерина — статинов. Большое число исследований по принципам доказательной медицины подтверждают высокую эффективность этой группы лекарств в предотвращении развития атеросклероза и его последствий (инфаркта, инсульта, поражения артерий ног, кишечника), эти препараты включены во все общепринятые рекомендации. Статины требуют постоянного несложного лабораторного контроля для того, чтобы избежать довольно редких побочных эффектов. Индивидуальная непереносимость бывает при применении любого лекарства или даже продукта питания. При использовании статинов тоже, но редко.
О диспансеризации
Диспансеризация в области кардиологии — одна из основных мер для уменьшения смертности от сердечно-сосудистых заболеваний. Есть четко очерченное понятие факторов риска, которые надо контролировать и лечить для длительной и полноценной жизни. Поэтому диспансеризация с включением кардиологического обследования показана всем мужчинам старше 40 лет и женщинам старше 50 лет.
“Умные” гаджеты — помощник в контроле сердца
Мне очень нравятся современные устройства, которые позволяют оценить, какую нагрузку выполнил человек в течение дня, сколько прошел шагов и километров, какая при этом была частота пульса. Это полезно, так как часто уровень нагрузки рассчитывается именно по пульсу. Еще нравятся устройства, которые позволяют оценить длительность и качество сна (по фазам сна). Это очень полезная функция для людей, живущих в современном мире, когда и удовольствия, и работа продлеваются за счет сна. Между тем, только во сне организм восстанавливается, вылечивается и усваивает дневную информацию. “Умные” гаджеты — мой любимый подарок всем, кто мне дорог.
Высокий сердечно-сосудистый риск: основные составляющие
Стенограмма лекции
Общая продолжительность: 29:10
Оксана Михайловна Драпкина, секретарь межведомственного Научного Совета по терапии РАМН, доктор медицинских наук, профессор:
— Мы продолжаем. Следующая лекция мастер-класса. Ее будет читать доктор медицинских наук Игорь Владимирович Сергиенко. «Стратификация сердечно-сосудистого риска». Пожалуйста.
Игорь Владимирович Сергиенко, доктор медицинских наук:
— Уважаемый Владимир Трофимович, Оксана Михайловна, спасибо за представление.
В настоящий момент мы пользуемся двумя системами стратификации риска. Это система SCORE и Фремингемская шкала. Однако все вы знаете, что у этих систем стратификации риска имеются определенные недостатки. Что учитывают эти шкалы? Что учитываем мы, когда используем шкалу стратификации риска SCORE?
Мы учитываем пол пациента. Мы учитываем его возраст. Учитываем то, курит пациент или нет. Конечно же, учитываем уровень артериального давления. Что очень важно – учитываем уровень холестерина. Как только эта система появилась, сразу же врачи (простые терапевты) стали задавать вопросы: у больных сахарным диабетом система работает или не работает? Если у пациента (я точно знаю) есть атеросклероз, а шкала SCORE показывает низкий риск, что тогда делать?
Мы поняли, что эта система не совсем совершенна, и что требуется ее усовершенствовать и оптимизировать.
В настоящий момент для стратификации риска используются факторы риска, которые условно можно разделить, вы знаете, на большие (или классические) и новые (или неклассические).
Большие – это возраст и пол пациента, отягощенная наследственность, артериальная гипертония, дислипидемия, наличие сахарного диабета, курение, ожирение (в настоящий момент используется в основном не индекс массы тела, а окружность талии), гиподинамия и атерогенная диета.
Однако сейчас очень большое значение приобретают новые или неклассические факторы риска, которые можно подразделить на липидные, нелипидные и субклинический атеросклероз, о котором мы с вами сегодня и поговорим. Следует отметить, что неклассические факторы риска (например, ЛпА малая) можно считать уже классическими.
Какие же факторы риска нам рекомендует использовать Европейское общество кардиологов и Российское общество по изучению артериальной гипертонии? Это величина пульсового давления. Это возраст. Это курение. Это дислипидемия. Это изменение глюкоза плазмы крови натощак. Нарушение толерантности к глюкозе. Неблагоприятный семейный анамнез. Абдоминальное ожирение.
На слайде вы видите стратификацию риска, которую предложило использовать Российское общество по изучению артериальной гипертонии в 2010-м году. Что очень важно? Мы ориентируемся не только на уровень артериальной гипертонии (то есть на цифры давления), но и смотрим, есть ли у пациента факторы риска, поражения органов-мишеней, сахарный диабет и так называемые ассоциированные состояния.
Если вы посмотрите, то увидите, что даже у пациентов с невысоким повышением артериального давления при наличии трех и более факторов риска, или если у пациента есть поражение органов-мишеней, или если у пациента есть сахарный диабет, то этого пациента мы сразу относим как минимум в категорию высокого дополнительного риска. Если пациент ранее перенес инфаркт или инсульт, то уже неважно, какой у него уровень артериального давления. Это уже пациент очень высокого риска.
Это очень хорошо, это надо бы использовать, но на слайде приведен Федеральный регистр артериальной гипертонии за 2009-й год. В нем показана частота оценки факторов риска сердечно-сосудистых заболеваний, поражений органов-мишеней в реальной амбулаторной практике. Что же мы видим? Факторы риска сердечно-сосудистых заболеваний учитывают 9% врачей, а поражение органов-мишеней 13% врачей. Мы видим, что система в реальной практике работает не так хорошо, как нам бы хотелось.
Какие методы использует врач, когда к нему приходит пациент, чтобы определить его риск? Это данные опроса и физикального обследования. Он поговорит с пациентом, выяснит, болели ли его родственники, определит пол, рост, измерит индекс массы тела или окружность талии, спросит, курит ли пациент. В лучшем случае врач будет иметь перед собой биохимический анализ крови и даже может видеть липидный спектр пациента. Все. Это уже даст врачу возможность стратифицировать риск.
Правильно ли это? Почему мы не учитываем те результаты, которые получены при использовании инструментальных методов? Допустим, лет 10 назад говорить о дуплексном исследовании сонных артерий в широкой практике для стратификации риска, наверное, не приходилось. Но сейчас приборы имеются во многих лечебных учреждениях.
На слайде представлено достаточно интересное исследование, которое длилось три года. Проходило оно в США. Посмотрели частоту развития осложнений ишемической болезни у пациентов с разной величиной исходного риска. Условно их можно подразделить на условный риск, низкий и умеренный риск. Мы видим, что у пациентов, у которых риск был определен как низкий, 75% – частота развития осложнений, а у пациентов, у которых риск был определен как высокий, 12%.
Что же такое? Получается, мы неправильно определили риск. Частично это объясняется феноменом «Glagov» (профессор Арутюнов о нем сегодня хорошо рассказал). Выяснилось, что в 60-70% острый коронарный синдром развивается при ангиографически незначительно измененных артериях сердца (коронарных артериях).
Почему? Когда появляется атеросклеротическая бляшка, сосуд начинает ремоделироваться. Это направлено на сохранение его просвета. Эта ситуация может длиться долго. Объем бляшки у этого пациента может не отличаться от объема бляшки у пациента, который значимо стенозирует коронарную артерию. Но у этого пациента также может произойти надрыв, разрыв фиброзной капсулы и тромбоз. Риск того, что разовьется инфаркт миокарда, у этого пациента не меньше, чем у пациента со значимым поражением коронарных артерий.
Но пациента со значимым поражением коронарных артерий мы будем активно лечить, назначать ему препараты. Если же мы увидим, скажем так, неровности контура при проведении коронарографии, мы можем пациенту никаких препаратов и не назначить, тем самым резко повысив вероятность развития у него каких-то неблагоприятных сердечно-сосудистых событий. Мы понимаем, что нужен поиск новых критериев риска.
На слайде представлено интересное исследование, в которое включили 222 пациента, ранее перенесших инфаркт миокарда. Это мужчины и женщины средней возрастной группы. У этих пациентов первым диагнозом был именно инфаркт миокарда. Эти больные и врачи, которые их до этого наблюдали, не знали, что у пациентов есть ишемическая болезнь сердца.
Семьдесят процентов этих больных по Фремингемской шкале риска имели низкий риск развития ишемической болезни сердца. Более того. Уже когда стало известно, что пациенты перенесли инфаркт миокарда, заново переоценили риск у этих пациентов, в том числе используя данные липидного профиля. Оказалось, что 75% этих пациентов по данной стратификации риска не нуждаются в приеме каких-то препаратов.
Какие же факторы сейчас в основном рассматриваются как кандидаты для включения в систему стратификации риска? Это наследственность и генетические маркеры. Это биохимические маркеры воспаления. Если про высокочувствительный C-реактивный белок, я думаю, все знают, то про липопротеин-ассоциированную фосфолипазу А2, может быть, знают не все.
Я хотел бы обратить внимание, что фосфолипазы бывают разные – их несколько. Мы знаем, например, секреторную фосфолипазу, есть ЛпА-малая ассоциированная фосфолипаза А2. Однако есть отдельный белок – это ЛП ФЛП А2. Она рассматривается как возможный маркер нестабильности атеросклеротической бляшки.
Считается, что если ее уровень повышен, то у пациента, скорее всего, имеется нестабильная бляшка. Надо срочно применять меры к ее стабилизации. Должен сказать, что в Израиле этот маркер используется уже как стандартный скрининговый метод. Пациент с АБС приходит на обследование. Ему предлагают – не хотите ли посмотреть, нет ли у вас нестабильной атеросклеротической бляшки? Для этого нужно провести данный анализ.
Может быть, немножечко вперед забегают. Еще требуется изучить данный белок, но мы видим, что и нестабильную атеросклеротическую бляшку мы сможем в будущем диагностировать.
Мы должны учитывать признаки органического поражения сосудов, и мы можем в настоящий момент это учитывать. Это, прежде всего, доклинический атеросклероз, то есть утолщение ТИМ, наличие атеросклеротических бляшек. Повышение жесткости эластических сосудов, что мы можем определить по увеличению скорости пульсовой волны. Это лодыжечно-плечевой индекс, который очень легко померить любому врачу, имея только тонометр. Это уровень коронарного кальция, который померить не очень просто.
На слайде приведены рекомендации Американской Ассоциации кардиологов 2010-го года. Они могут использоваться для выявления дополнительных критериев риска сердечно-сосудистых заболеваний у асимптомных в отношении атеросклероза пациентов. Мы видим, что это семейный анамнез в первую очередь, причем класс доказательности – один (очень высокий). Генетические исследования показывают только третий класс доказательности.
Утолщение комплекса ИМ у пациентов с высоким риском – это IIа класс доказательности. Это лодыжечно-плечевой индекс, это скорость пульсовой волны, это коронарный кальциевый индекс, уровень класса доказательности которого меняется в зависимости от риска, определяемого по Фремингемской шкале. Это уровень С-реактивного белка, это уровень липопротеин-ассоциированной фосфолипазы А2.
Был также предложен очень интересный алгоритм SHAPE по уточнению риска у мужчин старше 45-ти лет и у женщин старше 55-ти лет, у которых исходно риск определяется как низкий или умеренный. Это так называемый тест на доклинический атеросклероз. Тест может считаться негативным или позитивным.
Что такое тест на доклинический атеросклероз? Это проведение мультиспиральной компьютерной томографии для оценки коронарного кальциевого индекса и проведение дуплексного исследования сонных артерий, в котором учитывается толщина комплекса ИМ, а также наличие или отсутствие атеросклеротической бляшки.
Мы видим, что если тест отрицательный, то пациент остается в группе низкого и умеренного риска. Однако, если тест положительный, пациент сразу же переходит как минимум в категорию умеренно высокого риска. Дальше мы смотрим, какие конкретно значения получены у пациента при обследовании. Ориентируемся именно на цифры, на количественное определение коронарного кальциевого индекса, количественную оценку толщины комплекса ИМ и на то, сужают значимо атеросклеротические бляшки артерии или нет.
Мы видим, что если бляшки сужают больше, чем на 50%, то пациент уже попадает в категорию очень высокого риска. Но это не что-то абстрактное, что мы написали пациенту и забыли и про это. Нет. Когда мы относим пациента в ту или иную категорию, мы должны добиваться целевых уровней холестерина или протеидов низкой плотности. Дозы препаратов и препараты, которые мы используем, будут разные. Это тактика нашего лечения пациента.
На слайде представлена прогностическая значимость толщины комплекса ИМ в разных отделах артериального русла для диагностики стенозирующего атеросклероза уже коронарных артерий. Посмотрели, какие же артерии лучше всего смотреть ультразвуком, чтобы можно было использовать эти значения для стратификации риска.
Мы видим на слайде зеленым цветом, что наилучший сосудистый бассейн – это бассейн сонных артерий, поскольку чувствительность и специфичность здесь выше. Лучше всего смотреть именно сонные артерии.
Исследование CAFES-CAVE представлено на слайде, котором показана вероятность развития сердечно-сосудистых осложнений у пациентов, у которых исходный риск определен как низкий, в зависимости от того, что мы обнаружим при дуплексном исследовании сонных артерий. Мы видим, что если мы обнаружим совершенно нормальную картину, то и риск будет минимальным.
Увеличение толщины комплекса ИМ несколько увеличивает риск развития осложнений. Наличие атеросклеротической бляшки без стенозов увеличивает риск практически на 40%. Наличие бляшки, которая значимо стенозирует просвет сонной артерии, увеличивает риск на 80%, то есть совершенно меняет наше представление о пациенте.
Также на слайде показан относительный риск развития у лиц, которые не имеют жалоб, в зависимости от физикального и инструментального обследования. На первом месте является положительно-нагрузочный тест. Если при проведении стресс-теста мы видим у пациента данные, говорящие за ишемию миокарда, скорее всего, у него и будет поражение коронарных артерий. Однако мы видим, что если мы выслушиваем шум на бедренной артерии у пациента или определяем атеросклеротическую бляшку сонной или бедренной артерии, то у этого пациента также высока вероятность поражения коронарных артерий.
Толщина комплекса «интима-медиа» как фактор риска, то есть – как же это отобразить количественно? Количественно мы можем отобразить это следующим образом. Увеличение толщины комплекса ИМ на 0,2 миллиметра увеличивает риск развития инфаркта миокарда на 33% (на треть), а инсульта – на 28%.
Также был проведен мета-анализ 8 исследований, которым было показано, что каждое увеличение толщины комплекса ИМ на 0,1 миллиметра увеличивает риск развития инфаркта миокарда с 10% до 15%, а инсульта – с 13% до 18%. Не учитывать этот показатель мы не имеем права.
ЛП ФЛПА А2 как фактор риска осложнений. Чего? Ишемической болезни сердца, инсульта, смерти от сердечно-сосудистых причин и смерти, не связанной с сердечно-сосудистыми причинами. Мы видим оценку относительного риска. Во всех случаях ЛП ФЛПА А2 играет важную роль. Мы должны, по идее, учитывать ее уровень, когда мы стратифицируем риск пациента.
Как же мы это можем учитывать? Мы должны померить у пациента уровень фосфолипазы А2 и посмотреть: если он больше 200 нанограмм на миллилитр, то пациент умеренного риска перейдет в группу высокого риска. Если у пациента с высоким риском больше 200 нанограмм на миллилитр, то этот пациент переходит сразу в категорию очень высокого риска. Я еще раз акцентирую внимание, что не просто формально перейдет, а мы должны изменить нашу терапию.
Разрешите доложить результаты нашего исследования, которое проводилось в нашем лечебном учреждении – Российском кардиологическом научно-производственном комплексе – совместно с 12-ю поликлиниками Западного административного округа города Москвы. Оно включило 2400 пациентов. Эти пациенты были разделены на три группы. Группа один – это здоровые люди, у которых менее двух факторов риска. Вторая группа – это пациенты с факторами риска, у которых более двух факторов риска. Третья группа – это пациенты, у которых имеется ишемическая болезнь сердца.
Что же мы получили? Как и следовало ожидать, у пациентов с ишемической болезнью сердца уровень ЛП ФЛПА А2 оказался наибольшим. У здоровых лиц (у лиц группы один) он оказался наименьшим. Скорость пульсовой волны. Вот здесь мы получили уже не совсем понятные нам сначала результаты. Мы видим, что у пациентов с ишемической болезнью сердца скорость пульсовой волны находится посередине, а наибольшая скорость пульсовой волны имеется у пациентов с высоким риском.
Почему так происходит? Мы были вправе ожидать другого, однако, проанализировав то, как эти пациенты лечились, какое лечение им было назначено, мы увидели, что пациенты, у которых имеется ишемическая болезнь сердца, принимали препараты. В частности, в основном это была комбинация «Диротона» с «Амлодипином». Некоторые применяли эту комбинацию, некоторые применяли сразу препарат-экватор, который, как вы знаете, состоит из амлодипина и диротона.
У пациентов мы уменьшали таким образом скорость пульсовой волны. Она становилась более близкой к показателям здоровых лиц. Это, коллеги, имеет очень важное значение. Это показывает, что пациентов, которые имеют ишемическую болезнь сердца, мы лечим и лечим правильно, лечим хорошо. Но мы совершенно не обращаем внимания, извините за такой вульгаризм, на пациентов, у которых имеется высокий риск развития сердечно-сосудистых заболеваний, но которые пока их не имеют.
Мы говорим в данном случае о первичной профилактике, хотя, как вы знаете, профессор Нельсон сказал, что нет первичной профилактики. Когда мы лечим пациента, это уже всегда вторичная профилактика. В данном случае он прав. Мы уже начинаем лечить субклинический атеросклероз. Мы должны это делать.
Оксана Драпкина: Хочется спросить. Вопрос практический. Эта комбинация – ингибитор АПФ и кальциевый блокатор – в клинической практике, она сама напрашивалась. Потом – если мы вспомним этот восьмиугольник, шестиугольник, потом треугольник рациональной антигипертензивной терапии, то всегда линии не пунктирные, а сплошные соединяли ингибиторы АПФ и кальциевые блокаторы.
На мой взгляд, очень удачно объединить именно «Амлодипин», довольно-таки мощный препарат в плане снижения артериального давления и плюс лизиноприл. Ведь в эксперименте доказаны некоторые антиатерогенные действия амлодипина. Уменьшалась пролиферация клеток сосудистая, улучшалась функция эндотелия.
Вы говорили о скорости пульсовой волны. Кальциевые блокаторы – это препараты выбора. Например, для больных пожилых с изолированной систолической гипертензией. Это довольно-таки удачная комбинация (я просто хочу поделиться), которая есть в одной таблетке (фиксированная комбинация), конечно, очень сильно помогает нам удержать пациентов, сохранить их комплаентность. Вы это тоже ощущаете в клинике?
Игорь Сергиенко: Конечно. Врачи поликлиник – участковые терапевты – являются продвинутыми врачами. Совершенно не надо недооценивать. Без нашей помощи они лечили пациентов правильно и корректно, если я могу, конечно, оценивать результаты их работы.
Мы видим совершенно конкретные результаты. Видим, что люди, за которых они приложили усилия, которым назначили препарат… Я очень согласен с комплаентностью, потому что когда назначают несколько таблеток, мы знаем, что некоторые пациенты отказываются. Тем более что один визит в поликлинику, а после него…
Когда пациент лежит у нас, нам проще (в стационаре). Мы можем назначить несколько препаратов, пациент – их принять, почувствовать себя лучше еще во время госпитализации. Потом не будет отказываться. Здесь пациент пришел один раз. Хорошо, два раза он пришел на прием. Ему надо сразу назначить препарат. Назначили экватор, пациент его стал принимать, почувствовал себя лучше. Когда мы сообщаем ему о результатах, которые мы получаем…
Оксана Драпкина: О прогнозе.
Игорь Сергиенко: О прогнозе. Тут уж пациент, конечно, не откажется от этого препарата.
Оксана Драпкина: О его метаболической нейтральности, потому что гипертоники-то у нас, в общем-то, тучные.
Игорь Сергиенко: Да, как правило.
Оксана Драпкина: Особенно вы показали картинку с высоким риском – это довольно-таки трудно. Извините, что прервала!
Игорь Сергиенко: Нет, нет. Спасибо. Наоборот, очень приятно.
Оксана Драпкина: Будьте добры, дальше.
Игорь Сергиенко: Значение коронарно-кальциевого индекса. Здесь все понятно. У пациентов с ишемической болезнью сердца он выше, чем в остальных группах. Это совершенно объяснимо: кальций откладывается, и растворить его мы, к сожалению, никакими препаратами не можем.
Очень интересный слайд. Дуплексное исследование сонных артерий у пациентов с низким и умеренным риском. Что это значит? Грубо говоря, это пациент зашел закрыть больничный по поводу ОРВИ, например. Ему предложили участвовать в нашем исследовании. Пациент согласился. Ему сделали дуплексное исследование сонных артерий.
Мы видим, что только у 40% женщин и у 30% мужчин артерии без атеросклеротических бляшек. Однако же, у 20% мужчин есть две атеросклеротические бляшки в сонных артериях, у 16% – четыре. Это люди, которые считали себя и которых врачи считали совершенно здоровыми, ничего им, естественно, не назначая. Мы видим на слайде, какая, однако же, у них определяется картина. Пациенты явно не дообследованы.
На слайде также представлены женщины с низким и умеренным риском. Показана частота выявления атеросклеротической бляшки в зависимости от возраста и от наличия или отсутствия артериальной гипертонии. Мы, конечно, видим, что у пациентов с артериальной гипертонией вероятность выявления атеросклеротической бляшки в сонных артериях выше, чем у пациентов без артериальной гипертонии. Это совершенно понятно.
Также мы видим распределение по возрасту: у пациентов более старшей возрастной группы вероятность обнаружения бляшек повышена по сравнению с пациентами средней и женщин до 45 лет, потому что не могу сказать, что это младшая возрастная группа.
Это позволило нам сделать промежуточный вывод из нашего исследования. Женщинам, которые старше 55-ти лет, в независимости от наличия или отсутствия артериальной гипертонии проводить дуплексное обследование сонных артерий надо во всех случаях.
Наличие артериальной гипертонии повышает вероятность обнаружения атеросклеротической бляшки, но ее отсутствие вовсе не исключает существенную вероятность наличия атеросклеротической бляшки и у женщин с низким и умеренным риском. Нами была поставлена задача – найти критерии повышенной вероятности наличия атеросклеротических бляшек в сонных артериях у женщин, у которых исходно риск низкий или умеренный.
Мы провели поиск различий в изучаемых параметрах у женщин с низким и умеренным риском в возрасте до 45 лет без артериальной гипертонии, и не нашли достоверных различий. То же самое у женщин до 45 лет, но уже с артериальной гипертонией. Также не было найдено достоверных различий.
Это позволило нам сделать промежуточный вывод, что у женщин с низким и умеренным риском в возрасте до 45 лет, без учета фактов наличия артериальной гипертонии проводить дуплексное обследование сонных артерий как метод скрининга нецелесообразно.
Что же с возрастной группой 45-55 лет? Мы оценили вероятность наличия атеросклеротической бляшки у этой возрастной группы в независимости от уровня артериального давления. Показали, что имеется взаимосвязь с индексом массы тела, с уровнем мочевой кислоты больше 260 мкмоль/литр, и с уровнем ФЛ А2 больше 315 нг/мл. При этих показателях вероятность наличия атеросклеротической бляшки в данной возрастной категории женщин выше.
Нами был сделан вывод, что у женщин 45-55 лет в независимости от наличия артериальной гипертонии проводить дуплексное исследование сонных артерий целесообразно, когда ИМТ больше 30 или уровень мочевой кислоты больше 260-ти. Уровень ФЛ мы не учитываем пока, поскольку этот показатель определяется далеко-далеко не везде. Скорее, это пока исключение.
Обследование мужчин с низким и умеренным риском показало, что у мужчин моложе 40 лет были получены те же данные, что и у подгруппы женщин моложе 45 лет, а у мужчин старше 50 лет те же данные, что и у женщин старше 55 лет.
Разрешите не повторять те же самые выкладки, не показывать те же самые слайды, а просто сделать промежуточный вывод, что мужчинам старше 50 лет проводить дуплексное исследование целесообразно всегда. Мужчинам младше 40 лет проводить дуплексное исследование сонных артерий нецелесообразно. Я имею в виду, конечно, только как скрининг.
Что же в средней возрастной категории у мужчин в возрасте 40-50 лет при умеренном исходном риске? Нами было показано, что вероятность обнаружения атеросклеротической бляшки связана с наличием метаболического синдрома и уровнем мочевой кислоты больше 350 мкмоль/литр.
Был сделан промежуточный вывод, что мужчинам в возрасте от 40 до 50 лет в независимости от артериального давления дуплексное обследование сонных артерий проводить надо, если у них имеется метаболический синдром или уровень мочевой кислоты больше 350 мкмоль/литр.
На слайде представлен алгоритм, который был нами выработан после проведения данного исследования. Исследование продолжается. Оно закончится в начале 2012-го года, но пока мы можем предложить алгоритм показаний к проведению дуплексного обследования мужчин и женщин низкого и умеренного риска в различных возрастных категориях.
Разрешите представить потенциальный алгоритм для перевода мужчин и женщин с низким и умеренным риском по таблице SCORE в категорию лиц с высоким риском.
Итак, если у нас есть женщина старше 45 лет или мужчина старше 40 лет, и у них имеется артериальное давление 130-139 систолическое и 85-80 диастолическое, или же если пациенты принимают гипотензивные препараты и неважно, какое у них артериальное давление, если мы находим у этих пациентов атеросклеротическую бляшку (повторюсь, неважно – значимо или незначимо она суживает просвет), то эти пациенты могут быть сразу внесены в категорию высокого риска.
Уже в третий раз обращаю внимание, что не просто отнесены в категорию высокого риска, а мы обязаны изменить им лечение.
Задачами следующего этапа обследования будет изучение темпов роста атеросклеротической бляшки в сонных артериях. Изучение прогностической значимости количества атеросклеротических бляшек в сонных артериях, поскольку пока мы это не учитывали. Конечно, поиск маркеров нестабильности атеросклеротической бляшки, которым, мне кажется, очень перспективным будет ЛП ФЛА А2.
Я хочу поблагодарить за данное исследование 70 участковых терапевтов в 12-ти поликлиниках Западного административного круга города Москвы.