Что такое сдавление головного мозга
Сдавление головного мозга
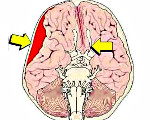
Сдавление головного мозга — острая или хроническая компрессия тканей головного мозга, развивающаяся вследствие черепно-мозговой травмы, наличия в полости черепа объемного образования, гидроцефалии или отека мозга. В узком значении под сдавлением мозга понимают форму тяжелой ЧМТ. Клинически сдавление головного мозга проявляется тяжелыми общемозговыми симптомами вплоть до развития комы. Очаговые симптомы зависят от топических характеристик патологического процесса. Характерным, но не обязательным, признаком является наличие в клинике светлого промежутка. Основу диагностики составляет КТ и МРТ головного мозга. Лечение зачастую хирургическое, направлено на удаление образования, обусловившего сдавление, и устранение гидроцефалии.
МКБ-10
Общие сведения
Сдавление головного мозга — это жизненно опасное состояние, возникающее вследствие компрессии церебральных тканей и прогрессирующего повышения внутричерепного давления. Компрессия приводит к некрозу и гибели мозговых клеток, что выражается формированием зачастую необратимого неврологического дефицита. В широком смысле сдавление головного мозга может отмечаться при многих патологических процессах, происходящих внутри черепной коробки. В узком смысле острое сдавление головного мозга понимается как одна из клинических форм тяжелой черепно-мозговой травмы.
По статистике около 5% ЧМТ протекает со сдавлением мозга. Летальность при тяжелой травме составляет от 30% до 50%, инвалидизация после ЧМТ доходит до 30%. Улучшение исходов ЧМТ и снижение летальности является важной задачей современной травматологии, неврологии и неотложной нейрохирургии.
Причины сдавления головного мозга
Вследствие ограниченного пространства внутри черепной коробки, любое объемное образование внутри черепа приводит к компрессии мозговых тканей. В роли подобного образования может выступать внутримозговая опухоль (глиома, астроцитома, аденома гипофиза и др.), опухоли мозговых оболочек, гематомы, скопление крови, излившейся в результате геморрагического инсульта, церебральная киста, абсцесс головного мозга. Кроме того, значительное повышение внутричерепного давления и компрессия головного мозга могут быть обусловлены выраженной гидроцефалией, отеком головного мозга.
Медленно растущие опухоли, кисты, постепенно нарастающая гидроцефалия, формирующиеся абсцессы вызывают хроническое сдавление головного мозга, при котором медленно усугубляющаяся компрессия дает возможность нейронам в определенной степени адаптироваться к возникшим патологическим условиям. Острое сдавление головного мозга при ЧМТ, отеке мозга, окклюзионной гидроцефалии, инсульте связано с быстрым нарастанием внутричерепного давления и приводит к массовой гибели мозговых клеток.
Острая компрессия мозга наиболее часто возникает в результате черепно-мозговой травмы. Ее самой распространенной причиной выступает посттравматическая гематома. В зависимости от места расположения она может быть суб- и эпидуральной, внутримозговой и внутрижелудочковой. Компрессия мозга бывает вызвана вдавлением осколков или внутричерепным накоплением воздуха (пневмоцефалией), происходящими при переломе черепа. В некоторых случаях сдавление головного мозга обусловлено нарастающей в объеме гигромой, которая образуется при клапанном надрыве твердой оболочки мозга и повреждении субарахноидальных цистерн, содержащих ликвор. Через дефект твердой мозговой оболочки происходит всасывание под нее цереброспинальной жидкости из субарахноидального пространства. Таким образом формируется субдуральная гигрома.
Симптомы сдавления головного мозга
Клиническая картина сдавления мозга зависит от этиологии, локализации сдавливающего образования, его размеров и скорости увеличения, а также от компенсаторных способностей мозга. Патогномоничным для большинства посттравматических гематом и гигром является наличие т. н. «светлого промежутка», когда пострадавший находится в сознании без проявления признаков тяжелого поражения мозга. Длительность светлого промежутка может варьировать от минут до 36-48 часов. Субарахноидальное кровоизлияние и формирование субдуральной гематомы могут сопровождаться светлым промежутком длительностью до 6-7 суток. При тяжелом поражении головного мозга (ушиб головного мозга тяжелой степени, аксональное повреждение) светлый промежуток, как правило, отсутствует.
Острое сдавление головного мозга обычно манифестирует многократной рвотой, постоянной интенсивной головной болью и психомоторным возбуждением с нарушением сна, иногда бредовым и/или галлюцинаторным синдромами. Позже возбуждение переходит в общее торможение, проявляющееся апатией, вялостью, заторможенностью. Происходит нарушение сознания, которое прогрессирует от сопора до комы. Разлитое торможение в ЦНС сопровождается дыхательными и сердечно-сосудистыми расстройствами, которые также обусловлены возникающим масс-эффектом. Последний представляет собой смещение церебральных структур по направлению к большому затылочному отверстию, происходящее из-за повышенного внутричерепного давления. Результатом является пролабирование и ущемление продолговатого мозга в затылочном отверстии с нарушением работы находящихся в нем центров, регулирующих дыхательную и сердечную деятельность.
Происходит расстройство ритма дыхания. Тахипноэ (учащение дыхания) достигает 60 в мин., сопровождается шумным вдохом и выдохом, наблюдается дыхание Чейна—Стокса. Постепенно уменьшается ЧСС, брадикардия доходит до 40 уд/мин. и ниже, значительно падает скорость кровотока, наблюдается артериальная гипертензия. В легких развивается застойная пневмония, отек легких. Аускультативно слышны множественные влажные хрипы. Кожа конечностей и лица становиться цианотичной. Температура тела поднимается до 40—41°С. Определяются менингеальные симптомы. В терминальной стадии появляется тахикардия, артериальная гипотония. Пульс становится нитевидным, появляются эпизоды апноэ (задержки дыхания), продолжительность которых растет.
Параллельно на фоне общемозговых симптомов возникают и усугубляются очаговые. Они всецело зависят от топики патологического процесса. На стороне очага возможны опущение верхнего века, диплопия, косоглазие, мидриаз, центральный лицевой парез (асимметрия лица, лагофтальм, «парусящая» щека), на противоположной стороне (гетеролатерально) — парезы, параличи, сухожильная гипо- или арефлексия, гипестезия. Могут отмечаться эпилептические приступы, горметонические судороги (пароксизмы мышечной гипертонии), тетрапарез, расстройства координации, бульбарный синдром (дизартрия, нарушения глотания, дисфония).
Диагностика
В диагностике сдавления мозга невролог полагается на данные анамнеза и неврологического осмотра. Если в силу своего состояния пациент не может быть опрошен, по возможности проводят опрос родственников или лиц, находившихся рядом с пострадавшим в момент травмы и в период после нее. Неврологический статус может указывать на топику патологического процесса, однако не позволяет точно установить его характер. В случаях, когда сдавление головного мозга обусловлено ЧМТ, пациент должен быть осмотрен травматологом.
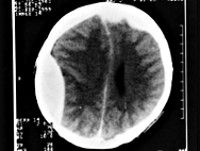
Перечень инструментальных методов диагностики должен быть ограничен только самыми необходимыми и экстренными исследованиями. Раньше он включал эхоэнцефалографию и люмбальную пункцию. Первая позволяла выявить масс-эффект — смещение серединного М-эхо, вторая — повышенное ликворное давление, наличие крови в цереброспинальной жидкости. Сегодня доступность методов нейровизуализации исключает необходимость проведения подобных исследований. В зависимости от показаний пациенту проводится МРТ или КТ головного мозга, а иногда — оба этих исследования. В экстренных ситуациях существенно сократить время проведения томографии позволяет спиральная КТ мозга.
КТ головного мозга дает возможность установить вид, расположение и размер внутричерепного образования, оценить степень дислокации церебральных структур и диагностировать наличие отека мозга. Перфузионная КТ позволяет оценить церебральную перфузию и кровоток, выявить вторичную ишемию. МРТ головного мозга более чувствительна в определении участков мозговой ишемии и очагов ушиба, направления дислокации мозговых тканей. Диффузионно-взвешенная МРТ дает возможность исследовать состояние проводящих путей мозга, установить степень их компрессии.
Лечение сдавления головного мозга
Выбор лечебной тактики осуществляется на основании клинических и томографических данных. Консервативная терапия включает дегидратационное и гемостатическое лечение, нормализацию гемодинамики, купирование дыхательных расстройств (при необходимости проведение ИВЛ), профилактическую антибактериальную терапию, при наличии судорог — противосудорожное лечение и т. п. Обязательно проводится мониторинг АД и внутричерепного давления.
Показания к хирургическому лечению определяет нейрохирург. К ним относятся: большой объем гематомы, дислокационный синдром, смещение церебральных структур более 5 мм, компрессия охватывающей мозговой цистерны, стойкое некупируемое увеличение внутричерепного давления более 20 мм рт. ст., окклюзионная гидроцефалия. В отношении гематом возможна транскраниальная или эндоскопическая эвакуация, при внутримозговой гематоме сложной локализации — ее стереотаксическая аспирация.
При сочетании посттравматической гематомы с размозжением тканей мозга, операцию дополняют удалением участков размозжения, что проводится с применением микрохирургической техники. При церебральном абсцессе производят его тотальное удаление, при опухоли — ее как можно более радикальное иссечение. При наличии гидроцефалии, причину которой не удается устранить, показано проведение шунтирующей операции (вентикулоперитонеального или люмбоперитонеального шунтирования).
Прогноз и профилактика
Сдавление головного мозга всегда имеет серьезный прогноз. Отмечена корреляция исходов сдавления с оценкой состояния пациентов по шкале Глазго. Чем ниже балы, тем выше вероятность летального исхода или перехода в вегетативное состояние — невозможность продуктивной ментальной активности при сохранении вегетативной и рефлекторной функции.
Среди выживших пациентов наблюдается высокий процент инвалидизации. Могут отмечаться тяжелые двигательные нарушения, эпиприступы, нарушения психики, речевые расстройства. В тоже время, благодаря современным подходам к диагностике и лечению удалось снизить показатели смертности и увеличить объем восстановления неврологического дефицита у пациентов со сдавлением мозга. Профилактика церебральной компрессии сводится к профилактике травматизма, своевременному и адекватному лечению внутричерепной патологии.
Сдавление головного мозга
Сдавление головного мозга происходит за счет уменьшения внутричерепного пространства объемными образованиями. При ненарастающем сдавлении это отломки костей черепа при вдавленных переломах, другие инородные тела. В генезе сдавливания ведущую роль играют вторичные внутричерепные механизмы, например зона отека вокруг инородного тела. К нарастающим сдавлениям относятся все виды внутричерепных гематом: эпидуральные, субдуральные, внутримозговые и, кроме того, ушибы мозга, сопровождающиеся масс-эффектом.
1) Внутричерепные гематомы. Частота их составляет 12–13%. Они разные по размерам: малые (до 50 мл), средние (от 51 до 100 мл) и большие (более 100 мл). Также они разные по динамике развития: острые (симптомы появляются до образования капсулы, в первые 3 суток), подострые (симптомы появляются в период формирования капсулы, от 4 суток до 3 недель) и хронические (симптомы появляются при сформированной капсуле, обычно позже 3 недель с момента ЧМТ). Острые субдуральные гематомы встречаются в 40% случаев, подострые – в 4%, хронические – в 6%. Острые эпидуральные гематомы составляют 20%, внутримозговые гематомы – 30% случаев внутричерепной гематомы.
Классическую клиническую картину внутричерепной гематомы представляют:
1) наличие светлого промежутка, длящегося от нескольких минут и часов до нескольких дней при подострых гематомах и недель и месяцев при хронических гематомах. Во время светлого промежутка пациент может быть полностью адаптированным в социальной и бытовой сфере, однако жалуется на головную боль, снижение памяти, быструю утомляемость. Повторная утрата сознания может быть внезапной, а также развиваться в течение нескольких дней (в последовательности: оглушение, затем сопор, кома). При наличии ушиба мозга, а это бывает чаще всего, светлый промежуток делается редуцированным: утраченное сознание полностью не восстанавливается, сохраняются оглушение или сопор;
2) брадикардия – пульс урежается до 60–40 в 1 мин. Обычно она бывает при первоначальной утрате сознания и во время светлого промежутка. При повторной утрате сознания из-за дислокации мозга развивается тахикардия. АД при брадикардии повышено или нормальное, при тахикадии – с тенденцией к снижению;
3) анизокория. Обычно мидриаз выявляется на стороне гематомы и свидетельствует о сдавлении смещающимся гиппокампом глазодвигательного нерва о край намета мозжечка. По мере нарастания декомпенсации величина зрачков выравнивается, затем зрачки сужаются до точечных, а в терминальной коме развивается их паралитический мидриаз. Иногда мидриаз возникает на стороне, противоположной гематоме, вследствие сдавления противоположного гематоме глазодвигательного нерва между ножкой мозга и краем намета мозжечка;
4) гемипарез на стороне, противоположной гематоме. Однако вследствие развития височно—тенториальной дислокации и придавливания противоположной ножки мозга к ригидному краю вырезки намета парез может возникать на стороне опухоли. Развитие гомолатерального гемипареза и контралатерального мидриаза затрудняет диагностику внутричерепной гематомы;
5) у 15% больных с внутричерепной гематомой возникают локальные или генерализованные эпилептические припадки.
Если имеется также ушиб мозга, то уже с первых часов ЧМТ появляются признаки первичного поражения мозга, симптомы сдавления и дислокации мозга. При этом суммарный объем патологического очага или очагов определяет скорость и степень развития дислокации мозга, тяжесть состояния пациента (имеют значение и такие факторы, как возраст, наличие экзогенной интоксикации, кровопотеря, сочетанные поражения).
Течение и исход внутричерепных гематом определяется многими факторами, из которых основными считаются два. Первый – ответная компенсаторно-приспособительная реакция мозга на сдавление мозга гематомой. Второй – усугубляющее тяжесть состояния пациента сочетание гематомы с ушибом мозга. Существенное значение имеют и такие факторы, как тяжесть состояния пострадавшего, степень угнетения сознания, вид гематомы и ее объем, выраженность перифокального отека, степень дислокационного синдрома, сопутствующие заболевания, возраст, адекватность терапии и др.
Так, у пострадавших с внутричерепными гематомами при отсутствии угнетения сознания (13–15 баллов по шкале Глазго) в момент поступления хорошие исходы наступают в 85% случаев, летальный исход или вегетативное состояние – в 10%. При длительности комы после ЧМТ до 2 суток, угнетении сознания при поступлении до сопора (9–12 баллов) летальный исход или вегетативное состояние с летальным исходом отмечаются в 30%, хорошее восстановление – в 63% случаев. Если при поступлении степень угнетения сознания достигает 3–4 баллов, а длительность комы – 15–16 суток, летальный исход или вегетативное состояние с летальным исходом отмечается в 70%, а хорошее восстановление – всего в 15% случаев.
Внутричерепные гематомы образуются как в зоне удара, так и в зоне противоудара. В зоне удара обычно образуются эпидуральные гематомы и половина внутримозговых гематом. Эпидуральные гематомы часто возникают при линейных трещинах черепа, пересекающих сосудистые борозды. В зоне противоудара чаще образуются субдуральные гематомы и половина внутримозговых. Субдуральные гематомы обычно сопровождают очаги ушибов мозга в области полюсов лобных и височных долей. В затылочной области и задней черепной ямке по принципу противоудара гематомы не образуются.
1) Эпидуральные гематомы. Располагаются между костью и твердой мозговой оболочкой. Они реже сопровождаются ушибом мозга. Чаще встречаются у мужчин. Большей частью образуются вследствие повреждения основного ствола или ветвей средней менингеальной артерии и в месте приложения травмирующей силы. Эпидуральная гематома может развиться и в результате венозного кровотечения (из диплоических вен, синусов твердой мозговой оболочки, грануляций паутинной оболочки), при этом симптоматика развивается медленнее и менее драматична, чем при артериальной гематоме.
Особенно часто эпидуральные гематомы образуются в височной и теменной областях (60–70%), значительно реже – в затылочной и лобной. Распространение гематом ограничивается костными швами, к которым прикрепляется твердая мозговая оболочка, отчего гематомы имеют форму полушария и называются шарообразными. На основании мозга гематомы не образуются (из-за прочного приращения твердой оболочки к костям).
Светлый промежуток длится чаще в пределах 3–12 часов. Типичная картина эпидуральной гематомы (без симптомов ушиба мозга) встречается у 1/5 пациентов. Ее образуют:
— нарастание заторможенности, развитие сопора, а затем комы;
— брадикардия (40–50 ударов в 1 мин);
— повышение артериального давления;
— симптомы сдавления и смещения ствола мозга, возникающие при объеме гематомы более 50–75 мл;
— локальные симптомы: прогрессирующее и стойкое расширение зрачка на стороне гематомы и пирамидная симптоматика на другой стороне тела – синдром Вебера.
Опорные критерии эпидуральной гематомы: наличие светлого промежутка, стойкая и выраженная анизокория и нарастающая брадикардия. В плане диагностики наиболее информативны КТ- и МРТ-исследования головы и ангиография.
2) Субдуральные гематомы. Кровь скапливается при этом под твердой мозговой оболочкой головного мозга. Гематомы могут быть очень объемными, их рост ничем не ограничен. Симптоматика гематомы появляется при ее объеме более 50–75 мл (при отсутствии ушиба мозга, а это всего 5% случаев) и менее 30 мл (при наличии ушиба мозга). Источником субдуральных гематом являются поврежденные сосуды оболочек мозга, коры большого мозга, парасинусные вены, синусы твердой мозговой оболочки.
3) Внутримозговые гематомы. Характеризуются скоплением крови в паренхиме мозга. Объем гематомы – от нескольких до 100 мл и более. Источником кровотечения чаще является повреждение артерии мозга. Симптоматика сдавливания и дислокации появляется уже при объеме гематомы около 30 мл. При локализации гематомы в височной доле или сочетании внутримозговой гематомы с очагами ушиба мозга дислокационный синдром может развиться особенно быстро.
4) Множественные подоболочечные гематомы. Частота их при ЧМТ составляет 8–10%, у лиц пожилого возраста они бывают вдвое чаще. У более молодых пациентов особенно часто сочетаются эпи- и субдуральные гематомы, у пожилых – субдуральные и внутримозговые. Их число и топография могут сильно варьировать. Чаще встречается сочетание двух гематом, реже – трех. В 70–75% случаев множественные гематомы располагаются над одним полушарием большого мозга, в 25–30% – над обоими полушариями или супра- и субтенториально.
Сдавление головного мозга
Сдавление головного мозга происходит за счет уменьшения внутричерепного пространства объемными образованиями. При ненарастающем сдавлении это отломки костей черепа при вдавленных переломах, другие инородные тела. В генезе сдавливания ведущую роль играют вторичные внутричерепные механизмы, например зона отека вокруг инородного тела. К нарастающим сдавлениям относятся все виды внутричерепных гематом: эпидуральные, субдуральные, внутримозговые и, кроме того, ушибы мозга, сопровождающиеся масс-эффектом.
1) Внутричерепные гематомы. Частота их составляет 12–13%. Они разные по размерам: малые (до 50 мл), средние (от 51 до 100 мл) и большие (более 100 мл). Также они разные по динамике развития: острые (симптомы появляются до образования капсулы, в первые 3 суток), подострые (симптомы появляются в период формирования капсулы, от 4 суток до 3 недель) и хронические (симптомы появляются при сформированной капсуле, обычно позже 3 недель с момента ЧМТ). Острые субдуральные гематомы встречаются в 40% случаев, подострые – в 4%, хронические – в 6%. Острые эпидуральные гематомы составляют 20%, внутримозговые гематомы – 30% случаев внутричерепной гематомы.
Классическую клиническую картину внутричерепной гематомы представляют:
1) наличие светлого промежутка, длящегося от нескольких минут и часов до нескольких дней при подострых гематомах и недель и месяцев при хронических гематомах. Во время светлого промежутка пациент может быть полностью адаптированным в социальной и бытовой сфере, однако жалуется на головную боль, снижение памяти, быструю утомляемость. Повторная утрата сознания может быть внезапной, а также развиваться в течение нескольких дней (в последовательности: оглушение, затем сопор, кома). При наличии ушиба мозга, а это бывает чаще всего, светлый промежуток делается редуцированным: утраченное сознание полностью не восстанавливается, сохраняются оглушение или сопор;
2) брадикардия – пульс урежается до 60–40 в 1 мин. Обычно она бывает при первоначальной утрате сознания и во время светлого промежутка. При повторной утрате сознания из-за дислокации мозга развивается тахикардия. АД при брадикардии повышено или нормальное, при тахикадии – с тенденцией к снижению;
3) анизокория. Обычно мидриаз выявляется на стороне гематомы и свидетельствует о сдавлении смещающимся гиппокампом глазодвигательного нерва о край намета мозжечка. По мере нарастания декомпенсации величина зрачков выравнивается, затем зрачки сужаются до точечных, а в терминальной коме развивается их паралитический мидриаз. Иногда мидриаз возникает на стороне, противоположной гематоме, вследствие сдавления противоположного гематоме глазодвигательного нерва между ножкой мозга и краем намета мозжечка;
4) гемипарез на стороне, противоположной гематоме. Однако вследствие развития височно—тенториальной дислокации и придавливания противоположной ножки мозга к ригидному краю вырезки намета парез может возникать на стороне опухоли. Развитие гомолатерального гемипареза и контралатерального мидриаза затрудняет диагностику внутричерепной гематомы;
5) у 15% больных с внутричерепной гематомой возникают локальные или генерализованные эпилептические припадки.
Если имеется также ушиб мозга, то уже с первых часов ЧМТ появляются признаки первичного поражения мозга, симптомы сдавления и дислокации мозга. При этом суммарный объем патологического очага или очагов определяет скорость и степень развития дислокации мозга, тяжесть состояния пациента (имеют значение и такие факторы, как возраст, наличие экзогенной интоксикации, кровопотеря, сочетанные поражения).
Течение и исход внутричерепных гематом определяется многими факторами, из которых основными считаются два. Первый – ответная компенсаторно-приспособительная реакция мозга на сдавление мозга гематомой. Второй – усугубляющее тяжесть состояния пациента сочетание гематомы с ушибом мозга. Существенное значение имеют и такие факторы, как тяжесть состояния пострадавшего, степень угнетения сознания, вид гематомы и ее объем, выраженность перифокального отека, степень дислокационного синдрома, сопутствующие заболевания, возраст, адекватность терапии и др.
Так, у пострадавших с внутричерепными гематомами при отсутствии угнетения сознания (13–15 баллов по шкале Глазго) в момент поступления хорошие исходы наступают в 85% случаев, летальный исход или вегетативное состояние – в 10%. При длительности комы после ЧМТ до 2 суток, угнетении сознания при поступлении до сопора (9–12 баллов) летальный исход или вегетативное состояние с летальным исходом отмечаются в 30%, хорошее восстановление – в 63% случаев. Если при поступлении степень угнетения сознания достигает 3–4 баллов, а длительность комы – 15–16 суток, летальный исход или вегетативное состояние с летальным исходом отмечается в 70%, а хорошее восстановление – всего в 15% случаев.
Внутричерепные гематомы образуются как в зоне удара, так и в зоне противоудара. В зоне удара обычно образуются эпидуральные гематомы и половина внутримозговых гематом. Эпидуральные гематомы часто возникают при линейных трещинах черепа, пересекающих сосудистые борозды. В зоне противоудара чаще образуются субдуральные гематомы и половина внутримозговых. Субдуральные гематомы обычно сопровождают очаги ушибов мозга в области полюсов лобных и височных долей. В затылочной области и задней черепной ямке по принципу противоудара гематомы не образуются.
1) Эпидуральные гематомы. Располагаются между костью и твердой мозговой оболочкой. Они реже сопровождаются ушибом мозга. Чаще встречаются у мужчин. Большей частью образуются вследствие повреждения основного ствола или ветвей средней менингеальной артерии и в месте приложения травмирующей силы. Эпидуральная гематома может развиться и в результате венозного кровотечения (из диплоических вен, синусов твердой мозговой оболочки, грануляций паутинной оболочки), при этом симптоматика развивается медленнее и менее драматична, чем при артериальной гематоме.
Особенно часто эпидуральные гематомы образуются в височной и теменной областях (60–70%), значительно реже – в затылочной и лобной. Распространение гематом ограничивается костными швами, к которым прикрепляется твердая мозговая оболочка, отчего гематомы имеют форму полушария и называются шарообразными. На основании мозга гематомы не образуются (из-за прочного приращения твердой оболочки к костям).
Светлый промежуток длится чаще в пределах 3–12 часов. Типичная картина эпидуральной гематомы (без симптомов ушиба мозга) встречается у 1/5 пациентов. Ее образуют:
— нарастание заторможенности, развитие сопора, а затем комы;
— брадикардия (40–50 ударов в 1 мин);
— повышение артериального давления;
— симптомы сдавления и смещения ствола мозга, возникающие при объеме гематомы более 50–75 мл;
— локальные симптомы: прогрессирующее и стойкое расширение зрачка на стороне гематомы и пирамидная симптоматика на другой стороне тела – синдром Вебера.
Опорные критерии эпидуральной гематомы: наличие светлого промежутка, стойкая и выраженная анизокория и нарастающая брадикардия. В плане диагностики наиболее информативны КТ- и МРТ-исследования головы и ангиография.
2) Субдуральные гематомы. Кровь скапливается при этом под твердой мозговой оболочкой головного мозга. Гематомы могут быть очень объемными, их рост ничем не ограничен. Симптоматика гематомы появляется при ее объеме более 50–75 мл (при отсутствии ушиба мозга, а это всего 5% случаев) и менее 30 мл (при наличии ушиба мозга). Источником субдуральных гематом являются поврежденные сосуды оболочек мозга, коры большого мозга, парасинусные вены, синусы твердой мозговой оболочки.
3) Внутримозговые гематомы. Характеризуются скоплением крови в паренхиме мозга. Объем гематомы – от нескольких до 100 мл и более. Источником кровотечения чаще является повреждение артерии мозга. Симптоматика сдавливания и дислокации появляется уже при объеме гематомы около 30 мл. При локализации гематомы в височной доле или сочетании внутримозговой гематомы с очагами ушиба мозга дислокационный синдром может развиться особенно быстро.
4) Множественные подоболочечные гематомы. Частота их при ЧМТ составляет 8–10%, у лиц пожилого возраста они бывают вдвое чаще. У более молодых пациентов особенно часто сочетаются эпи- и субдуральные гематомы, у пожилых – субдуральные и внутримозговые. Их число и топография могут сильно варьировать. Чаще встречается сочетание двух гематом, реже – трех. В 70–75% случаев множественные гематомы располагаются над одним полушарием большого мозга, в 25–30% – над обоими полушариями или супра- и субтенториально.