Что такое синдром ласега
Что такое синдром ласега
Помимо выяснения локализации и свойств боли при расспросе больного предполагаемые источники боли уточняют с помощью приемов диагностической ее провокации: пальпаторным и перкуторным выявлением болевых точек и зон, исследованием симптомов натяжения нервных стволов и корешков, изменением физического состояния тканей.
Все эти приемы сочетают с регистрацией защитных сокращений мышц, изменений пульса, потоотделения, пиломоторики, величины зрачков; кожно-гальванических показателей, плетизмо-, пневмо-, реовазо-, реоэнцефалограмм и др.(Б. С. Агте, 1966, 1972; Е. Н. Панченко, 1974, и др.). Изменения содержания в крови катехоламинов, ацетилхолина, их ингибиторов и других веществ, асимметрий регионарного лейкоцитоза, чувствительности кожи к УФО, гидрофильности тканей и другие пробы косвенно подтверждают наличие боли.
Болевые точки и зоны многочисленны, невропатологи не всегда точно знают их локализацию. Учитывая это, приводим краткое описание локализации ряда болевых точек и зон. Во избежание диагностических ошибок необходимо исследовать не только стандартные точки и зоны, но и окружающие ткани, выявляя максимум болезненности.
Симптомы натяжения. Диагностическое значение имеют симптомы Ласега, Бехтерева, Мацкевича, Дежерииа, Нери. Для их верификации и объективизации предложен ряд приемов исследования. Так, симптом Ласега можно проверять, отвлекая больного исследованием болевой чувствительности задней поверхности ноги от дистальных отделов к проксимальным (прием Розе), в положении стоя, лежа на животе. Мы иногда проверяем этот симптом, исследуя 3—4 раза коленный рефлекс в положении, соответствующем переходу от первой ко второй фазе симптома Ласега у данного больного.
Другие приемы объективизации боли. В случае шейного остеохондроза боль усиливается при вращении наклоненной вперед головы (симптом Фенца), давлении на голову, наклоненную к плечу (симптом Спурлинга—Сковилля), а уменьшается: при пассивном вытяжении головы (симптом разгрузки Бертчи—Роше). В дифференциальной диагностике омопериартрита используют симптом Лежара: боль в области плечевого сустава при закладывании руки за спину тылом кисти к противоположной лопатке.
При синдроме запястного канала боль провоцируется с помощью следующих тестов: флексорного (сгибание кисти под прямым углом на 45—60 с), экстензорного (ее разгибание), компрессионного (сдавление пальцами области запястного канала или плеча манжеткой на 1—2 мин до уровня систолического давления), элеваторного (поднятие руки вверх на 1 мин).
При сакроилеите боль возникает при поднятии врачом бедер и таза лежащего вниз лицом больного (симптом ласточки), форсированном сгибании бедра (симптом Гейта), приведении и отведении врачом бедер лежащего на спине больного (симптом Макарова), поперечном сдавлении таза больного, лежащего на боку (симптом Кушелевского) и других способах смещения костей таза.
При корешково-оболочечных, в том числе дискогенных процессах, иногда боль или парестезии соответственно пораженному корешку выявляется перкуссией остистого отростка позвонка (симптом звонка, симптом остистого отростка Раздольского), сдавлением шейных вен (симптом ликворного толчка), осевой нагрузкой на позвоночный столб. В целях объективизации и градации боли предложены приспособления, основанные на дозированном давлении на болевые точки и зоны.
Симптом Ласега
Общие сведения
Ласега симптом из группы нарушения натяжения корешков называется еще «патологией подъема прямой ноги» характерен для нейропатии бедренного нерва и спинномозговых корешков, синдрома Гийена-Барр и т.д.
Симптом назван в честь французского врача Эрнеста Шарля Ласега, известного прочтениями лекций о душевных больных в Париже в 19-ом веке. Являясь представителем традиционной медицины, он предпочитал наблюдательную технику ведения больных над экспериментальной. Обнаруженный им симптом играет очень важную диагностическую роль в неврологии.
Схема соединения седалищного нерва со спинным мозгом
Методика выявления симптома Ласега
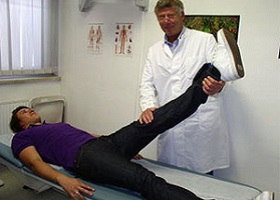
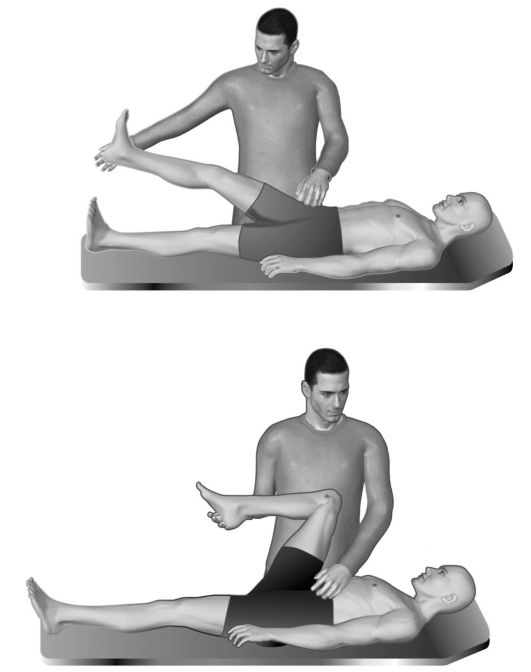
Во время обследования врач кладет больного на спину на кушетку и начинает плавно поднимать ногу испытуемого, сгибая в тазобедренном суставе и удерживая колено. Подъем ноги осуществляется максимум на 90° или до момента наступления болевых ощущений по ходу седалищного нерва. На этом этапе важно, чтобы больной четко определил под каким углом возникает боль. Истинный симптом Ласега в неврологии является важным показателем для отслеживания динамики течения болезни.
На следующем этапе медицинский работник должен согнуть ногу в колене и если боль прекращается, то симптом Ласега считается положительным, при возвращении в исходное положение – выпрямление ноги боль должна возобновляться. В противном случае – если острая боль не прекратилась, значит происхождение боли другое – она вызвана не натяжением поражённого спинномозгового корешка.
Патогенез
Так называемые симптомы «положения» и «натяжения» основаны на миофиксации пораженного подвижного сегмента – рефлекторной или подсознательной, которая возникает в результате раздражения рецепторов, имеющихся в деформированных тканях. При этом может повышаться внутридисковое давление. В норме у нервов есть запас длины, хотя и ограниченный. Они способны перемещаться по отношению к близлежащим тканям в ложе фасций, поэтому натяжение нерва почти не возникает. Однако, если по тем или иным причинам развиваются патологические изменения в близприлегающих структурах – их фиброзное разрастание, деформация, то это может привести к чрезмерному перерастяжению нерва.
При подъеме ноги у людей в зависимости от величины угла (обычно на 70-90°) возникает боль в пояснично-крестцовом отделе и задней поверхности конечности, чаще — в области голени, подколенной ямки, бедер и ягодиц, ведь они действуют в такой ситуации как одно целое, при этом выпрямляется поясничный лордоз, включаются подвздошно-поясничные мышцы, сближаются остальные отделы позвоночника, что вызывает травмирование пораженных тканей или чрезмерное натяжение корешков седалищного нерва.
Классификация
В зависимости от степени выраженности проявлений положительный симптом Ласега бывает 3 типов:
Определения угла подъема ноги при тестировании на симптом Ласега
Важно! У пожилых особ со слабой мускулатурой задней поверхности бедра может наблюдаться псевдоположительный симптом Ласега, который обычно выражается в виде болезненности в области мышц бедра.
Модификацию симптома Ласега есть возможность использовать для экспертных случаев:
Причины
Причиной симптома Ласега достаточно часто становится поражение нервов пояснично-крестцового сплетения, к примеру, в результате поясничного остеохондроза, грыжи, гематомы, абсцесса, болезни Бехтерева, радикулита, новообразований, синдрома грушевидной мышцы, тяжелого плода на позднем сроке беременности. Такие изменения очень опасны, так как могут привести к ущемлению седалищного нерва, параличу и инвалидности.
Ишиалгия при подъеме ноги также может возникать в результате органических поражений седалищного нерва, вызванных сахарным диабетом, инфекциями или интоксикациями.
Симптомы
Симптом Ласега выражается в виде разной по силе и интенсивности боли, возникающей в ответ на подъем ноги, а также характеризуется защитными сокращениями различных групп мышц спины, таза, брюшной стенки, вегетативными реакциями.
При радикулопатии боль может напоминать люмбоишиалгию и иррадиировать (распространяться) по ходу пораженного корешка в направлении стопы. Кроме того возможно онемение конечности.
Анализы и диагностика
Ласега симптом имеет огромное клиническое значение в неврологии. Его оценка позволяет распознать природу происхождения и локализацию нарушений. Дополнительными методами диагностики обычно становится МРТ и рентген.
Лечение
Купирование симптома Ласега проводится в зависимости от природы заболевания, вызвавшего его. Как проявление болей в спине и радикулопатий чаще всего состояние требует покоя, применения нестероидных противовоспалительных препаратов и анальгетиков.
Если происходят частые рецидивы, проявляющиеся острыми приступами боли, то пациентам может понадобиться психологическая помощь в комплексе с терапией антидепрессантами.
Симптом Ласега
О чем говорит синдром Ласега в неврологии?
Пожалуй, каждого из нас не раз заставала врасплох боль в спине. Чаще всего мы списываем ее типичный остеохондроз, а все лечение сводится к применению мазей и обезболивающих, ведь занятому современному человеку некогда искать причины недуга.
А между тем, в 21 веке боль в спине заняла первое место пьедестала почета среди потери трудоспособности и обогнав около трехсот других заболеваний. К тому же она значительно помолодела и теперь является частым гостем у пациентов около 30 лет. По статистике лидирует боль в поясничном отделе позвоночника. В качестве основных ее источников были установлены остеоартроз и миогенные нарушения, такие как спазмы, микротравматизация, ишемия паравертебральных мышц. Только 5% случаев может иметь патологию межпозвонковых дисков.
Сегодня речь пойдет о синдроме Ласега (Lasegue), лечение которого имеет ряд особенностей. Так, например, симптом Ласега при остеохондрозе поясничного отдела позвоночника имеет ряд показателей, которые помогут предотвратить нежелательные последствия.
Симптом Ласега считают болезненность, возникающую в случае натяжения седалищного нерва, либо его корешков. Она вызывается при постепенном и медленном подъеме выпрямленной ноги, лежа на спине и локализуется в той области, где есть поврежденные корешки. Иначе его еще называют «патология подъема прямой ноги». Открыл симптом французский врач Эрнест Шарль Ласега, который ввел эту наблюдательную технику. Нельзя не отметить, что впоследствии она сыграла важную диагностическую роль в неврологии. Ведь порой установить верный диагноз довольно сложно, потому что пациенты не способны объективно оценить свои болевые ощущения и часто преувеличивают. Здесь на помощь приходят симптомы натяжения как признаки многих неврологических заболеваний позвоночника, которые проявляются спазмами мышц и вызывают острую боль. Оценка симптома Ласега позволяет распознавать природу происхождения и места локализации нарушения.
Причины возникновения данного симптома
Итак, положительный симптом Ласега. При каких заболеваниях он чаще всего проявляется?
Если верить практическим исследованиям, причиной симптома Ласега чаще всего оказывается поражение нерва пояснично-крестцового сплетения, к примеру, в результате таких заболеваний, как поясничный остеохондроз, грыжа, радикулит, наличие новообразований, а также тяжелый плод на позднем сроке беременности.
В норме у нервных окончаний имеется хороший запас длины. Они способны перемещаться по отношению к близлежащим тканям и натяжение нерва почти не возникает. Но, если отмечается развитие патологических изменений в структурах, например, фиброзное разрастание, деформация, то это может привести к перерастяжению нерва.
Еще одной причиной может стать органическое поражение седалищного нерва. Вызвать его могут сахарный диабет, различные инфекции и интоксикация.
Симптомы и классификация
Симптом Ласега определяется при натяжении и выражается в виде боли и интенсивности разной силы, возникающей в ответ на подъем нижней конечности.
Боль может напоминать прострелы при люмбоишиалгии и распространяться в область стопы. Также, может определяться такой симптом, как онемение нижних конечностей.
Поднятие прямой ноги бывает болезненным при патологии.
Так, в положении на спине, когда нижние конечности лежат на поверхности, седалищный нерв и его корешки абсолютно расслаблены боль не проявляется.
Если нижняя конечность поднимается с согнутым коленом, седалищный нерв и его корешки все еще не натянуты как следует.
А вот, если нижняя конечность поднята с разогнутым коленом, седалищный нерв, который теперь должен иметь большую длину, растягивается по нарастающей и в случае патологии обязательно вызовет боль.
В зависимости от характера боли и ее проявления различают три типа положительного симптома Ласега.
Диагностика выявления синдрома Ласега
Болевой синдром повсеместно отвечает мышечным спазмом в ответ на боль. Спазмы мышц в купе с имеющимися проблемами позвоночника приводит к блокировке нервных корешков и их натяжению. Резкие движения в этом случае повреждают нерв.
В случае болевого синдрома пояснично-крестцовой зоне становится задействованным седалищный нерв – самый большой нерв нижней конечности. В этом случае может определяться положительный симптом Ласега с двух сторон или изолированно с одной стороны.
Удобство определения симптома Ласега в градусах заключается том, что по величине угла можно определять степень изменений позвоночника (чем он меньше – тем больше степень проблемы). Впоследствии по увеличению угла можно определить траекторию лечения заболевания и его эффективность.
Как же проходит процесс диагностики?
Проверка на наличие симптома проводится только врачом невропатологом. Показанием для исследования являются жалобы на дискомфорт в области поясницы, ягодиц, мышц бедра при движении. Во время обследования больного просят прилечь на спину. Врач поднимает пациенту ногу, сгибая в тазобедренном суставе и удерживая колено. Подъем ноги, как правило, осуществляется максимум на 90°либо до момента наступления болевых ощущений по ходу седалищного нерва. При проведении теста весьма важно, определить под каким углом проявит себя боль.
Далее медицинский работник должен согнуть ногу пациента в колене и, в случае, если боль прекратится, то симптом Ласега можно считать положительным. После возвращения в исходное положение – выпрямление ноги боль должна возобновляться.
В случае, если острая боль не прекратилась, значит происхождение боли другое. Она вызвана не натяжением поражённого спинномозгового корешка, а заключается в других причинах.
При проведении теста обязательно нужно соблюдать предосторожности:
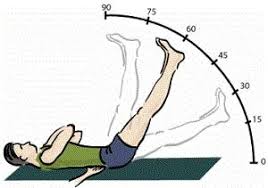
С другой стороны, растяжение всегда будет сопровождаться болезненными ощущениями при ущемлении нервного корешка в межпозвоночном отверстии или его дополнительного вытяжения из-за выпуклости грыжи диска. Это положительный симптом Ласега, который обычно очевиден при подъеме ноги менее чем на 60°.
Фактически по достижении 60° сгибания симптом Ласега не достоверен, так как седалищный нерв максимально растягивается при сгибании под 60°. Следовательно, боль может себя проявить при сгибании на 10°, 15°, 20°, что позволяет судить о симптоме Ласега и даже давать количественную характеристику.
Следует отметить, что у пожилых граждан наблюдается слабая мускулатура задней стороны бедра. Поэтому тест может диагностировать отрицательный симптом Ласега, для которого характерна боль в области мышц бедра.
Диагностика симптома Ласега имеет огромное клиническое значение в неврологии. Его оценка позволяет распознать природу болей и нарушений, предотвратив при этом серьезные последствия. Дополнительными методами диагностики обычно становится МРТ и рентген. Как правило, к самым распространенным болезням, сопровождающимися синдромом Ласега считаются остеохондроз позвоночника, новообразования в районе седалищного нерва, наличие межпозвоночной грыжи и смещение диска, повреждение седалищного нерва и другие.
Как же помочь пациенту, страдающему от данного недуга? Следует учесть, что купировать симптом Ласега можно в зависимости от природы заболевания, вызвавшего его. При проявлении болей в спине чаще всего состояние пациента требует покоя в тандеме с применением нестероидных противовоспалительных препаратов и анальгетиков.
В острый период больному нужно обеспечить постельный режим. Лучше всего, его уложить на твердую постель, для этого под обычный матрас подкладывают деревянный щит. Применяют также местные средства: грелку, мешочек с горячим песком, горчичники, банки. Помогут снять боль и местные раздражающие средства, которыми являются разные обезболивающие мази для втирания в болевые участки кожи.
Если случаются частые рецидивы, характеризующиеся острыми приступами боли, то пациентам может понадобиться помощь психотерапевта в комплексе с терапией антидепрессантами.
В Центре лечения позвоночника и суставов – клинике Ткачева Епифанова созданы все условия для современной диагностики и лечения болей в спине различного генеза, в том числе, проявляющихся симптомом Ласега. Ознакомиться с методами диагностики и лечения можно здесь: https://temed.ru
В период реабилитации лучше всего помогут такие методы, как:
Особое внимание следует уделить поддержанию диеты и нервной системы. Причиной ее нарушения как раз может быть неполноценное и несбалансированное питание, поэтому очень важно, чтобы человек ежедневно потреблял все необходимые для жизнедеятельности витамины и полный объем калорий, соответствующий его росту, весу, полу и способу жизни. Чтобы улучшить свое состоянием диетологи рекомендуют:
Также очень важно соблюдать правильную позицию туловища и координированную работу мышц при подъеме и переносе тяжести. Необходимо, чтобы спина была выпрямлена, а позвоночный столб прочно упирался в таз. Это обеспечит равномерную нагрузку на межпозвонковые диски, и они не будут подвержены деформации.
Не следует переносить тяжести перед собой и подвергать организм переохлаждению. Это также может нанести вред здоровью и спровоцировать боли.
Важное профилактическое значение имеет и периодическое изменение положения тела во время работы.
При периодических болях, особенно в области поясницы, следует позаботиться о правильной организации рабочего места, устранении неудобной позы, выполнении разгрузочной физкультуры.
Эти, на первый взгляд, простые профилактические мероприятия позволят избежать неприятный последствий.
Квалифицированные специалисты Центра лечения позвоночника и суставов – клиники Ткачева Епифанова проконсультируют по любым вопросам лечения и профилактики болей в спине различного генеза, в том числе, проявляющихся симптомом Ласега.
Диагностика и лечение неврологических проявлений остеохондроза позвоночника
Кафедра неврологии РМАПО, Москва
Боль в спине – одна из наиболее актуальных проблем здравоохранения. В течение жизни она возникает у 70–90% населения и ежегодно отмечается у 15–25% [1]. Хотя эпизод боли в спине часто оказывается кратковременным, примерно у трети пациентов в последующем развивается хроническая боль, которая сохраняется более 12 нед и служит причиной длительной нетрудоспособности у 4% населения [2–4].
На протяжении десятилетий в отечественной клинической практике универсальной причиной боли в спине считался остеохондроз позвоночника. Между тем выявляемые с помощью спондилографии, компьютерной (КТ) или магнитно-резонансной (МРТ) томографии дегенеративно-дистрофические изменения позвоночника, считавшиеся маркерами остеохондроза, плохо коррелируют с клинической картиной и часто встречаются у лиц, не страдающих болью в спине [5]. Таким образом, сам по себе дегенеративный процесс в позвоночнике может считаться лишь предпосылкой боли в спине, но не ее непосредственной причиной. К сожалению, упрощенное понимание проблемы остеохондроза позвоночника препятствует попыткам выяснения истинных причин боли в спине и разработке дифференцированных подходов к ее лечению. В данной статье рассматриваются вопросы диагностики и дифференцированного лечения различных вертеброневрологических синдромов, возникающих на фоне дегенеративных изменений в пояснично-крестовом отделе. Однако аналогичный подход может быть распространен и на патологию шейного отдела позвоночника.
Основные причины боли в спине при остеохондрозе позвоночника
Согласно современным представлениям остеохондроз позовночника представляет собой весьма сложный каскадный процесс. Его отправной точкой, как правило, служат дегенеративные изменения в межпозвонковых дисках, которым способствуют повторные травмы, избыточная статическая или динамическая нагрузка, наследственная предрасположенность. Межпозвонковый диск постепенно теряет воду, ссыхается, утрачивает амортизирующую функцию и становится более чувствительным к механической нагрузке. Фиброзное кольцо, расположенное по периферии диска, истончается, в нем появляются трещины, по которым центральная часть диска – пульпозное ядро – смещается к периферии, формируя протрузию (выпячивание).
Вследствие травмы или интенсивной нагрузки протрузия может скачкообразно увеличиваться, что приводит к выпячиванию пульпозного ядра и части фиброзного кольца в позвоночный канал, которое обозначают как грыжа диска. Грыжа обычно представляет собой солидное образование, сохраняющее связь с телом диска, но иногда ее фрагменты выпадают в позвоночный канал.
Боль при грыже диска впервые появляется в связи с раздражением болевых рецепторов наружных слоев фиброзного кольца и задней продольной связки, импульсация от которых поступает в спинной мозг по ветвям синувертебрального нерва. Рефлекторно возникает спазм сегментарных мышц, имеющий защитный характер и приводящий к иммобилизации пораженного сегмента (миофиксация), но со временем он утрачивает саногенную роль и становится самостоятельным фактором, поддерживающим боль [6]. Смещаясь в сторону позвоночного канала или межпозвонкового отверстия, грыжа может компримировать прилегающий спинномозговой корешок и соответствующий спинномозговой ганглий, что ведет к возникновению корешкового синдрома (радикулопатии). Повреждение корешка бывает обусловлено не только его механическим сдавлением, но также воспалением, отеком и демиелинизацией, в генезе которых определенная роль может принадлежать иммунологическим процессам [7].
Еще на более раннем этапе дегенеративного процесса постепенное снижение высоты диска нарушает функционирование всего позвоночно-двигательного сегмента (ПДС), включающего два смежных позвонка, соединенных межпозвонковым диском спереди и 2 межпозвонковыми (фасеточными) суставами сзади, с окружающими их мышцами и связками. Суставные фасетки в межпозвонковых суставах «наезжают» друг на друга, что может приводить к подвывиху и смещению позвонков относительно друг друга (спондилолистезу). Возникающая в итоге нестабильность ПДС повышает чувствительность позвоночника к травме или резким движениям, ускоряет дегенеративные изменения, прежде всего артроз фасеточных суставов. Эти изменения часто остаются асимптомными, но при травме или избыточной нагрузке они способны стать источником боли [2, 8].
Важную роль в генезе боли играет формирование обратимой блокады («болезненной дисфункции») ПДС, что клинически проявляется ограничением подвижности позвоночника, локальными и отраженными болями, дистрофическими изменениями соединительно-тканных структур (сегментарным «целлюло-тено-периостео-миалгическим синдромом») [6, 9].
С годами механическая стабильность ПДС и всего позвоночника восстанавливается за счет краевых разрастаний (остеофитов), фиброза дисков и капсулы, анкилоза фасеточных суставов, утолщения связок. Эти изменения завершают «дегенеративный каскад» в позвоночнике и иногда приводят к спонтанному стиханию боли. Но одновременно они способны вызвать стеноз позвоночного канала. Кроме того, остеофиты, направленные в сторону спинномозгового канала, могут травмировать корешки, вызывая тем самым стойкий болевой синдром.
Таким образом, на различных этапах дегенеративного процесса в позвоночнике ведущую роль в развитии болевого синдрома играют различные факторы – грыжа диска, нестабильность или блокада ПДС, артроз фасеточных суставов и стеноз позвоночного канала (рис. 1). В каждом из этих случаев болевой синдром имеет клиническое своеобразие, различную временную динамику, прогноз, и требует особого подхода к лечению [10]. В большинстве случаев боль в спине и нижних конечностях носит ноцицептивный местный или отраженный характер, лишь в сравнительно небольшом числе случаев она объясняется повреждением спинномозгового корешка или ганглия и имеет невропатический характер.
Дискогенный болевой синдром
Патология межпозвонкового диска – причина примерно 30% случаев боли в спине. Это основная причина хронической боли в спине у лиц молодого возраста (30–50 лет). В большинстве случаев поражаются два последних диска: LV–SI и LIV–LV, реже LIII–LIV. Для характеристики степени выпячивания диска многие авторы используют термины: «протрузия», «грыжа», «пролапс», в которые, однако, вкладывают неодинаковый смысл. Некоторые авторы применяют их практически как синонимы. Другие предлагают использовать термин «протрузия» для обозначения начальной стадии выпячивания диска, когда пульпозное ядро еще не прорвало наружные слои фиброзного кольца, термин «грыжа» – только в том случае, когда пульпозное ядро или его фрагменты прорвали наружные слои фиброзного кольца, а термин «пролапс» – для обозначения выпадения грыжевого материала, утратившего связь с диском, в позвоночный канал. Третьи авторы предлагают выделять интрузии, при которых наружные слои фиброзного кольца остаются интактными, и экструзии, при которых грыжевой материал прорывается через наружные слои фиброзного кольца и заднюю продольную связку в позвоночный канал.
Во избежание путаницы далее мы будем использовать термин «грыжа диска» для обозначения любого выпячивания диска за линию, соединяющую края соседних позвонков, которое превышает физиологические пределы (в норме не более 3 мм).
Болевые синдромы обычно вызываются задними грыжами диска [2, 6, 11].
Начальные фазы формирования грыжи диска сопровождаются локальной и рефлекторной болью, нередко иррадиирующей в крестцово-подвздошное сочленение, крестец, копчик, мошонку или промежность, для более поздней фазы характерна корешковая боль. Следует особо отметить, что причиной как острого, так и, что особенно важно, хронического дискогенного болевого синдрома может быть не только грыжа диска, но и вклинивание фрагмента ядра диска в радиальную трещину фиброзного кольца с перерастяжением наружных слоев кольца без существенного выпячивания всего диска кзади [3, 4].
Дискогенная боль, не связанная с компрессией корешка, максимально выражена в пояснице, но часто распространяется в ягодицу и бедро. Для нее характерен ряд признаков, отличающих ее от рефлекторной боли иного происхождения. Дискогенная боль бывает постоянной или перемежающейся и обычно усиливается при сгибании и сидении, тогда как при разгибании может как усиливаться, так и ослабляться. При упражнениях на разгибание можно отметить феномен «централизации» боли, которая ослабляется в ноге, но усиливается в поясничной области [5, 7].
Боль нередко усиливается при натуживании, кашле и чиханьи, надавливании на яремные вены. В покое она обычно ослабевает, особенно если больной лежит на здоровом боку, согнув больную ногу в коленном и тазобедренном суставах. При осмотре спина часто бывает фиксирована в слегка согнутом положении, наклон кпереди и в больную сторону ограничен, отмечается выраженное напряжение паравертебральных мышц, уменьшающееся в положении лежа, часто выявляется сколиоз, усиливающийся при наклоне кпереди, но пропадающий в положении лежа; при боковой грыже сколиоз направлен в здоровую сторону, при парамедианной – в больную. Боль при грыже диска часто сопровождается формированием на периферии (в мышцах ягодицы, бедра, голени) болезненных и триггерных точек, которые могут играть самостоятельную роль в поддержании болевого синдрома.
Подтвердить наличие грыжи диска и уточнить ее степень можно с помощью нейровизуализационных методов (КТ, МРТ, миелография). Вместе с тем следует подчеркнуть, что диагностика грыжи диска как причины болевого или корешкового синдрома возможна лишь в том случае, когда клиническая картина соответствует уровню и степени выпячивания диска. Обычно выпячивание диска считается клинически значимым, если превышает 25% переднезаднего диаметра позвоночного канала (примерно 10 мм).
Подтверждение дискогенного характера боли возможно при дискографии, проводимой под флюороскопическим контролем, – стимуляция пораженного диска индуцирует боль с характерной для данного пациента иррадиацией.
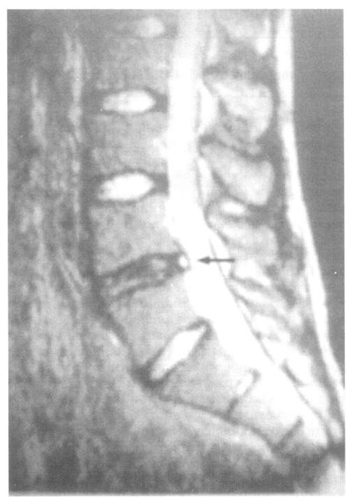
Наиболее сложная задача – диагностировать внутренний разрыв диска с внедрением пульпозного ядра в трещину фиброзного кольца. Его не удается выявить при миелографии, а также на аксиальных изображениях диска, получаемых с помощью КТ или МРТ. Лишь на сагиттальных Т2-взвешенных МР-изображениях в этих случаях можно отметить зону высокой интенсивности сигнала в проекции фиброзного кольца (рис. 2) или изменения концевых пластинок, однако окончательно подтвердить диагноз можно лишь с помощью КТ-дискографии.
Болезненная дисфункция ПДС
Дегенерация диска может приводить не только к грыже, но и к равномерной умеренной протрузии диска, уменьшению его высоты и изменению взаиморасположения основных элементов ПДС. Это может быть причиной нестабильности или патологической фиксации сегмента, приводящих к хроническому болевому синдрому. Причиной нестабильности может быть также спондилолистез и другие заболевания позвоночника.
Нестабильность ПДС приводит к избыточной нагрузке на фасеточные суставы и мышцы. Боль, связанная с ней, обычно двусторонняя, усиливается при длительном пребывании в одном положении, наклонах, поднятии тяжести. Движения в позвоночнике обычно не ограничены, но болезненны (особенно разгибание). Поясничная боль иногда иррадиирует в крестцово-подвздошное сочленение и крыло подвздошной кости, но не в ягодицу или бедро. Диагноз может быть подтвержден с помощью функциональной рентгенографии позвоночника.
Артроз межпозвонковых (фасеточных) суставов
Артроз межпозвонковых (фасеточных) суставов (спондилоартроз) является причиной боли в спине примерно в 20% случаев. У пожилых (в возрасте старше 65 лет) спондилоартроз – самая частая причина хронической боли в спине, на долю которой приходится до 40% случаев. Спондилоартроз может возникать: 1) в результате перегрузки задних отделов ПДС (например, в связи с нарушением статики позвоночника), 2) при распространенном остеоартрозе, поражающем суставы позвоночника и конечностей, 3) вследствие дегенерации и уменьшения высоты диска, приводящих к изменению взаимоотношений суставных отростков, и сопровождаться функциональной блокадой суставов, подвывихом в суставах с ущемлением суставной капсулы, воспалением суставных тканей [5].
Клинически спондилоартроз проявляется двусторонней болью, которая в отличие от дискогенной боли обычно локализуется паравертебрально, а не по средней линии. Боль максимально выражена в пояснице, но нередко иррадиирует в крестцово-подвздошное сочленение, ягодицу, бедро, возможно и более дистальное распространение боли вплоть до стопы (рис. 3). Как правило, она имеет интермиттирующий характер и усиливается при длительном стоянии и разгибании, особенно при одновременной ротации (хотя это не абсолютный признак!), но уменьшается или по крайней мере не усиливается при наклоне вперед, сидении и ходьбе, а также в положении лежа на спине [12].
Рентгенография при спондилоартрозе выявляет сужение межсуставных щелей, субхондральный склероз, деформацию и гипертрофию суставных фасеток вследствие костно-хрящевых разрастаний, но нередко подобные изменения не сопровождаются какой-либо симптоматикой. Поэтому наиболее достоверный признак – уменьшение боли при двусторонней блокаде межпозвонковых суставов или иннервирующих их медиальных волокон дорсальных ветвей спинномозговых нервов местным анестетиком.
Синдром крестцово-подвздошного сочленения
Синдром крестцово-подвздошного сочленения (сакроилеит) проявляется болью в области сочленения, иррадиирующей в пах, большой вертел, ягодицу. При осмотре можно выявить болезненность в области сочленения при пальпации, боковом давлении на таз, отведении бедра против сопротивления, переразгибании или наружной ротации бедра. Боль усиливается при ходьбе, наклонах, длительном пребывании в положении сидя или стоя. Его развитию способствуют укорочение ноги, травмы, беременность. По некоторым данным, синдром крестцово-подвздошного сочленения выявляется примерно в 15% случаев хронической боли в спине. Но в то же время следует учитывать, что нередко сочленение служит проекцией отраженных, болей при грыже диска (особенно при компрессии корешка S1). Наиболее значимый диагностический тест, позволяющий связать боль в спине с патологией сочленения, – исчезновение боли после блокады сочленения, проводимой под флюороскопическим контролем. Истинный сакроилеит, сопровождающийся характерными рентгенологическими изменениями, является одним из основных признаков анкилозирующего спондилита [5].
Радикулопатии
Хотя термин «радикулит» глубоко укоренился в бытовом сознании населения практически как синоним боли в спине, на практике корешковый синдром выявляется примерно лишь в 10% случаев боли в спине. Его самая частая причина – грыжа межпозвонкового диска, но он может быть также связан со стенозом межпозвонкового отверстия или позвоночного канала [3, 5, 8].
При радикулопатиях боль преимущественно ощущается в конечности и иррадиирует в дистальную часть зоны иннервации соответствующего корешка. Боль, ограничивающаяся областью спины, исключает корешковое поражение. На практике нередки затруднения при дифференциальной диагностике корешкового синдрома, сопровождающегося невропатической болью, и рефлекторной люмбоишиалгии, представляющей собой разновидность отраженной ноцицептивной боли. Их сравнительная характеристика дана в табл. 1.
Симптомы натяжения неспецифичны для корешкового поражения, но пригодны для оценки тяжести и динамики вертеброгенного болевого синдрома. При грыже диска поражение корешка может быть следствием механического сдавления, ишемии, отека, воспаления, демиелинизации и аксональной дегенерации. У пожилых радикулопатия часто бывает результатом сдавления корешка не грыжей диска, а суставной фасеткой (при артропатии межпозвонковых суставов), остеофитом или гипертрофированной желтой связкой.
Стеноз позвоночного канала
Стеноз позвоночного канала может быть врожденным, приобретенным или комбинированным. Приобретенный стеноз бывает следствием спондилолистеза, грыжи межпозвонковых дисков, образования задних остеофитов, гипертрофии связок, спондилоартроза с гипертрофией суставных фасеток, травмы позвоночника, гипертрофии и оссификации задней продольной связки. Стеноз позвоночного канала на грудном и поясничном уровне диагностируют, если переднезадний диаметр позвоночного канала менее 12 мм либо площадь канала менее 100 мм2. Стеноз поясничного отдела позвоночного канала приводит к компрессии корешков конского хвоста и питающих его сосудов. Его основное клиническое проявление – нейрогенная (каудогенная) перемежающаяся хромота. Она выражается в появлении при ходьбе или длительном стоянии двусторонних болей, онемения, парестезий, слабости в мышцах голени, реже бедра, которые уменьшаются в течение нескольких минут, если больной наклонится кпереди или сядет. На долю стеноза позвоночного канала приходится около 5% случаев боли в спине.
Миофасциальный синдром
Миофасциальный синдром в паравертебральных мышцах может развиваться на фоне дегенеративного процесса в позвоночнике или независимо от него в связи с длительным пребыванием в нефизиологической позе, хронической микротравматизацией, перегрузкой, перерастяжением или сдавлением мышц, травмой, длительной иммобилизацией. В основе миофасциального синдрома лежит формирование в мышцах триггерных точек, раздражение которых вызывает не только локальную, но и отраженную боль (в удаленной от этой точки зоне). Миофасциальный синдром в малой ягодичной и грушевидной мышцах может имитировать вертеброгенную некорешковую люмбоишиалгию (рис. 4). Триггерной точке соответствует зона локального мышечного уплотнения, пальпация которой не только воспроизводит боль, которую испытывает больной, но и вызывает локальное мышечное сокращение. Инактивация активных миофасциальных зон путем инъекции в них местного анестетика с последующим пассивным растяжением мышц приводит к купированию болевого синдрома.
Синдром грушевидной мышцы
Синдром грушевидной мышцы встречается редко и может иметь как вертеброгенную, так и невертеброгенную природу. Он характеризуется сдавлением седалищного нерва воспаленной или укороченной грушевидной мышцей либо ее сухожилием. Сдавление усиливается при внутренней ротации бедра. Синдром проявляется болью в ягодичной области, иррадиирующей по задней поверхности бедра и голени. Возможны легкая слабость сгибателей голени и парез стопы, снижение чувствительности в нижней части голени и по наружному краю стопы, снижение или выпадение ахиллова рефлекса, вегетативные расстройства на голени и стопе. В диагностике важнее значение имеет тот факт, что нерв сдавливается ниже места отхождения нервных ветвей к средней и малой ягодичным мышцам и мышце, натягивающей широкую фасцию бедра, поэтому электромиелография выявляет интактность этих мышц, но денервацию большой ягодичной мышцы и других мышц ноги. Блокада мышцы, специальные упражнения, ультразвук или фонофорез с гидрокортизоном уменьшают мышечный спазм и ведут к ослаблению болей [2].
Рис. 1. Каскад дегенеративных изменений при остеохондрозе позвоночника и механизмы развития болевого синдрома.
Рис. 2. МРТ поясничного отдела позвоночника. Грыжа диска.
Рис. 3. Локализация боли при спондилоартрозе.
Таблица 1. Сравнительная характеристика корешкового синдрома и рефлекторной люмбоишиалгии
Признаки
Корешковый синдром
Рефлекторная люмбоишиалгия
Интенсивная стреляющая или пронизывающая
Постоянная ноющая, часто глубинная
Часто односторонняя, имеет четкие границы, иррадиирует по дерматому, обычно в его дистальную часть; может»метаться» по конечности
Часто двусторонняя, диффузная, не имеет четких границ, иррадиирует по миотому или склеротому, максимально выражена в области ягодиц и бедер, но иногда «опускается» и ниже колена; установившаяся боль редко меняет локализацию, но может варьировать по интенсивности
Снижены или выпадают в зоне иннервации корешка*
Снижение чувствительности и парестезии
В зоне иннервации корешка*
Слабость и атрофия мышц
В зоне иннервации корешка*
Грыжа диска
Артроз фасеточных суставов
Гипертрофия желтой связки
Остеофиты
Функциональная блокада или нестабильность ПДС
Артроз фасеточных суставов
Миофасциальный синдром
Грыжа диска
*Признаки не являются облигатными.
Рис. 4. Локализация боли при миофасциальном синдроме.
Таблица 2. Признаки, указывающие на необходимость тщательного обследования
Начало стойкой боли в спине в возрасте до 15 и после 50 лет
Немеханический характер боли (не уменьшается в покое, в положении лежа или в определенных позах, в ночное время)
Постепенное нарастание боли
Указание в анамнезе на злокачественное новообразование
Указание на возможность снижения иммунитета и склонность к повторным инфекциям
Возникновение боли на фоне лихорадки, снижения массы тела или других системных проявлений
Длительная скованность по утрам
Признаки поражения спинного мозга или конского хвоста (параличи, обширные зоны нарушения чувствительности, тазовые нарушения)
Изменения в анализе крови, мочи или других лабораторных тестах
Таблица 3. Основные НПВС, применяемые при лечении боли в спине
Вероятность побочного действия
Внутрь 75–150 мг/сут в 1–3 приема В/м или в/в 75 мг 1–2 раза в день3–5 дней Ректально 50–100 мг 1–2 раза в день
Препарат выбора при выраженном болевом синдроме
Внутрь 200–600 мг 3 раза в день
Препарат выбора при умеренной боли
Внутрь 25–50 мг 3–4 раза в сутки(максимум до 200 мг/сут) Ректально 50–100 мг 1 раз в день
Частые побочные эффекты; отрицательно влияет на метаболизм хряща; может вызывать психические нарушения у пожилых
Внутрь 100–320 мг/сут в 1–3 приема В/м 100–160 мг 1 раз в день Ректально 100–160 мг 1 раз в день
При применении высоких доз нередко возникают диарея, метеоризм, тошнота
Внутрь 10 мг 2–4 раза в день В/м 30 мг 2–3 раза в день
По анальгетическому эффекту сопоставим с наркотическими анальгетиками. Риск побочного действия возрастает при регулярном приеме свыше 7 сут
Внутрь 16–24 мг в первые сутки, затем 8 мг 2 раза, в/в или в/м 8–16 мг, далее 8 мг 2 раза в день
С осторожностью использовать при заболеваниях желудочно-кишечного тракта, почек, печени, у пожилых
15 мг 1 раз в сутки
Внутрь 40 мг в первые сутки, затем 10–20 мг 1 раз в сутки Ректально 10–20 мг 1–2 раза в день
Медленное начало действия (через 2–4 ч)
100 мг 2 раза в сутки
Показан при наличии в анамнезе указаний на язвенную болезнь или НПВС-гастропатию
Примечание. В/м – внутримышечно, в/в – внутривенно.
Рис. 5. Примерный алгоритм лечения острой боли в спине.
Таблица 4. Оценка эффективности терапии острой и хронической боли в спине с позиций доказательной медицины (на основе данных Tulder, Koes, 2003; Assenelft и соавт., 2003; Сherkin и соавт., 2003)