Что такое скм в медицине
Синдром Кушинга: как поставить диагноз
В каких случаях врач общей практики должен заподозрить синдром Кушинга? Как подтвердить диагноз? Нужно ли отменять короткие курсы экзогенных кортикостероидов постепенно? Рисунок 1. Плетора и лунообразность лица, присущие синдрому К
В каких случаях врач общей практики должен заподозрить синдром Кушинга?
Как подтвердить диагноз?
Нужно ли отменять короткие курсы экзогенных кортикостероидов постепенно?
 |
| Рисунок 1. Плетора и лунообразность лица, присущие синдрому Кушинга |
Есть прекрасное определение, позволяющее различить синдром Кушинга (СК) и болезнь Кушинга (БК). Описанный впервые Гарви Кушингом в 1912 году, синдром Кушинга объединяет симптомы, вызываемые постоянно повышенным уровнем свободного кортизола в крови. Понятие «болезнь Кушинга» оставлено за особым гипофизарным АКТГ-зависимым подтипом синдрома.
Ярко выраженный СК не представляет особых диагностических трудностей, но заболевание с умеренными проявлениями может вызвать у врача общей практики ряд проблем. Диагноз ставится клинически, а подтверждается данными лабораторных исследований.
Большинство случаев СК имеет ятрогенное происхождение и обусловлено длительным приемом преднизолона, дексаметазона или других кортикостероидов. К развитию клинических проявлений заболевания приводит ежедневное применение кортикостероидов в дозах, превышающих эквивалент 7,5 мг преднизолона.
Детям для развития кушингоидных черт достаточно меньших доз.
Хотя СК встречается относительно редко, любой врач общей практики сталкивается с его ятрогенными случаями, вызванными длительным приемом кортикостероидов по поводу таких распространенных заболеваний, как, например, ревматоидный артрит.
Таблица 1. Симптомы синдрома Кушинга (в порядке частоты встречаемости)
БК — наиболее распространенная причина неятрогенного СК (70%); оставшиеся 30% приходятся на случаи эктопической секреции АКТГ и надпочечниковое происхождение болезни (АКТГ-независимый СК).
Клиническая картина. Симптомы СК (см. табл. 1) могут, в зависимости от причины, развиваться остро или исподволь в течение нескольких лет.
Как правило, симптомы неспецифичны и включают сонливость, депрессию, увеличение веса, жажду, полиурию, слабость, легкость появления синяков и гирсутизм [1].
К классическим признакам СК у взрослых относятся «лунообразное» лицо (рис. 1), центральное ожирение (рис. 2), плетора лица, буйволиный горб, надключичные жировые подушечки и периферические отеки. У детей самым ранним признаком служит задержка роста; нормальная кривая роста фактически исключает СК [2].
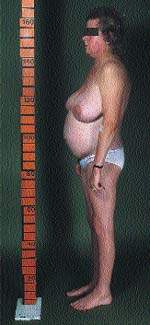 |
| Рисунок 2. Типичная конституция пациента с СК. Обратите внимание на центральное ожирение и относительно тонкие руки и ноги, что вызвано проксимальной миопатией |
Конечно, ожирение в общей практике встречается часто, и трудность состоит в том, чтобы отличить общее ожирение от центрального. Главным признаком является накопление жира в центральной части тела с одновременной его потерей на бедрах, ягодицах и руках. Атрофия поперечнополосатых мышц обусловливает внешний вид пациента, подобный «лимону на палочках».
Еще одним клиническим признаком СК служат истончение кожи и ломкость капилляров, приводящие к легкому и часто спонтанному образованию синяков. Таким больным присущи кожные инфекции, например отрубевидный лишай, молочница и онихомикоз, причем кожные повреждения заживают с трудом. Почти всегда можно обнаружить абдоминальные стрии, развивающиеся вторично за счет центрального ожирения (рис. 3).
Больные могут страдать от гирсутизма вследствие избыточного образования надпочечниковых андрогенов под воздействием повышенного АКТГ.
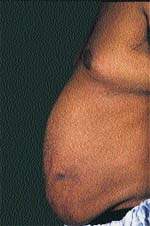 |
| Рисунок 3. Стрии живота у мужчины с СК |
Метаболические изменения, вызываемые повышенным уровнем кортизола, приводят к развитию сахарного диабета, гипертензии и дислипидемии. С длительным повышением циркулирующего в крови кортизола связано также уменьшение минеральной плотности костей и остеопороз.
Биохимическое подтверждение. Важно исключить использование кортикостероидных препаратов и злоупотребление алкоголем («алкогольный псевдо-Кушинг»).
Применение стероидных ингаляторов (например, беклометазона в дозе 200 мкг каждые 6 часов в течение более чем трех месяцев) и других местных стероидных препаратов может приводить к значительному системному всасыванию и развитию клинических проявлений СК с подавлением гипоталамо-гипофизарно-адреналовой оси.
Если пациент не принимает подобных лекарств, первым шагом будет подтверждение избытка кортизола путем определения свободного кортизола мочи (СКМ) в двух суточных пробах [3].
Следующая задача — показать, что эндогенная секреция кортизола не подавлена экзогенными глюкокортикоидами. Для этого проводится ночная дексаметазоновая проба (ДП): в 11 часов вечера пациент принимает 1 мг дексаметазона, а на следующее утро между 8 и 9 часами берется проба крови на кортизол. СК предполагается в том случае, если уровень кортизола не упал ниже 50 нмоль/л. Однако вследствие низкой специфичности теста могут быть ложноположительные результаты.
Направление к специалисту. При подозрении на СК необходимо сразу же направить пациента к эндокринологу. После направления, как правило, дважды проводится определение СКМ и выполняется более специфическое исследование — проба с дексаметазоном в низкой дозе (ДПНД) [4]. Пациент принимает по 0,5 мг дексаметазона восемь раз каждые 6 часов. Отсутствие падения кортизола ниже 50 нмоль/л в 9 часов утра по окончании ДПНД указывает на СК.
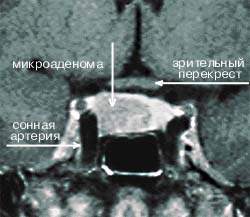 |
| Рисунок 4. МР-томограмма гипофиза, на которой видна правосторонняя микроаденома, секретирующая АКТГ (гипофиз-зависимая болезнь Кушинга) |
Определение СКМ дает нормальные результаты практически постоянно, если у пациента циклический СК (то есть активность заболевания нарастает и падает в течение недель или месяцев), поэтому данное исследование считается низкочувствительным. Более важная проба — ДПНД, и при обнаружении отклонений от нормы пациента следует направить на дальнейшее обследование.
Амбулаторные исследования включают изучение суточного ритма кортизола (рис. 5), дексаметазоновую пробу с высокой дозой [5] (ДПВД, рис. 6) и определение кортикотропин-рилизинг гормона (КРГ). Подтверждение гипофиз-зависимого заболевания основывается на заборе крови из нижнего каменистого синуса для определения в ней уровня АКТГ и последующего введения КРГ [6, 7]. Как правило, требуется визуализация: компьютерное сканирование надпочечников, чтобы дифференцировать надпочечниковое и АКТГ-зависимое состояние; МР-томография гипофиза (рис. 4); компьютерное сканирование грудной клетки и брюшной полости при подозрении на эктопическую секрецию АКТГ.
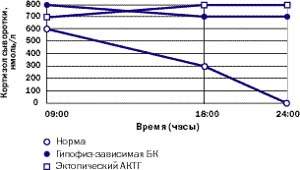 |
| Рисунок 5. Так выглядит типичный суточный ритм кортизола у здорового человека, пациента с БК и пациента с эктопическим СК |
Лечение СК зависит от причины заболевания. Методом выбора при БК служит селективная транссфеноидальная микроаденомэктомия: излечения удается добиться в 80% случаев (эффективным лечение считается тогда, когда наличие кортизола через 24-48 часов после операции не обнаруживается) [8].
При успешном исходе операции по поводу БК пациенту понадобится заместительный курс гидрокортизона, пока не восстановится его собственная гипоталамо-гипофизарно-надпочечниковая (ГГН) функция. Как правило, достаточно 20 мг гидрокортизона утром и 10 мг — в 6 часов вечера.
В случае обнаружения аденомы надпочечников показана односторонняя адреналэктомия. Железа с другой стороны оказывается атрофичной (по принципу обратной связи) в результате длительного подавления секрецией АКТГ, поэтому пациенту также понадобится заместительная терапия гидрокортизоном вплоть до восстановления ГГН.
Эктопические АКТГ-секретирующие опухоли (например, карциноиды бронхов или тимуса) требуют удаления. После операции вновь проводится гидрокортизоновое прикрытие. Процесс включения ГГН может занять несколько месяцев. При отсутствии эффекта от операции проводят облучение гипофиза из внешнего источника (4500 Гр в 25 сериях).
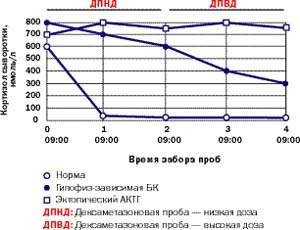 |
| Рисунок 6. Типичные реакции кортизола на дексаметазоновую супрессию низкими (0,5 мг каждые 6 часов в течение 48 часов) и высокими дозами (2 мг каждые 6 часов в течение 48 часов) у здорового человека, пациента с БК и пациента с эктопическим СК |
Если есть противопоказания к проведению оперативного вмешательства, связанные непосредственно с СК, снизить уровень кортизола можно кетоконазолом (начиная с 200 мг). Дозы препаратов подбирают индивидуально, ориентируясь на средний уровень кортизола 200-300 нмоль/л.
После медикаментозного лечения пациент может успешно перенести операцию. При отказе от операции остается возможность длительного лечения кетоконазолом, проводящимся под наблюдением госпитального эндокринолога.
Двусторонняя адреналэктомия проводится только в самых тяжелых случаях, когда безуспешно испробованы все остальные методы. Она неизбежно приводит к необходимости пожизненной заместительной терапии кортикостероидами и минералокортикоидами.
Ведение больных с СК. Самая распространенная причина СК — ятрогенная, особенно если доза принимаемых внутрь стероидов превышает эквивалент 7,5 мг преднизолона у взрослых.
Для профилактики остеопороза пациентам, принимающим стероиды более шести месяцев, назначают бисфосфонаты.
Решение о снижении дозы стероида следует принимать, проконсультировавшись с соответствующим специалистом. Экзогенные стероиды, назначаемые коротким курсом (менее 6 недель), редко вызывают клинически значимую надпочечниковую супрессию, поэтому их можно резко отменять.
При подозрении на неятрогенный СК измерение СКМ и ночная ДП могут помочь в подтверждении этого диагноза (vide supra). Но пациента, у которого обнаружены клинические признаки неятрогенного СК (см. табл.), рекомендуется обязательно направить к эндокринологу.
Случай из практики
Друзья и члены семьи 24-летней женщины заметили, что она полнеет и как бы «сама не своя». Она часто находилась в подавленном настроении и с трудом могла сосредоточиться на своей работе.
Врач общей практики, к которому она обратилась, отметил «лунообразное лицо» и умеренный гирсутизм. Артериальное давление, прежде нормальное, составляло 150/100 мм рт. ст.
Она была срочно направлена к эндокринологу по месту жительства. При обследовании выявлена повышенная суточная экскреция с мочой свободного кортизола и потеря суточного кортизольного ритма. Дексаметазоновая проба не выявила супрессии ни при низкой, ни при высокой дозе дексаметазона; реакция кортизола на экзогенный КРГ оказалась плоской.
МРТ-скан гипофиза был нормальным, а при компьютерном сканировании брюшной полости обнаружены утолщенные гиперплазированные надпочечники, характерные для АКТГ-зависимости. Пигментация ладонных складок также подтверждала повышение продукции АКТГ.
Был поставлен клинический и биохимический диагноз эктопического АКТГ-синдрома, и больную отправили в соответствующий центр. Компьютерное сканирование грудной клетки выявило опухоль размером 1 см в верхушке правого легкого, которая была удалена под прикрытием гидрокортизона.
После четырехмесячного курса преднизолона (5 мг на ночь и 2,5 мг днем) наблюдалось восстановление ее ГГН-оси, и стероиды постепенно отменили. Тело приобрело нормальные формы в течение 6 месяцев, восстановилась супрессорная активность дексаметазона.
Оглавление
Ряд серьезных заболеваний требует точной и быстрой постановки диагноза, благодаря чему удается не только избавить человека от неприятных симптомов, но и спасти его жизнь. В клиниках МЕДСИ используются современные диагностические методики, одна из которых – коронарография – чрезвычайно важна при наличии ишемической болезни сердца, нарушениях ритма и проводимости сердца и других патологиях сердечнососудистой системы. ИБС – заболевание, которое является одной из основных причин смертности во всех странах мира. ИБС диагностируется преимущественно у мужчин после 40 лет, однако коронарографию следует проходить при наличии показаний, вне зависимости от пола. Исследование применяется с середины 20 века, и в развитых странах является вторым по распространенности среди малоинвазивных процедур.
Что такое коронарография
Коронарная ангиография – малоинвазивное исследование сосудов сердца, в ходе которого врач получает рисунок сосудов сердца с помощью введения в артерии рентгенконтрастного вещества. Сегодня данная процедура считается одной из самых информативных в кардиологии в отношении патологии сосудов.
Инвазивность коронарографии заключается в выполнении прокола вены для введения специальной тонкой трубки – катетера, которая в ходе процедуры будет продвинута к сердцу. Ход продвижения катетера контролируется врачом с помощью оборудования. При коронарографии вводят рентгенконтрастное вещество – такое, которое способно поглощать рентгеновские лучи. Благодаря данному веществу и работе рентген-аппарата на экране монитора формируется картина сосудов, и врач может в деталях изучить места сужения артерий и степень данной патологии. Коронарография сосудов сердца редко требует общего наркоза, в подавляющем большинстве случаев достаточно местной анестезии. Исследование не требует длительной госпитализации и имеет высокую диагностическую ценность для определения состояния здоровья пациента, методики его лечения и объема необходимых хирургических манипуляций.
Виды коронарографии отличаются объемом проведения исследования:
В зависимости от методики проведения коронарография сердца может быть следующих видов:
Показания к коронарографии
Показаний к процедуре достаточно много, их список постоянно расширяется, но к наиболее часто встречающимся относят следующие:
Коронарографию сосудов проводят в том числе перед серьезными операциями по трансплантологии, а также для людей с профессиями повышенных рисков – летчиков, космонавтов и других.
Противопоказания
Процедура может быть проведена для любого пациента, однако ее откладывают или проводят с большой осторожностью в некоторых случаях.
При наличии у пациента таких состояний исследование по возможности не проводят до стабилизации здоровья, однако в экстренных случаях коронарография сосудов допустима, так как она имеет большую диагностическую ценность и может быть чрезвычайно важной для спасения жизни человека.
Подготовка к коронарографии
Перед процедурой пациент проходит различные исследования – крови, УЗИ сердца, электрокардиографию, нагрузочный тест и сдает другие анализы, полный список которых назначается лечащим врачом.
Коронарография выполняется в первой половине дня, натощак, и длится от 30 до 120 минут. Если исследование проводят амбулаторно, предварительной госпитализации не требуется, и пациент приходит утром сразу на коронарографию. В стационаре же госпитализация выполняется накануне.
Для уменьшения нервозности перед исследованием проводится инъекция препарата, успокаивающего нервную систему. В процессе выполнения процедуры пациент может наблюдать на экране ход коронарной ангиографии, общаться с врачом, но в некоторых случаях возможно также использование общего наркоза.
Для введения рентгенконтрастного вещества выполняется пункция артерии на руке или бедре, поэтому место пункции следует заранее освободить от волосяного покрова.
Как производится коронарография
Коронарография сердца проводится в специально оснащенной рентген-оборудованием операционной. Пациента подключают к датчикам электрокардиограммы, обрабатывают место прокола вены антисептиками и выполняют местное обезболивание. Когда операционное поле готово, сосуд прокалывают для введения катетера. Он представляет собой тонкую трубочку, которую врач продвигает к устью артерии, контролируя это продвижение с помощью аппаратуры. Когда устье артерии достигнуто, через конец катетера в месте пункции врач начинает подавать контрастное вещество, которое через катетер доходит до сосудов сердца. В это время выполняются рентген-снимки и видеозапись процесса заполнения сосудов веществом. И пациент, и врач могут следить за выполнением коронарографии на экране. Когда снимки сделаны, врач завершает процедуру, извлекая катетер и накладывая на место пункции давящую повязку.
Возможные осложнения
В перечень возможных осложнений входят следующие.
Однако все эти осложнения маловероятны, их суммарная частота составляет не более 2 %, а проведение исследований до процедуры и врачебное наблюдение после нее делают риски для пациентов минимальными.
После коронарографии
Сразу после завершения исследования на место прокола артерии накладывают салфетку и с силой фиксируют ее специальным прибором для остановки кровотечения. Через 10-15 минут салфетку меняют тугой повязкой. В ближайшие 5-10 часов пациент должен находиться под врачебным наблюдением в обычной палате. Срок пребывания в лечебном учреждении зависит в том числе от показателей свертываемости крови. Все это время пациент должен сохранять горизонтальное положение, не разрешается также сгибать руку или ногу, на которой проводилась пункция. Прием пищи возможен сразу после процедуры. Обычно пациент на второй день после процедуры полностью работоспособен и может покинуть палату. Врачи тщательно изучают полученные снимки и видео.
Преимущества проведения коронарографии в МЕДСИ
В клиниках МЕДСИ коронарография сосудов сердца проводится только врачами высшей категории. Для удобства пациентов и получения точных результатов мы предлагаем:
Коронарография сосудов в МЕДСИ позволяет быстро и точно установить диагноз и выбрать наиболее эффективную методику лечения болезни. Звоните, чтобы получить дополнительную информацию и записаться на прием к врачу.
Что такое скм в медицине
Ведущим фактором патогенеза преэклампсии считается торможение второй волны трофобластической инвазии, в результате чего формируются неполноценное прикрепление плаценты и неадекватная трофобластическая инвазия в спиральные артерии матки [18]. Развивающиеся нарушения лежат в основе недостаточного поступления материнской крови к ткани плаценты, определяющего прогрессирующую маточно-плацентарную гипоксию и нарушения роста плода [5, 19]. Усугубляющими факторами в патогенезе преэклампсии считаются дисбаланс проангиогенных и противоангиогенных факторов и соответственно нарушения формирования ворсинчатого дерева [3, 4, 11, 14]. Важным моментом, определяющим развитие плацентарной гипоксии, является состояние синцитио-капиллярных мембран (СКМ) – основного места обмена между кровью матери и плода [9].
Цель работы: определение диагностической значимости выявления СКМ в терминальных ворсинах плаценты при ранней и поздней преэклампсии.
Материалы и методы исследования
В основу работы положен комплексный морфологический анализ 150 последов. Первую группу составили последы от 26 пациенток, течение беременности у которых осложнилось развитием ранней (до 34 недель беременности) преэклампсии, вторую группу – последы от 84 беременных с поздней (после 34 недель беременности) преэклампсией. Контрольные группы (ранней и поздней) составили соответственно 12 и 28 пациенток с физиологическим течением беременности и не имевших экстрагенитальной патологии. Критериями включения послужили одноплодная беременность, преэклампсия и согласие женщины на проведение исследования. Критериями исключения были многоплодная беременность, тяжелая соматическая патология, а также генетические пороки развития плода.
Макроскопическое изучение последов и взятие кусочков для гистологического исследования проводили в соответствии с общепринятыми рекомендациями [2, 6]. Фрагменты ткани плаценты фиксировали в 10%-ном нейтральном формалине. Гистологическое исследование проводили на парафиновых срезах, окрашенных гематоксилином и эозином. Оценивали зрелость ворсинчатого дерева, а также выраженность СКМ в терминальных ворсинах плаценты. Выраженность СКМ определяли по их количеству в терминальных ворсинках в поле зрения микроскопа при увеличении 200. При выявлении мембран в трех и менее ворсинках расценивалось как малое их количество (слабовыраженный признак), при наличии их в 4–6 ворсинах – умеренное количество (умеренно выраженный признак) и при выявлении в 7 и более терминальных ворсинах – большое количество (выраженный признак).
Статистическую обработку данных проводили с использованием программы «Statistica 8» путем расчета критерия Хи-квадрат, Хи-квадрат с поправкой Йется и точного критерия Фишера, а также показателей чувствительности, специфичности и диагностической точности.
Результаты исследования и обсуждение
На гистологических препаратах плацент контрольных групп наблюдалось соответствие степени созревания ворсинчатого дерева срокам гестации. В 23,1% наблюдений ранней преэклампсии отмечались нарушения созревания ворсинчатого дерева: в 7,7% имелись признаки опережения, а в 15,4% — отставания созревания ворсин. При поздней преэклампсии опережение и отставание созревания ворсинчатого дерева наблюдались соответственно в 3,6% и в 10,7% случаев.
Необходимо отметить, что СКМ выявлялись во всех исследованных нами плацентах, однако степень их выраженности отличалась в изученных группах (рис. 1). В большинстве (66,7%) наблюдений группы раннего контроля отмечалось умеренное количество синцитио-капиллярных мембран в терминальных ворсинах (рис. 1 а) (табл. 1). При этом имелись плаценты с большим и малым их количеством. У беременных, страдающих ранней преэклампсией, также преобладало умеренное количество СКМ в терминальных ворсинах плацент (рис. 1б), вследствие чего их значения не имели значимых различий от группы раннего контроля (p>0,05). Тем не менее чувствительность и диагностическая точность выявления умеренного количества СКМ в ворсинах плаценты составили соответственно 65,4% и 55,3% (табл. 1). Более высокие значения специфичности (по 83,3%) наблюдались для выраженного и слабовыраженного признака СКМ.
Диагностическая значимость выявления синцитио-капиллярных мембран (СКМ) различной степени выраженности в терминальных ворсинах плаценты при ранней преэклампсии
Последние 20 лет в медицине набирает популярность такое исследование как МСКТ. Не все знают, как расшифровывается название диагностики и зачем её назначают. Расшифровка аббревиатуры означает мультиспиральная или мультисрезовая компьютерная томография. Принцип томографа МСКТ основан на применении рентгеновских лучей и двухмерных детекторов, позволяющих максимально точно визуализировать любой орган и обнаружить патологии на самой ранней стадии. Датчики вращаются вокруг тела пациента и позволяют выполнять более двухсот снимков за один круг. С помощью компьютерной программы снимки воспроизводятся в трехмерном изображении, что дает полную картину о состоянии исследуемого органа. На примере позвоночника МСКТ позволяет визуализировать кости, диски, связки и мышцы. Применяется для диагностики позвоночника после тяжелых травматических повреждений и ушибов; для помощи в составлении плана операции; выявление опухолей и метастазов опорно-двигательного аппарата; диагностика артроза и других патологий позвоночника. Обследование незаменимо при переломах, принятии решения об операции и прогнозах на восстановление.
Показания к диагностике
Показания к проведению МСКТ: онкология любого органа или костной системы; воспалительные процессы; травмы; врожденные аномалии; дегенеративно-дистрофические изменения. Мультиспиральная компьютерная томография органов брюшной полости назначается в следующих случаях: получение серьёзных травм; онкологические заболевания почек, мочевого пузыря, печени, поджелудочной железы, органов желудочно-кишечного тракта; выявление камней в мочевыводящей системе; легочная гипертензия; при необходимости выявить очаги туберкулёза; для определения новообразований в органах брюшной полости и забрюшинном пространстве. МСКТ головного мозга проводят для выявления кровоизлияния в головной мозг, опухолей и воспалений, а также для оценки состояния головного мозга инсульта, после ушибов, сотрясений и других повреждений. Технология спирального сканирования широко используется в исследовании сосудов любого органа. МСКТ ангиография помогает оценить состояние сосудов брюшной полости, головного мозга, аорты, шеи, сердца, нижних конечностей. Просматриваются холестериновые бляшки, аневризмы, кальцинаты и прочие поражения кровеносной системы.
Если вас беспокоит какая-то проблема со здоровьем, запишитесь на диагностику. Успех лечения зависит от правильно поставленного диагноза.
Разница МСКТ и КТ
Обследование достаточно дорогостоящее, в поисках аналога пациенты задают вопрос: какие бывают виды МСКТ? Более доступным вариантом может быть КТ. Разберемся в чем разница МСКТ и КТ. По сути, это одно и тоже, можно сказать что компьютерная томография является устаревшим вариантом МСКТ и уступает техническими возможностями оборудования. КТ от мультиспиральной компьютерной томографии отличается менее четким качеством снимков, более высокой лучевой нагрузкой, временем выполнения обследования. В определенных случаях диагностику проводят с введением контрастного вещества для окрашивания пораженного органа. Обследование делится на два этапа: сначала выполняют исследование без контраста, эту фазу называют нативная МСКТ; вторая фаза – максимальная концентрация контрастного препарата в исследуемой области.
Какие противопоказания у МСКТ с контрастированием и вредно ли для организма такое исследование?
Абсолютным противопоказанием является аллергия на йод, беременность, гиперфункция щитовидной железы, почечная недостаточность и миеломная болезнь. Также обследование не смогут пройти люди, чей вес превышает допустимые технические параметры томографа (130-150 кг). Вред от МСКТ значительно меньше чем от обычной компьютерной томографии, диагностика считается безопасной. Как часто можно делать МСКТ с контрастом и без решает лечащий врач, который рассчитывает лучевую нагрузку и учитывает состояние пациента. Тем не менее, между процедурами не должно быть менее 4 недель. Что касается контрастного вещества, оно не приносит вреда организму и выводится в течение суток.
Подготовка к обследованию зависит от области исследования и будет ли использоваться контраст. К сканированию мягких тканей, позвоночника, головы готовиться не нужно, достаточно снять украшения и прийти в одежде без металлических предметов. Для диагностики органов брюшной полости и желудочно-кишечного тракта необходимо соблюдать специальную диету и провести очищение кишечника. Перед проведением исследования с контрастным препаратом обязательна проверка реакции организма на йод, так как контрастное вещество содержит этот элемент. При назначении МСКТ с контрастом вас попросят сдать анализы на определение уровня креатинина и мочевины. Результат должен быть не старше трех дней от даты обследования. Многим интересно как проводится МСКТ и сколько времени занимает процедура. Диагностика длится от трех минут до часа, зависит от вида томографа и необходимости выжидать время распределения контраста.
Как делается МСКТ?
Больной ложится на специальный стол и перемещается внутрь томографа, вокруг стола вращается сканер с датчиками, предавая снимки сразу в компьютер. Во время сканирования нельзя двигаться. Процедура напоминает проведение МРТ, не только визуально, но и тем, что в основе метода лежит послойное изучение органа. Отличие магнитно-резонансной томографии от мультисрезовой компьютерной томографии в методе исследования. Диагностика МРТ основывается на использовании ядерного магнитного резонанса и совершенно не имеет лучевой нагрузки.
Чем отличаются и что лучше – КТ, МСКТ или МРТ?
МСКТ и КТ – аналоги и лучше показывают себя в диагностике костных структур, в то время как МРТ более детально исследует мягкие ткани. Магнитно-резонансная томография не подходит для диагностики межпозвоночных грыж, травматических повреждений костей и позвоночника, а также оценки состояния суставов, так как плотные структуры не визуализируются данным методом исследования. Выбор метода диагностики зависит от цели исследования, а также индивидуальных обстоятельств пациента. Например, при наличии металлических имплантов или сплава в теле нельзя проводить МРТ, в то время как МСКТ разрешена к проведению. Лица, которым противопоказано рентгеновское излучение могут пройти обследование на магнитно-резонансном томографе. Различаются и ограничения по весу тела в аппаратах МРТ и КТ.
Таким образом, решение о выборе вида диагностики принимает лечащий врач. Так как компьютерная томография применяется для диагностики практически любой части тела, назначение на прохождение диагностики могут дать следующие врачи: эндокринолог, травматолог, онколог, невролог, уролог, ортопед, хирург, кардиолог и другие специалисты.
Данная статья размещена исключительно в познавательных целях, не заменяет приема у врача и не может быть использована для самодиагностики.
