Что такое скрытый синдром впв
Синдром Вольфа-Паркинсона-Уайта: что это
Синдром Вольфа-Паркинсона-Уайта (WPW синдром) – наличие признаков внезапного учащения сердцебиения (тахикардии) вследствие образования дополнительного проводящего пути (предсердно-желудочковый пучок Кента) между верхними (предсердия) и нижними (желудочки) отделами сердца. Возбуждение желудочков в таком случае происходит раньше, чем по физиологическим проводящим путям. Кардиологи Юсуповской больницы успешно диагностируют данную патологию и проводят современное эффективное малоинвазивное лечение.
Код по МКБ-10
Синдром Вольфа-Паркинсона-Уайта – это сочетание преждевременного возбуждения желудочков и пароксизмальной тахикардии. С возрастом частота пароксизмов наджелудочковой тахикардии возрастает. У больных в возрасте до 40 лет наблюдается 10% случаев, а старше 60 лет – 36%. Синдром в большинстве случаев является предшественником (если его регистрируют у людей до 40 лет) аритмии. В 30% случаев болезни сочетается с врожденными пороками сердца.
I45.6 Синдром преждевременного возбуждения
Классификация синдрома
Синдром Вольфа-Паркинсона-Уайта: симптомы
Чаще всего симптоматика этого заболевания отсутствует, признаки выявляют уже при проведении электрокардиограммы. У более половины людей с наличием данной патологии после стрессов или физических нагрузок кардиологи Юсуповской больницы определяют жалобы на внезапные приступы сердцебиения, чередующиеся ощущением «замирания» в грудной клетке. Могут отмечаться боли в грудной клетке, чувство нехватки воздуха, головокружения, реже – потеря сознания. При нетяжелом проявлении симптомов возможно купирование их путем глубокого вдоха или задержкой дыхания. В редких случаях могут появиться осложнения: фибрилляция желудочков и остановка сердца.
Синдром Вольфа-Паркинсона-Уайта у детей
Врожденная патология у детей проявляется на первом году жизни. Доказано, что наследственная предрасположенность передается по аутосомно-рецессивному типу.
У грудных детей приступ пароксизмальной тахикардии может осложниться развитием сердечной недостаточности и нарушением работы печени.
Заподозрить наличие патологии в раннем возрасте возможно по следующим признакам:
Если у ребенка признак синдрома WPW однажды был зафиксирован на ЭКГ (даже без клинической картины болезни), существует большая вероятность того, что в более старшем возрасте у него разовьется пароксизмальная тахикардия. Имеется риск развития состояний, угрожающих жизни, и возникновения внезапной смерти.
Диагностика синдрома Вольфа-Паркинсона-Уайта
В основном электрокардиографии достаточно, чтобы определить наличие у пациента синдрома WPW. Дополнительными методами для уточнения диагноза являются электрокардиостимуляция, чреспищеводная ЭКС и эхокардиография. Данные методы исследования кардиологи Юсуповской больницы проводят в короткие сроки для быстрой верификации диагноза и начала терапии.
Лечение
Основные цели лечения – купировать приступ пароксизмальной тахикардии и предупредить его дальнейшее возникновение.
Для купирования приступа выполняют вагусные пробы (проба Вальсальвы) – массаж каротидного синуса. Для этого, в течение не более десяти секунд, выполняют односторонний легкий массаж в области сонного треугольника.
Больные с синдромом WPW без клинических признаков (изменения только на ЭКГ) в медикаментозном лечении не нуждаются.
В случае нарушения сердечного ритма применяются антиаритмические препараты. Врач обязательно подбирает препарат индивидуально, учитывая возраст и наличие сопутствующих заболеваний. При наджелудочковой пароксизмальной тахикардии применяются инфузионная терапия. Фибрилляция предсердий требует уже интенсивной терапии – дефибриляции.
Пройти высокоточное обследование и при необходимости провести все лечебные мероприятия возможно в Юсуповской больнице. Специалисты всегда помогут выявить заболевания сердца и сосудов с учетом всех особенностей организма пациента и назначат эффективное лечение. Запись на консультацию проводится по телефону.
Синдром ВПВ
Точная диагностика и квалифицированное лечение синдрома ВПВ
Синдром ВПВ (Вольфа-Паркинсона-Уайта) вызван врожденной аномалией проводящей системы миокарда – наличием пучка Кента, и является одним из вариантов «предвозбуждения» желудочков. Пучок располагается между одним из предсердий и соответствующим желудочком. По этому участку и идут в проводящую систему электрические импульсы, в обход атриовентрикулярного узла. Минуя атриовентрикулярный узел, импульсы не получают физиологической задержки сигнала, которая нужна для координации работы камер сердца. Таким образом, из-за изменения траектории миокард желудочков активируется предсердным импульсом преждевременно, ритмы сердца нарушаются, что приводит к пароксизмальным тахиаритмиям.
На гемодинамику – движение крови по сосудам, синдром влияния не оказывает, поэтому у большинства пациентов с данной патологией он протекает в легкой форме. Так чем опасно заболевание, почему очень важно вовремя установить диагноз и дифференцировать патологию от других разновидностей тахиаритмий?
Чтобы узнать более подробно о лечении заболевания, позвоните на наш телефон:
Преимущества лечения синдрома ВПВ в наших клиниках
Высокое качество медицинских услуг
Диагностику и лечение проводят опытные функциональные диагносты и кардиологи, многие из них имеют ученые степени, высшую врачебную категорию, регулярно проходят стажировку в ведущих зарубежных центрах кардиологии. Специалисты постоянно совершенствуют свое мастерство, принимая участие в профильных семинарах и конференциях, находятся в курсе последних достижений мировой кардиологии и применяют их на практике.
Применение передовых диагностических и лечебных методов
Холтеровский ифрагментарный ЭКГ-мониторинг, КТ сердца, УЗИ, МРТ сердца, электрофизиологическое исследование сердца (ЭФИ), пищеводная кардиография, эндокардиальное картирование, электрическая радиочастотная абляция.
Применение новейших и классических методов диагностики позволяет обнаружить даже скрытый синдром ВПВ, подобрать оптимальный вариант лечения для каждого конкретного пациента с учетом возраста, частоты приступов ВПВ, физиологических особенностей пациента.
Симптомы, причины, диагностика и лечение синдрома ВПВ в клиниках НИАРМЕДИК
Пароксизмальные тахикардии при синдроме могут развиваться и в детском, и во взрослом возрасте, но чаще всего первые признаки врожденной аномалии проявляются у детей или у молодых мужчин.
Синдром ВПВ у ребенка
Во многих случаях недуг проявляет себя уже в первые дни жизни ребенка. Заболевание у новорожденного всегда начинается внезапно и проявляется приступом пароксизмальной тахикардии, которая может привести к сердечной недостаточности. Начавшись в детстве, патология может долгое время не проявлять себя, затем рецидивирует в подростковом возрасте.
Независимо от возраста ребенка, клиническая картина приступа одинакова: начинается, приступ внезапно, частота сердечных сокращений превышает 200 ударов в минуту, кровяное давление снижается, его максимальные показатели могут достигать 60/70 мм. рт. ст., минимальные не регистрируются. Ребенок бледнеет, наблюдается цианоз окологубного пространства и (редко) конечностей. Сердце бьется неправильно, и в покое, и под нагрузкой, ребенок может испытывать сердечную боль, упасть в обморок. Прекращается приступ синдрома, как и начинается, внезапно. С возрастом скорость проведения предсердных импульсов по добавочным путям снижается, и иногда ЭКГ-признаки предвозбуждения исчезают полностью.
Синдром Вольфа-Паркинсона-Уайта у беременной
Если во время беременности патология никак о себе не заявляет, дополнительного лечения не требуется. Но иногда данный синдром при беременности может проявиться пароксизмальной тахикардией. В этом случае необходима консультация кардиолога и проведение эффективного лечения.
Симптоматика синдрома Вольфа-Паркинсона-Уайта
Если при тахикардии частота сердечных сокращений не превышает 200 ударов в минуту, синдром протекает, как правило, без характерных симптомов, а человек даже не подозревает о наличии у него врожденной аномалии. Патология выявляется только при кардиографической диагностике.
Если ЧСС больше 200 ударов в минуту, у человека появляется ощущение, что сердце сейчас «выскочит», возникает головокружение, появляется предобморочное состояние, вплоть до потери сознания. Также приступ может спровоцировать тяжелые нарушения гемодинамики и остановку сердца.
Диагностика синдрома WPW
Диагностика синдрома ВПВ у детей и взрослых в отделениях кардиологии НИАРМЕДИК представляет собой полное клинико-инструментальное обследование. Время проведения всего комплекса диагностических мероприятий – не более 2 суток.
Для выявления сопутствующих патологий назначается ряд лабораторных исследований, также проводится дифференциальная диагностика, исключающая блокаду ножек пучка Гиса.
Современные методы обнаружения сердечной патологии, применяемые в кардиологии:
Лечение синдрома ВПВ
Если пароксизмы (резкое учащение сердечных сокращений) отсутствует, специального лечения не требуется. При ярко выраженных приступах, сопровождающимися синкопэ, стенокардией, сердечной недостаточностью, кардиологи НИАРМЕДИК принимают решение о проведении консервативного или хирургического лечения.
Консервативная терапия направлена на предупреждение тахикардии. Медикаментозное лечение включает назначение антиаритмических препаратов, блокаторов медленных кальциевых каналов, сердечных гликозидов и т.д. Для прекращения приступа тахикардии антиаритмические лекарственные препараты вводятся внутривенно.
По ряду причин медикаментозная терапия подходит не всем. Заболеваник часто встречается у детей и людей молодого возраста, продолжительное применение антиаритмиков для этих категорий больных крайне нежелательно. Кроме того, в силу парадоксальности, некоторые препараты, напротив, могут спровоцировать учащение ЧСС, не следует сбрасывать со счетов и возможные побочные явления, например, дисфункция щитовидной железы.
Хирургический метод лечения направлен на разрушение добавочного пути. При синдроме Вольфа-Паркинсона-Уайта операция проводится на открытом сердце. Еще один метод – вживление в сердце искусственного водителя ритма.
Но терапией первой линии для больных является электрическая радиочастотная абляция. Через бедро к сердцу подводится тонкая трубка (проводник), по которой подается импульс, прижигающий пучок Кента. Благодаря отсутствию побочных эффектов, неинвазивности процедуры и отличным результатам (эффективность достигает 95%) РЧА уверенно вытесняет и медикаментозные, и хирургические методы лечения.
Если после первоначальной абляции добавочного пути аритмия рецидивирует (это случается у 5% пациентов), повторная процедура успешно разрушает добавочный путь и человек полностью выздоравливает.
Доверьте свое сердце профессионалам НИАРМЕДИК
Если вы заметили у себя признаки синдрома Вольфа-Паркинсона-Уайта, или иные проблемы с сердцем, незамедлительно обращайтесь к врачам. С сердцем не шутят!
Синдром WPW
Синдром WPW — что это?
Согласно статистическим данным, нарушение ритма сердца из-за синдрома WPW выявляется только в 0,15–2 % случаев. Чаще болезнь встречается среди мужчин, обычно проявляется в 10–20 лет. Она приводит к тяжелым нарушениям сердечного ритма, требует особого подхода к диагностике и лечению, может представлять угрозу для жизни больного.
Классификация синдрома WPW
В кардиологии различают феномен ВПВ и синдром ВПВ. Для первого характерны электрокардиографические признаки проведения сердечного импульса по дополнительным соединениям и перевозбуждения желудочков. При этом клинические проявления АВ реципрокной тахикардии отсутствуют. Синдром сердца WPW — это сочетание перевозбуждения желудочков с симптомами тахикардии.
С учетом морфологического субстрата ученые выделяют следующие анатомические виды синдрома ВПВ:
1. С добавочными мышечными АВ-волокнами. Мышечные волокна могут:
2. С пучками Кента (мышечные АВ-волокна), происходящими из рудиментарной ткани:
По характеру проявления классифицируют:
По расположению пучки Кета могут быть:
Расположение дополнительного проводящего пути учитывается кардиологами-аритмологами при выборе наиболее эффективной техники операционного доступа (через вену либо через бедренную артерию).
Синдром ВПВ и беременность
Синдром ВПВ, клинически себя никак не проявляющий, не требует дополнительного лечения. Но во время беременности заболевание может заявить о себе пароксизмальными нарушениями сердечного ритма. Тогда необходима консультация кардиолога и подбор эффективного лечения.
При очень частых приступах тахикардии на фоне синдрома WPW беременность противопоказана. Это объясняет тем, что болезнь в любой период может перейти в опасное для жизни нарушение ритма. К тому же тахикардия часто провоцирует недостаточное кровообращение в органах и тканях, что негативно отражается не только на состоянии матери, но и на развитии плода.
Причины синдрома WPW
Синдром ВПВ — это врожденное заболевание. Причина его возникновения состоит в мутации генов, из-за чего при закладке и формировании сердца во внутриутробном периоде образуются мостики между желудочком и предсердием. Вырастает пучок Кента.
У больных синдромом WPW распространение возбуждения от предсердий к желудочкам идет по аномальным путям проведения. Как результат, миокард желудочков возбуждается раньше, чем если бы импульс распространялся обычным путем (АВ-узел, пучок и ветви Гиса). На ЭКГ перевозбуждение желудочков отражается в виде дельта-волны (дополнительная волна деполяризации). При этом длительность QRS увеличивается, а интервал P-Q(R), напротив, укорачивается.
В момент поступления в желудочки основной волны деполяризации их столкновение в сердечной мышце фиксируется в виде немного уширенного и деформированного сливного комплекса QRS.
Аномальное возбуждение желудочков провоцирует нарушение последовательности реполяризационных процессов. На ЭКГ это выглядит как дискордантный комплекс QRS, смещение RS-T сегмента и изменение полярности зубца T.
Развитие мерцания и трепетания предсердий, суправентрикулярной тахикардии при синдроме WPW объясняется формированием круговой волны возбуждения. Импульс движется по узлу АВ в направлении от предсердий к желудочкам, а по дополнительным путям — от желудочков к предсердиям.
Симптомы синдрома WPW
Симптомы синдрома ВПВ обычно слабо выраженные. К ним относятся нарушения сердечного ритма:
В свою очередь приступы учащенного ритмичного/неритмичного сердцебиения сопровождаются:
Ухудшение состояния больного может возникать после употребления спиртного, эмоционального либо физического перенапряжения.
В большинстве случаев пароксизм аритмии при синдроме ВПВ можно прекратить, глубоко вдохнув и задержав воздух. Затяжные приступы требуют экстренной госпитализации и лечения под наблюдением кардиолога.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика синдрома WPW
Диагностика синдрома ВПВ у детей и взрослых включает проведение комплексного клинико-инструментального обследования. Проводятся:
К электрокардиографическим признакам синдрома сердца ВПВ относятся:
В ходе постановки диагноза обязательно проводится дифференциальная диагностика синдрома ВПВ с блокадами ножек пучка Гиса.
Лечение синдрома ВПВ сердца
Если пароксизмы аритмии отсутствуют, синдром ВПВ не требует специального лечения. При ярко выраженных приступах, сопровождающихся гипотензией, симптомами сердечной недостаточности, стенокардией, синкопэ, встает вопрос о проведении консервативного либо хирургического лечения.
Консервативные методы направлены на предупреждение приступов учащенного сердцебиения (тахикардии). Больному назначаются:
С целью прекращения приступов тахикардии используется внутривенное введение антиаритмических лекарственных препаратов.
В некоторых случаях купировать пароксизмы аритмий помогают:
Если консервативная терапия не способствует улучшению состояния больного и симптомы тахикардии не исчезают, проводится хирургическое лечение синдрома WPW. Показаниями к нему также служат:
Операция носит название радиочастотной катетерной абляции. Проводится под местной анестезией. Во время нее к сердцу через бедренные сосуды подводится специальная тонкая трубочка — проводник. По ней подается импульс, который разрушает пучок Кента. Эффективность радиочастотной абляции по статистическим данным составляет 95 %. В 2 % случаев возможны рецидивы заболевания — ткани, подвергшиеся абляции, самовосстанавливаются. Тогда требуется повторная операция.
Важно знать, что при синдроме ВПВ противопоказаны занятия спортом.
Опасность синдрома ВПВ
Синдром ВПВ, проявляющийся приступами тахикардии, снижает качество жизни больного. К серьезным травмам и несчастным случаям могут привести потери сознания во время пароксизмов.
Помимо этого реципрокные АВ-тахикардии при WPW синдроме относятся к категории предфибрилляторных аритмий. Это значит, что частые приступы заболевания способны привести к более опасной и сложной фибрилляции предсердий, которая в свою очередь может трансформироваться в фибрилляцию желудочков и привести к летальному исходу.
Профилактика синдрома WPW
Специфической профилактики заболевания не существует. Если в результате ЭКГ у пациента выявлен синдром ВПВ, он должен регулярно обследоваться у кардиолога (даже если симптомы его не беспокоят). При проявлении признаков патологии нужно незамедлительно подобрать грамотное лечение.
Лицам, состоящим в родственных связях с больным синдромом WPW, рекомендуется пройти плановое обследование, чтобы исключить развитие данной патологии у себя. Диагностика должна включать: суточное мониторирование электрокардиограммы, электрокардиограмму, электрофизиологические методы.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Что такое скрытый синдром впв
Синдром Вольфа-Паркинсона-Уайта (Wolff-Parkinson-White) или
синдром WPW
Синдром Вольфа-Паркинсона-Уайта (WPW) – синдром с предвозбуждением желудочков сердца по дополнительному (аномальному) предсердно-желудочковому соединению (ДПЖС) и наджелудочковой тахиаритмией по механизму re-entry.
 |  |  |
| Синдром WPW. Механизмы |  |  |  |
| Диагностика | ||
 |  |  |
| Лечение | ||
 |  |  |
Определение
Синдром Вольфа-Паркинсона-Уайта (WPW) – синдром с предвозбуждением желудочков сердца по дополнительному (аномальному) предсердно-желудочковому соединению (ДПЖС) и наджелудочковой тахиаритмией по механизму re-entry.
Что такое ДПЖС
При синдроме WPW субстратом аритмии является дополнительное предсердно-желудочковое соединение (ДПЖС). ДПЖС – аномальная быстро проводящая мышечная полоска миокарда, соединяющая предсердие и желудочек в области предсердно-желудочковой борозды в обход структур нормальной проводящей системы сердца.
По ДПЖС импульс распространяется более быстро, чем по нормальной проводящей системе сердца, что приводит к предвозбуждению (преэкзитации) желудочков. С возникновением предвозбуждения желудочков на ЭКГ регистрируется Δ-волна (дельта-волна).
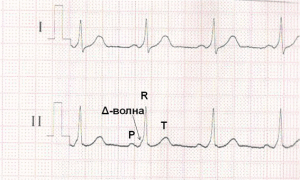
ЭКГ при синдроме WPW. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS.
Распространенность
По данным различных авторов, распространенность синдрома WPW в общей популяции колеблется от 0,15 до 0,25%. Соотношение между мужчинами и женщинами составляет 3:2.
Синдром WPW встречается во всех возрастных группах. В большинстве случаев клиническая манифестация синдрома WPW возникает в молодом возрасте (от 10 до 20 лет) и гораздо реже – у лиц старшей возрастной группы.
Синдром WPW не связан со структурной патологией сердца. В ряде случаев синдром WPW сочетается с врожденными пороками сердца (дефект межпредсердной и межжелудочковой перегородки, тетрада Фалло, аномалия Эбштейна).
Прогноз
Приступ тахикардии при синдроме WPW редко связан с угрозой развития остановки кровообращения.
Фибрилляция предсердий является жизнеугрожающей у пациентов с синдромом WPW. В этом случае при ФП проведение на желудочки осуществляется в соотношении 1:1 с высокой частотой (до 340 в минуту), что может привести к развитию фибрилляции желудочков (ФЖ). Частота случаев внезапной смерти среди пациентов с синдромом WPW варьирует от 0,15 до 0,39% в течение периода динамического наблюдения от 3 до10 лет.
Механизмы
В основе синдромов предвозбуждения лежит участие дополнительных проводящих структур, являющихся коленом макрориентри атриовентрикулярной тахикардии. При синдроме WPW субстратом патологии является дополнительное предсердно-желу-дочковое соединение (ДПЖС), представляющее, как правило, мышечную полоску миокарда, соединяющую предсердие и желудочек в области предсердно-желудочковой борозды.
Дополнительные предсердно-желудочковые соединения (ДПЖС) можно классифицировать по:
1. Расположению относительно фиброзных колец митрального или трикуспидального клапанов.
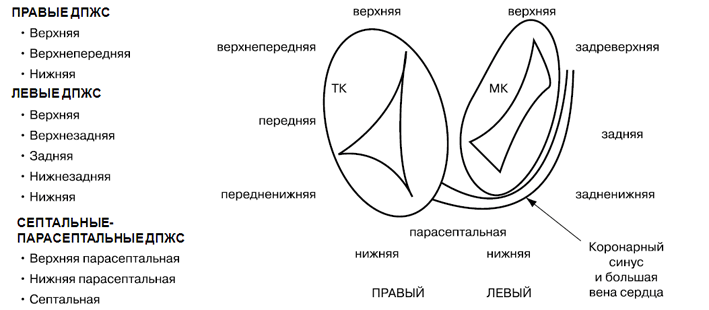
Анатомическая классификация локализации дополнительных предсердно-желудочковых соединений (ДПЖС) при синдроме WPW по F.Cosio, 1999 год. В правой части рисунка представлено схематичное расположение трехстворчатого и митрального клапанов (вид со стороны желудочков) и их соотношение с областью локализации ДПЖС.
Сокращения: ТК — трикуспидальный клапан, МК — митральный клапан.
2. Типа проводимости:
– декрементное – нарастающее замедление проведения по дополнительному пути в ответ на увеличение частоты стимуляции,
– не декрементное.
3. Способности на антеградное, ретроградное проведение или их сочетание. ДПЖС, способные только на ретроградное проведение, считаются «скрытыми», а те ДПЖС, которые функционируют антеградно – «манифестирующими», с возникновением предвозбуждения желудочков на ЭКГ в стандартных отведениях регистрируется Δ-волна (дельта- волна). «Манифестирующие» ДПЖС обычно могут проводить импульсы в обоих направлениях – антероградном и ретроградном. Дополнительные пути только с антероградной проводимостью встречаются редко, а с ретроградной – наоборот, часто.
Атриовентрикулярная реципрокная тахикардия (АВРТ) при синдроме WPW
Атриовентрикулярная тахикардия при синдроме WPW по механизму re-entry подразделяется на ортодромную и антидромную.
Во время ортодромной АВРТ импульсы проводятся антероградно по АВ узел и специализированной проводящей системе из предсердия в желудочки, а ретроградно – из желудочков на предсердия по ДПЖС.
Во время антидромной АВРТ импульсы идут в обратном направлении, с антероградным проведением из предсердий в желудочки через ДПЖС, и ретроградным проведением – через АВ узел или второй ДПЖС. Антидромная АВРТ встречается лишь у 5-10% пациентов с синдромом WPW.
Классификация синдрома WPW
Манифестирующий синдром WPW устанавливается пациентам при наличии сочетания синдрома предвозбуждения желудочков (дельта волна на ЭКГ) и тахиаритмии. Среди пациентов с синдромом WPW самая распространенная аритмия атриовентрикулярная реципрокная тахикардия (АВРТ). Термин «реципрокная» является синонимом термина «re-entry» – механизма данной тахикардии.
Скрытый синдром WPW устанавливается, если на фоне синусового ритма у пациента отсутствуют признаки предвозбуждения желудочков (интервал PQ имеет нормальное
значение, нет признаков ∆-волны), тем не менее имеется тахикардия (АВРТ с ретроградным проведением по ДПЖС).
Множественный синдром WPW устанавливается, если верифицируются 2 и более ДПЖС, которые участвуют в поддержании re-entry при АВРТ.
Интермиттирующий синдром WPW характеризуется преходящими признаками предвозбуждения желудочков на фоне синусового ритма и верифицированной АВРТ.
Феномен WPW. Несмотря на наличие дельта волны на ЭКГ, у некоторых пациентов возможно отсутствие аритмии. В этом случае ставится диагноз феномен WPW (а не синдром WPW).
Только у одной трети бессимптомных пациентов в возрасте моложе 40 лет, у которых имеет место синдром предвозбуждения желудочков (дельта волна) на ЭКГ, в конечном итоге появлялись симптомы аритмии. В то же время ни у одного из пациентов с синдромом предвозбуждения желудочков, впервые выявленном в возрасте после 40 лет, аритмия не развивалась.
Большинство бессимптомных пациентов имеют благоприятный прогноз; остановка сердца редко является первым проявлением заболевания. Необходимость проведения эндо-ЭФИ и РЧА у данной группы пациентов вызывает споры.
Клинические проявления синдрома WPW
Заболевание протекает в виде приступов частого ритмичного сердцебиения, которое начинается и прекращается внезапно. Продолжительность приступа от нескольких секунд до нескольких часов, а частота их появления от ежедневных приступов аритмии до 1-2 раз в год. Приступ тахикардии сопровождается сердцебиением, головокружением, предобморочным состоянием, обмороком.
Как правило, вне приступов у пациентов не выявляются признаки структурной патологии сердца или симптомы каких-либо других заболеваний.
Диагностика синдрома WPW
Электрокардиография (ЭКГ) в 12 отведениях позволяет диагностировать синдром WPW.
ЭКГ проявления вне приступа тахиаритмии зависят от характера антеградного проведения по ДПЖС.
При синдроме WPW во время синусового ритма на ЭКГ могут регистрироваться:
1. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS. Этот вариант ЭКГ соответствует манифестирующей форме синдрома WPW, ДПЖС функционируют антеградно и характеризуется постоянным наличием Δ-волны на фоне синусового ритма.
ЭКГ при синдроме WPW. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS.
2. Признаки предвозбуждения желудочков на фоне синусового ритма (Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS) могут носить преходящий характер. Чередование ЭКГ с Δ волной и ЭКГ без каких-либо изменений соответствует интермиттирующей форме синдрома WPW.
3. При нормальном синусовом ритме на ЭКГ не выявляется каких-либо изменений. Скрытые ДПЖС не функционируют в антеградном направлении, даже при проведении стимуляции вблизи от места их предсердного проникновения. Диагностика основывается на верификации эпизодов тахикардии АВРТ.
Электрокардиограмма во время тахикардии при синдроме WPW
Ортодромная тахикардия обычно имеет частоту в пределах 140-240 уд/мин. Комплекс QRS обычно узкий, и в этом случае зубцы Р видны после окончания желудочкового комплекса с характеристикой R-P
