Что такое субкомпенсация в неврологии
Хроническая ишемия головного мозга
Одним из самых распространённых диагнозов на приёме у невролога для пациентов старшей возрастной группы является хроническая недостаточность мозгового кровообращения, дисциркуляторная энцефалопатия. Согласно Международной классификации болезней 10-го пересмотра-МКБ-10- эти термины отсутствуют и принято название «хроническая ишемия головного мозга». По примерным оценкам, заболеваемость хронической ишемией мозга в России превышает 700 на 100000 населения. хроническая ишемия головного мозга включает в себя ряд разнообразных по клиническим проявлениям состояний, объединённых общим формирующим болезнь механизмом, в основе которого лежит медленно прогрессирующая недостаточность кровоснабжения мозга, ведущая к возникновению множественных очаговых изменений ишемического или дегенеративного характера, которые в дальнейшем обуславливают нарушение работы мозга. Наибольшее влияние в развитии хронической ишемия головного мозга оказывают атеросклероз, артериальная гипертензия, их сочетание.
При атеросклеротическом поражении затрагиваются крупные сосуды, которые со временем стенозируются. Поражается сначала один, реже два магистральных сосуда, затем процесс охватывает большинство артерий головы. Снижение кровотока возникает при сужении 70-75% площади просвета артерии, что описывается врачом функциональной диагностики, как гемодинамически значимый стеноз.
Для гипертонического поражения, наоборот, характерно повреждение мелких сосудов головного мозга. Особенно опасно кризовое течение гипертонии, во время которого значительно возрастает нагрузка на сосуды Поражённые атеросклерозом артерии оказываются не в состоянии поддерживать нормальный мозговой кровоток, структура их стенок со временем нарушается, что является причиной ОНМК.
Клинически хроническая ишемия головного мозга имеет прогрессирующее развитие симптомов и характеризуется ступенеобразным нарастанием неврологического и когнитивного дефектов с чередованием периодов резкого ухудшения, частичного регресса и относительной стабилизации.
Выделяют три стадии хронической ишемии головного мозга:
В клинике хронической ишемии головного мозга выделяют несколько основных неврологических синдромов. К ним относятся цефалгический, вестибуло-атактический, психопатологический, синдром пароксизмальных расстройств, пирамидной недостаточности, псевдобульбарный синдром.
Цефалгический синдром характеризуется болями в различных отделах головы. Часто связь между головными болями и гемодинамическими нарушениями отсутствует. В процессе прогрессирования хроническай ишемии головного мозга приступы головной боли становятся реже.
Вестибуло-атактический синдром один из наиболее частых у пациентов с хронической ишемией головного мозга. Он включает в себя вертиго, нарушение координации движений, неустойчивость, шум в голове. Эти жалобы возникают при недостаточности кровообращения в вертебро-базилярной системе, а также возрастными изменениями вестибулярного аппарата, ишемией преддверно-улиткового нерва.
Пароксизмальные расстройства при хронической ишемии головного мозга разнообразны и включают в себя эпизоды транзиторной глобальной амнезии, синкопальные состояния, дроп-атаки, эпилептические припадки. Тяжесть таких состояний нарастает по мере прогрессирования ишемии и сопутствующих заболеваний.
Психические расстройства часто присутствуют на всех стадиях хронической ишемии мозга. Сначала они носят характер астеноневротических, депрессивных, тревожных нарушений, на II-III стадиях к ним присоединяются когнитивные нарушения, возникает деменция.
Основные обследования у пациентов с хронической ишемией головного мозга:
Лечение и профилактика хронической ишемии головного мозга должны быть направлены на коррекцию текущего сосудистого заболевания. Во главу угла ставится антигипертензивная терапия, профилактика тромбозов, снижение уровня холестерина крови. Также важным компонентом лечения является коррекция сопутствующих заболеваний (сахарного диабета, нарушений сердечного ритма, сердечной недостаточности, ожирения), нарушений сна и тревожно-депрессивных расстройств. Заметную роль играют сосудистая терапия, нейропротекция, улучшение нейрометаболизма. Рекомендуется комплексное лечение, включающее немедикаментозные методы воздействия: психотерапия, ЛФК, массаж, физиотерапевтическое лечение.
В клинике «Первая неврология» представлены разнообразные аппаратные методики, способствующие улучшению мозгового кровообращения, такие, как мезодиэнцефальная модуляция (МДМ- терапия), микрополяризация головного мозга, электросон. С помощью современной методики нейростимуляции CEFALY уменьшается интенсивность головной боли, улучшается память, концентрация внимания.
Наши специалисты
Тарасова Светлана Витальевна
Деревянко Леонид Сергеевич
Палагин Максим Анатольевич
Романова Татьяна Александровна
Детский невролог.
Стаж: 24 года.
Темина Людмила Борисовна
Детский невролог высшей категории.
Кандидат медицинских наук.
Стаж: 46 лет.
Журавлёва Надежда Владимировна
Мизонов Сергей Владимирович
Безгина Елена Владимировна
Дроздова Любовь Владимировна
Сколько можно прожить с дисциркуляторной энцефалопатией 2 степени?
Дисциркуляторная энцефалопатия головного мозга 2 степени(стадии) – патология ишемического типа, с которой можно прожить, при правильном лечении столько, сколько в принципе возможно при подобных хронических болезнях. Мозговая кора не снабжается в необходимом количестве кровью и кислородом. Из-за этого начинается постепенное отмирание нейронов, что в итоге приводит к грубому неврологическому дефициту.
Патология развивается на протяжении лет, характерна для людей пожилого возраста, но диагностируется и у 40-45 летних. При правильно подобранном лечении велика вероятность приостановить разрушение тканей мозга. Полного излечения, с избавлением от возникших признаков и восстановлением мозгового вещества, добиться невозможно.
Лечение помогает компенсировать функцию утраченных клеток за счет сбережения и активации оставшихся. При правильном подходе, проявления ДЭП становятся фактически незаметными.
Причины возникновения
Дисциркуляторная энцефалопатия 2 степени (ДЭП 2 ст) головного мозга часто бывает сложного генеза, сочетаемого или смешанного типа, постепенно за несколько лет развившаяся из ДЭП 1 степени под влиянием внешних факторов или хронических заболеваний.
Иногда еще используется термин “цереброваскулярная болезнь” или ЦВБ. Это общее название сосудистых расстройств головного мозга.
Распространенными причинами такой патологии считаются:
Как правило, причин болезни у одного пациента бывает сразу несколько может быть несколько. Дисциркуляторная энцефалопатия гипертоническая хроническая 2 степени, может одновременно быть и атеросклеротической.
Поэтому при диагностике важно выявить все влияющие на состояние пациента факторы, чтобы учесть их при назначении лечения.
Симптомы
На первичном этапе, патология имеет общие с другими неврологическими болезнями симптомы. Поэтому важно тщательно изучить все проявления, порядок их появления.
Чтобы понять, что такое дисциркуляторная энцефалопатия 2 степени (стадии) смешанного генеза, что это означает для человека в будущем, как быстро развивается недомогание, – нужно учесть мельчайшие проявления неврологического дефицита.
К общим неврологическим симптомам, возникающим при развитии болезни, относятся:
При ухудшении состояния проявляются признаки, характерные, собственно, для ДЭП 2 степени:
Дисциркуляторная энцефалопатия 2 степени, нередко сопровождается вестибулопатией – нарушениями равновесия.
Появление описанных выше симптомов, списывается на чрезмерную усталость, влияние погоды или другие недомогания. Но они бывают признаками серьезного заболевания, которое ни в коем случае нельзя запускать.
Диагностика
Разобраться, что означает дисциркуляторная энцефалопатия 2 степени смешанного генеза, к чему приведет такое заболевание, как быстро это развивается и возможно ли его вылечить или остановить – поможет невролог.
Для выявления дисциркуляторной энцефалопатии (2) стадии проводят следующие диагностические манипуляции:
Результаты исследований позволяют установить факт хронической дисциркуляторной энцефалопатии 2 степени (стадии) сложного генеза с вестибулярным синдромом или без него, поставить диагноз и назначить лечение.
Лечение и прогноз на будущее
Основой лечения заболевания служит устранение первопричины, вызывающей постепенное разрушение коры головного мозга.
Диагноз ЦВБ дисциркуляторная энцефалопатия 2 степени подразумевает необходимое комплексное лечение, включающее гемодиализ при интоксикации, и субкомпенсацию за счет коррекции основной патологии. Той, которая вызвала сосудистые расстройства.
При соблюдении всех назначений врача и регулярном прохождении курсов терапии человек может прожить более 10 лет без серьезного ухудшения состояния.
Эффективным методом терапии считаются немедикаментозные практики в сочетании с приемом медикаментов:
В комплекс терапии приходится добавлять прием лекарств: ноотропов, сахароснижающих, стабилизирующих давление, ингибиторов или стимуляторов обмена веществ.
Подбор медикаментов всегда индивидуален в зависимости от конкретных заболеваний человека.
Если же болезнь не лечить, то в течение 5 лет состояние станет прогрессивно ухудшаться. Человек с энцефалопатией 2 степени может стать инвалидом. Впоследствии, пациента ждет летальный исход из-за грубых ишемических поражений жизненных центров мозга.
Ишемия головного мозга – это состояние, которое развивается в ответ на кислородное голодание вследствие недостаточности мозгового кровообращения.
Выделяют острую и хроническую ишемию головного мозга. Острая ишемия возникает при резком развитии кислородного голодания и протекает по типу транзиторной ишемической атаки или ишемического инсульта (инфаркта мозга). Хроническая ишемия формируется постепенно в ответ на длительно существующую недостаточность мозгового кровообращения.
В данной статье мы рассмотрим хроническую ишемию головного мозга.
Хроническая ишемия мозга — особая разновидность сосудистой церебральной патологии, обусловленная медленно прогрессирующим диффузным нарушением кровоснабжения головного мозга с постепенно нарастающими разнообразными дефектами его функционирования. Термин «хроническая ишемия мозга» используется в соответствии с Международной классификацией болезней 10-го пересмотра вместо применявшегося ранее термина «дисциркуляторная энцефалопатия».
Причины развития хронической ишемии головного мозга
Причины развития хронической ишемии мозга тесно связаны с атеросклеротическими стенозами, тромбозами, эмболиями. Определенную роль играют посттравматическое расслоение позвоночных артерий, экстравазальные (внесосудистые) компрессии при патологии позвоночника или мышц шеи, деформация артерий с постоянными или периодическими нарушениями их проходимости, гемореологические изменения крови. Необходимо иметь в виду, что симптоматика, аналогичная той, что имеет место при хронической ишемии, может быть обусловлена не только сосудистыми, но и другими факторами — хронической инфекцией, неврозами, аллергическими состояниями, злокачественными опухолями и прочими причинами, с которыми следует проводить дифференциальный диагноз.
Признаки нарушения мозгового кровотока наблюдаются при таких заболеваниях:
васкулитах (воспалениях сосудов) аллергической и инфекционной этиологии,
аномалиях сосудистого русла мозга и аневризмах,
нарушениях в сердечной деятельности,
заболеваниях почек и других болезнях.
Развитию хронической ишемии мозга способствует ряд причин, которые принято называть факторами риска. Факторы риска делятся на корригируемые и некорригируемые. К некорригируемым факторам относятся пожилой возраст, пол, наследственная предрасположенность. Известно, например, что инсульт или энцефалопатия у родителей увеличивает вероятность сосудистых заболеваний у детей. На эти факторы нельзя повлиять, но они помогают заранее выявить лиц с повышенным риском развития сосудистой патологии и помочь предотвратить развитие болезни. Основными корригируемыми факторами развития хронической ишемии являются атеросклероз и гипертоническая болезнь. Сахарный диабет, курение, алкоголь, ожирение, недостаточная физическая нагрузка, нерациональное питание — причины, приводящие к прогрессированию атеросклероза и ухудшению состояния больного. В этих случаях нарушается свертывающая и противосвертывающая система крови, ускоряется развитие атеросклеротических бляшек. За счет этого просвет артерии уменьшается или полностью закупоривается. При этом особую опасность представляет кризовое течение гипертонической болезни: оно приводит к возрастанию нагрузки на сосуды головного мозга.
Симптомы и стадии развития хронической ишемии головного мозга
Хроническая ишемия ГМ – это прогрессирующее заболевание, которое сопровождается нарастающими нарушениями работы центральной, периферической и вегетативной нервной системы. Первые признаки заболевания часто остаются незамеченными, так как не имеют каких-либо острых проявлений, а выражаются в общем недомогании, головных болях, сонливости, рассеянности, раздражительности. Обычно такое состояние списывается на переутомление либо возрастные изменения, однако, под ним может скрываться дебют ишемии головного мозга. Вовремя обратиться за медицинской помощью очень важно.
Проявления хронической ишемии мозга делятся на три стадии: начальных проявлений, субкомпенсации и декомпенсации.
В 1-й стадии доминируют субъективные расстройства в виде головных болей и ощущения тяжести в голове, общей слабости, повышенной утомляемости, эмоциональной лабильности, головокружения, снижения памяти и внимания, нарушения сна. Эти явления сопровождаются хотя и легкими, но достаточно стойкими объективными расстройствами в виде анизорефлексии (разность симметричных сухожильных рефлексов), дискоординаторных явлений, глазодвигательной недостаточности, симптомов орального автоматизма, снижения памяти и астении. В этой стадии, как правило, еще не происходит формирования отчетливых неврологических синдромов (кроме астенического) и при адекватной терапии возможно уменьшение выраженности или устранение как отдельных симптомов, так и заболевания в целом.
В жалобах больных со 2-й стадией ХИМ чаще отмечаются нарушения памяти, потеря трудоспособности, головокружение, неустойчивость при ходьбе, реже присутствуют проявления астенического симптомокомплекса. При этом более отчетливой становится очаговая симптоматика: оживление рефлексов орального автоматизма, центральной недостаточности лицевого и подъязычного нервов, координаторные и глазодвигательные расстройства, пирамидная недостаточность, амиостатический синдром, усиление мнестико-интеллектуальных нарушений. В этой стадии возможно вычленить определенные доминирующие неврологические синдромы — дискоординаторный, пирамидный, амиостатический, дисмнестический и др., которые могут помочь при назначении симптоматического лечения. На этом этапе уже нарушается социальная и трудовая активность больного, в некоторых случаях даже в повседневных делах уже требуется помощь посторонних людей. Полностью обратить изменения, произошедшие в нервной системе невозможно, но можно нивелировать симптоматику и замедлить прогрессирование заболевания.
При 3-й стадии ХИМ более выраженными оказываются объективные неврологические расстройства в виде дискоординаторного, пирамидного, псевдобульбарного, амиостатического, психоорганического синдромов. Чаще наблюдаются пароксизмальные состояния — падения, обмороки. В стадии декомпенсации возможны нарушения мозгового кровообращения в виде «малых инсультов», или пролонгированного обратимого ишемического неврологического дефицита, длительность очаговых расстройств при котором составляет от 24 ч до 2 нед. При этом клиника диффузной недостаточности кровоснабжения мозга соответствует таковой при энцефалопатии средней степени выраженности. Другим проявлением декомпенсации могут быть прогрессирующий «законченный инсульт» и остаточные явления после него. Этой стадии процесса при диффузном поражении соответствует клиническая картина выраженной энцефалопатии. Очаговая симптоматика нередко сочетается с диффузными проявлениями мозговой недостаточности. Лечение на данной стадии имеет скорее поддерживающий характер, так как большая часть повреждений головного мозга и утраченных вследствие этого функций необратима.
Наряду с прогрессированием неврологической симптоматики, по мере развития патологического процесса в нейронах головного мозга, происходит нарастание когнитивных расстройств. Это касается не только памяти и интеллекта, нарушающихся в 3-й стадии до уровня деменции, но и таких нейропсихологических синдромов, как праксис (способность выполнять последовательные комплексы сознательных произвольных движений и совершать целенаправленные действия по выработанному индивидуальной практикой плану) и гнозис (узнавание объектов (предметов, лиц) при сохранности элементарных форм чувствительности, зрения, слуха. Начальные, по существу субклинические расстройства этих функций наблюдаются уже в 1-й стадии, затем они усиливаются, видоизменяются, становятся отчетливыми. 2-я и особенно 3-я стадии болезни характеризуются яркими нарушениями высших мозговых функций, что резко снижает качество жизни и социальную адаптацию больных.
Независимо от того, в какой стадии обнаруживаются признаки хронической ишемии головного мозга, важно как можно быстрее обратиться к врачу, так как на ранней стадии заболевания изменения ещё обратимы, а на более поздних возможно приостановить прогрессирование болезни и улучшить качество жизни и социальной адаптации.
Диагностика хронической ишемии головного мозга
С подозрениями на хроническую ишемию головного мозга и любые другие нарушения мозгового кровообращения необходимо обратиться к неврологу. В клинике неврологии «Аксимед» опытный специалист во время консультации изучит жалобы больного, уточнит его личный и семейный анамнез, проведёт физикальное обследование и неврологические тесты.
Обязательные обследования, которые назначит врач, следующие:
Самый редкий вид дружбы — дружба с собственной головой… Современные подходы к терапии хронического нарушения мозгового кровообращения
Опубликовано в журнале:
Амбулаторный прием / Т. 3. № 1 (7), 2017
А. Л. Вёрткин, А. У. Абдуллаева
Московский государственный медико-стоматологический университет имени А. И. Евдокимова
С годами проблема терапии хронических нарушений мозгового кровообращения приобретает все большую актуальность. Статья посвящена оценке эффективности применения одной из наиболее перспективных групп нейропротекторов — препаратов на основе янтарной кислоты — и ее отечественному представителю Цитофлавину.
Ключевые слова: цереброваскулярные заболевания, хроническая недостаточность мозгового кровообращения, артериальная гипертензия, атеросклероз, Цитофлавин.
Цереброваскулярные заболевания (ЦВЗ) представляют важнейшую медико-социальную проблему современности. Трагедия заключается не только в высокой заболеваемости ЦВЗ, но и в смертности и инвалидности пациентов с этими заболеваниями. Так, в России ежегодно в среднем регистрируют около 400–450 тыс. инсультов (80–85% ишемических), из которых до 200 тыс. заканчиваются смертью, а не менее 80% выживших пациентов, в том числе молодых, остаются инвалидами [11, 21]. Естественно, подобная ситуация отрицательно сказывается и на экономике страны: необходимы огромные финансовые затраты на лечение и реабилитацию пострадавших, снижается качество жизни больных и их семей.
Наряду с острыми нарушениями мозгового кровообращения (ОНМК), важнейшее значение приобретают хронические формы ЦВЗ. Хроническая недостаточность мозгового кровообращения (ХНМК) — одно из наиболее распространенных патологических состояний, особенно среди пациентов пожилого возраста. По современным данным, среди лиц старше 60 лет распространенность ХНМК может достигать 10% [3, 14, 16]. Расходы на лечение больных с сосудистой патологией головного мозга составляют до 20% всех затрат на здравоохранение России [6].
Патологическая морфология хронической недостаточности мозгового кровообращения
Как известно, адекватная работа головного мозга обеспечивается высоким уровнем его кровоснабжения. С возрастом объем мозгового кровотока снижается, что объясняется прогрессирующим атеросклеротическим поражением сосудов головного мозга. Начальные проявления недостаточности мозгового кровоснабжения отмечают, если приток крови к мозгу составляет менее 30–45 мл/100 г/мин. Развернутую стадию наблюдают при снижении кровоснабжения мозга до уровня 20–35 мл/100 г/мин. Критическим признан порог регионарного кровотока в пределах 19 мл/100 г/мин (функциональный порог кровоснабжения мозга), при котором оказываются нарушенными функции соответствующих участков головного мозга. Нервные клетки гибнут при регионарном артериальном мозговом кровотоке, сниженном до 8–10 мл/100 г/мин (инфарктный порог кровоснабжения мозга) [2, 12].
В условиях хронической гипоперфузии мозга, выступающей основным патогенетическим звеном ХНМК, механизмы компенсации истощаются, энергетическое обеспечение мозга становится недостаточным, в результате сначала развиваются функциональные расстройства, а затем — и необратимое морфологическое повреждение. При хронической гипоперфузии мозга выявляют замедление мозгового кровотока, уменьшение содержания кислорода и глюкозы в крови, сдвиг метаболизма глюкозы в сторону анаэробного гликолиза, лактоацидоз, гиперосмолярность, капиллярный стаз, склонность к тромбообразованию, деполяризацию клеточных мембран, а также активацию микроглии, которая начинает вырабатывать нейротоксины, что наряду с другими патофизиологическими процессами приводит к гибели клеток [7, 24, 25].
Поражение мелких пенетрирующих мозговых артерий (церебральная микроангиопатия), от которых зависит кровоснабжение глубинных отделов мозга, у больных ХНМК сопровождается морфологическими изменениями в головном мозге [8, 15, 18, 22].
Основные корригируемые факторы развития хронической ишемии включают АГ и атеросклероз.
Артериальная гипертензия и хроническая недостаточность мозгового кровообращения
Для адекватной ауторегуляции мозгового кровообращения необходимо поддержание определенного АД в магистральных артериях головы. В норме среднее систолическое АД (САД) в них находится в пределах 60–150 мм рт. ст. При длительно существующей АГ эти значения несколько смещаются вверх, поэтому нарушение ауторегуляции не наступает достаточно долго, и уровень мозгового кровообращения остается нормальным. При этом адекватное кровоснабжение мозга поддерживается путем повышения сосудистого сопротивления, что приводит к увеличению нагрузки на сердце. Хроническая неконтролируемая АГ ведет к вторичным изменениям сосудистой стенки — липогиалинозу, наблюдаемому преимущественно в сосудах микроциркуляторного русла. Вследствие этого развивается артериолосклероз, вызывающий изменение физиологической реактивности сосудов. В таких условиях уменьшение АД в результате присоединения сердечной недостаточности со снижением сердечного выброса, избыточной антигипертензивной терапии или физиологических циркадных изменений АД приводит к гипоперфузии в зонах терминального кровообращения [9, 17]. Острые ишемические эпизоды в бассейне глубоких пенетрирующих артерий вызывают лакунарные инфаркты небольшого диаметра в глубинных отделах головного мозга.
При неблагоприятном течении АГ повторные острые эпизоды приводят так называемому лакунарному состоянию — одному из вариантов мультиинфарктной сосудистой деменции [19].
Помимо повторных острых нарушений, предполагается и хроническая ишемия в зонах терминального кровообращения. Маркером последней служит разрежение перивентрикулярного или субкортикального белого вещества (лейкоареозис), которое патоморфологически представляет зону демиелинизации, глиоз и расширение периваскулярных пространств [9, 17]. В некоторых случаях неблагоприятного течения АГ возможно подострое развитие диффузного поражения белого вещества головного мозга с клинической картиной быстро прогрессирующей деменции и других проявлений разобщения, что иногда обозначают в литературе термином «болезнь Бинсвангера» [20].
Атеросклероз и хроническая недостаточность мозгового кровообращения
Как правило, при ХНМК множественное атеросклеротическое поражение сосудов мозга локализовано преимущественно в экстра- и интракраниальных отделах сонных и позвоночных артерий, а также в артериях виллизиева круга и их ветвях, и формирует стенозы. Различают гемодинамически значимые и незначимые стенозы. Снижение перфузионного давления дистальнее атеросклеротического процесса свидетельствует о критическом или гемодинамически значимом сужении сосуда. Гемодинамически значимые стенозы развиваются при сужении просвета сосуда на 70–75%.
Однако мозговой кровоток зависит не только от выраженности стеноза, но и от механизмов, предотвращающих развитие ишемии: состояния коллатерального кровообращения и способности мозговых сосудов к расширению. Указанные гемодинамические резервы мозга позволяют существовать асимптомным стенозам без жалоб и клинических проявлений.
Тем не менее обязательное развитие хронической гипоперфузии мозга при стенозе приводит к ХНМК, выявляемой при МРТ. При этом визуализируются перивентрикулярный лейкоареоз (отражающий ишемию белого вещества мозга), внутренняя и наружная гидроцефалия (обусловленная атрофией мозговой ткани); могут выявляться кисты (как последствие перенесенных инфарктов мозга, в том числе и клинически «немых»).
Считается, что ХНМК есть у 80% пациентов со стенозирующим поражением магистральных артерий головы. Для атеросклеротически измененных сосудов головного мозга характерны не только локальные изменения в виде бляшек, но и гемодинамическая перестройка артерий на участке дистальнее атеросклеротических стенозов и окклюзий. Все это приводит к тому, что асимптомные стенозы становятся клинически значимыми. Большое значение имеет и структура бляшек: так называемые нестабильные бляшки вызывают развитие артерио-артериальных эмболий и ОНМК, чаще по типу преходящих. При кровоизлиянии в такую бляшку ее объем быстро увеличивается с нарастанием степени стеноза и усугублением признаков ХНМК. При наличии подобных бляшек гемодинамически значимым признано перекрытие просвета сосуда до 70%.
При поражении магистральных артерий головы мозговой кровоток становится весьма зависимым от системных гемодинамических процессов. Такие пациенты особенно чувствительны к артериальной гипотензии, возникающей при переходе в вертикальное положение (ортостатической гипотензии), а также к нарушениям сердечного ритма, приводящим к кратковременному снижению сердечного выброса [1, 10].
Клинические проявления хронической недостаточности мозгового кровообращения
Основные клинические проявления ХНМК:
Прогрессирование симптомов постепенно приводит к дезадаптации больных в повседневной жизни.
В течении ХНМК выделяют три стадии [5].
I стадия (компенсация). В клинической картине преобладают субъективные проявления: общая слабость и утомляемость, эмоциональная лабильность, нарушения сна, снижение памяти и внимания, головные боли. Отчетливые неврологические синдромы выделить не удается, но в неврологическом статусе появляются некоторые симптомы: анизорефлексия, дискоординация, симптомы орального автоматизма. Нарушения памяти, праксиса и гнозиса удается выявить, как правило, только при проведении специальных тестов.
При II стадии (субкомпенсации) увеличивается количество субъективных жалоб, а оценка неврологического статуса позволяет выделить конкретные синдромы (пирамидный, дискоординаторный, амиостатический, дисмнестический), один из которых обычно доминирует. Характерно снижение профессиональной и социальной адаптации пациентов.
Особенности III стадии (декомпенсации с развитием сосудистой деменции) включают нарастание выраженности неврологических симптомов, появление отчетливого псевдобульбарного синдрома, иногда — пароксизмальных состояний (в том числе эпилептических припадков). Ярко выраженные когнитивные расстройства приводят к нарушению социальной и бытовой адаптации, полной потере работоспособности. В конечном итоге ХНМК ведет к формированию сосудистой деменции [4].
Ключевым проявлением ХНМК, во многом определяющим тяжесть состояния пациентов, выступают когнитивные нарушения. Зачастую именно они служат ведущим диагностическим критерием ХНМК и чувствительным маркером для оценки прогрессирования заболевания.
Выделяют следующие основные клинические синдромы, характерные для ХНМК:
Особенность цефалгического синдрома состоит в его полиморфности, непостоянстве, в большинстве случаев в отсутствии связи с конкретными сосудистыми и гемодинамическими факторами (исключая головную боль при гипертонических кризах с высоким АД), а также в уменьшении частоты встречаемости по мере прогрессирования болезни.
Второе место по частоте занимает вестибуло-атаксический синдром. Основные жалобы пациентов при этом включают головокружение, неустойчивость при ходьбе и координаторные нарушения. Иногда, особенно на начальных стадиях, больные, жалуясь на головокружение, не отмечают нарушений координации. Недостаточно показательны также результаты отоневрологического исследования.
На более поздних стадиях заболевания субъективные и объективные дискоординаторные нарушения четко взаимосвязаны. Нередко головокружение, неустойчивость при ходьбе частично связаны с возрастными изменениями вестибулярного аппарата, двигательной системы и с ишемической невропатией преддверно-улиткового нерва. Следовательно, для оценки значимости субъективных вестибуло-атаксических нарушений важен их качественный анализ при опросе больного, неврологическом и отоневрологическом обследовании. В большинстве случаев эти расстройства вызваны хронической недостаточностью кровообращения в бассейне кровоснабжения вертебробазилярной артериальной системы, поэтому необходимо не полагаться на субъективные ощущения больных, а искать признаки диффузного поражения отделов мозга, кровоснабжение которых осуществляется из этого сосудистого бассейна.
У некоторых больных с ХНМК II–III стадий атаксические нарушения обусловлены не столько мозжечково-стволовой дисфункцией, сколько поражением лобно-стволовых путей. Возникает феномен лобной атаксии, или апраксии ходьбы, напоминающей гипокинезию больных паркинсонизмом. При КТ выявляют значительную гидроцефалию (наряду с корковой атрофией), то есть возникает состояние, близкое к нормотензивной гидроцефалии. В целом, синдром недостаточности кровообращения в вертебробазилярном бассейне диагностируют при ХНМК чаще, чем недостаточность каротидной системы.
Особенность пирамидного синдрома состоит в его умеренной клинической манифестации (анизорефлексии, мимической асимметрии, минимально выраженных парезах, оживлении рефлексов орального автоматизма, кистевых симптомах). Отчетливая асимметрия рефлексов указывает либо на перенесенный ранее мозговой инсульт, либо на другое заболевание, протекающее под маской ХНМК (например, объемные внутричерепные процессы, последствия травматического повреждения головного мозга). Диффузное и достаточно симметричное оживление глубоких рефлексов, как и патологические пирамидные рефлексы, часто сочетающиеся со значительным оживлением рефлексов орального автоматизма и развитием псевдобульбарного синдрома, особенно в пожилом и старческом возрасте, говорит о многоочаговом сосудистом поражении мозга (при исключении иных возможных причин).
У больных с клиническими проявлениями недостаточности кровообращения в бассейне вертебро-базилярной системы часто наблюдают пароксизмальные состояния.
При ХНМК достаточно характерны психические расстройства, формы которых разнообразны на разных стадиях заболевания. Если на начальных стадиях они имеют вид астенических, астенодепрессивных и тревожно-депрессивных нарушений, то на II и особенно на III стадии к ним присоединяются выраженные дисмнестические и интеллектуальные расстройства, формирующие синдром сосудистой деменции, нередко выходящий в клинической картине на первое место.
Основные подходы к лечению хронической недостаточности мозгового кровообращения.
Цитофлавин и его место в терапии данного заболевания
Говоря о лечении ХНМК, важно помнить о его полиэтиологичности, следовательно, один из основных подходов к терапии предполагает лечение основного заболевания и коррекцию факторов риска, в частности АГ и атеросклероза. Этиотропное лечение включает применение антигипертензивных, антитромбоцитарных, или антикоагулянтных, и гиполипидемических средств, а также сосудистую хирургию.
Вторая, не менее важная стратегия лечения ХНМК — патогенетическая терапия. Именно она позволяет оптимизировать мозговой кровоток и обеспечить нейрометаболическую защиту головного мозга от ишемии и гипоксии. Одними из наиболее перспективных и патогенетически оправданных методов первичной и вторичной нейропротекции выступают терапевтические стратегии, позволяющие уменьшить энергозатраты и выраженность постгипоксических церебральных нарушений [13]. В неврологической практике с успехом используют препараты на основе янтарной кислоты, представленные отечественным комплексным препаратом Цитофлавин.
В состав таблетированной формы Цитофлавина, помимо янтарной кислоты, входят рибоксин (инозин), никотинамид и рибофлавин.
Янтарная кислота как ключевой компонент препарата выступает в роли важнейшего эндогенного внутриклеточного метаболита, выполняющего каталитическую функцию в цикле Кребса, ускоряя кругооборот цикла и стимулируя синтез АТФ — универсального источника энергии. Антигипоксическое действие янтарной кислоты реализуется вследствие увеличения концентрации гамма-аминомасляной кислоты в мозговой ткани.
Рибофлавин — энергокорректор — флавиновый кофермент, активирующий окислительно-восстановительные реакции цикла Кребса.
Никотинамид — антигипоксант + антиоксидант — влияет на окислительно-восстановительные процессы, замедляет развитие энцефалопатии и ее проявлений.
Инозин (рибоксин) — энергокорректор — производное пурина, предшественник АТФ (метаболит). Обладает способностью активировать некоторые ферменты цикла Кребса, стимулируя синтез ключевых веществ. Защищает клетки от повреждающих факторов.
В состав раствора для инъекций, помимо указанных выше компонентов, входит вспомогательное вещество N-метилглюкамин, ускоряющее доставку действующих агентов Цитофлавина в цитоплазму, а затем и на внутреннюю мембрану митохондрий. Данные особенности позволяют использовать препарат в ургентных ситуациях, когда время начала терапии сводится к минутам.
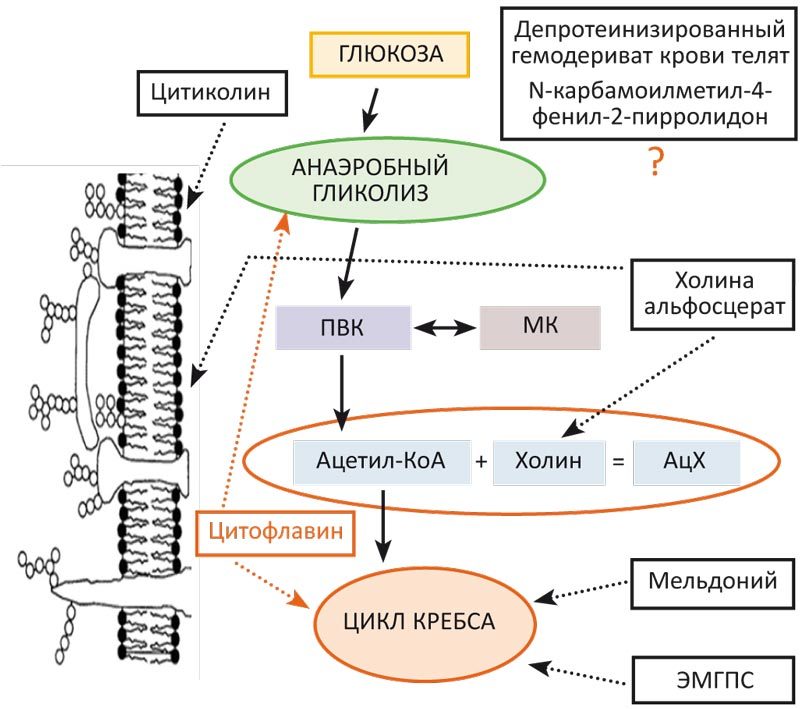
Все компоненты Цитофлавина представлены естественными метаболитами организма и стимулируют тканевое дыхание. Метаболическая энергокоррекция, антигипоксическая и антиоксидантная активность препарата обусловлены взаимодополняющим действием янтарной кислоты, инозина, никотинамида и рибофлавина. В отличие от других антигипоксантов Цитофлавин работает на всех этапах клеточного дыхания (рис. 1).
Рис. 1. Точки приложения Цитофлавина в каскаде клеточного дыхания.
Примечание: ПВК — пировиноградная кислота, МК — молочная кислота, АцХ — ацетилхолин; КоА — коэнзим А, ЭМГПС — этилметилгидроксипиридина сукцинат
Таким образом, Цитофлавин обладает суммой основных (антигипоксического, антиоксидантного, энергокоррекционного) и плейотропных эффектов: антиишемическим, нейропротективным, метаболическим, репаративным, эрготропным, антиастеническим, восстановительным. При этом препарат оказывает универсальное действие при различных нарушениях функций головного мозга, защищает его благодаря антигипоксическому действию и инициирует естественные процессы самовосстановления.
Особенности фармакологических эффектов Цитофлавина определяют и область его применения в клинической практике. Показаниями к назначению Цитофлавина у взрослых являются:
Многочисленные исследования разного уровня продемонстрировали эффективность применения Цитофлавина у пациентов с различными формами ХНМК.
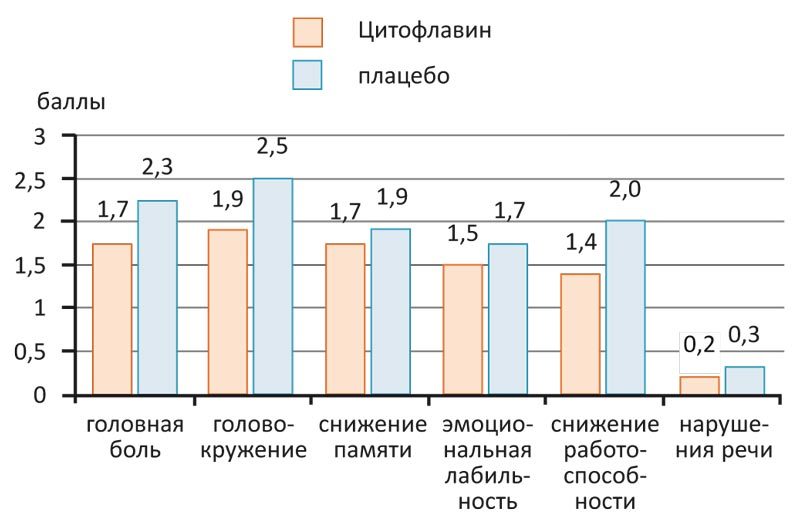
Так, по данным крупного исследования эффективности препарата у 600 пациентов с астеноневротическим синдромом на фоне хронической церебральной недостаточности, применение Цитофлавина по 2 таблетки 2 раза в сутки в течение 25 дней способствовало положительной динамике неврологического статуса больных хронической ишемией головного мозга. Чаще всего после курса лечения отмечали уменьшение выраженности астенического, цефалгического, вестибуло-мозжечкового и кохлеовестибулярного синдромов, а также расстройств эмоционально-волевой сферы (рис. 2).
Рис. 2. Клинические проявления (по формализованной шкале) у больных хронической ишемией мозга на 30-е сутки после приема Цитофлавина (выраженность симптома: 0 баллов — нет, 1 балл — незначительно, 2 балла — умеренно, 3 балла — выраженный симптом)
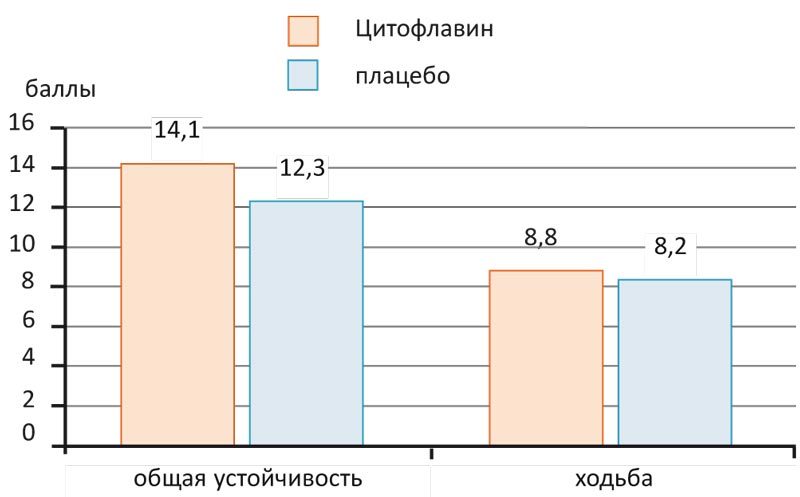
Кроме того, по результатам многоцентрового рандомизированного двойного слепого плацебо-контролируемого исследования эффективности Цитофлавина у пациентов с хронической ишемией головного мозга, терапия повышала показатели шкалы двигательной активности Тиннетти, что свидетельствовало о статистически значимом улучшении функции поддержания равновесия и ходьбы (рис. 3).
Рис. 3. Двигательная активность (по шкале Тиннети) у пациентов с хронической ишемией мозга на 30-е сутки после приема Цитофлавина
Таким образом, Цитофлавин увеличивает объем непосредственного запоминания предложенного словесного или цифрового материала, улучшает внимание и существенно повышает объем запоминаемой информации, а также улучшает когнитивную сферу (процессы запоминания, мышления, внимания) у пациентов с хронической ишемией мозга. Помимо этого, эффект Цитофлавина сохраняется и на 30-е сутки после прекращения курса лечения.
Опубликованы доказательства эффективности применения Цитофлавина и при отдельных формах ХНМК. В частности, у пациентов с гипертонической энцефалопатией препарат статистически значимо уменьшал частоту жалоб, в том числе специфических «венозных», способствовал снижению выраженности цефалгического синдрома, а также проявлений астенических и вегетативных расстройств. Кроме того, прием Цитофлавина обеспечивал улучшение показателей церебральной гемодинамики таких пациентов и повышение качества их жизни в целом.
Продемонстрирована высокая степень безопасности препарата: не зафиксировано его непереносимости, побочных явлений, как и нежелательных взаимодействий с препаратами базисной терапии.
Отдельную группу составляют пациенты с ОНМК. Согласно международным рекомендациям, нейропротективную терапию при инсульте необходимо начать как можно раньше, в том числе на догоспитальном этапе, и продолжать до полного подтверждения диагноза. В ходе исследования, посвященного оценке влияния терапии Цитофлавином на формирование очага ишемического повреждения в остром периоде полушарного инсульта, выявлена тенденция к более полному сохранению вещества мозга в остром периоде инсульта на фоне использования препарата. Прием Цитофлавина способствовал уменьшению неврологического дефицита и увеличению способности пациентов к самообслуживанию, что связано с меньшим конечным объемом поражения мозга.
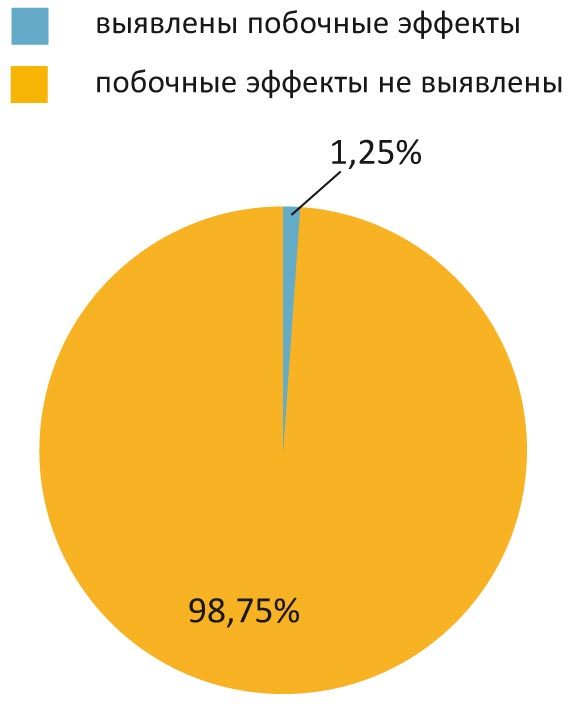
Помимо доказанной эффективности Цитофлавина, не менее важен его профиль безопасности. В ходе многоцентрового рандомизированного двойного слепого плацебо-контролируемого исследования побочные эффекты Цитофлавина отмечены лишь у 1,25% пациентов. Они связаны лишь с нарушением засыпания при позднем (позже 20–22 часов) приеме препарата (рис. 4). Его отмена при этом не требовалась.
Рис. 4. Безопасность применения Цитофлавина
Следует отметить также удобную схему приема Цитофлавина, а благодаря двум формам выпуска (в растворе для инъекций и в таблетках для приема внутрь) есть возможность ступенчатой терапии (табл.).
Таблица. Схема применения Цитофлавина
| Показания | Период заболевания | Схема приема | Длительность курса |
| Острые нарушения мозгового кровообращения | Острая фаза | 10 мл 2 раза в сутки в/в капельно на 200 мл 5% р-ра глюкозы или 0,9% р-ра натрия хлорида | 10 дней |
| Ранний восстановительный период | 10 мл 1 раз в сутки в/в капельно на 200 мл 5% р-ра глюкозы или 0,9% р-ра натрия хлорида | 10 дней | |
| Хроническая ишемия мозга | Декомпенсация | 10 мл 2 раза в сутки в/в капельно на 200 мл 5% р-ра глюкозы или 0,9% р-ра натрия хлорида | 10 дней |
| Субкомпенсация | 10 мл 1 раз в сутки в/в капельно на 200 мл 5% р-ра глюкозы или 0,9% р-ра натрия хлорида | 10 дней | |
| Поддерживающая терапия | 2 таблетки 2 раза в день | 25 дней | |
| Гипоксическая энцефалопатия | Декомпенсация | 10 мл 2 раза в сутки в/в капельно на 200 мл 5% р-ра глюкозы или 0,9% р-ра натрия хлорида | 5 дней |
| Субкомпенсация | 10 мл 1 раз в сутки в/в капельно на 200 мл 5% р-ра глюкозы или 0,9% р-ра натрия хлорида | 5 дней | |
| Поддерживающая терапия | 2 таблетки 2 раза в день | 25 дней | |
| Астенический синдром | – | 2 таблетки 2 раза в день | 25 дней |
| Последствия легкой черепно-мозговой травмы | – | 2 таблетки 2 раза в день | 25 дней |
Нормативно-правовая база назначений
Согласно распоряжению Правительства РФ от 26.12.2015 г. № 2724-р, Цитофлавин вошел в перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения на 2016 г., а также в перечень лекарственных препаратов для медицинского применения, назначаемых по решению врачебных комиссий медицинских организаций.
Кроме того, использование Цитофлавина у пациентов с ОНМК на догоспитальном этапе отражено в приказе МЗ РФ от 22.01.2016 г. № 36н «Об утверждении требований к комплектации лекарственными препаратами и медицинскими изделиями укладок и наборов для оказания скорой медицинской помощи».
Заключение
«Когда мозг здоров и находится в спокойном состоянии, то человек здраво мыслит». Эти слова принадлежат Гиппократу. Действительно, лишь адекватно функционирующий мозг способен обеспечить не только физическое, но и социальное здоровье.
Тем не менее именно цереброваскулярные заболевания, в частности хронические нарушения мозгового кровообращения, представляют одну из наиболее актуальных проблем современной медицины.
Патогенетическая терапия хронических нарушений мозгового кровообращения выступает ключевым звеном в общей терапевтической стратегии данной группы заболеваний. Одно из перспективных направлений предполагает применение препаратов на основе янтарной кислоты у пациентов с хронической ишемией головного мозга. Отечественным представителем группы, продемонстрировавшим высокую эффективность во множестве исследований, является препарат Цитофлавин.
Богатая доказательная база позволяет с успехом применять Цитофлавин не только в неврологической, но и в терапевтической практике.
Литература
Библиографическая ссылка:
Вёрткин А. Л., Абдуллаева А. У. Самый редкий вид дружбы — дружба с собственной головой… Современные подходы к терапии хронического нарушения мозгового кровообращения // Амбулаторный прием. 2017. Т. 3. № 1 (7). С. 35–41.
Вёрткин Аркадий Львович — д. м. н., профессор, заведующий кафедрой терапии, клинической фармакологии и скорой медицинской помощи ФБОУ ВО «МГМСУ им. А. И. Евдокимова» Минздрава России.
Абдуллаева Асият Умаровна — ассистент кафедры терапии, клинической фармакологии и скорой медицинской помощи ФГБОУ ВО «МГМСУ им. А. И. Евдокимова» Минздрава России.