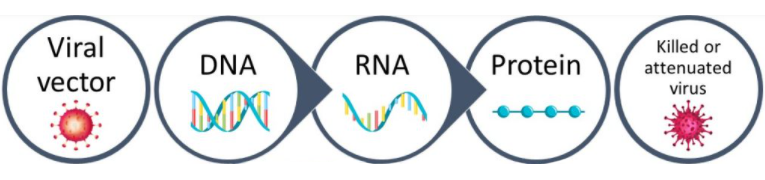
Что такое векторная вакцина
Вирусолог Чумаков объясняет, что такое живые, мертвые, мРНК, векторные, белковые и пептидные вакцины

Мировая эпидемия ускорила развитие вакцин примерно так же, как мировая война ускорила развитие военной техники. Еще совсем недавно выбор был невелик: вакцины бывали живые и мертвые. Мертвые — из убитого формалином вируса, живые — из вируса аттенуированного, то есть такого, который хитро выращивали в лаборатории до той поры, пока он не потерял способность вызывать болезнь, но сохранил способность стимулировать иммунитет.
Минус живых вакцин в первую очередь в том, что они могли «одичать». Плюс — в том, что они задействовали все разновидности иммунитета, имеющиеся у человека. Константин Чумаков особо подчеркивает, что живые вакцины умеют задействовать неспецифический иммунитет, то есть тот вид иммунитета, который не связан с выработкой специфических к данной болезни антител, а преследует цель уничтожить любого агрессора, вторгшегося в организм.
Вирусолог-вакцинолог Константин Михайлович Чумаков. Фото: соцсети
Организм, грубо говоря, может существовать в нормальном режиме, а может — в защитном: немедленно начинает вырабатываться интерферон, запускаются каскады, приводящие к производству противовирусных белков, а в клетках начинает разрушаться любая РНК, что вирусная, что своя.
Такой неспецифический иммунитет можно сравнить с кнопкой, которую нажимает кассир в банке, чтобы защититься от грабителей.
Немедленно на окнах падают решетки, включается сигнализация, вся деятельность банка останавливается. Вдолгую в таком режиме банк не просуществует, но от грабителей — пока не подоспеют полицейские (специализирующиеся на борьбе с ними антитела) — защитится.
Эти исследования неспецифического иммунитета в свое время проводила известный советский вирусолог Мария Ворошилова, супруга Михаила Чумакова и мать Константина. В 1970-е годы во время сезонной эпидемии гриппа она прививала живой вакциной от полиомиелита рабочих Горьковского автозавода, и та давала защиту 75% — выше, чем вакцина от собственно гриппа. Константин Чумаков и первооткрыватель ВИЧ проф. Роберт Галло предлагали использовать эти свойства живых вакцин для временной защиты от ковида.
Советский вирусолог, член-корреспондент Академии наук СССР, основатель и первый директор Института полиомиелита и вирусных энцефалитов АН СССР Михаил Петрович Чумаков. Фото: Лев Портер / ТАСС
Новые вакцины
В ходе эпидемии в совершенно ударные сроки — меньше года — были созданы, испытаны и запущены в производство два совершенно новых типа вакцин: мРНК-вакцины и вакцины векторные.
Вместо того чтобы доставлять в клетку антиген — т.е. тот белок, к которому вырабатываются антитела, оба этих типа вакцин доставляют в клетку инструкцию по сборке антигена силами самой клетки. Это изящный прием биологического джиу-джитсу. Клетка что умеет делать? Синтезировать белок. Ну пусть и пашет.
В случае мРНК-вакцин это делается с помощью мРНК, потому что мРНК — это и есть инструкция организму по синтезу того или иного белка.
Двумя самыми известными такими вакцинами стали Pfizer-BioNTech (они получили на разработку вакцины 375 млн евро от правительства Германии и на 2 млрд долл. предзаказов от правительства США) и Moderna (1,53 млрд долл. от Operation Warp Speed).
В случае векторных вакцин информация в клетку доставляется с помощью вектора — т.е. репликативно дефектного вируса, вируса-евнуха, в которого вставлен «лишний» кусочек ДНК, содержащий инструкцию по сборке антигена, в данном случае знаменитого S-белка коронавируса. При этом у самого вируса вырублен ген, без которого он не может размножаться. «Этот дефектный вирус может расти только в специальных культурах, в которых этот вырубленный ген экспрессируется», — говорит Константин Чумаков.
Векторные вакцины — это китайская CanSino, наш «Спутник», Оксфордская вакцина и Johnson&Johnson (который вот только что получил разрешение на применение в ЮАР). Все они в качестве вируса-евнуха используют аденовирус — то, что вызывает обычную простуду. Merck (неудачно) пытался использовать вирус кори, еще одна компания использовала вирус везикулярного стоматита.
Плюсы мРНК-вакцин колоссальны.
Первое: они задействуют почти все уровни иммунитета, от антител до Т-киллеров (существовали опасения, что они будут задействовать только антитела).
Второе: для производства мРНК-вакцин не надо выращивать в реакторах вирус, ни живой (и поэтому опасный), ни дефектный (и поэтому довольно сложно размножающийся). мРНК-вакцины могут быть быстро произведены в огромных количествах. Один только Pfizer обещает произвести в 2021 г. невообразимые 2 млрд доз.
Третье. Если вирус мутирует, и прежние антитела не будут на него действовать, то мРНК-вакцину перестроить под новый штамм так же легко, как проапгрейдить компьютер, поменяв карту памяти. Для этого не надо новых долгих трех фаз испытаний. Для этого просто в лаборатории нужно переписать несколько букв в инструкции по сборке, а эффективность быстро проверить в опытах на животных, которые покажут, работает вакцина или нет.
И, наконец, четвертое:
в отличие от векторных (аденовирусных) вакцин, мРНК-вакцины можно вводить неограниченное число раз.
Увы, с векторными вакцинами этот фокус не проходит. Человек, привитый аденовирусной вакциной, получает иммунитет не только к спайк-белку, но и к самому аденовирусу. Если его снова привить той же вакциной, то «местные копы» просто не пустят аденовирус в клетку.
Из этого вытекает вторая неприятная особенность векторных вакцин: если вы уже болели данным типом аденовируса, у вас может не сформироваться сильный иммунитет. Создатели «Спутника» попытались обойти проблему, использовав два разных и редких аденовируса.
Создатели Оксфордской вакцины использовали аденовирус шимпанзе.
Плюсы векторных вакцин по сравнению с мРНК-вакцинами в первую очередь в том, что пока они гораздо дешевле. Минус: производить их гораздо сложнее, особенно если учесть, что растить надо не абы какой вирус, а вирус-евнух. «Спутник», по слухам, испытывает особенно большие проблемы с размножением своего второго компонента.
Проблемы с производством испытывает и «Астра-Зенека», производящая Оксфордскую вакцину. Векторные и мРНК-вакцины — бесспорные победители этой гонки, и обидно понимать, что технология мРНК была известна уже добрых десять лет, но не шла в ход, чтобы абы чего не вышло.
Ведь эти технологии могут использовать в первую очередь даже не для лечения ковида, а, скажем, для лечения рака. Ведь что такое мРНК? Способ доставки в клетку инструкций о синтезе того или иного белка. А теперь представьте себе, что вы доставляете в клетку информацию о синтезе белка, который запускает процесс умирания этой клетки? А эта клетка — раковая.
Белковые вакцины
Есть, однако, и бесспорные лузеры, и первыми из этих лузеров пока кажутся белковые вакцины.
Житель Израиля возле пункта вакцинации. Фото: Anadolu Agency / Getty Images
Здесь вообще следует сделать отступление и напомнить, что Евросоюз — по сравнению с Израилем, Великобританией и США — в деле вакцинации населения позорно провалился. Темпы вакцинации во всех странах ЕС крайне незавидные, потому что страны ЕС делегировали закупку и распределение вакцин Еврокомиссии, а Еврокомиссия, как это обычно бывает с надгосударственной бюрократией, ошиблась везде, где можно.
Одной из самых крупных ошибок Еврокомиссии и кипрского психолога Стеллы Кириакидис, которая 1 декабря 2019 года была назначена на совершенно на тот момент пустую бюрократическую должность комиссара здравоохранения, — стала закупка 300 млн доз вакцины от GlaxoSmithKlein/Sanofi.
Вакцина Sanofi получила от ЕС умопомрачительные 2,1 млрд долл., но недавно объявили о неудачных испытаниях: для людей свыше 60 лет она оказалась попросту не очень эффективна.
Как устроена вакцина Sanofi? Это — белковая вакцина.
Как мы уже говорили, в случае векторной вакцины или мРНК-вакцины в организм вводится инструкция по сборке белка. В случае белковой вакцины в организм вводится сам белок — не весь вирус, живой или мертвый, а только белок, к которому организм и вырабатывает антитела. В данном случае, конечно, вводится знаменитый S-белок коронавируса.
Первые вакцины такого рода появились в конце прошлого века, и это были вакцины от гриппа. Делаются они в реакторе. Встраивают в какой-то крупный вирус (обычно это бакуловирус) ген, который надо экспрессировать, заражают этим вирусом клеточную культуру, а потом очищают белок.
«Двадцать лет назад все радовались такому чистому белку, — говорит Константин Чумаков, — но мне, честно говоря, кажется, что это прошлый век. Мне больше нравятся вакцины живые, или полуживые, или мРНКовые. Вы вводите вакцину, организм синтезирует белок сам, и это сопровождается целым оркестром защитных реакций. А когда вы вводите чистенький белок — это, как правило, менее эффективно».
Грубо говоря: если вы вводите в организм мРНК или вектор, то организм играет общую тревогу. В обороне оказываются задействованы все виды войск: антитела, Т-киллеры.
Организм поднимает танки, самолеты и силы ПВО. А белковая вакцина — это вакцина, которая из всех сил обороны задействует только ОМОН.
Белковые вакцины — очень слабые раздражители, и для того, чтобы организм вообще узнал, что в него попало что-то нехорошее, к этим вакцинам часто требуется добавить адьювант, то есть вещество, которое само по себе не вызывает иммунитета, но вызывает воспаление. Классический адьювант — соли алюминия.
Согласимся — вакцина, которой организм даже не заметит, если вы его дополнительно не расцарапаете, доверия не внушает. К тому же, как напоминает Константин Чумаков, большинство вакцинологов считают, что адьювант повышает риск аутоиммунной реакции. В 1976 году во время пандемии гриппа сделали вакцину с адьювантом — и в результате получили много случаев синдрома Гийяма-Барре.
Суммируя: более мягкие белковые вакцины оказались более сложными в проектировании, чем мРНК и аденовирусные. Они по определению должны давать худший иммунитет. Eсли есть выбор, этим лучше не прививаться. Иммунитет будет слабый, а шансы на осложнения могут возрасти.
Пептидные вакцины
Про белковые вакцины я не случайно так подробно говорю, потому что белковых вакцин от коронавируса еще нет, а вот вакцина новосибирского «Вектора» уже есть. И это даже не белковая вакцина — это пептидная вакцина. И пептидная вакцина — простите уж нахрапистое обобщение дилетанта — представляется сооружением еще более сомнительным, чем вакцина белковая.
Если Sanofi и Novavax пытаются сделать целый большой белок, то пептидная вакцина устроена так: она берет кусочки белка (по научному — «эпитопы»). «Это старая и довольно очевидная идея, — говорит Чумаков, — иммунизировать не всем белком, а только кусочком, который важен».
Однако к практическому воплощению этой идеи Константин Чумаков относится скептически. «Это было последним писком моды в 1980-е годы, но сейчас серьезные вакционологи об этом подходе перестали думать, — говорит он, — хотя у них может быть узкое применение в специальных случаях. А пока их единственное преимущество в том, что они, скорее всего, будут безопасны, но с другой стороны — не слишком эффективны».
Почему «массовая вакцинация» в России так и не началась, а другие страны опережают нас на порядок: исследование «Новой»
На Западе есть несколько маленьких стартапов, которые заявили о том, что работают над пептидной вакциной против ковида. Это Valo Teurapeutics, Generex, Vaxil Bio и пр. Но ни один из них близко не является финалистом гонки и не вошел в призеры Operation Warp Speed.
Поскольку официальным данным об испытаниях вакцин в России доверия нет (мы, к сожалению, его попросту не заслужили), то люди, участвовавшие в России в испытаниях вакцин, сами делали тесты на антитела и делились данными в Telegram, что было, строго говоря, плохо, потому что тем самым эти люди расслеплялись и официальные испытания проваливали.
Тем не менее из групп в Telegram было ясно, что «Спутник» работает (потом это стало ясно и из статьи в Lancet), а вот антител к ковиду после векторовской вакцины не находили.
В «Векторе» на это отвечали, что их эпитопы — такие, которые вызывают не антитела, а Т-клеточный ответ, который измерить куда сложней, чем антитела. «Однако неизвестно, достаточно ли одного Т-клеточного иммунитета для защиты от ковида», — говорит Константин Чумаков. Короче, у «Вектора» такая особая вакцина, что иммунный ответ на нее проверить сложно, но «Вектор» уверяет, что он есть.
А что от вакцины «Вектора» нет побочки — святая правда. От физраствора тоже побочки нет.
Мертвые вакцины
Тут читатель спросит — а куда же делись мертвые вакцины? Вакцины по старинным рецептам, традиционные, как бабушкино варенье? Самая надежная, простая и могучая кувалда, которая имеется против вирусов в арсенале человечества уже без малого век? На Западе среди финалистов Operation Warp Speed их просто нет. Однако мертвую вакцину сделал Китай (Sinovac), и мертвую вакцину вот-вот выпустит институт им. Михаила Чумакова.
Пустые пузырьки из под вакцины Sinovac после вакцинации в Индонезии. Фото: ЕРА
Почему про мертвые вакцины забыли на Западе? (Почему пока нет живых — понятно. Аттенуировать вирус в лаборатории — долгий процесс и большое искусство.)
Ответов, судя по всему, три.
Первый — о котором Константин Чумаков говорит, несколько даже стесняясь, — заключается в том, что ученым интересно делать что-то новое, а шить варежки, как бабушка, неинтересно. И грантов под это больших не получишь.
Второй заключается в том, что для того, чтобы изготовить много мертвой вакцины, нужно, прежде всего, наработать много живого вируса (который потом надо убить). Вирус патогенный, работать с ним опасно. Вовсе не всякий биологический стартап, который без проблем варит у себя в пробирке мРНК, будет связываться с живым патогенным вирусом, для которого нужны лаборатории высокой степени защиты. (Собственно, именно поэтому в России мертвую вакцину предлагает институт им. Чумакова, который собаку съел на размножении патогенных вирусов и у которого подобные мощности есть.)
И, наконец, третье обстоятельство заключается в том, что старая добрая бабушкина варежка (мертвая вакцина) в данном случае не очень хорошо шьется. Почему? Все дело в свойствах S-белка, того самого, с помощью которого коронавирус проникает в клетку.
Напомню, что этот белок — отмычка. И у него есть две конфигурации (конформации, как говорят вирусологи). До того как он пролез в клетку — и после.
Видели когда-нибудь «бешеный огурец», который, созревая, стреляет семенами? Вот примерно то же самое происходит и с S-белком: когда он прикрепляется к рецептору, через который забирается в клетку (вообще-то этот рецептор нужен для регулирования кровяного давления), он сворачивается совсем другим способом.
Пептидная цепочка остается одна и та же, но форма у нее разная, и на нее вырабатываются разные антитела. «Если антитела вырабатываются на ту конформацию, которую S-белок имеет до проникновения в клетку (pre-fusion), то все в порядке, — говорит Константин Чумаков. — А если пост-фьюжн — то такие антитела не только не помогут против инфекции, но, чего доброго, еще сами помогут затащить белок в клетку». (И тогда это будет т.н. АЗУИ – антителозависимое усиление инфекции, самый страшный кошмар вирусологов.)
И вот когда вирус готовится при помощи формалиновой обработки — то S-белок может свернуться. Именно такая печальная история произошла в 1960-х годах с мертвой вакциной от RSV — респираторно-синцитиального вируса.
«Эти белки очень похожие и у коронавируса, и у RSV, и у вируса гриппа. Они нужны для того, чтобы вирус проник в клетку. Прикоснувшись к ней, они быстро сворачиваются, раздвигают клеточную мембрану и позволяют вирусу пролезть внутрь. А если белок свернется в процессе изготовления вакцины, то такая вакцина работать не будет. Поэтому, чтобы S-белок не сворачивался, в мРНК-вакцинах специально поставили два пролина (одна из аминокислот, из которых сделан любой белок. — Ю. Л. ). А в живом вирусе этого сделать нельзя. Эти два пролина являются шарниром, который не позволяет S-белку свернуться, без этого он не может проникнуть в клетку, — говорит Константин Чумаков. — Но если убитую вакцину сделать правильно — то у нее есть все шансы на успех».
„ нет худа без добра, и в результате эпидемии те биотехнологические решения, внедрение которых человечество откладывало десятки лет, за год стали мейнстримом.
Будем надеяться, что США и Евросоюз с такой же скоростью начнут одобрять лекарства против рака.
Ключ к уничтожению противника
Как работают вакцины против COVID-19? Какие самые эффективные, какие безопасные? Чем прививаться? Объясняет микробиолог Константин Северинов
И второе: колитесь, колитесь и колитесь. Риск от вакцины и риск от ковида попросту несопоставимы, а боязнь прививок нельзя объяснить ничем, кроме вопиющей безграмотности. Как гласит жестокая фотожаба: «Те, кто считает, что вакцина от ковида изменит их ДНК, должны рассматривать это как шанс».
Какая вакцина от коронавируса лучше? Все о достоинствах и недостатках зарегистрированных вакцин
Какая вакцина от коронавируса лучше? Все о достоинствах и недостатках зарегистрированных вакцин
Всего за один год было создано 9 зарегистрированных вакцин от коронавируса и еще более 50 кандидатов на регистрацию. По данным ВОЗ, число привитых в мире уже превзошло число инфицированных.
Вакцины от коронавируса: сравнительный анализ
Можно ли назвать лучшую вакцину от коронавируса? Для начала нужно сравнить их по составу, принципу действия и удобству использования.
Векторные вакцины
Вектор – это вирус, который доставляет в организм нужный генетический материал. Вектор лишен гена размножения и не опасен для здоровья.
В вакцинах от коронавируса в качестве вектора используют аденовирус, возбудитель простуды. В него вставляют генетическую часть SARS-CoV-2, чтобы иммунная система отреагировала на нее выработкой антител.
Векторные вакцины на основе аденовируса хорошо изучены. Они легко проникают в клетки человека, безопасны и способны вызывать длительный иммунный ответ. Однако повторно одну и ту же аденовирусную вакцину использовать не получится, так как в следующий раз уже не будет выраженного иммунного ответа.
К векторным вакцинам от коронавируса относятся отечественная «Спутник V», англо-шведская AstraZeneca и китайская «Конвидеция».
Вакцина «Спутник V» от Центра им. Гамалеи (Россия)
В качестве вектора в ней используется аденовирус человека. В него встроен ген, кодирующий S-белок на поверхности шипов коронавируса, с помощью которого вирус проникает в клетки. По данным испытаний третьей фазы, эффективность вакцины составила 91,6%. В ста процентах случаев она предотвратила развитие тяжелой формы коронавируса. Вакцина испытывалась на участниках от 18 до 84 лет. Среди наиболее частых побочных эффектов – гриппоподобные симптомы, высокая температура, отечность и болезненность в месте инъекции.
Кроме России вакцина используется в Алжире, Гвинее, Сербии, Венгрии, Индии, Казахстане, а также в двадцати латиноамериканских странах, в том числе в Аргентине.
Вакцина AZD1222 от компании AstraZeneca (Великобритания, Швеция)
Разработана совместно с Оксфордским университетом. В ней тоже используется вектор на основе аденовируса, но не человека, а шимпанзе. По результатам клинических испытаний, вакцина AstraZeneca показала эффективность 70% на участниках в возрасте 18-55 лет. Побочные эффекты включают в себя мышечную и головную боль, местные реакции.
Вакцина AstraZeneca разрешена для использования в Северной и Латинской Америке, Западной Европе, Северной Африке, Юго-Восточной Азии и Океании.
Вакцина Ad5-nCoV или «Конвидеция» от CanSinoBiologics (Китай)
Вектором выступает аденовирус человека. Испытания вакцины еще не завершены: III фаза проходит в Пакистане, Мексике, России, Чили. Этой вакциной уже привили китайских военнослужащих. Данные об эффективности препарата пока не опубликованы.
Генетические вакцины
Другая разновидность вакцин – препараты на основе нуклеиновых кислот. Они содержат пустую оболочку вируса с его генетическим материалом. Суть таких вакцин в том, чтобы в организме вырабатывались вирусные белки, на которые среагирует иммунная система.
Генетические вакцины уже разрабатывались ранее и были признаны безопасными. Однако до пандемии ни одна из них не прошла регистрацию: доставить препарат в клетки организма оказалось непросто.
ВакцинаBNT162b2 от компаний Pfizer и BioNTech (США, Германия)
Препарат содержит матричную рибонуклеиновую кислоту коронавируса (мРНК). В клинических испытаниях вакцина показала эффективность 95%. Побочные эффекты случались редко, но в трех случаях прививка вызвала анафилактический шок. Препарат не испытывался на людях старше 75 лет.
Препарат разрешен для использования в 27 странах Евросоюза и США.
Вакцина mRNA-1273 от компании Moderna (США)
Разработана совместно с Национальным институтом аллергии и инфекционных заболеваний США (NIAID). Это первая мРНК-вакцина, которую стали применять на людях. Вакцина показала эффективность 94,1%. Около 10% участников испытаний сообщали о слабости после введения вакцины. Однако были случаи аллергический реакций и паралича лицевого нерва. Пока неизвестно, связаны ли эти явления напрямую с вакциной.
Препарат разрешили использовать в 37 странах, среди которых США, Великобритания и страны ЕС.
Белковые вакцины
Белковые или пептидные вакцины используют белок внешней оболочки вируса. При попадании в организм, белок быстро вызывает реакцию иммунной системы. В будущем, если она столкнется с реальным вирусом, она его распознает и атакует. На этом принципе построены вакцины от гепатита B и вируса папилломы человека.
Белковые вакцины безопасны и не требуют больших затрат на производство.
«ЭпиВакКорона» от научного центра «Вектор» (Россия)
Содержит фрагменты S-белка, которые не менялись в процессе эволюции коронавируса. Поэтому вакцина высокоэффективна против мутаций. В клинических испытаниях I и II фазы вакцина показала эффективность, результаты пострегистрационных испытаний пока не опубликованы. Вакцину рекомендуют при наличии тяжелых заболеваний у пациентов.
Препарат удобно хранить – при температуре от 2° до 8°С.
Инактивированные вакцины
В инактивированных вакцинах используется «мертвый» вирус: он не может размножаться. Но у него сохраняются белки, на которые вырабатывается иммунный ответ. К инактивированным вакцинам относится прививка от гепатита A.
По своему составу инактивированные вакцины похожи на настоящий вирус, поэтому они вызывают сильный иммунный ответ. В то же время они подходят для людей с ослабленным иммунитетом. Еще одно преимущество – их легко модифицировать под разные штаммы.
Инактивированные вакцины сложны в производстве, поэтому имеют высокую стоимость. Среди препаратов от COVID-19 пока что зарегистрировано три таких вакцины. Больше всего изучена китайская разработка.
Вакцина «Коронавак» лаборатории Sinovac Biotech (Китай)
Согласно результатам испытаний третьей фазы, вакцина показала высокую безопасность и эффективность на уровне 78%. Она предотвращает среднюю и тяжелую формы коронавируса в 100% случаев. У каждого третьего испытуемого были обнаружены легкие побочные эффекты.
Сейчас ей прививают население Китая. Ее используют в Бахрейне, Ираке, Иордании, ОАЭ, Пакистане, на Сейшеллах, в Египте, Сербии, Украине и др.
Сравнение вакцин от коронавируса: таблица
Вакцина
Достоинства
Недостатки
«Спутник V», Центр имени Гамалеи, Россия
AZD1222, AstraZeneca, Великобритания и Швеция
«Конвидеция», CanSino Biologics, Китай
Нет данных о результатах клинических испытаний на 16.02.2021
BNT162b2, Pfizer и BioNTech, США и Германия
mRNA-1273, Moderna, США
«ЭпиВакКорона», «Вектор», Россия
«Коронавак», Sinovac Biotech, Китай
Назвать какую-то из вакцин лучшей для всех не получится, поскольку эффективность – не единственный параметр для оценки препаратов. Так, если у пациента ослаблен иммунитет, то лучше использовать инактивированную вакцину, у которой эффективность оценивается на уровне 79%. Если имеются тяжелые заболевания, то главным критерием становится безопасность. В таком случае подойдет та же инактивированная или белковая вакцины.
Из-за разницы в стоимости и условиях хранения препараты распределены по разным странам. В лучшем случае, населению приходится выбирать из двух-трех вакцин. Если в Европе преобладают РНК-вакцины, то в России на данный момент доступны векторная «Спутник V» и белковая «ЭпиВакКорона».
Какую бы вакцину вы ни использовали, самое главное – формирование иммунитета. Все препараты достаточно эффективны, чтобы у человека появились антитела. Это значит, что зарегистрированные вакцины могут сформировать у населения коллективный иммунитет и прервать цепь передачи инфекции.
По оценкам ВОЗ, чтобы вернуться к нормальной жизни, достаточно 65-70% привитых людей.