Что такое висцеральные проблемы
Висцеральная боль в спине
С болью в спине или дорсалгией встречался почти каждый человек. У кого-то боль временная, у кого-то – постоянная. В надежде убрать дискомфорт большинство пациентов принимает анальгетики или нестероидные противовоспалительные препараты, не задумываясь о причинах сильной боли. Дорсалгия – серьезный симптом, который может сигнализировать о многих заболеваниях, поэтому требует повышенного внимания. Из-за такого халатного отношения к здоровью впоследствии развиваются серьезные патологии и осложнения.
Боль в спине не всегда вызвана изменениями в самом позвоночнике. Это может быть связано с заболеваниями внутренних органов, травмой позвоночника (в т. ч. переломом); неврологические боли обычно указывают на остеохондроз, а иногда это симптом патологии ЖКТ, камней в почках и др. Выяснить, почему болит спина, непросто. Дело в том, что позвоночник одновременно является опорой, защитой, амортизацией тела. Если появилась хроническая боль в спине, дело – в нарушении какой-либо из этих функций. Если чувствуется боль в спине между лопаток, она может быть связана с бронхитом и кашлем. Если болят мышцы спины, дискомфорт может объясняться перенапряжением из-за подъема тяжестей накануне. Боль в спине справа или слева может быть вызвана внезапным поворотом корпуса.
Есть и более серьезные причины периодических резких болей. Например, воспаление внутренних органов, конкременты в почках, ушиб позвоночника. Если диагностика спины не показала дегенеративных изменений позвоночника, стоит обследовать внутренние органы. Так, дискомфорт в области поясницы может быть симптомом нефроза.
В том или ином случае лечение разное, поэтому в первую очередь нужно установить причину. Во многих случаях, дисфункцией опорно-двигательного аппарата является висцеральный компонент. Это значит, что у людей с проблемой опорно-двигательного аппарата есть проблема с внутренними органами, которая мешает ему восстановится. И этому есть абсолютно точное анатомическое и неврологическое подтверждение. Если мы заглянем внутрь спины мы увидим, что за ней располагается кишечник, матка, мочевой пузырь, почки, селезенка, поджелудочная железа и прочие органы пищеварительной и мочеполовой системы. ⠀
Доказан единый вертебровисцеральный и висцеровертебральный механизм. Вот почему в некоторых случаях вертеброгенных болевых синдромов, когда не учитывается висцерально-вертебральный механизм, требующий одновременного лечения и позвоночника, и внутренних органов, мануальная терапия бывает мало эффективна. Без учета патогенетического влияния заболеваний других органов на остеохондроз позвоночника и его клинические проявления, и обратное влияние остеохондроза на эти органы в современной медицине невозможно адекватно программировать лечебно-реабилитационные и профилактические мероприятия. Рефлекторные изменения и их точное распознавание при заболеваниях внутренних органов имеет большое практическое значение уже потому, что их можно установить с помощью простых средств, постоянно применяемых врачами. Они иногда дают возможность ранней диагностики, которая подтверждается позднее сложными лабораторными методами в больницах.
Подтверждением является накопленный опыт врачами, показавший эффективность мануальной терапии и висцерального массажа при целом ряде заболеваний органов и систем, не относящихся к опорно-двигательной системе: ИБС, при которой остеохондроз способствует развитию кардиальгического синдрома сложного генеза, стенокардии положения, миокардиодистрофии, дисциркуляторной энцефалопатии в вертебробазилярном бассейне; нервно-психические заболевания: энурез у детей; холецистопатии, дискинезии желчевыводящих путей; заболевания и дисфункции мочевого пузыря и желудочно-кишечного тракта; заболевания легких, плевры. Это неполный перечень заболеваний, освещенных в литературе, свидетельствующих о патогенетическом влиянии остеохондроза на их патоморфоз, т.е. стойкое изменение клинических и морфологических проявлений болезни.
И даже если проблема с органами была давно, вы ее вылечили, она вас больше не беспокоит, это ещё не значит, что с органом стало все в порядке.
Боль в органах малого таза, брюшной полости и забрюшинного пространства может иррадиировать в спину. Важно вовремя диагностировать и не пропустить такие заболевания как панкреатит, инфаркт миокарда, аневризма аорты, пиелонефрит и т.д.
Дело в том, что каждая воспалительная реакция оставляет после себя спайку или маленький рубец, его даже может быть не видно на УЗИ или МРТ. Они изменяют на саму форму органа, а его эластичность и подвижность. А если у вас есть рубец от операции, будь то апендэктомия, лапароскопия или КС, то путь будет ещё прочнее и менее эластичным. И это влияет не только на механическую подвижность таза и позвонков, но и на кровоснабжение и лимфатический отток от поясницы и таза.
В соответствующем сегменте возможно повышенное напряжение кожных покровов (зона гипералгезии), подкожной соединительной ткани и мышц. Часто обнаруживается типичный мышечный дефанс, например, когда исследуется растяжение подвздошно-поясничной мышцы при аппендиците. Изменения напряжения могут привести к изменениям брюшных рефлексов (к снижению или повышению). Как уже отмечалось, рефлекторные изменения можно распознать инструментальными методами.
Некоторые пациенты с висцеровертебральным (висцеросоматическим) синдромом не предъявляют жалоб на боль. Они лишь отмечают ощущение усталости в каком-то отделе спины, чувство дискомфорта или часто меняют положение тела, сидя на стуле, и не указывают на субъективные ощущения. В основе этих нарушений лежат региональная мышечная дистония. Таких больных относят к группе с минимальной соматической дисфункцией.
Заболевания верхнего этажа брюшной полости (пептическая язва двенадцатиперстной кишки и желудка, опухоль желудка, если она распространяется за брюшину, заболевания поджелудочной железы) могут провоцировать боли в нижнегрудной и верхнепоясничной части спины, чаще на уровне Th10 – L2 позвонков. Особенно сильные ночные боли в пояснице вызывает опухоль поджелудочной железы, они долгое время могут оставаться единственным симптомом опухоли хвоста или тела поджелудочной железы.
Заболевания нижнего этажа брюшной полости (язвенный колит, дивертикулит и опухоли толстой кишки, кишечная непроходимость, ретроцекальный аппендицит) могут провоцировать боли в поясничной области чаще на уровне L3 – L5 позвонков.
Заболевания органов малого таза могут вызывать боли в крестцовой и пояснично-крестцовой области. Патология гинекологических органов часто провоцирует дисфункцию наиболее частого источник болей в пояснице и крестце – маточно-крестцовые связки. Любые процессы, приводящие к натяжению связок (изменение положения матки: retroflexio uteri, опущение матки, большие миомы, беременность) или их поражению (эндометриоз, рак матки – вызывают боль в крестце, усиливающуюся при длительном стоянии). Менструальная боль часто ощущается в области крестца, она плохо локализована, может распространяться на нижние конечности. Эндометрит и аднексит, варикозное расширение вен таза могут вызвать боль в нижней части спины. Консультация гинеколога – обязательное условие диагностики болей в нижней части спины у женщин. Хронический простатит с дизурическими симптомами и снижением потенции часто сопровождается ноющей болью в крестце с иррадиацией в ягодицы и бедра. Боли в пояснице при поражении почек чаще односторонние, локализованные, тупые, идущие из глубины. Боль, за исключением почечной колики, не бывает очень сильной. Боль может иррадиировать по ходу мочеточника. При перкуссии в проекции почек боль может усиливаться.
Отличить вышеописанные боли от спондилогенных помогает то, что отсутствует локальная болезненность и скованность в поясничной области, чаще всего не бывает локального мышечного спазма, движения в поясничном отделе позвоночника не усиливают боль и чаще всего не ограничены.
Ситуации, в которых необходимо как можно быстрее обратиться к врачу, чтобы не пропустить заболевание и избежать осложнений:
Комплексный подход к лечению боли в спине в нашем Медицинском центре включает в себя работу мультидисциплинарной команды врачей: ортопеда-травматолога, невролога-мануального терапевта, реабилитолога, массажиста, физиотерапевта.
Для каждого пациента подбирается индивидуальная схема обезболивающей терапии, исходя из причин заболевания, особенностей болевого синдрома, возможных противопоказаний и лекарственного взаимодействия. На протяжении всего лечения схема консервативной терапии корректируется в зависимости от клинической ситуации.
Висцеральный жир: как защитить талию и здоровье
Не весь жир одинаково вреден!
Ради контроля фигуры мы взвешиваемся, но вес, а также пресловутый индекс массы тела вовсе не являются точными показателями здоровья. Скорее нужно браться за сантиметровую ленту.
Какие виды жира есть в организме человека, и чем они отличаются друг от друга
Современные люди озабочены процентом жира в организме, ведь нам говорят, что жир — это не только не эстетично, но и вредно для здоровья.
На самом деле, все немного сложнее.
В организме человека есть три основных вида жира:
Бурый жир — это вообще очень полезный вид жира; он регулирует работу гормонов. В норме его в организме человека 1–2% от общего количества жира.
Белый подкожный жир — это те самые валики на боках (конечно, если жир в избытке). Он составляет примерно 90% от общего количества жира. В целом, этот жир нам нужен как источник энергии и защита от холода, и, хотя в избытке он плохо влияет на внешний вид, подкожный жир не только не вреден для здоровья, но и регулирует обмен веществ, предотвращает развитие сахарного диабета. Вот почему полный человек может быть вполне здоров.
Самый коварный вид жира — висцеральный. Он располагается внутри брюшной полости, обволакивая внутренние органы. Причем в избытке он может содержаться в организме не только человека с лишним весом, но и вполне стройного и даже худощавого.
Причины накопления избыточного висцерального жира
Есть две основные теории, объясняющие накопление избытков висцерального жира:
Ожирение. При превышении массы тела более чем на 15% начинается накопление висцерального жира.
Сбой в работе гормонов. Особенно опасны нарушения в работе инсулина, лептина и кортизола. Вот почему под ударом люди, которые испытывают хронический стресс, не высыпаются, употребляют большое количество углеводов.
Чем опасен висцеральный жир
При висцеральном ожирении о тонкой талии можно забыть. Даже у худощавых людей начинает выделяться живот. Но это не самое страшное.
Висцеральное ожирение повышает риск развития метаболического синдрома, сахарного диабета, сердечно-сосудистых заболеваний, депрессии.
Как определить, есть ли у вас избыток висцерального жира
Точно оценить ситуацию позволяет МРТ, а также расчеты по специальной формуле, но примерно понять, как обстоят у вас дела с внутренним жиром, можно в домашних условиях. Есть несколько методов:
Как защитить свою талию и здоровье
Итак, накопление висцерального жира опасно не только для фигуры, но и для здоровья. Как избавиться от него или не допустить висцерального ожирения?
К сожалению, стандартными способами, к которым относятся изнурительная физическая активность и жесткое урезание калорий, успеха не добиться. Вот почему так часто обычные пути снижения веса не дают результата.
Жесткая диета и увеличение физической активности — это стресс, а значит, повышение кортизола, который является одной из причин накопления висцерального жира.
Поэтому рекомендуется обратить внимание на следующие моменты:
Тонкая талия — это маркер не только красоты, но и здоровья. Не всегда получается добиться нужного результата традиционными средствами. Борьба с висцеральным жиром имеет свою специфику. Теперь вы ее знаете.
Висцеральная терапия
Все органы брюшной полости находятся в определенном положении, функционируя в индивидуальном ритме и осуществляя независимые физиологические движения. Под воздействием внешних или внутренних факторов органы могут смещаться, меняются не только их положение, но и подвижность, ритм. В результате происходит ухудшение кровообращения, нарушаются обменные процессы, что негативно влияет на работу всего организма. Для восстановления нарушенного положения органов используются специальные техники висцеральной терапии.
Особенности терапии
Висцеральная терапия (в переводе с лат. – относящийся к внутренним органам) не рассматривает какое-либо заболевание, как патологию отдельного органа или системы. Любые болезни являются результатом нарушения функции органа, спровоцированного его смещением или ослаблением ритма. Подобные проблемы возникают в результате травм, воспалительных явлений, хронического переутомления. Как следствие – появляются спазмы в сосудах, клетки и ткани недополучают кислорода, других важных питательных веществ.
Висцеральная терапия подразумевает применение особых контактных методов, при помощи которых врач оказывает воздействие на внутренние органы. Основная техника – висцеральный массаж живота и внутренних органов, в процессе которого специалист осуществляет легкие манипуляции руками, бережно изменяя и фиксируя нормальное положение органа, восстанавливая его движение и ритм.
Когда применяется
Результатом висцерального массажа становится улучшение лимфо- и кровотока, устранение венозного застоя, общее восстановление организма. Нормализуется обмен веществ, укрепляется иммунная система, препятствуя обострению хронических процессов.
Висцеральный массаж живота показан при наличии таких патологий, как:
Как у любого метода лечения, у висцеральной терапии существуют и некоторые противопоказания. В их числе:
Не рекомендуется проводить процедуру при обострении инфекционных заболеваний, а также при наличии психических отклонений.
Техника висцеральной терапии
Сеанс висцеральной терапии внутренних органов существенно отличается от обычного массажа, хотя на первый взгляд эти процедуры схожи. Мануальный терапевт осуществляет легкие надавливающие движения на область живота, возвращая определенным органам их нормальное расположение, а затем, выполняя массаж, фиксирует их в этом состоянии. При этом на сам орган не оказывается никаких воздействий – врач работает только с прилежащими тканями.
Специалист по висцеральной терапии должен обладать глубокими знаниями анатомии, знать, как расположены органы и какими свойствами они обладают. Его чувствительные руки максимально точно определяют проблему и, регулируя силу надавливания, устраняют ее источник. Уже после первого сеанса пациенты ощущают значительное улучшение здоровья: уменьшаются боли и спазмы, улучшение крово- и лимфотока приводит к снижению воспалительных проявлений, улучшается общее самочувствие. Продолжительность процедуры – от получаса до 2 часов.
Почему ИстКлиник?
Обращаясь в ИстКлиник, вы можете быть уверены в том, что вашим лечением будут заниматься опытные, высококвалифицированные врачи. Все специалисты постоянно совершенствуют свои знания и умения, регулярно подтверждая врачебное мастерство при сдаче квалификационных экзаменов.
ИстКлиник располагает мощной диагностической базой, что позволит максимально точно установить диагноз и назначить индивидуальную схему лечения в соответствии с полученными результатами. Наши специалисты практикуют комплексный подход к оздоровлению, поэтому результатом становится не просто избавление от неприятных симптомов, а устранение причины патологии и общее оздоровление организма.
Позвоните и запишитесь на приём. Действуйте. 8 ( 495 ) 153-52-14
Вегетоневроз: болит не то, что кажется
Говоря о вегетоневрозе, мы имеем в виду случаи, при которых вегетативная нервная система перестаёт функционировать правильно. Это приводит к самым разным патологиям, истинные причины которых может определить не каждый диагност.
Говоря о вегетоневрозе, мы имеем в виду случаи, при которых вегетативная нервная система перестаёт функционировать правильно. Это приводит к самым разным патологиям, истинные причины которых может определить не каждый диагност.
Что такое вегетативный невроз с точки зрения медицины?
Вегетоневроз (или вегетативный невроз) врачи понимают как целую группу заболеваний, вызываемых нарушением функционирования вегетативной нервной системы.
Вегетативная нервная система отвечает за процессы, происходящие в организме, которые сам человек контролировать не может. Это и дыхание, и сердцебиение, и сокращение мышцжелудка и кишечника, и выработка желудочного сока, и реакция зрачков на изменение освещения.
Иными словами, в зону ответственности вегетативной нервной системы входит функционирование отдельных органов и их систем, желёз, кровеносной системы, а также обменные процессы, контроль деятельности организма во время сна, восстановление после напряжённой работы
Признаки вегетоневроза
Симптоматика вегетативного невроза очень обширна и зависит от того, какие именно функции вегетативной нервной системы оказались нарушены. Однако специалисты выделяют ряд признаков, которые дают им понять, что изучить следует нервную систему пациента:
синдром
Наблюдаются беспричинные аллергические реакции организма — крапивница, насморк, пищевые расстройства, конъюнктивит, отёк Квинке.
синдром
Кожные покровы становятся сверхчувствительными, меняют свой цвет на белый или синюшный, наблюдается зуд, могут появиться пигментные пятна, изменяется активность желёз кожи, отчего та становится более сухой или, напротив, увлажнённой.
синдром
Здесь мы будем говорить о расстройствах работы кишечника и мочевого пузыря, нарушениях оттока желчи и обмена веществ, ощущении недостатка кислорода при дыхании, проблемах с глотанием.
Вазомоторный синдром
Головные боли, головокружения, мигрени, тошнота, перепады артериального давления, боли в мышцах и суставах, а также боли в желудке.
синдром
Изменяется трофика (клеточное питание) тканей мышц, могут развиться трофические язвы и эрозия тканей, выпадают волосы, отслаиваются и ломаются ногти.
Астенический синдром
Общая слабость организма, не пропадающая даже после полноценного сна, утомляемость, перепады настроения, раздражаемость, нарушение внимания и памяти.
Ипохондрический и фобический синдромы
«Зацикленность» на своём состоянии, подозрения на развитие смертельной болезни при первом проявлении самых безобидных симптомов, беспочвенные страхи.
Для успешного лечения врач должен не только верно диагностировать вегетоневроз, но и определить его первопричину.
Вегетоневроз: причины
Причин развития вегетоневроза достаточно много, и мы перечислим основные:
Таким образом, вегетоневроз может иметь психосоматический характер, и потому к его лечению подключается психотерапевт.
Диагностика вегетоневроза
В первую очередь врачи исследуют органы и системы, нарушение работы которых отметил пациент. Например, если озвучиваются жалобы на проблемы с желудком, диагностику производит гастроэнтеролог, если больной сообщает о болях в сердце, его изучает кардиолог.
Если диагностика показала, что органические заболевания отсутствуют, то специалисты понимают, что имеют дело с вегетативным неврозом.
Лечение вегетоневроза
Основная задача врача — нормализовать функционирование вегетативной нервной системы. Если первопричиной заболевания является травма головы или заболевание инфекционного характера, к лечению приступает невролог. В том случае, когда мы говорим о психосоматике, главным действующим лицом станет психотерапевт.
Специалист разработает целый комплекс лечебных процедур и рекомендаций, которые гарантируют избавление от болезни:
Следует помнить, что диагностировать вегетоневроз может только хороший специалист, понимающий, что корни проблемы далеко не всегда видны с первого взгляда.
Доктора СМЦ Бест Клиник обладают обширными познаниями в области медицины, которые позволяют им достаточно скоро определить, что болезнь не имеет органического характера, и приступить к восстановлению функционирования вегетативной нервной системы.
Если вы ощущаете недомогание, слабость, но не понимаете, какова причина этих явлений, записывайтесь к нам на приём. Врачи Бест Клиник вернут здоровье вам и одной из самых сложных систем вашего организма — нервной. К какому именно специалисту лучше обратиться в вашем случае, подскажет администратор.
Абдоминальный болевой синдром: этиология, патогенез и вопросы терапии
По механизму возникновения боли в брюшной полости подразделяются на висцеральные, паристальные (соматические), отраженные (иррадиирующие) и психогенные Каковы причины абдоминального болевого синдрома? В чем заключается терапия абдоминального болевог
По механизму возникновения боли в брюшной полости подразделяются на висцеральные, паристальные (соматические), отраженные (иррадиирующие) и психогенные
Каковы причины абдоминального болевого синдрома?
В чем заключается терапия абдоминального болевого синдрома?
Абдоминальный болевой синдром является ведущим в клинике большинства заболеваний органов пищеварения. Боль — это спонтанное субъективное ощущение, возникающее вследствие поступления в центральную нервную систему патологических импульсов с периферии (в отличие от болезненности, которая определяется при обследовании, например, при пальпации). Тип боли, ее характер не всегда зависят от интенсивности инициальных стимулов. Органы брюшной полости обычно нечувствительны ко многим патологическим стимулам, которые при воздействии на кожу вызывают сильную боль. Разрыв, разрез или раздавливание внутренних органов не сопровождаются заметными ощущениями. В то же время растяжение и напряжение стенки полого органа раздражают болевые рецепторы. Так, натяжение брюшины (опухоли), растяжение полого органа (например, желчная колика) или чрезмерное сокращение мышц вызывают абдоминальные боли. Болевые рецепторы полых органов брюшной полости (пищевод, желудок, кишечник, желчный пузырь, желчные и панкреатические протоки) локализуются в мышечной оболочке их стенок. Аналогичные рецепторы имеются в капсуле паренхиматозных органов, таких как печень, почки, селезенка, и их растяжение также сопровождается болью. Брыжейка и париетальная брюшина чувствительны к болевым стимулам, в то время как висцеральная брюшина и большой сальник лишены болевой чувствительности.
Абдоминальные боли подразделяются на острые, которые развиваются, как правило, быстро или, реже, постепенно и имеют небольшую продолжительность (минуты, редко несколько часов), а также хронические, для которых характерно постепенное нарастание. Эти боли сохраняются или рецидивируют на протяжении недель и месяцев. Этиологическая классификация абдоминальных болей представлена в табл. 1.
По механизму возникновения боли в брюшной полости подразделяются на висцеральные, париетальные (соматические), отраженные (иррадиирующие) и психогенные.
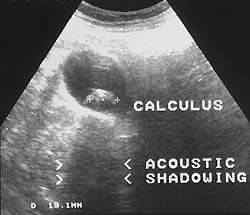 |
| Рисунок 1. Причиной абдоминальной боли может быть калькулезный холецистит (УЗИ) |
Висцеральная боль возникает при наличии патологических стимулов во внутренних органах и проводится симпатическими волокнами. Основными импульсами для ее возникновения являются внезапное повышение давления в полом органе и растяжение его стенки (наиболее частая причина), растяжение капсулы паренхиматозных органов, натяжение брыжейки, сосудистые нарушения.
Соматическая боль обусловлена наличием патологических процессов в париетальной брюшине и тканях, имеющих окончания чувствительных спинномозговых нервов.
Основными импульсами для ее возникновения являются повреждение брюшной стенки и брюшины.
Дифференциально-диагностические признаки висцеральной и соматической боли представлены в табл. 2.
Иррадиирующая боль локализуется в различных областях, удаленных от патологического очага. Она возникает в тех случаях, если импульс висцеральной боли чрезмерно интенсивен (например, прохождение камня) или при анатомическом повреждении органа (например, ущемление кишки). Иррадиирующая боль передается на участки поверхности тела, которые имеют общую корешковую иннервацию с пораженным органом брюшной области. Так, например, при повышении давления в кишечнике вначале возникает висцеральная боль, которая затем иррадиируют в спину, при билиарной колике — в спину, в правую лопатку или плечо.
Психогенная боль возникает при отсутствии периферического воздействия либо когда последнее играет роль пускового или предрасполагающего фактора. Особая роль в ее возникновении принадлежит депрессии. Последняя часто протекает скрыто и не осознается самими пациентами. Тесная связь депрессии с хронической абдоминальной болью объясняется общими биохимическими процессами и, в первую очередь, недостаточностью моноаминергических (серотонинергических) механизмов. Это подтверждается высокой эффективностью антидепрессантов, особенно ингибиторов обратного захвата серотонина, в лечении болевого синдрома. Характер психогенных болей определяется особенностями личности, влиянием эмоциональных, когнитивных, социальных факторов, психологической стабильностью больного и его прошлым «болевым опытом». Основными признаками данных болей являются их длительность, монотонность, диффузный характер и сочетание с другими локализациями (головная боль, боль в спине, во всем теле). Нередко психогенные боли могут сочетаться с другими, указанными выше типами болей и оставаться после их купирования, существенно трансформируя их характер, что необходимо учитывать при терапии.
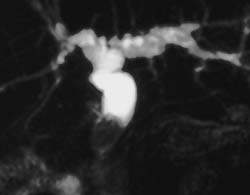 |
| Рисунок 2. Камень в общем желчном протоке у пациента после холецистэктомии (МРТ) |
Одной из разновидностей болей центрального генеза является абдоминальная мигрень. Последняя чаще встречается в молодом возрасте, носит интенсивный разлитой характер, но может быть локальной в параумбиликальной области. Характерны сопутствующие тошнота, рвота, понос и вегетативные расстройства (побледнение и похолодание конечностей, нарушения ритма сердца, артериального давления и др.), а также мигренозная цефалгия и характерные для нее провоцирующие и сопровождающие факторы. Во время пароксизма отмечается увеличение скорости линейного кровотока в брюшной аорте. Наиболее важными механизмами контроля болевого синдрома являются эндогенные опиатные системы. Опиатные рецепторы локализуются в окончаниях чувствительных нервов, в нейронах спинного мозга, в стволовых ядрах, в таламусе и лимбических структурах головного мозга. Связь данных рецепторов с рядом нейропептидов, таких как эндорфины и энкефалины, обусловливает морфиноподобный эффект. Опиатная система работает по следующей схеме: активация чувствительных окончаний приводит к выделению субстанции Р, что вызывает появление периферических восходящих и центральных нисходящих ноцицептивных (болевых) импульсов. Последние активизируют выработку эндорфинов и энкефалинов, которые блокируют выделение субстанции Р и снижают болевые ощущения.
Существенное значение в формировании болевого синдрома имеют серотонин и норадреналин. В структурах мозга находится большое количество серотонинергических и норадренергических рецепторов, а в состав нисходящих антиноцицептивных (противоболевых) структур входят серотонинергические и норадренергические волокна. Уменьшение уровня серотонина приводит к снижению болевого порога и усилению болей. Норадреналин опосредует увеличение активности антиноцицептивных систем.
Наличие болевого абдоминального синдрома требует углубленного обследования больного для уточнения механизмов его развития и выбора тактики лечения. Подавляющему большинству больных с наличием соматических болей, как правило, необходимо хирургическое лечение. Висцеральные боли, возникающие у больных как с наличием органических поражений органов пищеварения, так и без них, являются следствием нарушения, в первую очередь, моторной функции последних. В результате в полых органах повышается давление и/или наблюдается растяжение его стенки, и возникают условия для формирования восходящих ноцицептивных импульсов.
В регуляции транспорта ионов кальция участвуют ряд нейрогенных медиаторов: ацетилхолин, катехоламины (норадреналин), серотонин, холецистокинин, мотилин и др. Связывание ацетилхолина с М-холинорецепторами способствует открытию натриевых каналов и вхождению ионов натрия в клетку. Последнее снижает электрический потенциал клеточной мембраны (фаза деполяризации) и приводит к открытию кальциевых каналов, через которые ионы кальция поступают в клетку, вызывая мышечное сокращение.
Серотонин оказывает существенное влияние на моторику желудочно-кишечного тракта, активируя ряд рецепторов, локализирующихся на эффекторных клетках. Выделяют несколько подтипов рецепторов (5-МТ1-4), однако наиболее изучены 5-МТ3 и 5-МТ4. Связывание серотонина с 5-МТ3 способствует расслаблению, а с 5-МТ4 — сокращению мышечного волокна. В то же время механизмы действия серотонина на мышечные волокна желудочно-кишечного тракта до конца не установлены. Имеются лишь предположения о вовлечении в эти процессы ацетилхолина.
Тахикинины, в состав которых входят три типа пептидов (субстанция Р, нейрокинин А и В), связываясь с соответствующими рецепторами миоцитов, повышают их моторную активность не только в результате прямой активации, но и вследствие выделения ацетилхолина. Определенную роль в регуляции моторной функции кишечника играют эндогенные опиаты. При связывании их с μ- и δ-опиоидными рецепторами миоцитов происходит стимуляция, а с κ-рецепторами — замедление моторики пищеварительного тракта.
Основные направления купирования болевого абдоминального синдрома включают: а) этиологическое и патогенетическое лечение основного заболевания; б) нормализацию моторных расстройств; в) снижение висцеральной чувствительности; г) коррекцию механизмов восприятия болей.
Нарушения двигательной функции органов желудочно-кишечного тракта играют значительную роль в формировании не только болевого синдрома, но и большинства диспепсических расстройств (чувство переполнения в желудке, отрыжка, изжога, тошнота, рвота, метеоризм, поносы, запоры). Большинство из указанных выше симптомов могут иметь место как при гипокинетическом, так и при гиперкинетическом типе дискинезии, и только углубленное исследование позволяет уточнить их характер и выбрать адекватную терапию.
Одним из наиболее частых функциональных нарушений, в том числе и с наличием органической патологии органов пищеварения, является спастическая (гиперкинетическая) дискинезия. Так, при спастической дискинезии любого отдела пищеварительного тракта наблюдается повышение внутрипросветного давления и нарушение продвижения содержимого по полому органу, что создает предпосылки для возникновения боли. При этом скорость нарастания давления в органе пропорциональна интенсивности боли.
Спастическая дискинезия мышечной оболочки стенки полого органа или сфинктеров представляет собой наиболее частый механизм развития болевого синдрома при эзофагоспазме, дисфункции сфинктера Одди и пузырного протока, синдроме раздраженного кишечника.
В настоящее время для купирования болевого синдрома в комплексном лечении вышеуказанных заболеваний используются релаксанты гладкой мускулатуры, которые включают несколько групп препаратов. Антихолинергические средства снижают концентрацию интрацеллюлярных ионов кальция, что приводит к мышечной релаксации. Важно отметить, что степень релаксации находится в прямой зависимости от предшествующего тонуса парасимпатической нервной системы. Последнее обстоятельство определяет существенные различия индивидуальной эффективности препаратов данной группы. В качестве спазмолитиков используют как неселективные (препараты красавки, метацин, платифиллин, бускопан и др.), так и селективные М1-холиноблокаторы (гастроцепин и др.). Однако довольно низкая эффективность и широкий спектр побочных эффектов ограничивают их применение для купирования болевого синдрома у значительной части больных.
Механизм действия миотропных спазмолитиков в конечном итоге сводится к накоплению в клетке цАМФ и уменьшению концентрации ионов кальция, что тормозит соединение актина с миозином. Эти эффекты могут достигаться ингибированием фосфодиэстеразы, или активацией аденилатциклазы, или блокадой аденозиновых рецепторов, либо их комбинацией. Основными представителями данной группы препаратов являются дротаверин (но-шпа, но-шпа форте, спазмол), бенциклан (галидор), отилония бромида (спазмомен), метеоспазмил и др. При использовании миогенных спазмолитиков, так же как и М-холиноблокаторов, необходимо учитывать существенные индивидуальные различия их эффективности, отсутствие селективности эффектов (действуют практически на всю гладкую мускулатуру, включая мочевыделительную систему, кровеносные сосуды и др.), развитие гипомоторной дискинезии и гипотонии сфинктерного аппарата пищеварительного тракта, особенно при длительном применении. Данные препараты используются кратковременно (от однократного приема до двух-трех недель) для купирования спазма, а следовательно, болевого синдрома.
В ряду миотропных спазмолитиков следует отметить препарат мебеверин (дюспатолин), механизм действия которого сводится к блокаде быстрых натриевых каналов клеточной мембраны миоцита, что нарушает поступление натрия в клетку, замедляет процессы деполяризации и блокирует вход кальция в клетку через медленные каналы. В результате прекращается фосфорилирование миозина и отсутствует сокращение мышечного волокна. Известно также, что выход ионов кальция из внутриклеточных депо в результате активации α1-адренорецепторов приводит к открытию калиевых каналов, выходу ионов калия из клетки, гиперполяризации и отсутствию мышечного сокращения, что может становиться в течение длительного времени причиной мышечной гипотонии. В отличие от других миотропных спазмолитиков мебеверин препятствует пополнению внутриклеточных кальциевых депо, что в конечном итоге приводит лишь к кратковременному выходу ионов калия из клетки и ее гипополяризации. Последняя предупреждает развитие постоянного расслабления или гипотонии мышечной клетки. Следовательно, назначение мебеверина (дюспатолина) приводит только к снятию спазма без развития гипотонии гладкой мускулатуры, т. е. не нарушает моторики желудочно-кишечного тракта. Препарат оказался эффективным для купирования абдоминальных болей и дискомфорта, нарушений стула, обусловленных синдромом раздраженного кишечника, а также возникающих на фоне органических заболеваний.
Среди миотропных спазмолитиков также обращает на себя внимание препарат гимекромон (одестон). Одестон (7-гидрокси-4-метилкумарин) оказывает избирательное спазмолитическое действие на сфинктер Одди и сфинктер желчного пузыря, обеспечивает отток желчи в двенадцатиперстную кишку, снижает давление в билиарной системе и, как следствие, купирует билиарный болевой синдром. Одестон не обладает прямым желчегонным действием, но облегчает приток желчи в пищеварительный тракт, тем самым усиливая энтерогепатическую рециркуляцию желчных кислот, которые участвуют в первой фазе образования желчи. Преимущество одестона по сравнению с другими спазмолитиками заключается в том, что он практически не оказывает влияния на другие гладкие мышцы, в частности, кровеносной системы и кишечной мускулатуры.
Чрезвычайно перспективным направлением в лечении моторных расстройств является использование селективных блокаторов кальциевых каналов. В настоящее время из этой группы широкое распространение получил пинавериум бромид (дицетел). Дицетел блокирует потенциалзависимые кальциевые каналы миоцитов кишечника, резко снижает поступление в клетку экстрацеллюлярных ионов кальция и тем самым предотвращает мышечное сокращение. К числу достоинств дицетела относятся местное (внутрикишечное) действие препарата, тканевая селективность, отсутствие побочных, в т. ч. и кардиоваскулярных эффектов. Препарат можно применять в течение длительного времени, не опасаясь развития гипотонии кишечника. Клинические исследования показали высокую эффективность дицетела в лечении синдрома раздраженного кишечника и других заболеваний, при которых наблюдается спастическая дискинезия толстой кишки.
В купировании болевого синдрома особая роль отводится препаратам, влияющим на висцеральную чувствительность и механизмы восприятия болей. Это касается, в первую очередь, больных с функциональными заболеваниями желудочно-кишечного тракта (функциональная диспепсия, синдром раздраженного кишечника, функциональные абдоминальные боли и др.) и психогенными абдоминальными болями.
В настоящее время широко обсуждается возможность использования антидепрессантов, антагонистов 5-НТ3, агонистов κ-опиоидных рецепторов, аналогов соматостатина (октреотида). Из них лучше всего изучены антидепрессанты, реализующие противоболевой эффект двумя путями: 1) за счет уменьшения депрессивной симптоматики, учитывая тот факт, что хроническая боль может быть маской депрессии; 2) за счет активации антиноцицептивных серотонинергических и норадренергических систем. Антидепрессанты назначаются в терапевтических (но не в низких) дозах (амитриптилин 50-75 мг/сут., миансерин 30-60 мг/сут. и т. д.), продолжительность их приема должна составлять не менее 4-6 недель. Препараты эффективны в комплексной терапии.
Таким образом, генез абдоминальных болей является полиэтиологическим и полипатогенетическим. Лечение болевого синдрома должно быть направлено на нормализацию структурных и функциональных нарушений пораженного органа, а также на нормализацию функций нервной системы, отвечающих за восприятие болей.
Литература.
1. Вегетативные расстройства. Руководство для врачей. Под ред. проф. А.М. Вейна. М., 1998.
2. Вейн А. М., Данилова А. Б. Кардиалгии и абдоминалгии // РМЖ, 1999. 7, № 9. С. 428-32.
3. Григорьев П. Я., Яковенко А. В. Клиническая гастроэнтерология. М.: Медицинское информационное агентство, 2001. С. 704.
4. Ивашкин В. Т. Синдром раздраженной кишки // Рос. журн. гастроэнтерол., гепатол., колопроктол. 1993, т. 2, № 3. С. 27-31.
5. Яковенко Э. П. Григорьев П. Я. Хронические заболевания внепеченочных желчевыводящих путей. Диагностика и лечение. Метод. пособие для врачей. М.: Медпрактика, 2000. С. 31.
Таблица 1. Этиология абдоминальных болей
Интраабдоминальные причины
Экстраабдоминальные причины
Примечание. Частота заболеваний в рубриках указана в убывающем порядке.