Что такое взвесь в желчном пузыре
Желчный пузырь: песок, густая желчь, взвесь, рыхлый осадок в желчном пузыре (билиарный сладж)
Наша клиника занимается лечением заболеваний органов пищеварения, мы предложим Вам лечение у врача гастроэнтеролога или терапевта с дополнительной подготовкой по гастроэнтерологии. У нас опытные врачи, широкий выбор ультразвуковых и лабораторных исследований. Большая часть исследований входит в программы годового обслуживания – это удобно. Наша задача – найти и по возможности устранить актуальные причины образования сладжа, избежать образования камней и других хирургических осложнений, нормализовать пищеварение.
Билиарный сладж. Причины и симптомы
Билиарный сладж, его еще называют плотная желчь, желчный осадок, желчный песок, микролитиаз, определяют как вязкую взвесь в пузырной желчи с наличием кристаллов или даже мелких камней. Если ситуацию пустить на самотек, возможно постепенное склеивание кристаллов с образованием крупных камней. Поэтому билиарный сладж является первой (предкаменной) стадией желчнокаменной болезни и лечение, проводимое на этой стадии, позволяет предотвратить образование желчных камней.
Желчная колика. Билиарный сладж может сформировать своего рода мягкую пробку, способную закупорить желчевыводящие пути. А желчная колика – это мощное болезненное сокращение стенок желчных протоков, стремящихся вытолкнуть эту пробку, т.е. закупоривший их сладж. Спровоцировать желчную колику может жирная, жареная, острая пища, тряская езда, эмоциональный стресс, прием желчегонных препаратов (например, аллохол).
Симптомы желчной колики:
Диагностика и лечение билиарного сладжа в клинике «Эхинацея»
 |  |
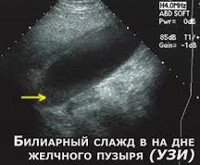
УЗИ желчного пузыря. Левое изображение – осадок на дне желчного пузыря, там же замазкообразная желчь. Справа – взвесь в желчном пузыре.
Билиарный сладж
Билиарный сладж — это патологическое состояние, при котором в желчевыводящей системе образуется взвесь из холестериновых или других кристаллов. Вначале протекает бессимптомно, в последующем проявляется болью в правом подреберье и диспепсией. Диагностируется при помощи УЗИ и динамической сцинтиграфии желчевыводящей системы, дуоденального зондирования, РХПГ и биохимического исследования крови. Терапия предполагает назначение урсодезоксихолевой кислоты, миотропных спазмолитиков, холеретиков, холекинетиков и растительных гепатопротекторов. При обструкции желчевыводящих путей выполняется холецистэктомия, бужирование желчных ходов.
МКБ-10
Общие сведения
Диагностика билиарного сладжа как самостоятельного патологического состояния стала возможной после широкого внедрения ультразвуковых методов исследования печени и желчевыводящих путей. Распространенность расстройства в популяции составляет 1,7-4%, у пациентов с заболеваниями пищеварительного тракта — 7-8%, у больных с гепатобилиарной патологией — 24,4-55%. В состав сладжа входят кристаллы холестерина, муцин, билирубинат кальция и другие пигменты. Наиболее часто болезнь выявляется у женщин старше 55 лет. Большинство гастроэнтерологов и гепатологов рассматривают наличие у пациента кристаллической билиарной взвеси как доклиническую (предкаменную) форму желчнокаменной болезни.
Причины
Билиарный сладж имеет полиэтиологическое происхождение, провоцируется теми же факторами, что и желчнокаменная болезнь. Ключевую роль в возникновении заболевания имеют изменение химического состава желчи и ее застой в желчевыводящих путях. В развитии патологии прослеживается наследственная предрасположенность, вероятность билиарного сладжеобразования у пациентов, родственники которых страдают холелитиазом, увеличивается в 2-4 раза. Специалисты в сфере гастроэнтерологии и гепатологии выделяют несколько групп предпосылок, при которых повышается риск появления сладжа в билиарной системе:
Расстройство может осложнять течение небилиарной патологии. До 8-16% случаев заболевания диагностируется у пациентов, страдающих серповидно-клеточной анемией. При повреждении спинного мозга выше 10 грудного позвонка образование сладжа обусловлено желчепузырной гипокинезией. Пусковым моментом билиарного сладжеобразования часто становятся хирургические вмешательства на органах ЖКТ: шунтирующие операции на желудке, гастрэктомия. В послеоперационном периоде сладж определяется у 42% больных.
Патогенез
Механизм формирования билиарного сладжа основан на возникшем дисбалансе между содержанием литогенных и противонуклеирующих факторов. При высокой концентрации холестерина начинается нуклеация, осаждение его кристаллов в желчи. В последующем преципитированные частицы агрегируются в микролиты, которые увеличиваются в размерах, превращаясь в желчные камни. Ускоренному осаждению холестерина способствуют нарушения желчеотделения функционального или органического генеза. В зависимости от причин сладжеобразования в состав билиарного содержимого могут входить пигменты, кальций и другие компоненты желчи.
Классификация
По происхождению кристаллической взвеси заболевание бывает первичным (эссенциальным) и вторичным, связанным с действием установленных этиологических факторов. При систематизации вариантов билиарного сладжа учитывают состав кристаллов (с преобладанием холестерин-муцинового комплекса, кальциевых солей или билирубинсодержащих пигментов), наличие холелитиаза и сократительную активность желчного пузыря. Для выбора терапевтической тактики важно знать УЗИ-форму болезни:
Симптомы билиарного сладжа
Зачастую болезнь длительное время протекает без явной симптоматики. Клиника неспецифична и обусловлена основной патологией, которая привела к скоплению холестериновых кристаллов в протоках билиарного тракта. Чаще всего пациентов беспокоят болевые ощущения справа в подреберье, связанные с приемом пищи и иррадиирующие в правую лопатку. Интенсивность болевого синдрома зависит от степени поражения желчевыделительной системы. Боль становится более сильной при миграции сладжа и может отдаленно напоминать типичную желчную колику. Также наблюдаются диспепсические симптомы: тошнота и рвота, горечь во рту, дискомфорт в животе после еды. Иногда отмечается изменение характера стула с преобладанием запоров. Общее состояние пациентов с симптоматикой билиарного сладжа не нарушено.
Осложнения
Длительное травмирование стенок желчевыводящих протоков кристаллами и микролитами приводит к воспалительной реакции — холангиту. При желчепузырном застое густой желчи возможно возникновение хронического холецистита. В случае присоединения вторичной инфекции развивается гнойный холангит, эмпиема желчного пузыря. Наиболее частым осложнением билиарного сладжа считается формирование конкрементов крупного размера. Длительное течение заболевания приводит к рубцовым изменениям желчных протоков, стенозирующему папиллиту, что требует хирургического вмешательства. При распространении патологического процесса за пределы билиарной системы возникает дуоденит, криптогенный панкреатит.
Диагностика
Постановка диагноза может быть затруднена, поскольку клиника билиарного сладжа часто сочетается с симптомами другой болезни. Обычно расстройство осложняет течение иной патологии желчных путей, что обуславливает полиморфность и неспецифичность проявлений. Диагностический поиск направлен на исключение других заболеваний с помощью комплексного обследования гепатобилиарной системы. Наибольшей информативностью обладают:
Лейкоцитоз и повышение СОЭ в общем анализе крови свидетельствует об осложнении заболевания. В копрограмме выявляются капли нейтрального жира, повышенное количество желчных кислот. Дополнительно может рассчитываться холестериновый индекс, свидетельствующий о повышении концентрации холестерина в пузырной желчи. Для исключения возможной онкологической патологии выполняется КТ или МРТ брюшной полости.
Чаще всего преципитацию холестерина в системе желчевыведения приходится дифференцировать с функциональными дискинезиями. При этом ключевым критерием болезни становятся УЗИ-признаки наличия в желчи кристаллической взвеси. В отличие от онкологических заболеваний при желчном сладже отсутствуют объёмные новообразования в гепатобилиарной зоне. Организацией обследования пациента занимается гастроэнтеролог или гепатолог.
Лечение билиарного сладжа
Пациентам с впервые выявленными признаками заболевания без клинической симптоматики рекомендовано динамическое наблюдение и устранение факторов, спровоцировавших сладжеобразование, — лечение основной патологии, отмена литогенных средств и коррекция диеты. При постоянном наличии УЗИ-признаков патологической взвеси в течение 3 месяцев назначается консервативная антилитогенная терапия. Схема лечения обычно включает следующие группы лекарственных средств:
Для более быстрой элиминации сладжа применяют энтеросорбенты, блокаторы липаз и регуляторы кишечной моторики, затрудняющие всасывание холестерина в кишечнике. Хирургические методы при выявлении билиарной взвеси используются редко, в основном при наличии терапевтически резистентного спазма или стеноза сфинктера Одди. В подобных случаях для ликвидации холестаза выполняется сфинктеропапиллотомия. При обтурации замазкообразной желчью узких мест желчевыводящих путей может проводиться открытая или лапароскопическая холецистэктомия, эндоскопическое бужирование желчных протоков.
Прогноз и профилактика
Исход билиарного сладжа определяется степенью функциональных и органических изменений в желчевыводящих протоках и желчном пузыре, общим состоянием пациента, наличием сопутствующей патологии. Прогноз благоприятный при известном этиологическом факторе, устранение которого приводит к полному регрессу симптоматики. В остальных случаях существует высокий риск трансформации заболевания в органическую билиарную патологию. Для профилактики сладжа необходимо снизить количество жирных и жареных блюд в рационе, соблюдать интервалы между приемами пищи (не более 3-4 часов), ограничить прием медикаментов, которые могут вызывать спазм сфинктера Одди. Важно проводить своевременную диагностику и лечение заболеваний, приводящих к билиарному застою.
Желчнокаменная болезнь. Все, что вы хотели узнать о ней
Желчнокаменная болезнь, она же «хронический калькулезный холецистит» – длительный многостадийный процесс, при котором периоду камнеобразования предшествуют изменения метаболизма и физико-химических свойств желчи, нарушения моторики желчных путей и желчного пузыря.
Классификация желчнокаменной болезни
Одна из последних классификаций желчнокаменной болезни (ЖКБ) разработана и принята III съездом Научного общества гастроэнтерологов России для применения в клинике.
I стадия ЖКБ – начальная, или предкаменная
II стадия – формирование желчных камней
III. стадия – хронический рецидивирующий калькулезный холецистит.
IV. стадия – осложнения.
Желчнокаменная болезнь. Начальная стадия — билиарный сладж
Билиарный сладж — что это и как выглядит
Термин «билиарный сладж» появился в 70-е годы прошлого столетия и пришел из англоязычной литературы. Билиарный – от латинcкого слова biliaris, что значит желчный, а сладж (англ. Sludge) — «взвесь, грязь, тина, муть, ил, песок, ледяная каша», поскольку нет четкого перевода, то пользуются термином сладж.
В настоящее время под билиарным сладжем понимают любую неоднородность желчи в желчном пузыре и протоках, которую обнаруживают при ультразвуковом исследовании (УЗИ). Обнаружение билиарного сладжа – начальная стадия желчнокаменной болезни, ее предкаменная стадия.
Первые попытки выделить предкаменную стадию ЖКБ впервые были сделаны в 70-е годы прошлого столетия, когда ученые выделили начальную стадию ЖКБ, понимая под ней биохимические изменения качества желчи с последующими физико-химическими нарушениями ее структуры, приводящими к формированию кристаллов холестерина, образование билиарного сладжа.
Прогресс в изучении и диагностике начальных стадий ЖКБ произошел тогда, когда в широкую практику вошло ультрасонографическое исследоание (УЗИ), которое позволило создать классификацию ЖКБ и выделить типы билиарного сладжа. В настощее время к билиарному сладжу относят любую неоднородность желчи, выявляемую при ультразвуковом исследовании.
Основные варианты билиарного сладжа
1. Эхонеоднородная желчь со сгустками
Желчь с наличием единичных или множественных участков повышенной эхогенности, имеющих четкие или размытые контуры, смещаемых, без акустической тени (неплотные сгустки), чаще расположенные по задней стенке желчного пузыря.
2. Взвесь гиперэхогенных частиц
Точечные, единичные или множественные, смещаемые гиперэхогенные образования, не дающие акустическую тень, выявляемые при изменении положения тела.
3. Замазкообразная желчь
Эхонеоднородная желчь с наличием участков, приближающихся по эхогенности к паренхиме печени, смещаемых или фиксированных к стенке желчного пузыря, видимая четким контуром, не дающим акустическую тень.
В клинической практике более чем в 70% случаев встречается вариант билиарного сладжа 2 – взвесь гиперэхогенных частиц, частота обнаружения двух других вариантов сладжа составляет 10-12 %.
Чувствительность ультразвукового исследования в диагностике билиарного сладжа составляет 55-65 %, а специфичность – более 90 %.
Среди пациентов с жалобами, характерными для поражения желчевыводящих путей и желчного пузыря билиарный сладж обнаруживается в 24-55% случаев.
Желчнокаменная болезнь II стадия. Причины и факторы образования холестериновых камней
Среди причин, способствующих формированию билиарного сладжа (БС), выделяют четыре основные группы факторов риска, которыми характеризуется желчнокаменная болезнь.
Факторы, способствующие перенасыщению желчи холестерином:
Таким образом, перенасыщение желчи холестерином является обязательным условием образования БС, но не единственным. Важную роль играет нарушение качества желчи, всех её компонентов, образование слизи и осаждение кристаллов холестерина, нарушение сократительной функции желчного пузыря.
Диагностика билиарного сладжа
Билиарный сладж (БС) может явиться источником камнеобразования в желчном пузыре, причиной билиарного панкреатита, маркером раннего рака желчного пузыря, стенозирующего папиллита (дуоденального сосочка, через который желчь попадает в кишечник).
Билиарный сладж (густая с микролитами желчь) проходит по всей желчевыделительной системе человека, которая имеет огромное количество болевых рецепторов и обуславливает болевой синдром.
Лечение и профилактика билиарного сладжа
Лечебная тактика обсуждается с лечащем врачом с учетом клинических проявлений, данных ультразвукового обследования, длительности существования, причинных факторов билиарного сладжа.
1 группа больных
Если устранение причинного фактора приведет к исчезновению БС, то лекарственное лечение может не потребоваться, достаточно упорядочить режим питания, снизить массу тела. Но если пациент не имеет клинических провлений БС, но на УЗИ на протяжении 3 месяцев сохраняется БС, то показан курс консервативного лечения.
2 группа больных
По картине образования камней в желчном пузыре и появлению осложнений требуют терапевтических мероприятий, исходя из особенностей течения и проявлений БС.
3 группа больных
Больные с высоким риском развития гнойных осложнений и требующих иногда хирургического вмешаительства.
Всем пациентам с билиарным сладжем следует соблюдать режим питания — прием пищи через 3-4 часа. Не голодать! Питание должно быть сбалансированным, содержать белки, углеводы, жиры (в зависимости от функции желчного пузыря), пищевые волокна (отруби, пектины, зерновые, овощи).
Основные задачи консервативной терапии больных билиарным сладжем:
Для решения этих задач в курс консервативного лечения входят разные группы препаратов. Базовым препаратом являются лекарственные средства урсодезоксихолевой кислоты, желчегонные средства, спазмолитические препараты, ферментные препараты, по показаниям курс антибактериальных средств, биологические препараты (Энтеросан).
Курс консервативного лечения определяет врач по результатам обследования индивидуально, учитывая сопутствующие болезни и проводимую терапию по их поводу, результаты динамических исследований эффективности лечения.
Продолжительность курса от 1 – 3 месяцев или более, а затем переход на профилактическое лечение (режим питания, индивидуальное питание, короткие курсы желчегонных препаратов по показаниям, пробиотиков, «по требованию» ферментов, спазмолитиков.
Желчнокаменная болезнь. Клинические симптомы
Желчнокаменная болезнь бессимптомного течения может быть находкой ультразвукового обследования при диспансеризации или проявляться симптомами поражения других органов и систем.
Желчнокаменная болезнь симптомного течения может проявляться болями в верхней половине живота, приступами желчной колики, механической желтухой, желчной диспепсией.
Боль может быть тупой, ноющей, и нередко возникает приступ желчной колики, который является патогномоничным признаком ЖКБ.
Желчная колика характеризуется резкой, спастического характера болью, усиливающейся при вдохе и положении на левом боку, незначительно уменьшающейся — на правом боку. От боли пациент мечется в постели, наблюдается тахикардия (сердцебиение), повышенная потливость, тошнота, незначительная рвота не приносящая облегчения больному, вздутие живота. При желчной колике боль локализуется в правом подреберье или подложечной области, иррадиирует под лопатку справа, или ключицу. Боль может иррадиировать за грудину и в область сердца, имитируя боли в сердце (стенокардию) – холецистокардиальный рефлекс.
Приступ желчной колики требует неотложной помощи, терпеть боль не следует, необходим вызов скорой помощи, возможно, госпитализация, дается оценка состояния больного и показания к оперативному лечению или консервативного ведения больного.
После желчной колики, которая может продолжаться от десятка минут до нескольких часов, может появиться желтуха – желтушность склер и кожных покровов, потемнение мочи, обесцвеченный кал.
Одновременно с приступом желчной колики или без него может возникать билиарная (желчная) диспепсия, которая проявляется ощущением горечи во рту, тошноты, особенно по утрам, иногда рвота, не приносящая облегчение, вздутие живота, склонность к запорам. Эти явления преходящи, могут быть самостоятельными или во время приступа боли в правом подреберье.
Правильная и своевременная диагностика позволяет уточнить заболевание, исключить заинтересованность других органов пищеварения и осложнений и наметить адекватные пути ведения пациента
Желчнокаменная болезнь. Показания к хирургическому лечению
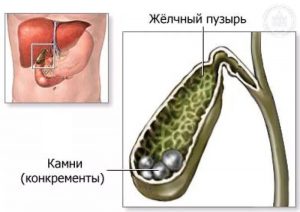
Если в желчном пузыре сформировались камни, то есть два подхода лечения:
Медикаментозное растворение желчных камней
Препаратами уросодезоксихолевой кислоты подлежат камни рентгеннегативные холестериновые при следующих условиях:
Противопоказаниями для растворения камней являются:
Показания к оперативному вмешательству
Виды операций на желчном пузыре
Если у пациента обнаружен небольшой камень при отсутствии клинических проявлений, осложнений и отсутствии каких-либо хронических заболеваний желудочно-кишечного тракта (камненосительство), с операцией можно не торопиться.
Билиарный сладж: нерешенные вопросы
В последние десятилетия наблюдается дальнейший рост частоты желчнокаменной болезни (ЖКБ), которая в России выявляется у 13–20% населения [2]. При этом исследований начальной формы ЖКБ — билиарного сладжа (БС), — в литературе нет.
В последние десятилетия наблюдается дальнейший рост частоты желчнокаменной болезни (ЖКБ), которая в России выявляется у 13–20% населения [2]. При этом исследований начальной формы ЖКБ — билиарного сладжа (БС), — в литературе нет.
Не решено, является ли БС УЗИ-симптомом или болезнью, нет классификации УЗИ-форм БС, формулировок диагноза, прогноза БС, подходов к терапии, тактике ведения пациентов с БС.
Если среди практически здорового населения частота БС не превышает 5–10%, то при гепатобилиарной диспепсии билиарного типа частота БС достигает 24–74% [2].
По нашим данным, из 400 пациентов с различной патологией желудочно-кишечного тракта (ЖКТ) БС был выявлен у 192 (48%).
При избытке холестерина желчь приобретает литогенные свойства, агрегируется и осаждается, создавая основу для формирования БС и конкрементов в желчном пузыре (ЖП). В состав БС входят компоненты желчи, соли кальция и др. Все причины образования БС неизвестны, однако предрасполагающими являются те же факторы, что и при холелитиазе.
Итак, возможно рассматривать БС как начальную (возможно — обратимую) форму ЖКБ.
Клинико-эхографичекие формы и классификация БС. В последней классификации ЖКБ (III съезд Научного общества гастроэнтерологов России, 2002) БС отнесен к I стадии ЖКБ. При определении формы БС мы учитывали УЗИ-идентификацию, одновременно использовали характеристики сократительной функции ЖП (СФЖП) (метод динамической сцинтиграфии).
Начальной формой БС является эховзвесь в ЖП — легко смещаемый осадок мелких частиц. Частота ее составила 22%. Эта форма БС чаще протекает без клинических проявлений, легкообратима, СФЖП сохранена.
Наиболее часто выявляемая форма БС проявляется неоднородной желчью, сгустками, занимающими не более 2/3 ЖП. В нашей работе частота этой формы БС составила 64%. Указанная форма БС отличается рецидивирующим течением, наличием болевого и диспептического синдромов. Отмечается умеренное снижение СФЖП. Данная форма БС в нашем наблюдении прогрессировала до холелитиаза в 20% случаев.
Следующая форма БС, частота которой, по нашим данным, составила 14%, включает в себя УЗИ-проявления БС-нозологии, сочетающиеся со значительно сниженной или утраченной СФЖП («отключенный» ЖП). Мы предлагаем использовать термин «особые формы БС» с указанием вида нарушения реологии желчи. Формы заболевания значимы в определении прогноза.
К особым формам БС следует отнести микрохолелитиаз — множественные мелкие (1–2 мм) плавающие конкременты, заполняющие весь просвет ЖП, СФЖП значительно снижена. Клинически проявляется рецидивирующим, резистентным к консервативной терапии болевым синдромом. На фоне микрохолелитиаза возможно быстрое прогрессирование хронического панкреатита.
Еще одним вариантом БС являются холестериновые полипы — фиксированные к стенке ЖП несмещаемые образования с неоднородной структурой. Отмечаются боли билиарного типа, нарушения холестеринового обмена и снижение СФЖП. Холецистэктомия при этой патологии не всегда оправдана. Холестериновые полипы при отсутствии лечения приводят к быстрому (6–24 мес) формированию конкрементов в ЖП (40%).
Вариантом БС является также замазкообразная желчь, напоминающая солидное образование в ЖП. Клиническая картина варьирует, преобладают гипомоторные характеристики болевого синдрома, выраженные диспептические проявления, запоры, клиника дисбактериоза. Данный вариант БС практически полностью резистентен к консервативному лечению и более чем в 80% случаев сочетается со значительным снижением СФЖП или «отключенным» ЖП.
Авторы предлагают вариант рабочей классификации БС:
По УЗИ-форме БС: эховзвесь — начальные проявления БС; БС-сгустки; особые формы БС (микрохолелитиаз, холестериновые полипы ЖП, замазкообразная желчь при «отключенном» ЖП).
По состоянию СФЖП: с сохраненной СФЖП; со сниженной СФЖП; отключенный ЖП.
По сочетанию с холелитиазом: без конкрементов в ЖП; с конкрементами в ЖП.
Вышеизложенная классификация выделяют опорные позиции для формулировки полноценного клинического диагноза; варианты клинической картины требуют уточнения.
Клиническая картина БС с позиции III Римских критериев. Клиническая картина у пациентов с БС может отсутствовать или проявляться диспепсией, болями билиарного, панкреатического типа. Авторы полагают, что все клинические проявления при БС обусловлены наличием функциональных расстройств сфинктера Одди (СФО) и ЖП.
В III Римских критериях функциональная билиарная патология подразделяется на: E1. Функциональное расстройство ЖП (ФРЖП); Е2. Функциональное билиарное расстройство сфинктера Одди (билиарное ФРСО); Е3. Функциональное панкреатическое расстройство сфинктера Одди (панкреатическое ФРСО) [5].
К общим диагностическим критериям функциональных расстройств ЖП и СФО относятся эпизоды болей продолжительностью не менее 6 мес до установления диагноза и проявляющиеся не менее 3 мес, локализованных в эпигастрии и/или в правом верхнем квадранте живота, а также: продолжительность эпизодов болей 30 мин и более; рецидивы болей; интенсивность болей умеренная или сильная — вплоть до госпитализации; боль не уменьшается после стула, при перемене положения, после приема антацидов.
Подтверждающие критерии — боли могут сочетаться с одним или более из следующих симптомов: тошнота или рвота; иррадиация в спину и/или правую подлопаточную область; пробуждение пациента в середине ночи.
Е1. Функциональное расстройство ЖП. ФРЖП манифестируется билиарными болями, связано с метаболическими нарушениями (гиперсатурация желчи холестерином) или с первичным нарушением моторики ЖП. Диагностические критерии ФРЖП: нормальные показатели печеночных ферментов, конъюгированного билирубина и амилазы/липазы. Дополнительными тестами являются фиброгастродуоденоскопия (ФГДС) и оценка СФЖП. Опорожнение ЖП выражается как фракция выброса (ФВ), измеряется в процентах. Низкая ФВ ЖП в отсутствие холелитиаза позволяет идентифицировать пациентов с первичной дисфункцией ЖП.
В Риме был предложен алгоритм ведения пациентов с указанной патологией с учетом СФЖП (рис. 1).
Косвенным подтверждением правильности диагноза является отсутствие рецидива болей в течение 12 мес после холецистэктомии.
Е2. Функциональное расстройство сфинктера Одди. ФРСО — расстройства моторики СФО, сопровождающиеся болью, повышением уровня печеночных или панкреатических ферментов, дилатацией общего желчного протока или эпизодами панкреатита (рис. 2). Наличие ФРСО предполагается у больных, перенесших холецистэктомию; при идиопатическом панкреатите; рецидивирующих билиарных коликах у больных с неизмененным ЖП и холедохом и нормальным составом пузырной желчи. ФРСО не исключает возможности сочетания с БС.
Е3. Диагностические критерии панкреатического ФРСО (рис. 3): критерии функциональных расстройств ЖП и СФО, повышение амилазы/липазы.
Рабочую классификацию БС можно дополнить разделом по сочетанию БС с клиническими проявлениями; без клинических проявлений (латентное); с клиническими проявлениями (билиарное или панкреатическое ФРСО, ФРЖП); под маской других заболеваний (хронического панкреатита, калькулезного холецистита, хронического гепатита и др.); резистентное к медикаментозной терапии.
Итак, нами определены опорные позиции диагноза, включающие: характеристику клинической картины; наличие изменений биохимических показателей (печеночные ферменты, билирубин, амилаза, липаза); оценку состояния СФО, ЖП (деформации, перегибы, СФЖП, конкременты и т. д.) и поджелудочной железы по данным инструментальных исследований; вид БС.
Следует учитывать, что функциональная патология является диагнозом исключения.
Предлагаемые авторами примеры формулировок диагноза:
Предлагаемые формулировки диагнозов носят дискуссионный характер.
Лечение БС
В связи с вышесказанным не вызывает сомнения, что все пациенты с БС нуждаются в наблюдении и терапии [3]. Мы считаем, что, аналогично существующим терапевтическим подходам у пациентов с ЖКБ, задачами терапии для больных с БС можно назвать следующие: улучшение реологических свойств желчи; нормализацию моторики ЖП, СФО, тонкой кишки; восстановление нормального состава кишечной микрофлоры; нормализацию пищеварения и всасывания.
Улучшение реологических свойств желчи. Вопросы улучшения реологических свойств желчи составляют основу программы лечения при данной патологии. С точки зрения патогенетических механизмов, участвующих в формировании БС, идеальными являются лекарственные средства, которые влияют на основные звенья билиарного литогенеза. К таким средствам, напрямую действующим на эти звенья, относятся препараты желчных кислот. Ряд исследователей рассматривает проведение литолитической терапии БС с помощью препаратов желчных кислот. Показанием при этом служит его стойкое выявление по данным УЗИ на протяжении 3 мес даже при отсутствии клинической симптоматики [8].
В настоящее время из указанной фармакологической группы в клинической практике активно применяются препараты урсодеоксихолевой кислоты (УДХК). Именно они являются основой лечения пациентов с БС.
Среди общего пула желчных кислот доля УДХК в норме не превышает 5%, тогда как при трехмесячном (и более) пероральном приеме препарата УДХК становится доминирующей, составляя более 60% от всех желчных кислот. Таким образом, с помощью этого лекарственного средства можно добиться быстрого и значительного изменения физико-химических свойств одной из сред человеческого организма — желчи. УДХК действует на разные этапы метаболизма холестерина и синтеза желчи. Так, она тормозит всасывание холестерина в кишечнике, оказывает ингибирующее влияние на синтез холестерина, образует жидкие, растворимые кристаллы с холестерином [7].
Следует заметить, что в материалах III Римского консенсуса относительно лечения дисфункций ЖП и СФО обсуждалась потенциальная профилактическая роль УДХК в отношении развития ЖКБ и лечения ее начальной стадии. Авторы Римских критериев в заключительной части документа, намечая перспективы лечения в данной области, отмечают, что УДХК имеет наиболее значимый терапевтический потенциал. Кроме этого, говоря уже об известных эффектах, они сообщили еще об одном положительном аспекте ее применения, который заключается в том, что данная гидрофильная кислота не только уменьшает избыток холестерина в мышечных клетках ЖП с литогенной желчью, но и нормализует эффекты окислительного стресса. Исходя из этого, она может быть применима и к лечению функциональных расстройств ЖП, связанных с ранней стадией заболевания [5].
Продолжительность курса лечения зависит от выраженности клинической картины и формы БС. Для БС в виде эховзвеси обычно достаточно месячного курса урсотерапии. При других формах курс лечения более длительный, но, как правило, не превышает 12 мес.
Наш собственный опыт лечения больных с БС с помощью препарата УДХК базируется на использовании препарата Урсосан. Препарат назначали в виде постепенного (по переносимости) повышения дозы до эффективной — 15 мг на 1 кг массы тела, с однократным приемом через час после ужина. Срок лечения не превышал 6–12 мес. На фоне терапии оценивали динамику клинических симптомов, а по данным УЗИ — макроскопическую картину содержимого ЖП, его объем и ФВ.
На фоне лечения у всех больных отмечалась положительная динамика: исчезали или уменьшались боли в правом подреберье, купировались симптомы билиарной диспепсии. Побочных эффектов не было отмечено ни в одном случае, при биохимическом исследовании крови отклонений от нормы не регистрировалось. Исследование базального объема ЖП свидетельствовало о значимом холеретическом эффекте Урсосана, достигающего своего максимума через 10 дней лечения в максимальной дозе у 90% пациентов. Урсотерапия способствовала восстановлению СФЖП, так как на фоне его приема увеличивались ФВ и коэффициент опорожнения ЖП. Ни у одного из пациентов, проходящих лечение, не было зарегистрировано развития холецистолитиаза и острого панкреонекроза. Важно отметить, что для избежания манифестации болевого синдрома предварительно в течение 1–2 нед назначались селективные спазмолитики, о которых изложено ниже.
У всех больных с эховзвесью БС исчезал к концу первого месяца лечения, в то время как БС в виде сгустков требовал более длительной терапии. Эффективность 6-месячного курса при наличии этого вида патологии составила 85%. Наиболее резистентными к литолитической терапии оказались особые формы БС, что в ряде случаев требовало увеличения дозы УДХК до 20 мг на 1 кг массы тела и удлинения сроков лечения.
Нормализация моторики ЖП, СФО, тонкой кишки. Нарушения моторики болевого синдрома обусловливают целесообразность применения при билиарном ФРСО, ФРЖП и БС препаратов со спазмолитическим действием.
В ряду миотропных спазмолитиков следует отметить препарат мебеверин (Дюспаталин). В отличие от неселективных спазмолитиков он приводит к кратковременному выходу ионов калия из клетки, купирует спазм, но не вызывает гипотонию гладкой мускулатуры, что особенно актуально при сочетании сниженной СФЖП и гипертонуса СФО. Препарат эффективен при купировании болей, дискомфорта и нарушений стула у больных с начальной стадией ЖКБ.
При панкреатическом ФРСО механизм возникновения боли связан с повышением давления в мелких протоках поджелудочной железы. К лечению пациентов с панкреатическим ФРСО, кроме спазмолитиков добавляют препараты с секретолитическим действием: холиноблокаторы, и/или блокаторы протонной помпы, и/или Н2-гистаминоблокаторы.
При неэффективности спазмолитической терапии используют эндоскопические методы (сфинктеропапиллотомию). В материалах Римского консенсуса сфинктеропапиллотомию рекомендуется проводить при стенозе СФО; сопутствующем рецидивирующем панкреатите; отсутствии эффекта от консервативной терапии БС и прогрессировании изменений в ЖП; при особых формах БС (в некоторых случаях).
В результате анализа нами были определены показания к эндоскопическому и хирургическому лечению (табл.).
До 2 баллов — операция не рекомендована; 3–4 балла — относительные показания (после медикаментозного лечения); 5–6 баллов — абсолютные показания.
Восстановление нормального состава кишечной микрофлоры при БС. Антибактериальные препараты рекомендуются только при верифицированной чувствительной условно-патогенной флоре в кишечнике. По нашим данным, частота кишечного дисбактериоза в группе с БС была более 70%.
Препаратами выбора при этом считали фторхинолоны первого поколения (ципрофлоксацин) (накапливаются в желчи, эффект вторичного прохождения через ЖКТ); используются и невсасывающиеся в кишечнике антисептики (Рифаксимин).
При отсутствии показаний к антибиотикам кишечную санацию следует проводить пребиотиками. Препаратами выбора в данном случае являются Эубикор и/или Дюфалак (лактулоза).
У больных с БС, дополнительно получающих Эубикор, уменьшается выраженность дисбактериоза, проявлений метаболического синдрома и дислипопротеидемии, что улучшает реологию желчи.
Дюфалак реализует свое действие в толстой кишке, способствует нарастанию биомассы сахаролитической флоры, увеличению объема кишечного содержимого. Кроме этого, препарат обладает слабительным действием [4].
Нормализация пищеварения и всасывания. Антациды повышают интрадуоденальный уровень рН, связывают органические и деконъюгированные желчные кислоты, уменьшая секреторную диарею. Препаратами выбора являются антациды с сорбционным эффектом типа Фосфалюгеля.
Показаниями для назначения полиферментных препаратов у пациентов с БС являются: повреждение поджелудочной железы при дуоденальной гипертензии, повышении давления в протоках поджелудочной железы; нарушение эмульгации жиров, активирования панкреатических протеолитических ферментов. В данной группе рекомендуются препараты без желчных кислот с адекватным содержанием по липазе и протеазам в минимикросферической форме — Креон 10000 и 25000 ЕД.
Итак, в лечении пациентов с БС целесообразно последовательное назначение различных групп препаратов, поэтому при наличии клинических проявлений у пациентов с БС варианты ступенчатой и симптоматической терапии должны быть адаптированы индивидуально к больному.
Ориентировочные схемы лечения пациентов с БС
Далее рекомендуется проведение поддерживающей терапии Урсосаном по 1–2 капсулы 1 раз в день в течение 3 мес (2 курса в год продолжительностью до нескольких лет).
I ступень: Полиферментный препарат Креон 10000 — по 1 капсуле 3 раза в день с пищей, длительность курса 2–4 нед; спазмолитик Дюспаталин — по 1 капсуле 2 раза в день за 20 мин до завтрака и ужина, длительность курса — 2–4 нед.
При билиарном типе расстройств СФО, как правило, назначают антациды — Фосфалюгель по 1 пакетику через час после еды и на ночь, длительность курса — 2–4 нед.
При панкреатическом типе ФРСО рекомендуются: холинолитики — Бускопан по 1 таблетке 3 раза в день за 30 мин до еды, курс лечения — 4 нед, и/или блокаторы протонной помпы — Париет — 10–20 мг 1 раз в день утром, курс — 4 нед, и/или Н2-гистаминоблокаторы — Фамосан — 20 мг на ночь, курс — 4 нед.
II ступень: Пребиотики — Эубикор по 2 пакетика 3 раза в день, курс — 3–6 мес и/или Дюфалак по 3–5 мл 1 раз в день с утра до еды, 200 мл на курс; по показаниям — антибиотик ципрофлоксацин, по 500 мг 2 раза в день, курс — 5–7 дней.
III ступень: Воздействие на реологию желчи — Урсосан — 15 мг/кг 1 раз в день, длительность лечения определяется индивидуально: от 3 мес до нескольких лет, при необходимости — в комбинации со спазмолитиком (Дюспаталин), курс — 4–8 нед.
Далее рекомендуется проведение поддерживающей терапии Урсосаном по 1–2 капсулы 1 раз в день сроком 3 мес, 2 курса в год продолжительностью до нескольких лет.
В заключение хотелось бы отметить: несмотря на то, что у пациентов с изменениями реологии желчи нет правил формулировки диагноза, стандартов диагностики и лечения, данное состояние является «бомбой» как замедленного действия в виде прогрессирования ЖКБ, хронического панкреатита и других заболеваний ЖКТ, так и взрывного характера, когда БС служит фоном для панкреонекроза. Поэтому рассматриваемые в рамках статьи вопросы требуют тщательного обсуждения с принятием решений для внедрения в клиническую практику.
Литература
М.: ГЭОТАР-МЕД, 2002. С. 676.
С. Н. Мехтиев, доктор медицинских наук, профессор
В. Б. Гриневич, доктор медицинских наук, профессор
Ю. А. Кравчук, кандидат медицинских наук
Р. Н. Богданов
Военно-медицинская академия им. С. М. Кирова, Санкт-Петербург