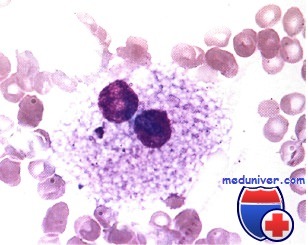
Что такое бласты в костном мозге
Что такое бласты в костном мозге
На основании общеклинического анализа крови сложно дать оценку состояния гемопоэза. Более полное представление дает изучение костного мозга (цитологическое, цитохимическое и др.).
Цитологический анализ костного мозга играет большую роль в диагностике заболеваний кроветворной системы. Подсчет миелограммы дает представление о характере эритропоэза (нормобластический или мегалобластический), позволяет обнаружить клетки, характерные для различных заболеваний системы крови (множественной миеломы, острых лейкозов, хронического миелолейкоза, хронического лимфолейкоза, лейкемизированных неходжкинских лимфом, болезни Гоше, Ниманна-Пика, метастазов рака в костном мозге и др.).
Данные миелограммы необходимы для проведения дифференциального диагноза с лейкемоидными реакциями. Сопоставление данных костномозгового кроветворения с картиной периферической крови и клинической симптоматикой позволяет уточнить причину анемии.
Имеются абсолютные и относительные показания к стернальной пункции.
Абсолютные показания: все анемии (кроме типичной железодефицитной), различные цитопении (одноростковая, двуростковая, панцитопения), острые лейкозы, хронические лейкозы в начальной стадии (для подтверждения диагноза и исключения лейкемоидных реакций), выраженное изолированное увеличение СОЭ (для исключения множественной миеломы и макроглобулинемии Вальденстрема), подозрение на метастазы злокачественной опухоли в костном мозге.
Относительные показания: железодефицитные анемии, хронические лейкозы в развернутой стадии.
Аспирационная биопсия костного мозга является технически простым, безопасным и легкодоступным методом. Наиболее часто используется стернальная пункция, предложенная в 1927 г. М. И. Аринкиным и впервые выполненная на кафедре факультетской терапии Военно-медицинской академии. При необходимости можно пунктировать гребень или бугристость подвздошной кости, у детей — пяточную кость. Пункция грудины выполняется иглой И. А. Кассирского с предохранительным щитком. После взятия аспирата костного мозга производят подсчет количества миелокариоцитов, мегакариоцитов, ретикулоцитов, готовят мазки для подсчета миелограммы.
Нормальная миелограмма
| Показатели миелограммы | Среднее значение (%) | Пределы колебаний (%) |
| Ретикулярные клетки | 0,9 | 0,1-1,6 |
| Недифференцированные бласты | 0,6 | 0,1-1,1 |
| Миелобласты | 1,0 | 0,2-1,7 |
| Промиелоциты | 2,5 | 1,0-4,1 |
| Миелоциты нейтрофильные | 9,6 | 7,0-12,2 |
| Метамиелоциты нейтрофильные | 11,5 | 8,0-15,0 |
| Палочкоядерные нейтрофилы | 18,2 | 12,8-23,7 |
| Сегментоядерные нейтрофилы | 18,6 | 13,1-24,1 |
| Всего клеток нейтрофильного ряда | 60,8 | 52,7-68,9 |
| Миелоциты эозинофильные | 0,1 | 0,0-0,2 |
| Метамиелоциты эозинофильные | 0,2 | 0,1-0,4 |
| Эозинофилы | 2,8 | 0,4-5,2 |
| Всего клеток эозинофилъного ряда | 3,2 | 0,5-5,8 |
| Миелоциты базофильные | 0,1 | 0-0,3 |
| Базофилы | 0,1 | 0-0,3 |
| Всего клеток базофильного ряда | 0,2 | 0-0,5 |
| Лимфобласты | 0,1 | 0-0,2 |
| Пролимфоциты | 0,1 | 0-0,2 |
| Лимфоциты | 8,8 | 4,3-13,3 |
| Всего клеток лимфоидного ряда | 9,0 | 4,3-13,7 |
| Монобласты | 0,1 | 0-0,2 |
| Моноциты | 1,9 | 0,7-3,1 |
| Плазмобласты | 0,1 | 0-0,2 |
| Проплазмоциты | 0,1 | 0,1-0,2 |
| Плазматические клетки | 0,9 | 0,1-1,8 |
| Эритробласты | 0,6 | 0,2-1,1 |
| Нормобласты базофильные | 3,6 | 1,4-5,8 |
| Нормобласты полихроматофильные | 12,9 | 8,9-16,9 |
| Нормобласты оксифильные | 3,2 | 0,8-5,6 |
| Всего клеток эритроидного ряда | 20,5 | 14,5-26,5 |
| Мегакариоциты | 0,4 | 0,2-0,6 |
Миелокариоциты миелограммы. У здоровых людей количество миелокариоцитов (всех ядросодержащих клеток костного мозга) в камере Горяева составляет 50-250•10 9 /л.
Мегакариоциты миелограммы. Нормальное количество мегакариоцитов в камере Фукса-Розенталя составляет 0,05-0,1•10 6 /л. Необходимо также определять количество мегакариоцитов в окрашенных мазках в 250 полях зрения под малым увеличением и при подсчете миелограммы в процентах.
Следует помнить, что снижение уровня миелокариоцитов и мегакариоцитов в миелограмме отмечается также при разведении аспирата периферической кровью (технические погрешности при выполнении стернальной пункции).
Ретикулоциты миелограммы. Нормальное количество ретикулоцитов в костном мозге составляет 20-30%о. Увеличение их числа наблюдается при гемолитических и постгеморрагических анемиях.
Морфологический анализ клеток костного мозга (подсчет миелограммы) производят на 500 клеток костного мозга, после чего вычисляют процентное содержание каждого вида клеток.
При анализе миелограммы необходимо оценить клеточность костного мозга (нормо-, гипо- или гиперклеточный), дать качественную характеристику всех клеточных рядов с определением индексов созревания, лейкоэритробластического соотношения, характера эритропоэза (нормобластический, мегалобластический или с мегалобластоидными чертами) и количества митозов. Отдельно следует оценить мегакариоцитопоэз (количество и функция мегакариоцитов).
Костномозговой индекс созревания нейтрофилов определяется по формуле: (промиелоциты + миелоциты + метамиелоциты)/ (палочкоядерные + сегментоядерные нейтрофилы)
В норме костномозговой индекс созревания нейтрофилов равен 0,6-0,8.
Индекс созревания эритроидных клеток определяется по формуле: (полихроматофильные + оксифильные нормоциты)/(эритробласты + базофильные + полихроматофильные + оксифильные нормоциты)
В норме индекс созревания эритроидных клеток равен 0,8-0,9.
Уменьшение индекса свидетельствует о задержке гемоглобинизации и/или преобладании молодых базофильных нормоцитов, дает возможность ориентировочно оценить запасы и обмен железа в организме.
Лейкоэритробластическое соотношение определяется по формуле: (гранулоциты): (ядросодержащие клетки эритроидного ряда) и в норме составляет 3-4:1.
Количество митозов в норме составляет 3,5 на 1000 для клеток гранулоцитарного ряда и 5 на 1000 — для клеток эритроидного ряда.
Заключение по миелограмме не должно быть категоричным, поскольку для постановки диагноза необходимо учитывать клинические данные и показатели периферической крови.
Для более полной характеристики гемопоэза, особенно мегакариоцитопоэза, в ряде случаев требуется гистологическое исследование костного мозга методом трепанобиопсии.
Определение сидеробластов и сидероцитов в миелограмме
При железодефицитных и сидеробластных анемиях важно определять количество сидероцитов и сидеробластов — эритроцитов и эритробластов, содержащих в цитоплазме железо в виде гемосидерина и ферритина (зернышки синего цвета при окраске по Перлсу диаметром 0,2-1,5 мкм). У здоровых людей в периферической крови содержится 1,1-3,0% (в среднем 1,6%) сидероцитов. Содержание сидеробластов в костном мозге составляет 15-40% от всех клеток эритроидного ряда; количество гранул в них обычно 1-2 (не более 4).
Клиническое значение. При хронических железодефицитных анемиях отмечается снижение количества сидероцитов и сидеробластов в костном мозге, гранулы железа в них практически выявить не удается.
Увеличение количества сидеробластов с большим количеством гранул железа в каждом из них, появление кольцевых форм сидеробластов наблюдается при наследственных и приобретенных сидеробластных анемиях (интоксикация свинцом, один из вариантов миелодиспластического синдрома — рефрактерная анемия с кольцевыми сидеробластами).
Наряду с исследованием крови и костного мозга для диагностики специфических поражений и осложнений проводимой терапии в ряде случаев необходим анализ биологических жидкостей (мочи, кала, мокроты, экссудатов, ликвора).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Острый миелоидный лейкоз
Что такое острый миелоидный лейкоз?
Острый миелоидный лейкоз – это поражение костного мозга, из-за которого измененные белые кровяные клетки размножаются слишком быстро.
Заболевание, которое обыватели называют «раком крови», может возникнуть у людей любого пола и возраста, но чаще всего встречается у мужчин от 65 лет и старше.
Как развивается острый миелоидный лейкоз?
Острый миелоидный лейкоз (ОМЛ) начинается в костном мозге – мягкой внутренней части костей, состоящей из жировых и кроветворных клеток, включая стволовые, которые становятся:
Лейкоз начинается с изменения ДНК – содержащейся в каждой клетке нашего тела молекулы, в которой зашифрована вся информация об организме. Такие «поломки» возникают из-за воздействия химикатов, радиации, различных заболеваний или случайных сбоев, и приводят к производству слишком большого количества бластов – быстро растущих незрелых, то есть не работающих белых кровяных телец.
Нормальные бласты со временем превращаются в полезные клетки крови, а при лейкозе они становятся опухолевыми, активно размножаются и постепенно вытесняют нормальные, что приводит к ряду тяжелых последствий. У здорового человека их не много – они составляют 5% или меньше от костного мозга, а в крови не обнаруживаются. Для того, чтобы врач поставил диагноз «острый миелоидный лейкоз», их должно быть не менее 20%.
Такие клетки не просто циркулируют по организму – они распространяются в различные органы, включая лимфатические узлы, печень, селезенку, яички, головной и спинной мозг, скапливаются и повреждают их.
Врачи выделяют две основных формы миелоидного лейкоза:
— острый – развивающийся внезапно и быстро;
— и хронический – при данном типе заболевания бласты вытесняют здоровые клетки крови гораздо медленнее, чем при остром.
Причины возникновения острого миелоидного лейкоза
Точные причины развития данного заболевания врачам до сих пор не известны – они знают лишь о факторах, которые могут спровоцировать его возникновение:
Симптомы острого миелоидного лейкоза
Признаки лейкоза проявляются примерно одинаково как у детей, так и у взрослых, и могут выглядеть следующим образом:
Диагностика острого миелоидного лейкоза
Тщательная диагностика крайне важна, поскольку в ее ходе доктор может не только установить сам факт наличия заболевания, но и понять, какое именно лечение подходит конкретному пациенту.
Диагностика начинается с обычного медицинского осмотра и поисков синяков, кровоподтеков или возможных признаков инфекции, после чего назначается целый ряд процедур:
Лечение острого миелоидного лейкоза
Борьба с лейкозом – задача сложная и требует участия сразу нескольких врачей – не только гематолога, но и онколога, химиотерапевта и других.
В Онкоцентре «Лапино-2» есть целая команда отличных специалистов, которые не просто быстро выявят заболевание, но и проведут любые необходимые лечебные процедуры.
Вам не придется задаваться вопросом «что делать?» и «к кому обращаться?» – у нас вы получите четкий план действий, следуя которому пройдете терапию без очередей, задержек и нервов.
При лечении миелоидного лейкоза врачи применяют несколько методов.
Статус острого миелоидного лейкоза после лечения
Долгосрочные прогнозы каждого пациента в немалой степени зависят от того, насколько хорошо и быстро заболевание поддается лечению: чем лучше первая реакция организма, тем оптимистичнее перспективы.
Активное заболевание: после лечения в костном мозге есть больше 5% бластов, либо после проведенной терапии произошел рецидив – возвращение болезни.
Прогнозы и выживаемость при остром миелоидном лейкозе
Перспективы каждого человека индивидуальны и зависят от большого количества факторов.
Для каждого вида заболевания есть своя статистика.
После индукции – первого же курса химиотерапии выходят в ремиссию, то есть нормализуют количество клеток крови, около 90% обладателей острого промиелоцитарного лейкоза. Для всех остальных типов эта цифра составляет примерно 67%.
Кроме того, многие люди 60+ не реагируют на лечение, и всего лишь у половины из них после индукции наступает ремиссия.
У детей статистика своя: от 85% до 90% из них выходят в ремиссию после индукции, а их пятилетняя выживаемость составляет от 60% до 70%.
Острый миелобластный лейкоз
Острым миелобластным лейкозом (наиболее часто используемая аббревиатура — ОМЛ) называют злокачественную патологию крови и костного мозга, характеризующуюся бесконтрольным продуцированием незрелых (бластных) миелоцитарных клеток — эритроцитов, гранулоцитов, нейтрофильных лейкоцитов, тромбоцитов. Заболевание диагностируется в случаях, когда в миелограмме обнаруживается свыше 20% незрелых клеток. Его характерной особенностью является быстрое течение: в течение нескольких месяцев незрелые клетки начинают преобладать в составе крови, из-за чего она перестаёт выполнять свои основные функции. Состояние больного резко ухудшается, и при отсутствии лечения прогноз крайне неблагоприятен.
Онкогематологи различают несколько десятков разновидностей острого миелоидного лейкоза, которые группируются по сходным признакам:
В зависимости от формы заболевания врач выбирает тактику лечения, так как продолжительность ремиссий и общий прогноз для разных видов имеют серьёзные отличия.
Симптомы
В начальной стадии острого миелобластного лейкоза симптомы практически отсутствуют, с развитием болезни у пациента развиваются:
Причины и факторы риска
В настоящее время неизвестно, какие именно воздействия побуждают ростки крови к злокачественным мутациям, однако онкологи хорошо изучили факторы, способствующие развитию острого миелобластного лейкоза.
Диагностика
Лабораторные анализы крови и образцов костного мозга являются основными способами диагностики острого миелобластного лейкоза. Это:
Кроме того, пациенту назначают инструментальные исследования внутренних органов для оценки их состояния: УЗИ брюшной полости, ЭКГ, рентген грудной клетки. Впоследствии могут быть назначены другие анализы и исследования.
Лечение
Основным методом лечения острого миелобластного лейкоза является химиотерапия, которая проводится в два этапа:
Интенсивная терапия, применяемая на этапе индукции, позволяет достигнуть ремиссии примерно в 70% клинических случаев. Но заканчивать на этом лечение категорически не следует, так как без программы консолидации у пациентов практически всегда спустя некоторое время наступает рецидив.
Консолидационный этап, в зависимости от состояния больного, включает до пяти курсов химиотерапии. Если риск рецидива достаточно высок, проводится пересадка костного мозга и/или стволовых клеток кроветворения. Лучшими донорами считаются родные братья и сёстры, особенно однояйцевые близнецы.
Кроме того, пациентам часто назначают введение эритроцитарной массы, трансфузионную терапию (переливания крови и её препаратов). Тактика лечения обычно выбирается в соответствии с возрастом пациента. Ремиссия считается достигнутой, если количество миелобластных клеток в костном мозге удаётся снизить до 20% и менее.
Прогнозы
При остром миелоидном лейкозе прогноз жизни зависит от возраста больного — после 60 лет шансы на выздоровление составляют 20-25%, тогда как у более молодых пациентов они достигают 70, а в некоторых клиниках и 90%. Ухудшают перспективы выздоровления генетические заболевания (болезнь Дауна и др.). В случае, если рак крови носит вторичный характер, возможно только паллиативное лечение.
Профилактика
Специфических способов предупреждения острого миелоцитарного лейкоза не существует. Чтобы вовремя начать лечение, необходимо регулярно проходить профилактические обследования, сдавать анализы. Пациентам, завершившим курс лечения, не рекомендуется менять климатическую зону постоянного проживания. Кроме того, им следует отказаться от физиотерапевтических процедур.
Реабилитация
Химиотерапия и особенно пересадка костного мозга создают огромную нагрузку на организм, поэтому пациент должен строго соблюдать все клинические рекомендации при остром миелобластном лейкозе, чтобы достигнуть выздоровления. Они включают процедуры выведения токсинов из крови, строгое соблюдение правил антисептики, меры по повышению иммунитета и восстановлению микрофлоры кишечника. Большое значение придаётся антистрессовой терапии и профилактике депрессии, улучшению качества сна.
Диагностика и лечение острого миелобластного лейкоза в Москве
Клиника Института ядерной медицины проводит диагностические исследования для выявления острого миелобластного лейкоза. В случае подтверждения диагноза вы можете пройти лечение у квалифицированных онкогематологов, врачей высшей категории. Регулярное участие в международных конференциях и семинарах, стажировки в зарубежных клиниках позволяют нашим специалистам овладевать самыми передовыми медицинскими методиками для успешного лечения пациентов.
Вопросы и ответы
Почему при лечении острого миелобластного лейкоза возникают побочные эффекты?
Воздействие химиопрепаратов убивает не только бластные онкоклетки, но и здоровые клетки крови, что приводит к развитию интоксикации организма, проявляющейся в тошноте, слабости, повышенной подверженности инфекциям. Чтобы минимизировать этот эффект, используют различные поддерживающие меры — переливание препаратов крови, лейкаферез и другие процедуры.
Сколько живут с острым миелобластным лейкозом?
Возможность прожить более пяти лет у пациентов с острым миелоидным лейкозом зависит от формы заболевания и возраста. В некоторых случаях выживаемость составляет менее 20%, при других формах болезни превышает 70%. Шансы на выздоровление существуют всегда, а повысить их можно, обратившись в хорошую клинику с современным медицинским оборудованием и опытными онкогематологами.
Когда проводят трансплантацию при остром миелобластном лейкозе?
Оптимальный период для трансплантации — после достижения первой ремиссии. Она показана при высоком риске рецидива, при обнаружении цитогенетических изменений в поражённых клетках, а также при наличии других заболеваний крови. Как правило, в случае успешного восстановления после пересадки рецидивов болезни не происходит.
Что такое бласты в костном мозге
Острые лейкозы – это самые опасные и стремительные болезни крови. При острых лейкозах происходит поломка на уровне самых молодых клеток крови, клеток-предшественников, клеток-бластов, которые являются одним из подвидов белых кровных телец, лейкоцитов. Слово бласт происходит от слова blastos, что по-гречески означает «росток, зародыш, побег». Бласты – это быстро растущие клетки. Здоровая бластная клетка со временем развивается в какую-либо полезную клетку крови. В норме число бластов не превышает 1% от всех клеток костного мозга. В кровь они почти никогда не выходят. Если человеку срочно понадобилось большое число каких-нибудь клеток крови (например, лейкоцитов при тяжелой инфекции), то бластов организм может вырабатывать и больше, но все же их относительное число редко превышает 10%.
Бласты, которые размножаются при остром лейкозе, другие. Их можно сравнить с хулиганами-тунеядцами в человеческом обществе, потому что они не работают, питаются запасами организма и вместо собственного развития в полезные клетки быстро плодят себе подобных. Лейкозные бласты вытесняют здоровые клетки крови из их дома внутри костей и поселяются там сами. Из-за этого нарушается процесс обновления нормальной крови, начинается ее дефицит: быстро снижается гемоглобин, тромбоциты, здоровые лейкоциты. Пациент начинает слабеть, могут появиться самопроизвольные кровотечения и высокая температура. В анализе крови врач видит снижение гемоглобина и тромбоцитов и резкое повышение лейкоцитов за счет опухолевых клеток-бластов. Больше всего опухолевых клеток в костном мозге.
Принципиально врачи выделяют два типа бластов: лимфобласты и миелобласты. В зависимости от типа бластов и лейкозы бывают лимфобластные и миелобластные (нелимфобластные). Это зависит от того, в начале какого из двух путей развития клетки крови произошла авария.
В норме из здоровых лимфобластов (клеток-предщественников) образуются высокоспециализированные клетки иммунной системы В- и Т- лимфоциты. Задачи В- и Т-клеток можно сравнить с задачами войск специального назначения, которые действуют точно и эффективно. Из миелобластов в дальнейшем получаются остальные виды клеток: красные кровяные тельца, тромбоциты, гранулоциты. Красные кровяные тельца (эритроциты) – переносят кислород, тромбоциты отвечают за свертывание крови, если мы, например, поранились. Гранулоциты – «общевойсковая» часть иммунной системы, они действуют более массированными ударами.
Если произошла поломка, то нормальные клетки не созревают, а бласты остаются недоразвитыми. По внешнему виду бласта, а также с помощью проточной цитометрии можно определить, какая клетка могла бы из него получиться. Это важно для выбора лечения и понимания, насколько успешным будет лечение. Вид клеток-предшественников врачи обозначают в диагнозе, например: острый В-лимфобластный лейкоз (лейкоз из клеток-предшественников В-лимфоцитов), острый монобластный лейкоз (лейкоз из клеток-предшественников моноцитов) и т.д.
Диагноз «острый лейкоз» ставят, если выясняют, что бластов в костном мозге пациента более 20%. Чтобы понять, какой именно лейкоз у больного, делают проточную цитометрию бластов.
Острые лейкозы бывают очень разные. Лейкоз, например, может появиться «на ровном месте», то есть у человека, у которого никогда не было никаких болезней страшнее насморка. Такими лейкозами обычно болеют дети и молодые люди. У людей старшего возраста острые лейкозы, как правило, вторичны. Это значит, что в результате каких-то причин (химиотерапия по поводу других болезней, облучение или отравление некоторыми химическими веществами) может нарушиться кроветворение, то есть появляется так называемый миелодиспластический синдром (мы уже описывали его в других разделах нашего сайта). Последней ступенью миелодиспластического синдрома является вторичный острый лейкоз. Первичные лейкозы более агрессивны, чем вторичные, но все лейкозы лечат по единым принципам. Чтобы полностью вылечить пациента, часто необходимо сделать пересадку донорских стволовых клеток крови.
О некоторых типах острых лейкозов мы расскажем в этой главе:
Что такое бласты в костном мозге
Лейкоз – это злокачественное заболевание, при котором в костном мозге нарушается процесс кроветворения. В результате в кровь попадает большое количество незрелых лейкоцитов, которые не справляются со своей основной функцией – защитой организма от инфекций. Постепенно они вытесняют здоровые клетки крови, а также проникают в различные органы, нарушая их работу.
Рак крови – одно из самых распространенных онкологических заболеваний, которое встречается как у детей, так и у взрослых. Прогноз заболевания зависит от множества факторов: типа лейкоза, возраста пациента, сопутствующих заболеваний. За последние десятилетия были разработаны и постоянно совершенствуются методы эффективного лечения лейкемии.
Лейкемия, белокровие, рак крови.
Leukemia, leucosis, bloodcancer.
Симптомылейкоза могут развиваться остро или постепенно. Они неспецифичны, зависят от типа лейкоза и на начальных этапах могут напоминать грипп или другое инфекционное заболевание.
Симптомами лейкоза являются:
Общая информация о заболевании
Все клетки крови – лейкоциты, эритроциты, тромбоциты – образуются в костном мозге – специфической кроветворной ткани, которая находится в костях таза, грудине, позвонках, ребрах, длинных трубчатых костях. Он содержит стволовые клетки, которые дают начало всем клеткам крови. В процессе деления из них сначала формируются лимфоидные и миелоидные стволовые клетки. Из лимфоидных стволовых клеток образуются лимфобласты, а из миелоидных – миелобласты, а также предшественники эритроцитов и тромбоцитов. Из лимфобластов и миелобластов получаются лейкоциты. Бласты отличаются от зрелых лейкоцитов строением и функциями и должны пройти через ряд последовательных делений, в ходе которых образуются все более специализированные клетки-предшественники. После последнего деления из предшественников формируются зрелые, функциональные клетки крови. Таким образом, из лимфоидных стволовых клеток образуются лимфоциты (разновидность лейкоцитов), а из миелоидных – эритроциты, тромбоциты и остальные виды лейкоцитов (нейтрофилы, базофилы, эозинофилы и моноциты). Это зрелые клетки крови, способные выполнять свои специфические функции: эритроциты доставляют кислород к тканям, тромбоциты обеспечивают свертываемость крови, лейкоциты – защиту от инфекций. После выполнения своей задачи клетки погибают.
Весь процесс деления, гибели и созревания клеток крови заложен в их ДНК. При ее повреждении нарушается процесс роста и деления клеток крови, преимущественно лейкоцитов. В кровь попадает большое количество незрелых лейкоцитов, не способных выполнять свою функцию, и в результате организм не справляется с инфекциями. Незрелые клетки очень активно делятся, живут дольше, постепенно вытесняя другие клетки крови – эритроциты и тромбоциты. Это приводит к анемии, слабости, частым длительным кровотечениям, кровоизлияниям. Незрелые лейкоциты также могут проникать в другие органы, нарушая их функцию, – в печень, селезенку, лимфатические узлы, головной мозг. В результате пациент жалуется на боли в животе и в голове, отказывается от еды, худеет.
В зависимости от того, какой тип лейкоцитов вовлечен в патологический процесс и как быстро развивается заболевание, различают следующие виды лейкозов.
Таким образом, при острых лейкозах в костном мозге и крови накапливается большое количество незрелых, бесполезных лейкоцитов, что требует незамедлительного лечения. При хронических лейкозах заболевание начинается постепенно, в кровь попадают более специализированные клетки, способные какое-то время выполнять свою функцию. Они могут протекать годами, не проявляя себя.
Кто в группе риска?
Основные методы диагностики лейкемии
Изменение уровня лейкоцитов, эритроцитов, тромбоцитов, внешний вид лейкоцитов, степень их зрелости позволяют врачу заподозрить у пациента лейкоз. Похожие изменения в соотношении клеток крови возможны и при других заболеваниях – инфекциях, иммунодефицитных состояниях, отравлениях токсическими веществами, – однако при них в крови отсутствуют бласты – предшественники лейкоцитов. Бласты имеют характерные признаки, хорошо различимые под микроскопом. Если они обнаружены в крови, велика вероятность того, что у пациента один из видов лейкоза, поэтому необходимо дальнейшее обследование.
Дополнительно врач может назначить:
Тактика лечения лейкоза определяется типом заболевания, возрастом пациента и его общим состоянием. Оно проводится в специализированных гематологических отделениях больниц. Лечение острого лейкоза необходимо начинать как можно раньше, хотя в случае хронического лейкоза при медленном прогрессировании заболевания и хорошем самочувствии терапия может быть отложена.
Существует несколько методов лечения лейкемии.
Прогноз заболевания зависит от типа лейкоза. При остром лимфобластном лейкозе более 95 % пациентов излечивается, при остром миелобластном – около 75 %. При хронических лейкозах на прогноз влияет стадия заболевания, на которой начато лечение. Этот тип лейкоза прогрессирует медленно, и средняя продолжительность жизни пациентов составляет 10-20 лет.
Специфическая профилактика лейкозов отсутствует. Для своевременной диагностики заболевания необходимо регулярно проходить профилактические медицинские осмотры.
Рекомендуемые анализы