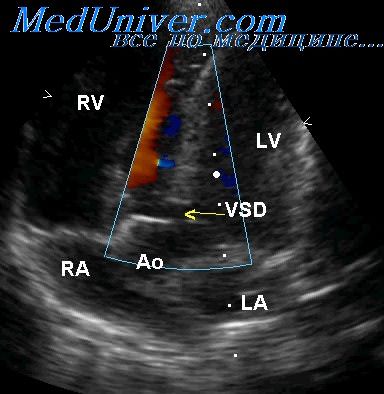
Что такое дефект предсердной перегородки у новорожденного
Что такое дефект предсердной перегородки у новорожденного
Дефекты межпредсердной перегородки — относительно часто встречающиеся пороки развития.
В зависимости от особенностей развития выделяют так называемые первичные и вторичные дефекты межпредсердной перегородки.
Клинически различают несколько стадий (пять — по В. И. Бураковскому) порока, различающихся своим течением и симптомами в зависимости от степени легочной гипертензпп, направленпя сброса крови (шунта) через дефект и состояния сердечной деятельностп.
Опасность для жизни может возникнуть сразу после рождения. Необычные запросы кровообращения могут вызвать острое расширение сердца. В возрасте 10—15 лет нарастают симптомы недостаточности сердца и легочной гипертензии, затем развивается склероз сосудов малого круга кровообращения, появляются цианоз и недостаточность правого желудочка.
Открытое овальное окно (foramen ovale apertum). Овальное окно «открывается» сразу после рождения: с началом дыхания в левое предсердие притекает кровь из легких, повышает давление и придавливает клапанообразный остаток первичной перегородки к отверстию. Нередко встречающиеся небольшие остаточные отверстия не имеют значения: гемодинамика и условия работы сердца нормальные, нет ни субъективных, ни объективных симптомов. Такое отверстие находят только на секции.
Однако окно «открывается» при повышении давления в правом предсердии, например при недостаточности правой половины сердца с расширением предсердий, при уменьшении дыхательной поверхности. Кровь из правого предсердия (с большим давлением) устремляется в левое предсердие (с меньшим давлением). При небольшом отверстии сброс крови небольшой, но увеличивается опасность ретроградной или перекрестной эмболии, а также воздушной эмболии. Большое овальное окно вызывает такие же нарушения, как изолированный дефект межпредсердной перегородки.
Изолированный дефект межпредсердной перегородки возникает вследствие незаращения первичного овального окна. Расположение и величина его весьма различны, поэтому клинические симптомы разнообразны, могут меняться у одного и того же больного.
Дефект с небольшим сбросом крови слева направо может не вызывать клинических проявлений. При более значительных дефектах наступают выраженные симптомы. Дети плохо развиваются, бледные, слабого телосложения. Частые заболевания дыхательных путей (пневмонии) дополнительно задерживают физическое развитие, нередко создают опасность для жизни.
Цианоз умеренной степени может временно наблюдаться у новорожденного, поскольку непосредственно после рождения давление в правом предсердии выше, чем в левом. С установлением внеутробного кровообращения цианоз исчезает. Он появляется вновь в поздних стадиях вследствие недостаточности кровообращения — временный или терминальный.
Увеличены границы сердца, особенно правой половины. Поэтому нередко заметно выпячивание левой половины грудной клетки. Видна и ощущается усиленная пульсация предсердной области, левой половины грудной клетки и надчревной области.
Во втором и третьем межреберьях слева на парастернальной линии слышен шум мезо- и телосистолического характера (3/6—4/6).
В результате замедления изгнания крови из правого желудочка ток захлопывания клапанов легочного ствола запаздывает по сравнению coll тоном аорты. Отмечается удвоение II тона.
Шум порока не прекращается после ушивания дефекта перегородки предсердия, поэтому считают, что его вызывает не неправильный кровоток между предсердиями, а сужение устья легочного ствола.
Отмечены также протодиастолический шум над правым желудочком и пресистолический шум, которые исчезают после операции. Их объясняют вихревым движением крови, протекающей через относительно узкое фиброзное кольцо расширенного правого желудочка (П. Кишш, Д. Сутрели).
Систолическое артериальное давление обычно низкое, диастолическое нормальное, поэтому амплитуда небольшая. Пульс низкий, с небольшими волнами.
ЭКГ указывает на перегрузку правой половины сердца. Нередки расстройства проведения импульсов.
Рентгенологическая картина зависит от величины дефекта, состояния миокарда и от присоединившихся осложнений. В тяжелых случаях отмечено самое большое расширение сердца среди всех аномалий сердца. Дуга легочной артерии сильно выпуклая, в левом переднем косом положении заполнено «легочное окно», а в правом переднем косом положении сужено пространство Гольцкнехта. Хорошо выражены корни легких, заметна их пульсация («пляска» или «танец» корней легкого). В легких — картина, напоминающая застой. На самом деле это активная гиперемия.
В случае сомнения рекомендуется катетеризация сердца. Катетер нередко проходит из правого предсердия в левое. Давление в правом предсердии повышено немного, а значительно — в правом желудочке и в легочном стволе. Насыщение кислородом крови правого желудочка повышенное, достигает степенп насыщенности кислородом крови правого предсердия.
Картина дефекта перегородки предсердия нередко осложняется присоединившимся эндокардитом или инфарктом легкого.
Что такое дефект предсердной перегородки у новорожденного
Вторичный ДМПП — это дефект в центре межпредсердной перегородки, включающий овальное окно. Для частичного ДПЖП характерны следующие особенности.
• Межпредсердное сообщение между нижним краем межпредсердной перегородки и предсердно-желудочковыми клапанами (первичный ДМПП).
• Патологические предсердно-желудочковые клапаны, в частности левый предсердно-желудочковый клапан, который имеет три створки и склонность к обратному току (регургитантный клапан).
Клинические особенности дефекта межпредсердной перегородки (ДМПП) у детей
Жалобы при дефекте межпредсердной перегородки (ДМПП) у детей:
• Отсутствуют (в основном).
• Повторные инфекции грудной клетки / одышка.
• Сердечная недостаточность.
• Аритмии.
Физические признаки дефекта межпредсердной перегородки (ДМПП) у детей:
• Фиксированный и обширно распространяющийся второй сердечный тон (часто сложно выслушать) — в связи с тем, что ударный объём сердца в правом желудочке одинаков при вдохе и выдохе.
• Систолический шум изгнания, лучше всего выслушивающийся у верхнего левого края грудины, в связи с увеличением потока через правый желудочковый тракт оттока вследствие лево-правого шунтирования.
• При частичном ДПЖП апикальный пансистолический шум вследствие регургитации через предсердно-желудочковый клапан.
Методы исследования при дефекте межпредсердной перегородки (ДМПП) у детей
Рентгенография грудной клетки при дефекте межпредсердной перегородки (ДМПП) у детей. Могут выявляться кардиомегалия, расширение лёгочных артерий и усиление артериального компонента лёгочного рисунка, все они являются неспецифическими особенностями.
ЭКГ при дефекте межпредсердной перегородки (ДМПП) у детей может предоставить важные диагностические подсказки:
• Вторичный ДМПП — частичная блокада правой ножки пучка Гиса широко распространена (однако может происходить у нормальных детей), отклонение электрической оси вправо в связи с гипертрофией правого желудочка.
• Частичный ДПЖП — отклонение электрической оси влево, также называемое высоким комплексом QRS. Это обусловлено тем, что дефект находится в средней части сердца, где расположен атриовентрикулярный узел. Смещённый узел впоследствии осуществляет более высокое проведение к желудочкам, что приводит к формированию патологической оси.
Поперечная ЭхоКГ при дефекте межпредсердной перегородки (ДМПП) у детей. Метод позволяет очертить анатомию в большинстве случаев и является основной точкой опоры для диагностических исследований.
Ведение детей с дефектом межпредсердной перегородки (ДМПП). Детям с выраженными ДМПП требуется лечение. При вторичных ДМПП — катетеризация сердца с введением окклюзирующего приспособления, однако при частичных ДПЖП требуется хирургическая коррекция. Лечение обычно проводят в возрасте приблизительно 3-5 лет для того, чтобы предотвратить недостаточность правых отделов сердца и аритмии в дальнейшей жизни.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Дефект межпредсердной перегородки (ДМПП): причины, лечение, операция
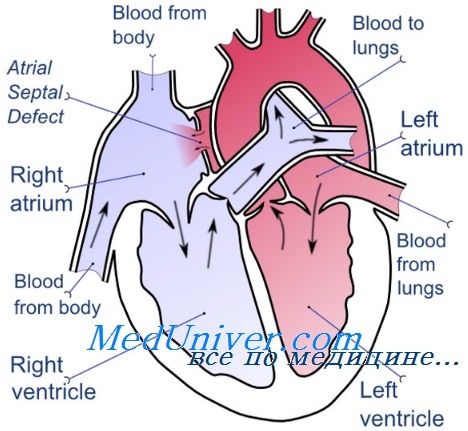
Дефект межпредсердной перегородки (ДМПП) – врожденный порок сердца, обусловленный наличием отверстия в перегородке, разделяющей предсердные камеры. Через это отверстие кровь сбрасывается слева направо под относительно небольшим градиентом давления. Больные дети плохо переносят физические нагрузки, у них нарушается сердечный ритм. Проявляется заболевание одышкой, слабостью, тахикардией, наличием «сердечного горба» и отставанием больных детей в физическом развитии от здоровых. Лечение ДМПП — хирургическое, заключающееся в проведении радикальных или паллиативных операций.
Малые ДМПП часто протекают бессимптомно и обнаруживаются случайно во время проведения УЗИ сердца. Они зарастают самостоятельно и не вызывают развития тяжелых осложнений. Средние и большие дефекты способствуют смешиванию двух типов крови и появлению основных симптомов у детей – цианоза, одышки, боли в сердце. В таких случаях лечение только хирургическое.

По локализации ДМПП делятся на: центральный, верхний, нижний, задний, передний. Выделяют перимембранозный, мышечный, отточный, приточный типы ДМПП.
ДМПП может протекать изолировано или сочетаться с другими ВПС: ДМЖП, коарктацией аорты, открытым артериальным протоком.
Видео: ролик о ДМПП союза педиатров России
Причины
ДМПП — наследственное заболевание, тяжесть течения которого зависит от генетической склонности и влияния на плод неблагоприятных факторов среды. Основная причина формирования ДМПП – нарушение развития сердца на ранних этапах эмбриогенеза. Обычно это происходит в первом триместре беременности. В норме сердце плода состоит из нескольких частей, которые в процессе своего развития правильно сопоставляются и адекватно соединяются друг с другом. Если этот процесс нарушается, в межпредсердной перегородке остается дефект.
Факторы, способствующие развитию патологии:
В большинстве случаев ДМПП сочетается с болезнью Дауна, почечными аномалиями, заячьей губой.
Особенности гемодинамики
Внутриутробное развитие плода имеет много особенностей. Одной из них является плацентарное кровообращение. Наличие ДМПП не нарушает функции сердца плода во внутриутробном периоде. После рождения у ребенка отверстие закрывается спонтанно, и кровь начинает циркулировать через легкие. Если этого не происходит, кровь сбрасывается слева направо, правые камеры перегружаются и гипертрофируются.
При больших ДМПП гемодинамика изменяется на 3 сутки после рождения. Легочные сосуды переполняются, правые камеры сердца перегружаются и гипертрофируются, кровяное давление повышается, легочной кровоток увеличивается, и развивается легочная гипертензия. Застойные явления в легких и инфицирование приводят к развитию отека и пневмонии.
Затем легочные сосуды спазмируются, и наступает переходная стадии легочной гипертензии. Состояние ребенка улучшается, он становится активным, перестает болеть. Период стабилизации — лучшее время для проведения радикальной операции. Если этого не сделать вовремя, легочные сосуды начинают необратимо склерозироваться.
У больных компенсаторно гипертрофируются желудочки сердца, утолщаются стенки артерий и артериол, они становятся плотными и неэластичными. Постепенно давление в желудочках выравнивается, и венозная кровь начинает поступать из правого желудочка в левый. У новорожденных развивается тяжелое состояние – артериальная гипоксемия с характерными клиническими признаками. В начале заболевания веноартериальный сброс возникает транзиторно при натуживании, кашле, физической нагрузке, а затем становится стойким и сопровождается одышкой и цианозом в покое.
Симптоматика
Небольшие ДМПП часто не имеют определенной клиники и не вызывают нарушений здоровья у детей. У новорожденных может возникать транзиторный цианоз при плаче и беспокойстве. Симптомы патологии обычно появляются в более старшем детском возрасте. Большинство детей долгое время ведут активный образ жизни, но с возрастом их начинает беспокоить одышка, быстрая утомляемость и слабость.
Средние и большие ДМПП проявляются клинически в первые месяцы жизни ребенка. У детей бледнеет кожа, учащается сердцебиение, цианоз и одышка возникают даже в покое. Они плохо едят, часто отрываются от груди, чтобы сделать вдох, давятся в процессе кормления, остаются голодными и беспокойными. Больной ребенок отстает в физическом развитии от сверстников, у него практически отсутствует прибавка в весе.
цианоз у ребенка с пороком и пальцы по типу “барабанных палочек” у взрослого с ДМПП
Достигнув 3-4-лет, дети с сердечной недостаточностью жалуются на кардиалгию, частые кровотечения из носа, головокружения, обмороки, акроцианоз, одышку в покое, ощущение сердцебиения, непереносимость физического труда. В последствии у них возникают предсердные нарушения ритма. У детей деформируются фаланги пальцев и приобретают вид «барабанных палочек», а ногти – «часовых стекол». При проведении диагностического обследования больных выявляют: выраженный «сердечный горб», тахикардию, систолический шум, гепатоспленомегалию, застойные хрипы в легких. Дети с ДМПП часто болеют респираторными заболеваниями: рецидивирующим воспалением бронхов или легких.
У взрослых аналогичные симптомы заболевания являются более отчетливыми и разнообразными, что связано с возросшей нагрузкой на сердечную мышцу и легкие за годы болезни.
Осложнения
Диагностика
Диагностика ДМПП включает беседу с больным, общий визуальный осмотр, инструментальные и лабораторные методы исследования.
При осмотре специалисты обнаруживают «сердечный горб» и гипотрофию ребенка. Сердечный толчок смещается вниз и влево, он становится напряженным и более заметным. С помощью аускультации обнаруживают расщепление II тона и акцент легочного компонента, умеренный и негрубый систолический шум, ослабленное дыхание.
Поставить диагноз ДМПП помогают результаты инструментальных методов исследования:
Лечение
Малые ДМПП могут закрыться спонтанно в младенческом возрасте. Если симптоматика патологии отсутствует, а размер дефекта меньше 1 сантиметра, оперативное вмешательство не проводят, а ограничиваются динамическим наблюдением за ребенком с ежегодным проведением эхокардиографии. Во всех остальных случаях требуется консервативное или хирургическое лечение.
Если ребенок быстро утомляется во время еды, плохо прибавляет в весе, испытывает одышку во время плача, которая сопровождается цианозом губ и ногтей, следует немедленно обратиться к врачу.
Консервативная терапия
Медикаментозная терапия патологии является симптоматической и заключается в назначении больным сердечных гликозидов, диуретиков, ингибиторов АПФ, антиоксидантов, бета-блокаторов, антикоагулянтов. С помощью медикаментов можно улучшить сердечную функцию, обеспечить нормальное кровоснабжение.
Эндоваскулярная хирургия
Эндоваскулярное лечение в настоящее время является очень популярным и считается самым безопасным, быстрым и безболезненным. Это малоинвазивный и малотравматичный метод, предназначенный для лечения детей, склонных к парадоксальной эмболии. Эндоваскулярное закрытие дефекта проводят с помощью специальных окклюдеров. Пунктируют крупные периферические сосуды, через которые к дефекту доставляют специальный «зонтик» и открывают его. Со временем он зарастает тканью и полностью закрывает патологическое отверстие. Такое вмешательство проводят под контролем рентгеноскопии.
эндоваскулярное вмешательство – наиболее современный метод коррекция порока
Ребенок после эндоваскулярной операции остается абсолютно здоровым. Катетеризация сердца позволяет избежать развития тяжелых послеоперационных осложнений и быстро восстановиться после операции. Подобные вмешательства гарантируют абсолютно безопасный результат лечения ВПС. Это интервенционный метод закрытия ДМПП. Размещенное на уровне отверстия устройство закрывает аномальное сообщение между двумя предсердиями.
Хирургическое лечение
Открытую операцию проводят под общей анестезией и в условиях гипотермии. Это необходимо для того, чтобы снизить потребность организма в кислороде. Хирурги подключают больного аппарату «искусственное сердце-легкие», вскрывают грудную и плевральную полость, рассекают перикард кпереди и параллельно диафрагмальному нерву. Затем разрезают сердце, аспиратором удаляют кровь и непосредственно устраняют дефект. Отверстие размером менее 3 см просто ушивают. Большой дефект закрывают путем имплантации лоскута из синтетического материала или участка перикарда. После наложения швов и повязки ребенка переводят в реанимацию на сутки, а затем в общую палату на 10 дней.
Продолжительность жизни при ДМПП зависит от величины отверстия и выраженности сердечной недостаточности. Прогноз при ранней диагностике и своевременно начатом лечении относительно благоприятный. Небольшие дефекты часто закрываются самостоятельно к 4 годам. При невозможности проведения операции исход заболевания неблагоприятный.
Профилактика
Профилактика ДМПП включает тщательное планирование беременности, проведение пренатальной диагностики, исключение воздействия неблагоприятных факторов. Для предупреждения развития патологии у ребенка беременной женщине необходимо соблюдать следующие рекомендации:
За ребенком с врожденным пороком и перенесшим его лечение нужен тщательный особый уход.
Видео: презентация по ДМПП
Дефект предсердной перегородки (Q21.1)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
ДМПП составляют неоднородную группу аномалий эмбрионального развития межпредсердной перегородки. Они различаются:
— по расположению дефекта: центральный, верхний, нижний, задний, передний;
— по размеру дефекта: от небольшого щелевидного отверстия (например, при незаращении овального отверстия), до полного отсутствия межпредсердной перегородки (единое предсердие);
— по количеству дефектов: от 1-2 до множественных.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
1. Первичный ДМПП (частичный дефект атриовентрикулярной перегородки, частичный атриовентрикулярный канал). Составляет около 15% от всех ДМПП. Локализуется в месте соединения всех четырех камер сердца. При этом атриовентрикулярные клапаны, как правило, деформированы, что осложняется регургитацией крови различной степени тяжести.
2. Вторичный ДМПП. Составляет 80% от всех ДМПП. Локализуется в области овальной ямки или рядом с ней.
3. Дефект синуса верхней полой вены. Составляет 5% от всех ДМПП. Локализуется в области впадения верхней полой вены. Сочетается с частичным или полным соединением между правыми легочными венами и верхней полой веной или правым предсердием.
4. Дефект синуса нижней полой вены. Составляет менее 1% от всех ДМПП. Локализуется в области впадения нижней полой вены.
5. Локализованный ДМПП у коронарного синуса (дефект крыши коронарного синуса). Составляет менее 1% от всех ДМПП. Характеризуется частичным либо полным отсутствием отделения от левого предсердия.
ДМПП часто сочетается с другими пороками:
— аномальное соединение легочных вен;
— персистирующая левая верхняя полая вена;
— стеноз клапанов легочного ствола;
— пролапс митрального клапана;
— вторичный ДМПП может сочетаться с патологией верхней конечности (синдром «рука-сердце», синдром Холта-Орама): наблюдается деформация верхней конечности.
Этиология и патогенез
По эмбриологическому происхождению
1. Первичный ДМПП. Возникает вследствие незаращения первичного сообщения между предсердиями. Располагается в нижнем отделе межпредсердной перегородки непосредственно над отверстиями. Нижним краем дефекта является перегородка между ними. В изолированном виде порок встречается крайне редко.
Эпидемиология
Дефект межпредсердной перегородки (ДМПП) встречается в 3-20% случаев от всех врожденных сердечных пороков.
Факторы и группы риска
Факторы риска, влияющие на формирование врожденных пороков сердца у плода
Семейные факторы риска:
— наличие детей с врожденными пороками сердца (ВПС);
— наличие ВПС у отца или ближайших родственников;
— наследственные заболевания в семье.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Клинически дефект межпредсердной перегородки (ДМПП) относится к гемодинамически длительно компенсированным и маломанифестным порокам. Выраженность его симптоматики зависит от величины и локализации дефекта, а также от длительности существования порока и развития вторичных осложнений.
В связи с частичным «обкрадыванием» большого круга кровообращения и недостаточным притоком крови на периферию, к 5-7 годам жизни дети чаще выглядят бледными, субтильными, умеренно равномерно отставая в росте, массе тела и физическом развитии. Предположительно это обуславливает склонность таких детей к головокружениям, обморокам, а также характерные жалобы на быструю утомляемость и одышку при физической нагрузке.
В некоторых случаях быстрая утомляемость и одышка, неадекватные нагрузке, являются единственными жалобами на фоне отсутствия или неопределенности какой-либо другой симптоматики.
Появляющиеся позже жалобы на колотье в сердце, перебои, сердцебиение и чувство замирания связаны с перегрузкой правых отделов сердца на фоне неадекватно низкого коронарного кровотока.
При небольшой величине дефекта (до 10-15 мм) дети развиваются нормально, удовлетворительно переносят нагрузки. Первые симптомы порока могут появляться у них в возрасте старше 10 лет.
Аускультация
I тон чаще усилен. II тон, как правило, усилен и расщеплен над легочной артерией.
Диагностика
4. МРТ и КТ сердца являются альтернативными методами исследования, если при эхокардиограмме не было получено достаточно данных. В частности, при оценке перегрузки объемом правого желудочка и состояния легочных венозных анастомозов.
Дифференциальный диагноз
Дифференциальную диагностику дефекта межпредсердной перегородки с большим сбросом следует проводить:
1. С врожденными пороками сердца, протекающими с обогащением малого круга кровообращения (дефект межжелудочковой перегородки, открытый артериальный проток, аномальный дренаж легочных вен, атриовентрикулярная коммуникация).
2. С умеренным изолированным стенозом легочной артерии.
При малых вторичных дефектах межпредсердной перегородки необходимо проводить дифференциальную диагностику с функциональной кардиопатией и нейроциркуляторной дистонией.
Осложнения
Лечение
Хирургическая коррекция
Показания к проведению коррекции дефекта межпредсердной перегородки (ДМПП):
1. Пациентам со значительным сбросом крови (есть признаки перегрузки правого желудочка объемом) и легочным сосудистым сопротивлением 1,5) следует рассматривать как кандидатов на закрытие дефекта (класс рекомендаций: IIb, уровень доказательности: C).
При ранней хирургической коррекции дефекта и при отсутствии легочной артериальной гипертензии отмечается низкий уровень смертности (менее 1 % больных без серьезных сопутствующих заболеваниях) и хороший отдаленный прогноз (нормальная продолжительность жизни и низкий уровень заболеваемости в отдаленном будущем).
Летальный исход наблюдается чаще среди пожилых пациентов и пациентов с сопутствующими заболеваниями.
Прогноз
Естественное течение дефекта межпредсердной перегородки (ДМПП) и прогноз определяются размером дефекта и величиной артериовенозного сброса.
Дети с вторичными ДМПП и малым сбросом крови развиваются нормально, не предъявляют жалоб, многие годы у них сохраняется физическая работоспособность, а первые симптомы неблагополучия иногда выявляются лишь в третьем десятилетии жизни. Однако в дальнейшем заболевание быстро прогрессирует, и большая часть пациентов умирает в возрасте до 40 лет, оставшаяся часть больных к 50 годам становятся инвалидами.
Описаны случаи, когда больные с вторичным ДМПП доживали до 70-80 лет. У некоторых пациентов с небольшим дефектом происходит спонтанное закрытие дефекта в течение первых 2- 5 лет жизни.
Младенческая смертность в основном обусловлена первичным ДМПП и (или) наличием ДМПП, дефектов атриовентрикулярных клапанов, а также сочетанием ДМПП с другими экстракардиальными врожденными аномалиями. Непосредственными причинами смерти чаще всего являются тяжелые вирусные инфекции, рецидивирующие пневмонии, кишечные инфекции.
Профилактика
Профилактика возникновения врожденных пороков сердца (ВПС) очень сложна и в большинстве случаев сводится к медико-генетическому консультированию и разъяснительной работе среди людей, относящихся к группе повышенного риска заболевания. К примеру, в случае, когда 3 человека, состоящие в прямом родстве, имеют ВПС, вероятность появления следующего случая составляет 65-100% и беременность не рекомендуется. Нежелателен брак между двумя людьми с ВПС. Помимо этого необходимо тщательное наблюдение и исследование женщин, имевших контакт с вирусом краснухи или имеющих сопутствующую патологию, которая может привести к развитию ВПС.
Профилактика неблагоприятного развития ВПС:
— своевременное выявление порока;
— обеспечение надлежащего ухода за ребенком с ВПС;
— определение оптимального метода коррекции порока (чаще всего, это хирургическая коррекция).
Обеспечение необходимого ухода является важной составляющей в лечении ВПС и профилактике неблагоприятного развития, так как около половины случаев смерти детей до 1-го года во многом обуславливаются недостаточно адекватным и грамотным уходом за больным ребенком.
Специальное лечение ВПС, (в том числе, кардиохирургическое) должно проводиться в наиболее оптимальные сроки, а не немедленно по выявлению порока, и не в самые ранние сроки. Исключение составляют только критические случаи угрозы жизни ребенка. Оптимальные сроки зависят от естественного развития соответствующего порока и от возможностей кардиохирургического отделения.