Что такое дисметаболическая нефропатия у ребенка
Дизметаболические нефропатии (оксалурии) у детей: современный подход к лечению
Дизметаболические нефропатии (ДН) — большая группа заболеваний почек с различной этиологией и патогенезом, в основе которых лежит нарушение обмена веществ.
Дизметаболические нефропатии (ДН) — большая группа заболеваний почек с различной этиологией и патогенезом, в основе которых лежит нарушение обмена веществ.
В более узком смысле слова под термином ДН некоторые авторы понимают полигенно наследуемую (мультифактериально развивающуюся) нефропатию, которая связана с патологией обмена щавелевой кислоты и проявляется в условиях семейной нестабильности цитомембран [1]. В результате нарушения обмена щавелевой кислоты развивается так называемая оксалурия и/или оксалатно-кальциевая кристаллурия. В зарубежной литературе термина ДН не существует, рассматриваемая патология диагностируется как оксалурия или гипероксалурия.
Оксалурии принято разделять на первичные и вторичные. Первичные ДН (оксалурии) являются наследственно обусловленными заболеваниями, которые характеризуются прогрессирующим течением, ранним развитием уролитиаза и хронической почечной недостаточности. Данная группа заболеваний обусловлена отсутствием ферментов обмена глиоксиловой кислоты, которая приводит к значительному усилению синтеза оксалатов в организме. Вторичные ДН (оксалурии) представляют собой полигенно наследуемые или мультифакториальные заболевания, для реализации которых необходимы внешние неблагоприятные воздействия.
Ведущим патогенетическим звеном возникновения данных нефропатий является структурно-функциональная дестабилизация клеточных мембран, активация процессов перекисного окисления липидов (ПОЛ), угнетение антиоксидантной защиты организма. То есть данная нефропатия является вариантом почечной мембранопатии и проявляется в условиях нестабильности клеточных мембран [2].
Среди патогенетических путей развития оксалурий и/или оксалатно-кальциевых кристаллурий также выделяют:
В отдельных случаях ДН (оксалурии) делят на несколько групп в зависимости от условий, на фоне которых данные заболевания реализуются [3]:
Данный подход к пониманию проблемы может служить одной из предпосылок к разработке алгоритма лечения ДН (оксалурий).
Ряд зарубежных исследователей считают, что одно из главных мест в развитии ДН (оксалурий) принадлежит патологии пищеварительного тракта. Так, дисбиотические нарушения кишечника (в частности, дефицит лактобактерий) могут приводить к нарушению деградации оксалатов в пищеварительном тракте, что сопровождается усилением всасывания оксалатов в кишечнике и развитием оксалурии. Данный механизм в патогенезе гипероксалурии нашел отражение в новом подходе к терапии этих состояний — использовании пробиотиков [4]. Интерес представляет изучение роли анаэробного микроорганизма Oxalobacter formigenes. Данный микроорганизм вырабатывает фермент оксалил-CoA-декарбоксилазу, который приводит к деградации оксалатов, что оказывает влияние на регуляцию гомеостаза оксалата, предотвращая его абсорбцию в кишечнике. Результаты исследований, выполненные Troxel S. A. et al. в 2003 г. в США, указывают на наличие связи между присутствием O. formigenes в кишечнике и развитием гипероксалурии. Под наблюдением в данном исследовании находились взрослые и дети старше 16 лет. Основную группу составили больные, страдающие уролитиазом с гипероксалурией, контрольную — люди без уролитиаза. В результате исследования было показано, что O. formigenes не выявлялся у 60% обследованных основной группы и лишь у 26% контрольной [5].
У детей с оксалурией, как правило, не отмечается специфических клинических симптомов заболевания. Достаточно распространенными могут быть жалобы на боли в животе, дизурические явления (вплоть до приступов почечной колики), в более тяжелых случаях — признаки поражения костно-мышечной системы. ДН (оксалурии) могут сочетаться с аллергическими заболеваниями кожи и респираторного тракта. В анамнезе детей, страдающих оксалурией и/или ДНОКК, достаточно часто встречаются различные заболевания, связанные с нарушением обмена веществ (мочекаменная болезнь, желчно-каменная болезнь, сахарный диабет и т. д.).
Основным диагностическим методом данных состояний является лабораторная диагностика. Лабораторными изменениями, характерными для ДН (оксалурий), являются:
Для диагностики ДН (оксалурий) может быть использована совокупность клинических симптомов и вышеперечисленных лабораторных изменений. В связи с этим следует отметить, что термин ДН (оксалурия) и «кристаллурия» не являются синонимами. Кристаллурия представляет вариант мочевого синдрома и наиболее часто носит транзиторный характер. Нередко она исчезает после перенесенного заболевания (ОРВИ, ОРЗ).
Лечение
Основными принципами лечения ДН (оксалурий и/или ДНОКК) являются:
Рекомендуемая диета направлена на уменьшение функциональной нагрузки на почки. В период обострения при оксалатной нефропатии рекомендуется картофельно-капустная диета. Данную диету следует рекомендовать на 2–3 недели. В дальнейшем, при стабилизации процесса, лечебная диета может быть расширена. Однако из нее исключаются продукты, содержащие большое количество оксалатов (табл. 1).
В рационе также ограничиваются в потреблении и продукты — источники аскорбиновой кислоты (черная смородина, антоновские яблоки, редис, шиповник и т. д).
До настоящего времени из рациона питания детей, страдающих ДН (оксалурией и/или ДНОКК), исключаются или ограничиваются к употреблению продукты, являющиеся источником кальция. В то же время имеются исследования, по результатам которых не выявлено положительного влияния ограничения продуктов — источников кальция на течение оксалурии/гипероксалурии [8, 9]. Следует отметить, что данные исследования были выполнены у взрослых, потребность в кальции у которых более стабильная.
Borghi L. с сотрудниками в 2002 году наблюдали две группы больных, страдающих уролитиазом. Первая группа получала диету с низким содержанием кальция, в питании пациентов второй группы использовалась низкобелковая, низкосолевая диета с нормальным уровнем кальция. В результате исследования было показано, что частота рецидивов уролитиаза была гораздо выше у больных из группы, получавшей диету с низким уровнем кальция, особенно к концу периода наблюдения [8].
Аналогичные результаты были получены Nouvenne A., Meschi T., Guerra A. et al. В данном исследовании из двух групп обследованных с идиопатическим оксалатным уролитиазом уровень оксалурии достоверно снизился у группы больных, получавших низкобелковую, низкосолевую диету с нормальным уровнем кальция. У группы больных, получавших диету со сниженным уровнем кальция, достоверных результатов в отношении снижения уровня оксалурии получено не было (табл. 2) [9].
Таким образом, на настоящем этапе вопрос об ограничении продуктов — источников кальция в питании детей, страдающих оксалурией, не оценивается однозначно. Учитывая результаты приведенных исследований, можно предположить, что потребление кальция должно соответствовать физиологической норме потребности ребенка в данном минерале.
В последние годы появились исследования об эффективности использования у больных, страдающих оксалурией, пробиотиков. В литературе есть указания на эффективность использования молочнокислых бактерий в терапии лиц, страдающих оксалурией. В частности, в ряде зарубежных исследований показано, что использование молочнокислых бактерий (Laсtobacillus casei и Bifidobacterium breve) в комплексном лечении с диетотерапией способствует снижению уровня оксалурии, что, по данным авторов, является основой для рекомендации использования пробиотиков совместно с диетой [4].
Важной частью терапии оксалурий является назначение мембраностабилизаторов и антиоксидантов. С этой целью в терапии ДН (оксалурий) используются витамины А и Е, комплекс витаминов В1 и В6. Витамин А (1000 ЕД на год жизни в сутки) применяется в комбинации с витамином Е (1–1,5 мг/кг/сут, но не более 15 мг/сут) курсами по 3 недели ежеквартально. Витамин В6 применяется в дозе 1–3 мг/кг/сут в первую половину дня с учетом биоритма его усвоения в течение 1 месяца. Отмечают высокую эффективность сочетанного применения витамина В6 и витамина В2. Доза витамина В2 составляет 2,5–5 мг/сут [10].
Традиционно до настоящего времени используется препарат Ксидифон (2% раствор), который регулирует обмен кальция на клеточном уровне, предупреждает его отложение в мягких тканях, а также ингибирует избыточную активность фосфолипаз. Применяется он в дозе 10–20 мг/кг массы тела в 2 приема в день. Длительность приема составляет от трех недель до 6 месяцев. Данный препарат должен назначаться в сочетании с витаминами А и Е.
Мембраностабилизирующим действием обладает отечественный препарат Димефосфон (15% раствор), который назначается из расчета 1 мл на каждые 5 кг веса (или 30 мг/кг) в три приема. Данный препарат показал свою эффективность у больных с атопией. Таким образом, использование данного препарата представляется целесообразным у детей с оксалурией, сочетающейся с атопическим дерматитом, бронхиальной астмой.
При ДН (оксалурии) целесообразным является назначение средств, содержащих магний. В качестве препаратов магния могут быть применены Магне В6, Магнерот, Натурал Калм.
В последние годы доказана эффективность применения энтеросорбентов, особенно в экологически неблагоприятных регионах [3] и, в частности, энтеросорбента Энтеросгель [11].
Кроме диетотерапии, применения мембраностабилизаторов и антиоксидантов в терапии оксалурий достаточную значимость имеет адекватный питьевой режим. При данных состояниях рекомендуется увеличение употребления жидкости на 50% от должного количества для данного возраста при условии удовлетворительной функции сердечно-сосудистой системы и почек. Рекомендуется дополнительный прием жидкости в вечернее время и перед сном. Предпочтение отдается минеральным водам, которые назначаются из расчета 3 мл на кг массы тела с кратностью приема 3 раза в день (за 15–20 минут до еды). Длительность применения составляет 2–3 недели. Из минеральных вод могут быть использованы «Славяновская», «Смирновская», «Бжни», «Нафтуся».
Таким образом, своевременная и адекватная терапия ДН (оксалурий) является важным фактором профилактики таких заболеваний, как мочекаменная болезнь. В то же время на настоящем этапе ряд методических подходов в лечении данных состояний является предметом обсуждений и требует дальнейших исследований.
По вопросам литературы обращайтесь в редакцию.
Е. А. Гордеева, кандидат медицинских наук
Нарушения минерального обмена в почках (дисметаболические нефропатии)
Содержание
В зависимости от причины развития выделяют первичные и вторичные НМО.
Первичные нарушения представляют собой наследственно обусловленные формы заболеваний, характеризующихся прогрессирующим течением, ранним развитием мочекаменной болезни (МКБ) и хронической почечной недостаточности (ХПН). Первичные дисметаболические нефропатии встречаются редко и начало клинических проявлений развивается уже в детском возрасте.
Вторичные дисметаболические нефропатии могут быть связаны с повышенным поступлением определенных веществ в организм, нарушением их метаболизма в связи с поражением других органов и систем (например, желудочно-кишечного тракта), применением ряда лекарственных средств и др.
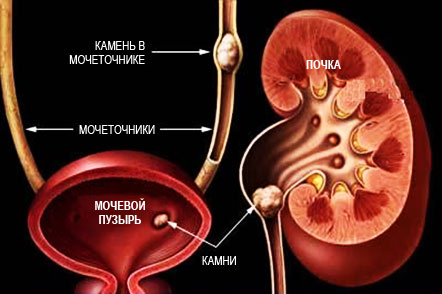
Оскалатно-кальциевая нефропатия
Оксалатно-кальциевая нефропатия наиболее часто встречается в детском возрасте. Ее возникновение может быть связано с нарушением обмена кальция или оксалатов (солей щавелевой кислоты).
Причины образования оксалатов:
Оксалатная нефропатия представляет собой многофакторный патологический процесс. Наследственная предрасположенность к развитию оксалатной нефропатии встречается в 70–75%. Помимо генетических, большую роль играют такие внешние факторы, как: питание, стресс, экологические проблемы и др.
Первые проявления болезни могут развиться в любом возрасте, даже в период новорожденности. Чаще всего они выявляются в 5–7 лет в виде обнаружения кристаллов оксалатов, небольшим содержанием белка, лейкоцитов и эритроцитов в общем анализе мочи. Характерно повышение удельной плотности мочи. Заболевание обостряется в период полового созревания в возрасте 10–14 лет, что, по-видимому, связано с гормональной перестройкой.
Фосфатная нефропатия
Фосфатная нефропатия встречается при заболеваниях, сопровождающихся нарушением фосфорного и кальциевого обмена. Основная причина фосфатурии – хроническая инфекция мочевой системы. Часто фосфатно-кальциевая нефропатия сопровождает оксалатно-кальциевую, но при этом выражена в меньшей степени.
Уратная нефропатия (нарушения обмена мочевой кислоты)
Эта группа обменных нарушений наиболее часто встречается у взрослых. Первичные уратные нефропатииобусловлены наследственными нарушениями обмена мочевой кислоты. Вторичные возникают как осложнениядругих заболеваний (болезней крови и др.), являются следствием применения некоторых препаратов (тиазидовых диуретиков, цитостатиков, салицилатов, циклоспорина А и др.) или нарушения функции канальцев почек и физико-химических свойств мочи (при воспалении почек, например). Кристаллы уратов откладываются в ткани почек – это приводит к развитию воспаления и снижению почечных функций.
Первые признаки заболевания могут выявляться в раннем возрасте, хотя в большинстве случаев наблюдается длительное скрытое течение процесса.
Цистиновая нефропатия
Цистин является продуктом обмена аминокислоты метионина. Можно выделить две основные причины повышения концентрации цистина в моче:
Накопление цистина в клетках происходит в результате генетического дефекта фермента цистинредуктазы. Это нарушение обмена носит системный характер и называется цистинозом. Внутриклеточное и внеклеточное накопление кристаллов цистина выявляется не только в канальцах и интерстиции почки, но и в печени, селезенке, лимфоузлах, костном мозге, клетках периферической крови, нервной и мышечной ткани, других органах. Нарушение обратного всасывания цистина в канальцах почек наблюдается вследствие генетически обусловленного дефекта транспорта через клеточную стенку для аминокислот – цистина, аргинина, лизина и орнитина.
По мере прогрессирования заболевания определяются признаки мочекаменной болезни, а при присоединении инфекции – воспаление почек.
Симптомы НМО
НМО почек, как правило, клинически течет бессимптомно до формирования мочекаменной болезни или пиелонефрита, но в ряде случаев могут проявляться следующими симптомами:
Диагностика НМО
Необходимое комплексное обследование включает лабораторные и инструментальные методы.
Лабораторная диагностика
Инструментальная диагностика
УЗИ органов брюшной полости. Изменения, выявляемые при УЗИ почек, как правило, мало специфичны. Возможно выявление в почке микролитов или «песка» (включений). УЗИ почек, как правило, является неспецифичным методом диагностики, однако в ряде случаев позволяет отследить формирование мелких камней и, таким образом, зафиксировать время возникновения мочекаменной болезни.
Лечение
Рекомендации по питанию являются основой терапии как в детском, так и во взрослом состоянии.
| Вид нефропатии | Запрещенные продукты |
| Оксалатная нефропатия | Мясные блюда, щавель, шпинат, клюква, свекла, морковь, какао, шоколад |
| Уратная нефропатия | Печень, почки, мясные бульоны, горох, фасоль, орехи, какао, алкогольные напитки |
| Фосфатная нефропатия | Сыр, печень, икра, курица, бобовые, шоколад |
| Цистиновая нефропатия | Творог, рыба, яйца, мясо |
Лечение оксалатной нефропатии
Лекарственная терапия включает мембранотропные препараты и антиоксиданты. Лечение должно быть длительным. Применяются витамины группы В, А, Е. Назначаются специальные препараты при кристаллурии. Помимо этого, назначается окись магния, особенно при повышенном содержании оксалатов.
Лечение уратной нефропатии
Для поддержания оптимальной кислотности мочи можно использовать цитратные смеси. При уратной нефропатии важно уменьшить концентрацию мочевой кислоты. Для этого используются средства, снижающие синтез мочевой кислоты.
Лечение фосфатной нефропатии
Назначается диета с ограничением продуктов, богатых фосфором (сыр, печень, икра, курица, бобовые, шоколад и др.).
Лечение при фосфатной нефропатии должно быть направлено на подкисление мочи (минеральные воды – нарзан, арзни, дзау-суар и др.; препараты – цистенал, аскорбиновая кислота, метионин).
При любой степени тяжести заболевания необходимо незамедлительно обратиться к врачу нефрологу или урологу за помощью, так как длительно текущие, в целом обратимые, нарушения обмена при отсутствии лечения могут привести к развитию мочекаменной болезни с последующим оперативным вмешательством и хронической почечной недостаточности. Самолечение не допустимо!
Все виды лекарственной терапии должен назначать и обязательно контролировать врач нефролог или уролог, так как:
На первом этапе лечения составляется план лечения. Лечение любой дисметаболической нефропатии можно свести к четырем основным принципам:
Прием большого количества жидкости является универсальным способом лечения любой дисметаболической нефропатии, так как способствует уменьшению концентрации растворимых веществ в моче.
Одной из целей лечения является увеличение ночного объема мочеиспускания, что достигается приемом жидкости перед сном. Предпочтение следует отдавать простой или минеральной воде.
Диета позволяет в значительной степени снизить солевую нагрузку на почки.
Специфическая терапия должна быть направлена на предупреждение конкретного кристаллообразования, выведение солей, нормализацию обменных процессов.
На втором этапе терапии производится оценка эффективности диеты, проводятся контрольные УЗ-исследования и анализы.
Третий этап лечения осуществляется после достижения стойкой ремиссии. Он представляет собой схему постепенного снижения доз назначенных препаратов до поддерживающих или полной их отмены с сохранением диетических рекомендаций.
Даже после достижения долгожданной ремиссии пациенту рекомендуется быть внимательным к себе и регулярно наблюдаться у врача нефролога или уролога, так как высок риск рецидива заболеваний.
Практически всем пациентам необходимо принимать рекомендованные врачом средства противорецидивной терапии или придерживаться ранее разработанной диеты для предотвращения формирования или прогрессирования МКБ, воспаления почек.
Прогноз
Прогноз при дисметаболической нефропатии в целом благоприятен. В большинстве случаев при соответствующем режиме, диете и лекарственной терапии удается добиться стойкой нормализации соответствующих показателей в моче. В отсутствие лечения или при его неэффективности наиболее естественным исходом дисметаболической нефропатии является мочекаменная болезнь и воспаление почек.
Самым частым осложнением дисметаболической нефропатии является развитие инфекции мочевой системы, в первую очередь пиелонефрита.
Если вы обнаружили у себя какие-либо из перечисленных выше симптомов (нарушение мочеотделения, изменения свойств мочи, боли), необходимо в ближайшее время обратиться к врачу за помощью.
Помните, что очень важно начать лечение на ранних стадиях болезни, так как НМО в почках является преимущественно обратимым состоянием, а в случае отсутвтия лечения итогом является развитие мочекаменной болезни, пиелонефрита.
Рекомендации
Для профилактики развития заболевания, а так же рецидива, необходимо придерживаться правильного, сбалансированного и регулярного питания – избегать острой пищи, маринадов и пр. В период обострения пациентам рекомендуется щадящая диета, соответствующая требованиям биохимического вида нефропатии (оксалатная, уратная и пр.).
С целью профилактики рецидивов всем пациентам рекомендуется один раз в квартал консультация врача нефролога или уролога для необходимой коррекции медикаментозной терапии и пищевых рекомендаций.
Пациенты, длительно страдающие НМО в почках, относятся к группе повышенного риска по МКБ. Поэтому в период ремиссии им необходимо ежегодно проходить по назначению врача контрольные обследования (общий анализ мочи, биохимия мочи, УЗИ почек, мочеточников, мочевого пузыря) мочевыводящей системы.
Часто задаваемые вопросы
Излечимы ли НМО?
НМО часто обусловлено наследственными нарушениями обмена, что требует постоянного соблюдения как минимум диетических рекомендаций.
Из-за чего возникает заболевание?
НМО может быть связано с наследственной предрасположенностью, а также с заболеваниями внутренних органов (желудочно-кишечные проблемы, заболевания крови и пр.), применением определенных групп лекарственных препаратов (мочегонные средства, цитостатики и пр.).
Является ли заболевание противопоказанием к беременности?
Само НМО в почках требует наблюдения весь период беременности с соблюдением диетических рекомендаций.
При развитии МКБ, пиелонефрита и их осложнений в виде ХПН, возможность беременности и ее сохранения зависит от обострения процесса и стадии осложнений и решается в каждом конкретном случае.
Может ли заболевание почек проявляться снижением потенции?
Непосредственно НМО конечно не влияет на потенцию, но в случае развития осложнений МКБ, воспаления почек или развития ХПН снижение потенции может появиться как реакция на хроническое заболевание.
Увеличивается ли риск заболеть, если близкий родственник страдает данным заболеванием?
Да, существует группа первичных обменных нефропатий (НМО в почках), имеющая наследственную предрасположенность.
Дисметаболические нефропатии в педиатрической практике
Синдром обменной нефропатии является одной из актуальных и спорных проблем современной педиатрии. Причем сегодня, по статистическим данным, отмечается повсеместный рост обменных нарушений в почках.
Синдром обменной нефропатии является одной из актуальных и спорных проблем современной педиатрии. Причем сегодня, по статистическим данным, отмечается повсеместный рост обменных нарушений в почках. Так, обменная нефропатия составляет от 27% до 64% в структуре заболеваемости мочевыделительной системы у детей, а в повседневной практике врача-педиатра синдром обменных нарушений в моче отмечается практически у каждого третьего больного. Необходимо отметить, что дисметаболическая или обменная нефропатия не является отдельной нозологической единицей, а по своей сути — это синдромальное состояние и включает в себя большую группу нефропатий различной этиологии и патогенеза (Е79 — нарушение обмена пуринов, Е74.8 — оксалоз, оксалурия, Е83.8 — другие нарушения минерального обмена), объединенных тем, что их развитие связано с различными нарушениями обмена веществ, приводящих к появлению кристаллического осадка в моче и как следствие этого к повреждению почечных структур и других уровней мочевыделительной системы.
Хорошо известно, что моча в норме представляет собой перенасыщенный солевой раствор, находящийся в состоянии динамического равновесия за счет веществ, которые способствуют растворению или дисперсии составных частей мочи. Процесс образования кристаллов в мочевых путях представляет процесс, в основе которого лежат нарушения коллоидного равновесия в тканях организма и в почечной паренхиме. То есть можно говорить о нарушении равновесия между повреждающими (предрасполагающими) и защитными факторами.
Предрасполагающие факторы делятся на две большие группы — экзогенные и эндогенные. К экзогенным относятся: климатические (сухой и жаркий климат), особенности состава питьевой воды (высокая жесткость), уровень солнечной радиации, содержание микро- и макроэлементов во внешней среде (недостаток магния, йода, избыток кальция, стронция), особенности пищевого режима (дефицит витаминов А, В6, РР, гипервитаминоз D, избыточное употребление продуктов, богатых белком, пуринами, щавелевой кислотой, недостаточное употребление продуктов, содержащих ненасыщенные жирные кислоты), недостаточность питьевого режима, частое посещение сауны, прием алкоголя, лекарственные воздействия (сульфаниламиды, диуретики, цитостатики). Эндогенные факторы: врожденные аномалии почек и мочевыводящих путей, особенно с нарушением оттока мочи, воспалительные процессы в почках и по ходу мочевых путей, нарушение водно-солевого обмена при гиперпаратиреозе, повышенные потери воды при экстраренальных потерях, интенсивных мышечных нагрузках, нарушение обмена кальция (вымывание кальция из костей в кровь) при длительном постельном режиме или иммобилизации, увеличение всасывания кальция и оксалатов при повышенной проницаемости кишечной стенки (пищевая аллергия, воспалительные процессы в кишечнике), наследственные варианты нарушения обмена веществ.
Защитные факторы
К защитным факторам относятся вещества, которые удерживают соли в растворенном состоянии, зачастую они называются защитными коллоидами. Эти вещества частично представлены в плазме крови, фильтруются в первичную и окончательную мочу, секретируются канальциевым эпителием. Кроме того, размеры коллоидных частиц мочи определяются биологически активными веществами — трипсином, пепсином, катепсинами и другими. Их действие опосредуется через рН-среды, влиянием активаторов и ингибиторов. Таким образом, при недостаточности факторов защиты, превалировании предрасполагающих факторов и на фоне разрешающего воздействия (инфекции, травмы, прием лекарств, дефицит жидкости и т. п.) начинается процесс кристаллообразования и как крайняя степень выраженности — процесс камнеобразования.
Типичными морфологическими изменениями при обменных нефропатиях является отложение кристаллов в собирательных трубочках, канальцах и интерстиции почек. В ответ на отложение кристаллов первоначально развивается неспецифический воспалительный процесс, в последующем возможно развитие иммунокомплексного воспалительного процесса с вторичным поражением различных отделов нефрона. В зависимости от уровня поражения нефрона обменная нефропатия может протекать по следующим клиническим вариантам: острая почечная недостаточность, тубуло-интерстициальный нефрит, уролитиаз, мочекислый диатез, бессимптомное течение.
Вне зависимости от варианта клинического течения длительное существование дисметаболических нарушений приводит к фиброзу интерстиция, снижению канальциевых функций и, как следствие этого, к нарушению концентрационной функции почек.
Чаще всего в клинической практике встречаются дисметаболические нефропатии, связанные с нарушением обмена оксалатов (солей щавелевой кислоты) и уратов. Все варианты обменных нефропатий вне зависимости от клинического варианта течения можно разделить на две большие группы: связанные с наследственным или врожденным нарушением обмена веществ и вторичные дисметаболические нефропатии.
Первичная оксалурия встречается редко. Педиатры имеют дело со вторичной оксалурией. Большинство оксалатов, выводимых с мочой, образуются в процессе обмена веществ из аминокислот — серина, глицина, оксипролина и частично из аскорбиновой кислоты. Незначительное количество поступает из кишечника при приеме с пищей оксалогенных продуктов. В обычной диете содержится от 97 до 930 мг оксалатов (в зависимости от времени года), но только от 2% до 5% из них всасываются в кишечнике. В физиологических условиях 10% экскретируемых с мочой оксалатов образуются из аскорбиновой кислоты и 40% из глицина. Поступление глицина в организм обусловлено его содержанием в пищевых продуктах, но возможно и ятрогенное развитие оксалурии при назначении глицина. Глицин® — лекарственный препарат на основе аминокислоты глицина, применяется в неврологической практике с целью улучшения обменных процессов в головном мозге. Причем в аннотации к препарату указано, что он не обладает побочными действиями, что не противоречит истине, но, к сожалению, аннотация составлена без учета метаболизма препарата.
Специфических симптомов оксалатной нефропатии нет. Чаще всего выявляются рецидивирующие боли в животе, при мочеиспускании может возникать чувство жжения, иногда развивается воспаление гениталий за счет постоянного раздражения кожи и слизистой, возможно появление других дизурических расстройств. При визуальной оценке мочи отмечается ее насыщенный характер, возможно спонтанное образование осадка. Ведущим признаком патологии почек является мочевой синдром; повышение удельного веса мочи, микрогематурия, протеинурия, лейкоцитурия, оксалурия.
У детей с оксалурией отмечается снижение антикристаллообразующей способности мочи. В большинстве случаев оксалатная нефропатия обнаруживается случайно, иногда на фоне провоцирующих интеркуррентных заболеваний. Дебют заболевания приходится на младший возраст — 1–6 лет, а обострения чаще отмечаются в периоды интенсивного роста 7–8 лет и 10–14 лет.
Первичная урикозурия. К первичной гиперурикемической нефропатии относится подагра. Распространенность гиперурикемии колеблется от 3,3% в Англии до 40% в Новой Зеландии, встречаясь в среднем у 8–13% населения. Заболевание наследуется аутосомно-доминантным путем. В основе развития болезни лежит генетический дефект, приводящий к изменению активности ряда ферментов (глюкозо-6-фосфатазы, частичный дефицит гипоксантин-гуанинфосфорибозилтрансферазы) и повышение каталитической активности фосфорибозилпирофосфатсинтетазы, что приводит к повышению эндогенной продукции пуриновых соединений. В условиях гиперпродукции мочевой кислоты гиперурикемии предшествует повышенная экскреция мочевой кислоты (гиперуратурия). У взрослого человека в нормальных условиях через клубочки почек за сутки фильтруется 5–10 г мочевой кислоты, из которых около 1 г реабсорбируется, а остальное выделяется с мочой. При нарушении обмена количество профильтрованной и выделенной мочевой кислоты увеличивается в 3–4 раза. До 5–6% уратов в организме могут быть связаны с белками плазмы, т. е. не все ураты способны свободно фильтроваться в клубочках, при подагре значительно возрастает количество уратов, прочно связанных с белком.
Подагру считают полиорганным заболеванием, что подтверждается поражением не только почек, но и нервной системы, сердца, практически постоянно подагре сопутствуют ожирение, артериальная гипертензия, мигрень, суставной синдром, аллергия (бронхиальная астма, крапивница, нейродермит и др.). По данным эпидемиологических исследований гиперурикемия является фактором риска ишемической болезни сердца (ИБС), инфаркта, диабета, мочекаменной болезни. Считается, что подагрой болеют после 40 лет, однако трудно себе представить на протяжении столь длительного времени совершенно здорового человека с наследственным дефектом ферментных систем. Одним из первых проявлений подагры в детском возрасте и является дисметаболическая урикозурическая нефропатия.
Вторичная урикозурическая нефропатия. Повышение концентрации мочевой кислоты может отмечаться при ряде заболеваний, что позволяет говорить о вторичном характере процесса. Это заболевания крови — гемолитические анемии, лейкозы, новообразования, гипопаратиреоз, лекарственные воздействия; прием цитостатиков, сульфаниламидных препаратов, глюкокортикоидов, антибиотиков широкого спектра действия. Специфических отличий в клинической симптоматике и характере мочевого синдрома, за исключением кристаллурии, вторичная оксалурическая и урикозурические нефропатии практически не имеют.
Вне зависимости от механизма образования, вида кристаллурии, повышенное содержание кристаллов в моче на фоне нарушения коллоидного равновесия мочи приводит к отложению кристаллов в канальцах, собирательных трубочках почек с последующим нарушением пассажа мочи. Тем самым создаются условия для присоединения инфекции и развития пиелонефрита, тубулоинтерстициального нефрита, мочекаменной болезни. Итак, диагностика обменных нефропатий базируется на анализе: генеалогического анамнеза, учете факторов риска, жалобах пациента, клинической симптоматике, характерных изменениях в анализах мочи, характеристике салуреза (в норме за сутки выделяется с мочой до 40 мг оксалатов, в детской практике обязателен пересчет на единицу веса — не более 1 мг/кг/сут, уратов 5,5–6,0 ммоль/сут, не более 0,1 ммоль/кг/сут), определении уровня мочевой кислоты в крови, данных ультразвукового исследования почек — гиперэхогенные включения в чашечно-лоханочный комплекс, обызвествление кончиков пирамидок, в тяжелых случаях обызвествление всех пирамидок, данных рентгенологического исследования почек — выявление конкрементов, врожденных пороков развития. Нужно отметить, что диагноз обменной нефропатии ставится только на основании сочетания клинических и лабораторных данных. Постановка диагноза обменной нефропатии только по изолированным лабораторно-инструментальным признакам является ошибочной и приводит к нерациональной терапии и ограничению жизнедеятельности детей и подростков.
Лечение
Тактика лечения зависит от варианта клинического течения и вида кристаллурии. В тяжелой форме, с развитием острой почечной недостаточности (ОПН), тубуло-интерстициального нефрита 2–3 степени активности, дисметаболическая нефропатия встречается редко, как правило, в случаях первичных врожденных нарушений обмена веществ, подобные больные госпитализируются в специализированное нефрологическое отделение. При среднетяжелом течении заболевания пациенты могут направляться как в специализированное нефрологическое отделение, так и получать лечение в условиях соматического стационара. В остальных случаях дисметаболической нефропатии с оксалурией и/или уратурией, протекающей с минимальными клинико-лабораторными изменениями, лечение проводится амбулаторно.
Основой лечения любой формы дисметаболической нефропатии является обеспечение дополнительной водной нагрузки, до 500–1000 мл по отношению к возрастной потребности. Так, например, средняя физиологическая потребность детей в воде в зависимости от возраста следующая: 1–2 года — 1300–1500 мл, 4–6 лет 1800–2000, от 10 лет и старше 2000–2500 мл в день. Необходимо понимать, что жидкость ребенок и взрослый человек получает не только с питьем (чай, соки, супы и т. д.), но и со всеми продуктами питания. Нужно отметить, что ребенок первого и второго года жизни получает достаточное количество жидкости за счет контроля со стороны педиатров и родителей за объемом питания. К сожалению, дети старшего возраста при превалирующем нерегулярном питании вместе с продуктами получает в среднем за сутки 1500–1700 мл воды, что приводит к нарушению обменных процессов на уровне всего организма.
На фоне диетических мероприятий экскреция оксалатов с мочой уменьшается на 40% и более. Экскреция оксалатов может быть уменьшена в результате изменения метаболизма глицина при введении в организм бензоата натрия, который блокирует эндогенный синтез оксалатов из глицина, то есть при введении в рацион (дополнительное питье) клюквы и брусники. Уменьшение выделения оксалатов на фоне дачи бензоата натрия происходит благодаря превращению глицина в гиппуровую кислоту.
При урикозурических нефропатиях рекомендована диета с ограничением пуриновых веществ. Продукты с высоким содержанием пуринов: сардины, сельдь, скумбрия, субпродукты. Среднее содержание пуринов: чечевица, говядина, свинина, кролик, речная и озерная рыба.
С учетом того, что кристаллы оксалатов и уратов осаждаются в кислой среде, необходимо следить за соотношением кислых и щелочных валентностей в пище, кислые валентности содержатся в продуктах животного происхождения и злаковых, щелочные во фруктах и овощах, то есть ориентироваться на молочно-растительный (из разрешенного перечня) стереотип питания.
Кроме того, с ощелачивающей целью назначаются щелочные минеральные воды типа «Боржоми», «Нарзан», «Ессентуки» и т. п., средней минерализации в возрастных дозах, курсами по 2–3 недели.
К методам диетической коррекции также можно отнести прием растительных масел как поставщиков полиненасыщенных жирных кислот по 5,0–15,0 мл 1–3 раза в день. Растительные масла логично использовать в качестве заправок для овощных салатов, пюре или каши.
Медикаментозное лечение
Основу медикаментозного лечения любой формы дисметаболических нефропатий составляет метаболическая и мембранопротекторная терапия.
При оксалозе рекомендовано назначение витаминов В1 и В6 с целью активизации метаболизма глицина, назначают витамины per os в высоких дозах от 20–60 мг/сут до 100 мг/сут в утренние и дневные часы, курс 2–3 недели. При оксалозе можно применять и комплексные препараты, содержащие витамины В1 и В6.
Магне В6 содержит пиридоксин и магний. Разрешен к применению у детей старше 12 лет. Принимается по 1–2 таблетки 3 раза в день. Курс 2–3 недели.
Мульти-табс В-Комплекс. Содержит: витамин В1 (тиамина нитрат) — 15 мг, витамин В2 (рибофлавин) — 15 мг, витамин В6 (пиридоксина гидрохлорид) — 15 мг, витамин В12 (цианокобаламин) 5 мкг, никотинамид — 60 мг, пантотеновую кислоту (кальция пантотенат) — 30 мг, фолиевую кислоту — 200 мкг. Применять по 1–2 таблетки в день, курс 2–3 месяца.
При оксалурии и уратурии показаны курсы метаболической терапии и мембранопротекторов, витамины А, Е, Аевит в возрастных дозах.
Димефосфон (15% раствор). Является антигипоксантом и антиоксидантом, регулятором водно-электролитного баланса и кислотно-щелочного состояния. Применяют внутрь, запивая водой, в виде раствора, взрослым и детям по 30–50 мг/кг (или из расчета 1 мл 15% раствора на 5 кг массы тела), 1–4 раза в сутки, длительность приема 3 недели — 2 месяца. Обладает горьким вкусом, поэтому для облегчения приема детям рекомендуется запивать молоком, фруктовым соком или сладким чаем.
Элькар (L-карнитин) — 20% водный раствор для перорального применения, содержащий 200 мг действующего вещества в 1 мл раствора. Препарат относится к фармакологической группе «Метаболические средства» и выпускается во флаконах по 25, 50 и 100 мл. Элькар представляет собой прозрачную бесцветную жидкость без запаха, содержащую L-карнитин, по химической структуре и биологической активности идентичный природному. Участвует в процессах обмена веществ. Нормализует структуру и функцию митохондрий, оптимизирует энергетический обмен в клетках. После приема внутрь хорошо всасывается в кишечнике, концентрация в плазме крови достигает максимума через 3 ч и сохраняется в терапевтическом диапазоне в течение 9 ч, выводится почками. Препарат разрешен к применению у детей с первого года жизни. Легко дозируется, можно применять в качестве питья или в виде добавки к сладким блюдам. До 3 лет 5–10 капель на прием, от 3 до 6 лет — по 0,1 г (14 капель) 2–3 раза в день (суточная доза — 0,2–0,3 г), от 6 до 12 лет — по 0,2–0,3 г (28–42 капли) 2–3 раза в день (суточная доза — 0,4–0,9 г). Курс лечения — 1 мес. Противопоказаний для назначения препарата нет.
Эссенциале форте Н. Содержит эссенциальные фосфолипиды (EPL) из соевых бобов, содержащие 76% (3-sn-фосфатидил) холина, сочетающиеся с природными эндогенными фосфолипидами по химической структуре, нормализуют метаболизм липидов и белков, способствуют активации и защите фосфолипидзависимых ферментных систем, восстанавливают клеточную структуру, улучшают регенерацию. Ежедневный прием — по 2 капсулы 2–3 раза в день, во время еды, проглатывая целиком, запивая небольшим количеством воды.
Эссливер форте. Выпускается в капсулах. Содержит эссенциальные фосфолипиды (фосфатидилхолин — 29%, фосфатидилэтаноламин и др.) — 300 мг, витамин B1 — 6 мг, витамин В2 — 6 мг, витамин В6 — 6 мг, витамин В12 — 6 мкг, токоферола ацетат — 6 мг, никотинамид — 30 мг. Регулирует проницаемость биомембран, активность мембраносвязанных ферментов, обеспечивая физиологическую норму процессов окислительного фосфорилирования в клеточном метаболизме. Восстанавливает мембраны путем структурной регенерации и методом конкурентного ингибирования перекисных процессов. Применяется внутрь по 2 капсулы 3 раза в день во время еды. У детей до 12 лет применяется с осторожностью.
Фосфоглив. Комплексный препарат, содержащий фосфатидилхолин растительного происхождения и тринатриевую соль глицирризиновой кислоты из корня солодки. Фосфатидилхолин является основным компонентом фосфолипидного биослоя биологических мембран. При пероральном введении в организм фосфатидилхолин восстанавливает целостность клеточных мембран. Глицирризиновая кислота обладает противовоспалительными свойствами. Форма выпуска — капсулы. По 1–2 капсулы 3 раза в день в течение 30 дней регулярно. Высшая разовая доза — 4 капсулы, суточная — 12 капсул. Разрешен к применению у взрослых.
Тыквеол. Формы выпуска: капсулы, масло для приема внутрь, свечи ректальные. Содержит комплекс биологически активных веществ из семян тыквы (каротиноиды, токоферолы — не менее 4%, фосфолипиды, стерины, фосфатиды, флавоноиды, витамины B1, B2, C, PP, насыщенные, ненасыщенные и полиненасыщенные жирные кислоты — пальмитиновая, стеариновая, олеиновая, линолевая, линоленовая). Оказывает выраженное антиоксидантное действие, угнетающее процессы перекисного окисления липидов в биологических мембранах. Эссенциальные фосфолипиды — структурные элементы клеточных мембран и мембран органелл, регулируют проницаемость мембран и процессы окислительного фосфорилирования, способствуют восстановлению структуры и функции мембран. Применяется внутрь, по 1 чайной ложке экстракта за 30 мин до еды или по 2–4 капсулы, во время или после еды 3–4 раза в сутки.
Длительность курса протекторной терапии 2–3 недели, проводится 3–4 раза в год.
Помимо мембранопротекторной терапии широко используются комбинированные препараты на основе лекарственных трав и эфирных масел.
Фитотерапия традиционно популярна для лечения самых разных заболеваний почек. В целом, надо отметить, что при дисметаболической нефропатии целесообразно использовать лекарственные травы с диуретическими и мембраностабилизирующими свойствами и избегать трав с высоким содержанием оксалатов и аскорбиновой кислоты при оксалурии. Несмотря на большой выбор лекарственных растений и их препаратов, важно выделять те из них, в отношении которых имеются научные данные в плане эффективности лечения и безопасности. Одним из наиболее популярных в лечении дисметаболических нефропатий препаратов является растительный лекарственный препарат Канефрон Н. В исследованиях показано мочегонное, уросептическое, мембраностабилизирующее и антиоксидантное действие Канефрона Н при различных инфекционно-воспалительных и обменных заболеваниях почек. Препарат может использоваться как в лечебном комплексе, так и отдельно длительным курсом у детей с дисметаболическими нефропатиями.
Канефрон Н. Выпускается в виде водно-спиртового раствора и в драже. В состав лекарственного препарата растительного происхождения входят: травы золототысячника (Centaurii herba), корня любистока (Levistici radix), листьев розмарина (Rosmarini folia). Фармакологическое действие: диуретическое, спазмолитическое, противовоспалительное, антибактериальное. Способ применения и дозы: внутрь, грудным детям — по 10 капель 3 раза в сутки; детям дошкольного возраста — по 15 капель 3 раза в сутки; детям школьного возраста — по 25 капель или по 1 драже 3 раза в сутки. Курс 2–4 недели. При необходимости (для улучшения вкуса) капли можно принимать вместе с другими жидкостями. Драже следует принимать не разжевывая, запивая небольшим количеством воды.
Олиметин. Комплексный препарат, содержащий масло мяты перечной, масло терпентинное очищенное, масло аира, масло оливковое, серу очищенную. Оказывает спазмолитическое, желчегонное, мочегонное и противовоспалительное действие. Форма выпуска — капсулы. Применяют по 1–2 капсулы 3 раза в день до еды. Курс 2–3 недели. С профилактической целью применяют по 1 капсуле в день длительным курсом.
Фитолизин. Препарат — паста мягкой консистенции, зелено-коричневого цвета со специфическим ароматом. Содержит экстракты растений: корня петрушки, корневища пырея, травы полевого хвоща, листьев березы, травы горца птичьего и др., а также масла — мятное, шалфейное, сосновое, апельсиновое и ванилин. Оказывает мочегонное, противовоспалительное, спазмолитическое действие. Применяют для разрыхления и удаления мочевых конкрементов и облегчения их выведения с мочой. Принимают по 1 чайной ложке в 1/2 стакана теплой подслащенной воды 3 раза в день после еды. Форма выпуска: в тубах по 100 г.
Цистон. За счет комбинированного состава препарат нормализует коллоидное равновесие мочи, обладает противовоспалительным, антисептическим и спазмолитическим, диуретическим действием, что позволяет его использовать в качестве одного из основных средств лечения дисметаболической нефропатии, причем длительным курсом до 6 месяцев, в возрастных дозах.
Уролесан. Форма выпуска — капли. Состав: масла пихтовое, масло перечной мяты, масло касторовое, экстракт семян моркови дикой, экстракт шишек хмеля, экстракт травы душицы обыкновенной. Применяют при мочекаменной и желчнокаменной болезни. Препарат оказывает спазмолитическое и противовоспалительное действие. Принимают внутрь по 8–10 капель перед едой. Курс лечения 3–4 недели.
Фитотерапия. При выборе лекарственных растений учитывается наличие мочегонного действия, зависящего от содержания эфирных масел, сапонинов, силикатов (можжевельник, петрушка, листья березы, хвощ полевой), противовоспалительного действия, связанного с присутствием танинов и арбутина (листья брусники, толокнянка), антисептического, обусловленного фитонцидами (ромашка, зверобой, тысячелистник, пол-пола), и литолитического эффекта (почечный чай, василек, марена красильная, пол-пола).
При интеркуррентных заболеваниях назначается постельный режим, обильное питье, обязательно мембранопротекторная или фитотерапия, при необходимости тщательно подбираются антибактериальные препараты, не обладающие нефротоксическим действием, сдаются контрольные анализы мочи при выздоровлении и через 10–14 дней.
Диспансерное наблюдение проводится индивидуально в зависимости от клинического варианта течения дисметаболической нефропатии.