Что такое гиперваскуляризация в гинекологии
3D УЗИ В НОРМЕ И ПРИ ИЗМЕНЕНИЯХ ШЕЙКИ МАТКИ
Акушерство, гинекология и репродукция. 2013; N2: c.23-26
В статье отражены современные представления по вопросам УЗИ-диагностики изменений шейки матки. Приведены обобщенные данные по размерам и методикам измерений. Рассмотрены актуальные вопросы наиболее часто встречаемых изменений на шейке матки.
3D ULTRASOUND IN NORMAL AND CHANGES IN THE CERVIX
Makarov I.O., Ovsyannikova T.V., Shemanaeva T.V., Borovkova E.I., Kulikov I.A., Guriev T.D.
State Federal-Funded Educational Institution of Higher Vocational Training I.M. Sechenov First Moscow State Medical University of the Ministry of Health of the Russian Federation
Abstract: this article describes the present views on ultrasound diagnosis of cervical changes. The generalized data on the size and measurement procedures. Pressing questions of the most common changes in the cervix.
Key words: 3D, ultrasound, cervix, polyps, endocervix, deciduoz, cervix myoma, endometriosis, endocervicitis, dysplasia, carcinoma of the cervix.
Ключевые слова: 3D, УЗИ, шейка матки, полипы, эндоцервикс, децидуоз, миома шейки матки, эндометриоз, эндоцервицит, дисплазия, рак шейки матки.
ГБОУ ВПО «Первый МГМУ имени И.М. Сеченова» Минздрава РФ, Москва
Ультразвуковое исследование осуществляется с использованием современной аппаратуры, что позволяет получать качественные результаты. УЗИ – самый простой и информативный метод получения необходимой информации – позволяет проводить постоянные наблюдения за тем, как проходит процесс лечения.
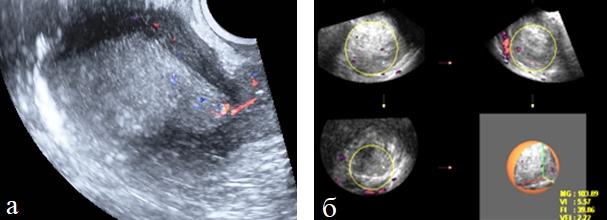
УЗИ шейки матки осуществляется с использованием энергетического допплеровского картирования, что дает возможность визуализировать даже самые мелкие сосуды. Благодаря трехмерной реконструкции изображение получается насыщеннее, таким образом, патологически измененные участки обнаруживаются достаточно легко и быстро.
На современном этапе развития медицины гинекология и УЗИ неразделимы. Далее рассмотрены наиболее распространенные изменения шейки матки у женщин в гинекологии на сегодняшний день.
Для выявления изменений шейки матки с использованием УЗИ необходимо выполнять правильно весь объем и порядок исследования, знать нормоархитектонику и топографию органов малого таза.
Шейка матки является гормонально-зависимым органом и играет роль барьера между верхним отделом генитального тракта и внешней средой. Вместе с влагалищем она представляет собой единую функциональную систему.
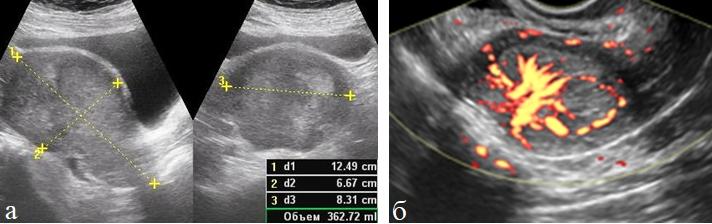
3D УЗИ позволяет определить объем, форму шейки матки, наличие ее деформаций, рубцовые изменения, различные патологические состояния эндоцервикса.
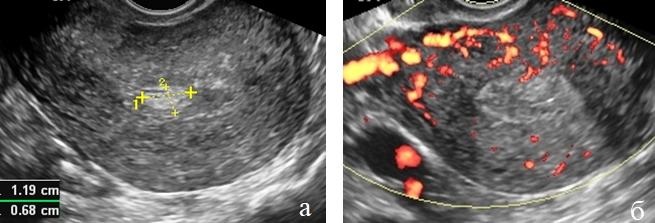
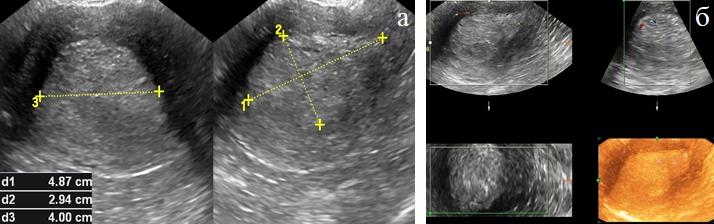
В норме шейка матки у женщин репродуктивного возраста имеет цилиндрическую или коническую форму, ее длина – около 3,2 см (2,9-3,7±0,6 см), толщина 2,8 см (2,6-3,0±0,5 см), а ширина – 3,5 см (2,9-3,4±0,5 см). Объем матки составляет от 6 до 12 см 3 (5,48±1,64 см 3 ) [2,16]. При оперированной шейке матки наблюдается ее умеренная васкуляризация, равномерный симметричный кровоток, прямолинейный или слабоизвитой ход сосудов.
Продольные эхографические сечения позволяют получить изображение передней и задней стенок шейки матки, фронтальные сечения – представление о правой и левой боковых стенках.
Эндоцервикс имеет более высокую эхогенность по сравнению с миометрием, его толщина составляет около 3-4 мм. Цервикальный канал располагается в центре и имеет веретенообразную форму при фронтальных сечениях, его длина от наружного зева до перешейка составляет около 4 см.
В норме все три зоны (мышечная ткань шейки матки, эндоцервикс и цервикальный канал) четко прослеживаются, имеют равномерную ширину, цервикальный канал не деформирован. Граница между телом и шейкой матки проходит в области внутреннего зева. При обычном двухмерном исследовании проведение точной границы затруднено, 3D УЗИ во фронтальных сечениях позволяет более четко осуществить эту дифференциацию. При этом границей служит зона окончания гипоэхогенного ободка эндометрия.
В связи со скудностью клинической симптоматики при гиперпластических процессах эндоцервикса приобретают значение различные диагностические методы. Для выявления гиперплазии эндоцервикса применяют цервикоскопию и УЗИ, однако точная диагностика возможна только при гистологическом исследовании [5,15].
Гиперплазия эндоцервикса при УЗИ представляет собой утолщение слизистой оболочки шейки матки, с повышением ее эхогенности и усилением васкуляризации. За счет гиперпродукции слизи цервикальный канал расширен, что облегчает визуализацию структуры эндоцервикса. В структуре гиперплазированного эндоцервикса могут выявляться мелкие кисты на фоне повышенной эхогенности эндоцервикса.
Патологические процессы в эндоцервиксе являются показанием к диагностическому выскабливанию всей слизистой оболочки цервикального канала с последующим гистологическим исследованием полученного материала.
Полипы шейки матки
Полипы слизистой оболочки шейки матки встречаются у гинекологических больных с частотой 1-14% от всей патологии матки, и чаще развиваются в 40-50 лет. Рецидивирование наблюдается у 16% пациенток [6,12,16]. Полип эндоцервикса – это разрастание слизистой оболочки канала шейки матки с вовлечением в процесс подлежащей фиброзной ткани.
Полип эндоцервикса имеет вид выпячивания овальной формы повышенной эхогенности, и, в отличие от гиперплазии, имеет ножку или широкое основание. Режим трехмерной реконструкции помогает точной топической диагностике полипов эндоцервикса, а режим поверхностной реконструкции позволяет получать изображения полипов эндоцервикса, сходные с цервикоскопическими. С помощью трехмерной ангиографии возможна визуализация сосудистой ножки полипа.
Во время беременности на шейке матки происходит разрастание децидуальной ткани – децидуоз, что обусловленно соответствующей гормональной перестройкой. При 3D УЗИ децидуальные образования располагаются в просвете цервикального канала в виде полиповидных разрастаний с большим количеством мелких анастомозирующих между собой сосудов. В отличие от полипов, децидуоз лечения не требует и исчезает в течение нескольких недель после окончания беременности. Но, учитывая, что у 19,3% беременных на фоне децидуоза возникает дисплазия, а в некоторых случаях рак шейки матки, обследование пациенток должно проводиться в соответствии с алгоритмом, принятым при патологии шейки матки. Ведение беременных с заболеваниями шейки матки должно проводиться под тщательным динамическим кольпоскопическим и цитологическим контролем, с обязательным лечением урогенитальной инфекции и применением иммунокорригирующей терапии [13,15].
Ультразвуковыми критериями истинных полипов цервикального канала являются: наличие эхопозитивных образований средней или пониженной эхоплотности, с четкой сосудистой ножкой, исходящей из средней или нижней трети цервикального канала, и с единичными сосудистыми локусами во внутренней структуре. Индекс резистентности (ИР) составляет 0,66-0,71, индекс васкуляризации (VI) – 0,46-1,24, индекс кровотока (FI) – 16,75-28,24.
УЗИ-критериями децидуальных псевдополипов являются эхопозитивные округлые образования повышенной эхоплотности без сосудистой ножки, с большим количеством сосудистых локусов во внутренней структуре, с более выраженными гемоциркуляторными изменениями. При этом характерны следующие показатели кровотока: ИР – 0,50-0,55, VI – 1,33-2,01 и FI – 30,30-44,51, а количество сосудистых локусов не зависит от величины образований.
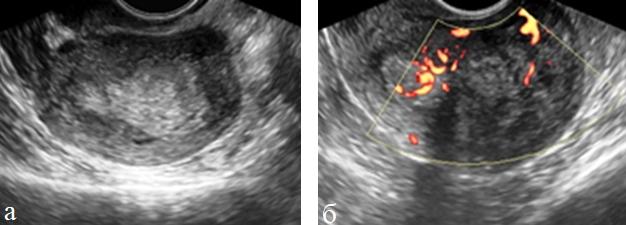
Миома матки шеечной локализации быстро приводит к деформации шейки, сдавлению окружающих тканей и нарушению функции смежных органов. Режим 3D УЗИ позволяет точнее определить ширину основания узла при его крупных размерах. С наступлением менопаузы существенного уменьшения размеров шеечной миомы не наблюдается.
Эндометриоз шейки матки
Наиболее часто эндометриоз шейки матки возникает после диатермокоагуляции (в 0,8-17,8% случаев) и встречается у женщин в возрасте 35-45 лет (в 14,9% случаев) [7,14,16]. Очаги (гетеротопии) эндометриоза выглядят как кисты синеватого цвета, кровоточащие линейные и точечные зоны, ярко-красные участки с неровными краями с буроватым оттенком при цервикоскопии.
Эхографически у пациенток с эндометриозом шейки матки выявляются округлые образования с эхогенным мелкодисперсным содержимым, структура и размеры которых варьируют в зависимости от менструального цикла. Выявлению изменений в этих кистах помогает режим трехмерной реконструкции.
При бессимптомном течении гистологически подтвержденного эндометриоза специального лечения не требуется, в остальных случаях выполняется иссечение очагов, криодеструкция и показано гормональное лечение [16,17].
Эндоцервициты встречаются чаще всего в возрасте 18-30 лет и могут быть обусловлены ИППП бактериальной и вирусной этиологии. Заболевание при переходе в хроническую стадию имеет длительное течение [10].
При эндоцервиците наблюдается утолщение эндоцервикса, повышение его эхогенности, возникновение ободка вокруг эндоцервикса за счет зоны отека миометрия и расширение цервикального канала. Содержимое цервикального канала может быть от анэхогенного до слабоэхогенного.
При длительном существовании процесса вовлекаются подлежащие мышечные и соединительнотканные элементы шейки матки, возникает цервицит. Шейка матки увеличивается в объеме за счет образования множества мелких и крупных кист, которые образуются в результате заживления эктопии [4,10].
Дисплазия шейки матки
Дисплазия шейки матки – это изменение, при котором часть толщи эпителия замещена клетками с различной степенью атипии, утратой комплексности и полярности без изменения стромы [4]. При профилактических осмотрах шейки матки дисплазия выявляется в 0,2-2,2% случаев [17], чаще у женщин в возрасте 30-39 лет.
Типичной ультразвуковой картины при дисплазиях нет, наблюдается эхографическая картина цервицита.
Для лечения используются лазеро-, крио-, электрохирургический, хирургический радикальные методы лечения [3].
По данным ВОЗ, ежегодно в мире диагностируют более 500 000 новых случаев заболевания. В большинстве случаев рак шейки матки развивается в зоне трансформации вокруг наружного зева. Эта область доступна для визуального осмотра, цитологического и гистологического исследования. Однако в ряде случаев рак развивается в эндоцервиксе и бывает доступен для диагностики только на инвазивной стадии. В 90-95% случаев опухоль представлена плоскоклеточным раком различной степени зрелости, в 3-5% – аденокарциномой [1,18].
Клиническая картина рака шейки матки характеризуется вариабельностью: от почти бессимптомного течения до многочисленных проявлений, что зависит от распространенности, характера роста опухоли и ее локализации.
Эффективность лечения рака шейки матки напрямую зависит от своевременной диагностики процесса и правильной оценки степени его распространенности.
Среди лучевых методов диагностики рака шейки матки наиболее информативна комбинация УЗИ и МРТ. Современные методы лучевой диагностики позволили существенно снизить частоту инвазивных форм и особенно запущенных стадий [4,22].
Внедрение в последние годы полостных датчиков, допплерографии и 3D УЗИ позволило кардинально расширить возможности оценки внутренней структуры и васкуляризации шейки матки, что привело к повышению информативности ультразвукового метода в диагностике рака шейки матки [2,8,18,23,24].
Микроинвазивный рак шейки матки – это опухоль слизистой оболочки до 1 см в диаметре с глубиной инвазии от 1 до 5 мм. На стадии рака in situ определяется увеличение объема шейки матки, превышающего нормативные показатели. Объем шейки матки при раке in situ составляет 8,36±3,27 см 3 [2]. Толщина эндоцервикса увеличивается, возникает асимметрия толщины передней и задней стенок шейки матки или правой и левой боковых стенок. Асимметрия толщины стенок более 3 мм считается значимой для диагностики рака in situ. Чувствительность этого признака составляет 73% [2]. Описаны несколько характерных эхографических признаков. Признак «субэктоцервикальных четок» – множественные мелкие кисты в субэктоцервикальной зоне [2]. Второй признак – наличие в субэндоцервиксе гиперэхогенных включений (Б.И. Зыкин) и назван М.Н. Булановым новым признаком «субэндоцерви кальных жемчужин» [2,8].
Выявлению опухоли способствует применение режима энергетического картирования, который позволяет уже на самых ранних стадиях микроинвазии выявить признаки гиперваскуляризации в зоне опухоли. При энергетической допплерографии в 85% случаев выявляются признаки гиперваскуляризации уже на стадии рака in situ [2]. Степень инвазии в боковые стенки и протяженность поражения лучше оценивать в режиме 3D ангиографии, когда одновременно анализируется серо-шкальное и сосудистое изображение.
При выполнении радикальной гистерэктомии основной задачей ультразвуковой диагностики является выявление вовлечения в процесс параметрия. В последнем случае выявляются нарушения целостности и деформация контуров шейки матки, с наличием выраженной васкуляризации в тканях параметрия вокруг шейки матки.
Ультразвуковой метод имеет ограничения в распознавании выраженного распространения рака шейки матки. Так, при распространении опухоли на влагалище трансвагинальное исследование не проводится, а трансректальное также имеет свои ограничения вследствие резкой болезненности. Кроме того, трансабдоминальный доступ не обеспечивает должного разрешения. Трехмерная ангиография шейки матки, проводимая в раннем постлучевом периоде, также помогает оценить эффективность лечения и прогнозировать наличие рецидивов рака шейки матки [20]. Использование 3D УЗИ в мониторинге лучевой терапии при раке шейки матки является многообещающим и перспективным. 3D УЗИ в сочетании с ангиографией позволяет проводить мониторинг изменений объемов опухоли и шейки матки на фоне лечения, степени васкуляризации шейки матки. Уменьшение степени постлучевой гиперваскуляризации – важный критерий эффективности лучевой терапии в постлучевом периоде [9,11,21].
Анализ данных современной литературы показывает, что комплексное УЗИ с использованием энергетического допплеровского картирования и последующей трехмерной реконструкцией изображения является высокоинформативным методом, который может быть использован для скрининга изменений шейки матки, позволяет также получать объективную информацию о динамике лечения выявленных изменений. Ультразвуковая ангиогафическая картина изменений шейки матки способствует повышению качества диагностики на всех этапах проводимого лечения и позволяет прогнозировать течение заболевания.
1. Бохман Я.В. Клиника и лечение рака шейки матки. Кишинев, 1976. 236 с.
2. Буланов М.Н. Особенности эхоструктуры и гемодинамики шейки матки при карциноме in situ. Ультразвуковая и функциональная диагностика. 2002; 4: 33-39.
3. Василевская Л.Н. Кольпоскопия. М. 1986.
4. Василевская Л.Н., Винокур М.Л., Никитина М.И. Предраковые заболевания и начальные формы рака шейки матки. М. 1987.
5. Железнов Б.И. Некоторые итоги изучения проблемы предрака эндометрия. Акуш. и гинек. 1978; 3: 10-17.
6. Заболевания шейки матки, влагалища и вульвы (клин. лекции). Под ред. В.Н. Прилепской. М. 1999.
7. Заболевания шейки матки: Клинические лекции. Под ред. В.Н. Прилепской. М. 2005.
8. Зыкин Б.И. Стандартизация допплерографических исследований в онкогинекологии: автореф. дисс. докт. мед. наук. М. 2001; 275 с.
9. Костромина К.Н. Сочетанная лучевая терапия больных раков шейки матки: автореф. дисс. докт. мед. наук. М., 1979.
10. Новиков А.И., Кононов А.В., Ваганова И.Г. Инфекции, передаваемые половым путем, и экзоцервикс. М. 2002.
11. Очерки лучевой терапии рака шейки матки. Под ред. Г.М. Жаринова и А.В. Важенина. Челябинск. 2002; 218 с.
12. Патология влагалища и шейки матки. Под ред. В.И. Краснопольского. М. 1997.
13. Практическая гинекология (клин. лекции). Под ред. В.И. Кулакова и В.Н. Прилепской. М. 2001.
14. Прилепская В.Н., Роговская С.И., Межевитинова Е.А. и др. (практ. руков.). М. 1997.
15. Эхография в акушерстве и гинекологии. Теория и практика. 6-е изд. в II частях. Ч. 1. Под ред. А. Флейшера, Ф. Мэнинга, П. Дженти, Р. Ромеро. Пер. с англ. М. 2005; 752 с; ил.
16. Эхография в акушерстве и гинекологии. Теория и практика. 6-е изд. в II частях. Ч. 2. Под ред. А. Флейшера, Ф. Мэнинга, П. Дженти, Р. Ромеро. Пер. с англ. М. 2004; 592 с; ил.
17. Castle P.E., Hillier S.L., Rabe L.K. An association of cervical inflammation with highgrade cervical neoplasia in women infected with oncogenic human papillomavirus (HPV). Cancer. Epidemiol. Biomarkers prev. 2001; 10 (10): 1021-1027.
18. Chou C.Y., Hsu K.F., Wang S.T. et al. Accuracy of three-dimensional ultrasonography in volume estimation of cervical carcinoma. Gynecol. Oncol. 1997; 66: 89-93.
19. Dalgic H., Kuscu N.K. Laser therapy in chronic cervicitis. Arch. Gynecol. Obstet. 2001; 265 (2): 64-66.
20. Evans J., Bergso P. The influence of anemia and results of radiotherapy in carcinoma. Radiology. 1965; 48: 709-717.
21. Hockel M., Schlenger K., Aral B. et al. Association between tumor hypoxia and malignant progression in advanced cancer of the uterine cervix. Cancer. Res. 1996; 56: 4509-4515.
22. Hricak H., Yu K.K. Radiology in invasive cervical cancer. AJR. 1996; 167: 1101-1108.
23. Meyerowitz C.B., Fleischer A.C., Pickens D.R. et al. Quantification of tumor vascularity and flow with amplitude colour Doppler sonography in an experimental model. J. Ultrasound Med. 1996; 15: 827-833.
24. Pairleitner H., Steiner H., Hasenoehrl G. et al. Three-dimensional power Doppler sonography: imaging and quantifying blood flow and vascularization. Ultrasound Obstet. Gynecol. 1999; 14: 139-143.
3D ULTRASOUND IN NORMAL AND CHANGES IN THE CERVIX
Makarov I.O., Ovsyannikova T.V., Shemanaeva T.V., Borovkova E.I., Kulikov I.A., Guriev T.D.
State Federal-Funded Educational Institution of Higher Vocational Training I.M. Sechenov First Moscow State Medical University of the Ministry of Health of the Russian Federation
Abstract: this article describes the present views on ultrasound diagnosis of cervical changes. The generalized data on the size and measurement procedures. Pressing questions of the most common changes in the cervix.
Key words: 3D, ultrasound, cervix, polyps, endocervix, deciduoz, cervix myoma, endometriosis, endocervicitis, dysplasia, carcinoma of the cervix.
Опыт использования современных методик ультразвукового исследования для диагностики рака эндометрия
Санкт-Петербургский государственный университет
Введение. Анализ заболеваемости последнего десятилетия в России свидетельствует о неуклонном росте рака эндометрия (РЭ). Заболеваемость раком тела матки занимает второе место среди всех заболеваний репродуктивной системы женщин и по величине показателей прироста колеблется в различных регионах от 4,5 до 22,5 на 100000 женского населения. Частота РЭ резко увеличивается в возрасте после 40 лет [1]. Несмотря на успехи в профилактике РЭ и совершенствование методов диагностики, не возрастает выявляемость ранних форм РЭ, а результаты оценки местного распространения могут трактоваться неоднозначно [2, 3]. Экспертной лучевой технологией в диагностике РЭ является магнитно-резонансная томография (МРТ) [4].
Одним из наиболее распространенных методов обследования при подозрении на РЭ является ультразвуковое исследование (УЗИ) из трансабдоминального и трансвагинального (ТВУЗИ) доступов. При УЗИ органов малого таза всегда учитывают, что вариабельность изображения опухоли эндометрия связано с его размерами и степенью дифференцировки [5, 6].
У больных с диагнозом РЭ при УЗИ в В-режиме определяют локализацию и размеры первичной опухоли, оценивают ее форму, структуру и глубину инвазии с характеристикой степени местного распространения опухоли [7].
В онкогинекологии широко применяется допплерометрия сосудов малого таза с анализом кривых скоростей кровотока. В уточняющей диагностике РЭ, возможно в одном исследовании расширенное использование новых ультразвуковых методик, включающих цветовое допплеровское картирование (ЦДК), энергетическое картирование (ЭК), 3D-визуализацию, соноэластографию (СЭ) и исследование с контрастным усилением [8, 9, 10]. Данные исследования обеспечивают неинвазивную оценку сосудистого русла тела матки и опухолевого узла. Установлено, что вероятность рака эндометрия значительно возрастает, если у пациенток в постменопаузальном периоде помимо увеличения толщины, изменения структуры эндометрия, выявляются зоны повышенной васкуляризации с низкими значениями индекса резистентности и высокими значениями пиковой систолической скорости [11, 12]. Наиболее перспективной методикой визуализации всей сосудистой системы является трехмерная реконструкция органов в ангио-режимах, которая обеспечивает более точное определение степени васкуляризации органа и патологически измененных тканей [13].
Всё большую популярность приобретает новый метод контрастно-усиленного ультразвукового исследования (КУУЗИ). В отличие от допплерографии, КУУЗИ обеспечивает визуализацию сосудов любого калибра, независимо от скорости и направления кровотока, что дает дополнительную информацию об особенностях гемодинамики в зоне интереса [15, 16].
Проведение у больных РЭ комплексного УЗИ с применением современных методик позволит всесторонне оценить параметры опухолевого процесса и прогнозировать течение заболевания. Необходимо учитывать, что до настоящего времени не представлено четкой методики оценки характеристик кровотока при новообразованиях, не изучены возможности КУУЗИ и не установлены эффективные значения плотностей тканей, позволяющих уточнять степень инвазивного роста. Результаты исследования могут быть использованы при динамическом наблюдении за пациентками в процессе лечения.
В протокол ультразвукового исследования входила допплерометрия маточных сосудов, ЦДК и ЭДК, с последующей трехмерной реконструкцией изображений, СЭ выделенных зон нормального миометрия и опухолевой ткани, а также исследование матки с контрастным усилением.
При исследовании в В-режиме определяли ширину М-эхо, линейные и объемные параметры матки и опухоли. Рассчитывали индекс инвазивного роста (ИИР) по отношению объема измененного эндометрия (ОИЭ) к объему тела матки (ОМ). Особое внимание уделяли оценке глубины миометриальной инвазии, возможному переходу злокачественного процесса на цервикальный канал и состоянию регионарных лимфатических узлов, что имело решающее значение в определении стадии заболевания.
Допплеровский анализ при ТВУЗИ включал оценку максимальной скорости артериального кровотока в маточных артериях и внутриопухолевых сосудах, а также наименьшего и среднего индекса резистентности. Для маточных артерий использовали частотный фильтр 100 и 50 Гц.
Для качественной характеристики интенсивности артериального и венозного миометриального и внутриопухолевого кровотока в режимах ЦДК и ЭК определяли количество лоцируемых цветовых сигналов от сосудов матки и опухоли. Выделяли: гиповаскулярный, умеренно васкулярный, гиперваскулярный типы кровоснабжения.
КУУЗИ выполняли посредством внутривенного введения 2,0-2,5 мл контрастного препарата второго поколения, представляющего собой суспензию микропузырьков гексафторида серы в оболочке из фосфолипидов. В процессе динамического исследования использовали программы Cadence contrast pulse sequencing technologye Sie Touch иVirtual Touch (ARFI) | Virtual Touche Sie Calc.
На всех этапах исследования оценивали состояние структуры эндо- и миометрия, их однородность. При выявлении очаговых изменений определяли их размеры, степень распространенности и взаимоотношение с окружающими структурами, проводили сравнительную оценку толщины маточной стенки в зоне локализации опухолевого очага. Важнейшей характеристикой новообразования являлась степень и характер его васкуляризации, которую определяли при УЗ-ангиографии. Кровоснабжение опухоли оценивали в режиме реального времени или при ретроспективном анализе, при пошаговых поворотах или в кино-петле. Полученные данные сравнивали с результатами морфологических исследований. На основании полученных данных устанавливали стадию заболевания согласно Международной классификации рака (FIGO 2009).
У больных с верифицированным диагнозом РЭ в процессе УЗИ определяли локализацию и размеры первичной опухоли, оценивали ее форму, структуру и глубину инвазии, что позволяло оценить степень местного распространения опухоли. Для большинства больных характерным являлась локализация процесса в области дна матки либо одного из трубных углов. Некроз опухоли с деформацией полости матки и наличием в ней жидкости определялись при II и III стадии процесса. Вариабельность получаемого ультразвукового изображения злокачественного новообразования эндометрия была обусловлена ее размерами и степенью дифференцировки. Во всех случаях при размере М-эхо до 15 мм структура эндометрия определялась гиперэхогенной, а при увеличении до 20 мм и более она становилась гетерогенной. При размерах более 30 мм преобладала изоэхогенная или смешанная структура эндометрия. Эхогенность злокачественной опухоли эндометрия зависела от её морфологического типа. Для высоко- и умеренно-дифференцированной аденокарциномы была характерна гиперэхогенная структура, в то время как для низкодифференцированного рака более специфичны отражения средней и пониженной эхогенности или неоднородная, смешанная структура.
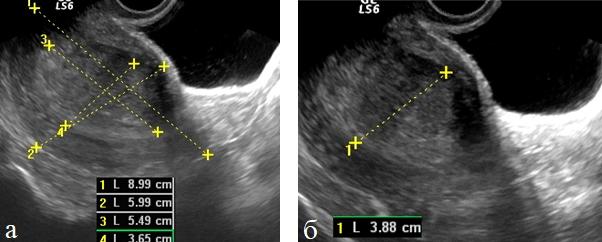
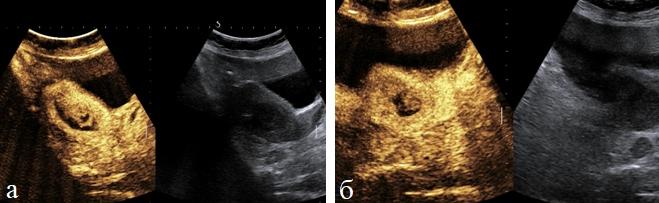
Относительную количественную оценку первичной опухоли определяли по отношению объема тела матки к объему измененного эндометрия используя индекс инвазивного роста (ИИР) (рис. 1 а, б).
Рис. 1 (а, б). ТВУЗИ. Определение индекса инвазивного роста у больных раком эндометрия.
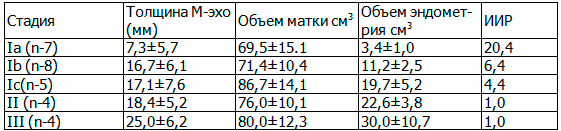
Объем тела матки и объем эндометрия рассчитывался по стандартной формуле. Данные о толщине М-эхо, объеме тела матки, объеме эндометрия и результаты расчета индекса инвазивного роста при разных стадиях заболевания представлен в табл. 1.
Таблица 1. Данные о толщине М-эхо и результаты расчета индекса инвазивного роста при разных стадиях заболевания
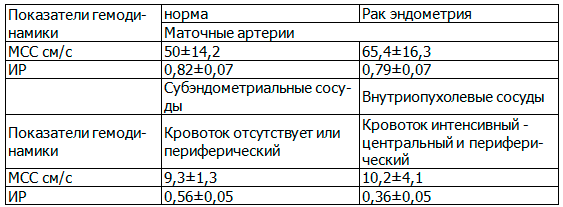
У всех обследованных проведена оценка показателей гемодинамики в маточных артериях и сосудах опухоли. В таблице 2 приведена сравнительная характеристика допплерометрических показателей злокачественной патологии эндометрия в сравнении с нормой.
Таблица 2. Гемодинамические показатели кровотока в маточных артериях в норме и при раке эндометрия
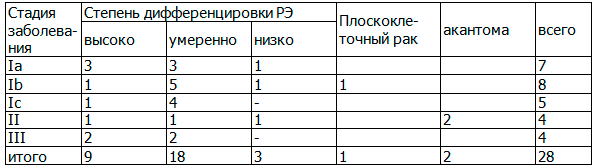
Степень дифференцировки опухоли коррелировала со стадией заболевания: высоко дифференцированный процесс ограничивался телом матки. Умеренно дифференцированная аденокарцинома чаще отмечалась при II и III стадиях с распространением опухоли на цервикальный канал. Сопоставление стадии заболевания и гистотипа представлено в табл. 3.
Таблица 3. Сопоставление гистотипа и стадии рака эндометрия
Выделяли три основных типа роста инвазивного рака эндометрия, которые возможно дифференцировать в начальных стадиях заболевания: развитие множественных высокодифференцированных опухолевых очагов на фоне гиперпластических процессов эндометрия, развитие одного высокодифференцированного опухолевого очага, окруженного гиперплазированной слизистой на небольшом протяжении, развитие одного умеренно- или низкодифференцированного опухолевого очага на фоне атрофии слизистой. Высоко и умеренно дифференцированная аденокарцинома в основном диагностирована при Ia и Ib стадиях заболевания. Умеренно и низко дифференцированная аденокарцинома чаще определялась при Iс и III стадиях и при распространении опухоли на цервикальный канал. В двух наблюдениях диагностированная акантома эндометрия сочеталась с низкодифференцированной аденокарциномой. Характер и степень васкуляризации опухоли оценивали с помощью режимов ЦДК, ЭДК и трехмерной ангиографии. При сопоставлении допплерографической картины со стадиями и формами опухолевого роста при РЭ были установлены различные варианты допплерограмм. При анализе характера и степени кровоснабжения опухоли, оцененной с помощью режимов ЦДК и ЭДК выделяли различные варианты интра- и эндометриального кровотока. (рис. 2 а, б).
Рис. 2 (а, б). ТВУЗИ а) режим серой шкалы б) энергетическое картирование. Рак эндометрия I стадии. Утолщение эндометрия без четких контуров. Отчетливое нарушение миометриального кровотока.
Выполненное исследование позволило выявить определенную зависимость между характером васкуляризации, стадией заболевания и формой опухолевого роста (рис. 3 а, б).
Рис. 3 (а, б). ТВУЗИ а) режим серой шкалы б) энергетическое картирование. Рак эндометрия III стадии. Эндометрий резко утолщен, неоднороден. Определяется внутриопухолевый кровоток и усиление эндометриального кровотока.
Допплеровское картирование показало, что для экзофитной формы роста характерен интенсивный внутриопухолевый кровоток в сочетании неоваскуляризацией и неравномерным распределением сосудов в эндометрии. Подобный интраопухолевый тип неоваскуляризации был выявлен у 8 (28,6%) больных. При эндофитной и смешанной форме РЭ у 12(42,9%) определялась умеренная васкуляризация опухоли, сочетающаяся с усиленной васкуляризацией миометрия и интенсивным интра- и периопухолевым кровотоком. В наших наблюдениях дифференцировать развитие опухолевого процесса из множественных первичных очагов было возможно только у одной пациентки на фоне атрофии слизистой. В других случаях со значительным местным распространением опухоли, возможно существующие множественные высокодифференцированные очаги не определялись. Экзофитная форма роста диагностирована в 30% случаях. В 70% наблюдений отмечалась эндофитная или смешанная форма роста с инвазией в миометрий. Во всех случаях УЗИ дополненное методикой цветовой допплерографии по степени кровоснабжения и характеру распределения кровотока в миометрии несло важную дополнительную информацию, позволяющие характеризовать структуру опухоли. Методикой цветовой допплерографии регистрировали миометриальный и внутриопухолевый кровоток (рис. 4 а, б).
Рис. 4 (а, б). ТВУЗИ а) режим серой шкалы; б) энергетическое картирование. Акантома матки. Отчетливое нарушение внутриорганного кровотока, гиперваскуляризация опухоли.
Трехмерная реконструкция ультразвуковых изображений, выполненная при совмещении режимов серой шкалы и цветового или энергетического картирования, а также режим ангио программы позволяла получать изображения наибольшей наглядности опухоли и сосудов и объективно оценивать характер кровоснабжения матки и опухоли. Патологическая васкуляризация не была выявлена у 8(28,6%) пациенток с установленным РЭ (рис. 5 а, б).
Рис. 5 (а, б). ТВУЗИ а) режим серой шкалы; б) этапы реконструкции трехмерных изображений.
Причиной этого было удаление опухоли малых размеров при аденокарциноме Ia стадии в результате предварительного диагностического выскабливания полости матки, а также в одном случае при аденоакантоме, когда злокачественный процесс развивался на фоне атрофии эндометрия. Аваскулярный или незначительно выраженный кровоток в эндометрии в сочетании с низкими цифрами периферического сопротивления наблюдался у 4(8,2%) больных с высоко дифференцированной аденокарциномой IIстадии. Из числа обследованных, у 21(75,0%) больных была диагностирована патологическая сосудистая сеть неоваскуляризации. Отчетливый внутриопухолевый кровоток визуализировался в 14(50,0%) наблюдении включая 4 случая акантом. Цветовое допплеровское картирование у большинства больных, даже в случаях аваскулярных новообразованиях позволяло выявлять дезорганизованный сосудистый рисунок кровоснабжения миометрия. При этом у 4 из 7 больных с Ia стадией заболевания изменения характера васкуляризации были единственными УЗ-признаками опухолевого поражения (рис. 6 а, б).
Рис. 6 (а, б). а) Трехмерное изображение тела матки в режиме максимальной прозрачности при раке эндометрия; б) оценка индекса васкуляризации.
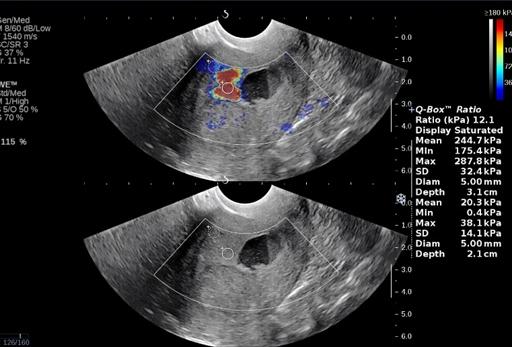
Рис. 7. Соноэластография. Средние значения жесткости 175 kPa.
Полученные значения жесткости референсных зон и опухоли представлены в табл. 4.
Таблица 4. Показатели соноэластографии миометрия, неизмененного эндометрия и опухоли
Примечание: сопоставление частотных характеристик количественных показателей плотностей тканей нормального миометрия, неизмененного эндометрия и рака эндометрия, выраженных в килопаскалях проводилось с помощью непараметрических методов χ 2 с поправкой Йетса (для малых групп), критерия Фишера.
При анализе средних показателей эластографии опухоли при РЭ очевидно их значительное повышение по сравнению с референсными зонами, что указывает на выраженное изменение механических свойств тканей и является признаком злокачественности поражения. Для высоко- и умеренно-дифференцированной аденокарциномы характерна более жесткая структура ткани, в то время как для низкодифференцированного рака более специфичны отражения средней и пониженной интенсивности или неоднородная, смешанная структура. При этом не было выявлено достоверных различий показателей плотности в зависимости от гистологической формы опухоли.
Контрастно усиленное УЗИ было выполнено у 20 пациенток. При внутривенном введении 2,5 мл микропузырькового контрастного вещества, контрастирование органов малого таза наступало через 10-15 секунд и продолжалось до 30-45 с усилением контрастирования. В режиме реального времени определялось начало поступления препарата, которое начиналось с периферии и в течение 10 секунд достигало до максимальных значений в опухоли (рис. 8 а, б).
Рис. 8 (а, б). Контрастная сонография. Интенсивное накопление контрастного вещества в эндометрии на 15 секунде после ведения препарата.
Венозная фаза начиналась с 30-45 секунды, в течение которой усиление сначала показывает плато, затем медленно снижалось. В паренхиматозную фазу определялось более интенсивное накопление контрастного вещества в опухоли, а в дальнейшем быстрое его вымывание, начиная с центральных отделов опухоли. Во всех случаях граница миометриальной инвазии отчетливо не определялась. При распространенных процессах в стадиях Ib-II, накопление опухолью контрастного вещества, как и отдельных зон неизмененного миометрия определялось как неравномерное. Результаты КУУЗИ позволили в двух случаях уточнить стадию заболевания с переводом стадии Ia в стадию Ib.
Сопоставление результатов комплексного УЗИ с данными морфологических исследований показало их высокое совпадение в определении степени миометриальной инвазии, по характеру и объему поражения.
Полученные результаты свидетельствуют о высокой эффективности использованного диагностического комплекса в выявлении характерных особенностей внутриорганного и опухолевого кровотока, а также жесткости тканей, играющих важную роль в уточнении стадии и прогнозе заболевания.