Что такое глоточное лимфоидное кольцо
Что такое глоточное лимфоидное кольцо
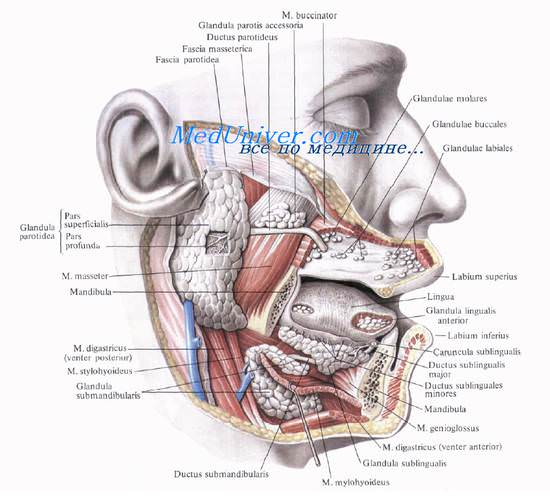
Собственно полость рта при закрытом рте представляется в виде узкой горизонтальной щели, образуемой сводом твердого неба и языком; боковые края языка при этом плотно прикасаются к челюстям и язычной поверхности зубов. Переднебоковая стенка полости рта представлена альвеолярными отростками с зубами и частично телом и внутренней поверхностью ветвей нижней челюсти и медиальных крыловидных мышц.
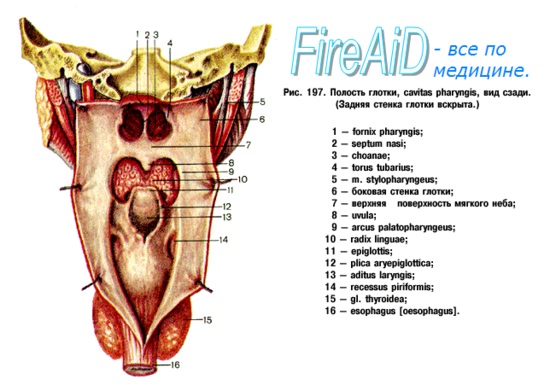
Сзади полость рта открывается перешейком зева, isthmus faucium, в средний отдел глотки, pars oralis pharyngis. Вверху этот отдел связан через носовую часть глотки и отверстие хоан, choanae, с носовой полостью, внизу — через гортанную часть глотки, pars laryngea pharyngis, с полостью гортани и пищевода.
Верхняя стенка ротовой полости образована твердым небом. У переднего конца продольного небного шва, почти непосредственно у шеек центральных резцов, расположено резцовое отверстие, foramen incisivum, ведущее в одноименный канал. Через него проходит n. nasopalatine из II ветви тройничного нерва.
В заднебоковых углах неба симметрично расположены большое и малые небные отверстия, foramina palatina majores et minores, крыловидно-небного канала, canalis palatinus major. Соединяя крыловидно-небную ямку с полостью рта, крыловидно-небный канал служит для прохождения небных нервов, nn. palatini anterior, medialis и posterior, и нисходящей небной артерии, a. palatina descendens.
Задняя стенка полости рта представлена мягким небом, palatum molle. Оно состоит из симметрично расположенных мышц мягкого неба и мышцы язычка. При сокращении мышц мягкого неба между его краем, передними дужками и спинкой языка образуется отверстие зева.
Задний край мягкого неба переходит в боковую стенку зева в виде двух складок, передней и задней небных дужек. В передней располагается небно-язычная мышца, m. palatoglossus, в задней — небно-глоточная, m. palatopharyngeus.
Между дужками образуется миндаликовая ямка, fossa tonsillaris, где помещается небная миндалина, tonsilla palatinae. Она отделена от стенки глотки рыхлой клетчаткой.
Небная миндалина имеет собственную капсулу, capsula tonsillae, и покрыта слизистой оболочкой. Кровоснабжение небной миндалины обеспечивается восходящей глоточной и лицевой артериями (ветви наружной сонной артерии), а таьске нисходящей небной артерией (из a. maxillaris).
Нервы небной миндалины являются ветвями языкоглоточного (IX пара), блуждающего (X пара), язычного нерва (из III ветви тройничного нерва), а таьске крыловидно-небного узла. Они подходят к миндалине с наружной стороны.
Небные миндалины вместе с глоточной (задняя стенка носоглотки), язычной (позади корня языка) и двумя трубными миндалинами (глоточные отверстия слуховой (евстахиевой) трубы) образуют глоточное лимфоидное кольцо, anulus lymphoideus pharyngis, впервые описанное Н.И. Пироговым, а затем Вальдейером. Патологически увеличенная глоточная миндалина называется аденоидами. Аденоиды затрудняют носовое дыхание, поэтому довольно часто их удаляют хирургическим путем.
Чаще всего лечение аденоида у детей при своевременном обращении не вызывает каких-либо трудностей.
Иннервация слизистой оболочки твердого и мягкого неба осуществляется II ветвью тройничного нерва через посредство ganglion pterygopalatinum, от которого отходят небные нервы, nn. palatini. Мышцы мягкого неба иннервируются таким образом: мышца, натягивающая мягкое небо, m. tensor veli palatini, снабжается III ветвью тройничного нерва; остальные мышцы иннервируются ветвями глоточного сплетения.
Нижняя стенка, или дно, полости рта образуется совокупностью мягких тканей, расположенных между языком и кожей надподъ-язычной части передней области шеи. Основой дна полости рта является челюстно-подъязычная мышца, m. mylohyoideus, с расположенными над ней мышцами (mm. genioglossus, geniohyoideus, hyoglossus, styloglossus).
Что такое глоточное лимфоидное кольцо
Термин «лимфоэпителиальная ткань» используют для того, чтобы подчеркнуть тесный симбиоз эпителиальных и лимфоидных клеток (ретикулярный эпителий).
Ретикулогистиоцитарная система, которую чаще называют ретикулоэндотелиальной, с ее клетками накопления богато представлена в лимфоэпителиальной ткани. На рисунке ниже показана схема строения лимфоэпителиальной единицы. Солитарные единицы этого типа, солитарные фолликулы, обнаруживаются в слизистой оболочке повсюду. Эпителий также диффузно импрегнирован лимфоцитами.
Изолированное скопление лимфоэпителиальной ткани, известное как кольцо Вальдейера, расположено в глотке на уровне слуховой трубы.
Лимфоэпителиальные органы называются миндалинами. Различают следующие скопления лимфоэпителиальной ткани:
1. Глоточная миндалина, или аденоид, одиночное скопление лимфоэпителиальной ткани, расположенное в верхней части задней стенки носоглотки.
2. Трубная миндалина, парное скопление, расположенное вокруг отверстия слуховой трубы в розенмюллеровой ямке.
3. Парная нёбная миндалина, расположена между передними и задними нёбными дужками.
4. Язычная миндалина, одиночное скопление, расположенное в корне языка. Реже встречаются:
5. Трубно-глоточные складки, расположенные латерально, которые ориентированы почти вертикально в месте перехода латеральной стенки в заднюю в ротоглотке и носоглотке.
6. Лимфоэпителиальные скопления в гортанном желудочке.
В отличие от лимфатических узлов, лимфоэпителиальные органы имеют только эфферентные лимфатические сосуды, афферентные в них отсутствуют. Различия в патологии и физиологии отдельных скоплений лимфоидной ткани связаны с различиями в их структуре. На рисунке ниже показана структура нёбной миндалины и аденоидов.
Тонкая структура миндалины характеризуется следующими особенностями: наличие мягкотканных ламелл, или септ, отходящих от базальной соединительнотканной капсулы и являющихся своеобразным поддерживающим каркасом, в котором проходят кровеносные и лимфатические сосуды и нервы.
Фактически ткань миндалины состоит из скопления очень большого количества лимфоэпителиальных единиц, описанных выше. В криптах обычно находятся остатки нежизнеспособной ткани и круглых клеток, а также бактерии и колонии грибов, скопления гноя и инкапсулированные микроабсцессы.
Миндалины, образующие глоточное лимфоидное кольцо Вальдейера, обнаруживаются уже у эмбриона, но вторичную, окончательную структуру они вместе с лимфатическими узлами приобретают в постнатальном периоде, т.е. после прямого контакта с патогенами внешней среды. Миндалины начинают быстро расти в период с 1-го по 3-й год жизни и достигают максимального размера на 3-м и 7-м годах жизни.
С началом периода полового созревания начинается постепенная инволюция миндалин. Подобно остальным элементам лимфатической системы, миндалины с возрастом атрофируются.
Артериальное кровоснабжение глоточной миндалины обеспечивается ветвями наружной сонной артерии, в том числе лицевой и восходящей нёбной артерий, восходящими глоточными и язычными артериями и, возможно, прямыми тонзиллярными ветвями.
Вены глоточной миндалины обычно впадают нёбную вену, которая, в свою очередь, дренируется во внутреннюю яремную вену или ее ветвь-лицевую вену. В дренировании венозной крови участвуют также крыловидное венозное сплетение, из которого кровь также оттекает во внутреннюю яремную вену. По этому пути венозного оттока инфекция из миндалин может распространиться в пещеристый синус.
Видео анатомии, состава лимфоэпителиального кольца Пирогова-Вальдейера (лимфоидного кольца глотки)
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Гипертрофия лимфоидной ткани глотки
Гипертрофия лимфоидной ткани глотки (преимущественно носоглоточной и небных миндалин) не сопровождается нарушением ее функции.
Что провоцирует / Причины Гипертрофии лимфоидной ткани глотки:
Этиология неизвестна. Предрасполагающими факторами могут быть воспалительные заболевания глотки, различные детские инфекционные заболевания, эндокринные нарушения, гиповитаминозы, аномалии конституции, неблагоприятные социальные и бытовые условия и другие воздействия, снижающие реактивность организма.
Гипертрофия лимфоидной ткани в ответ на инфекционное заболевание приводит к учащению воспалительных процессов в глотке. Сохраняя свою функцию, гипертрофированная лимфоидная ткань может, однако, быть причиной патологических изменений в носу, ушах и гортани.
В результате нарушения носового дыхания вследствие гиперплазии носоглоточной миндалины изменяется газовый состав крови, ослабляется вентиляция легких, возникают гипоксемия и гиперкапния. Нарушение оксигенации органов приводит к их недостаточности. Снижается число эритроцитов н количество гемоглобина в крови, увеличивается число лейкоцитов. Нарушаются функции желудочно-кишечного тракта, снижается функция печени, щитовидной железы и корц надпочечников. Нарушается обмен веществ, замедляется рост ребенка и задерживается половое развитие.
Патогенез (что происходит?) во время Гипертрофии лимфоидной ткани глотки:
Симптомы Гипертрофии лимфоидной ткани глотки:
Гипертрофия небных миндалин часто сочетается с гипертрофией всего глоточного лимфоидного кольца, особенно с гипертрофией глоточной миндалины. Дети не болеют ни ангинами, ни острыми респираторными заболеваниями, при осмотре обычно воспалительные изменения в небных миндалинах отсутствуют.
При выраженной гипертрофии (небные миндалины сходятся по средней линии и служат препятствием для дыхания и глотания) отмечаются кашель по ночам и храп; затруднение речи, неправильное произношение некоторых согласных; затруднения во время еды.
Аденоиды у большинства детей формируют аденоидный тип лица (habitus adenoideus): апатичное выражение и бледность лица; полуоткрытый рот; сглаженность носогубных складок; небольшой экзофтальм; отвисание нижней челюсти.
Нарушается формирование лицевых костей, неправильно развивается зубо-челюстная система, особенно альвеолярный отросток верхней челюсти с его сужением и клинообразным выстоянием кпереди; выражено сужение и высокое стояние неба (готическое небо); верхние резцы неправильно развиты, значительно выступают вперед и расположены беспорядочно.
У детей замедляется рост, нарушается формирование речи, дети отстают в физическом и психическом развитии. Голос теряет звучность, появляется гнусавость; снижено обоняние. Увеличенные аденоиды препятствуют нормальному дыханию и глотанию. Выделения из носа при постоянном насморке вызывают раздражение кожи преддверия носа и верхней губы. Сон беспокойный, с открытым ртом, сопровождается храпом. Рассеянность, ослабление памяти и внимания отражаются на успеваемости в школе. Вдыхание через рот неочищенного холодного воздуха приводит к ангине, хроническому тонзиллиту, ларинготрахеобронхиту, пневмонии, реже к нарушению функции сердечно-сосудистой системы. Застойные изменения слизистой оболочки полости носа с нарушением аэрации околоносовых пазух и оттока секрета из них способствуют их гнойному поражению. Закрытие глоточного устья слуховых труб сопровождается понижением слуха, развитием рецидивирующих и хронических заболеваний среднего уха.
Одновременно нарушается общее состояние детей. Отмечаются раздражительность, плаксивость, апатия. Появляются недомогание, бледность кожных покровов, понижение питания, повышенная утомляемость. Ряд симптомов обусловлен не только затруднением носового дыхания. В их основе лежит нервно-рефлекторный механизм. Это психоневрологические и рефлекторные расстройства (неврозы): эпилептиформные припадки; бронхиальная астма; ночное недержание мочи; навязчивый кашель; наклонность к спазмам голосовой щели; поражение зрения.
Снижается общая иммунная реактивность организма, а аденоиды также могут быть источником инфекции и аллергизации. Местные и общие нарушения в организме ребенка зависят от длительности и выраженности затруднения носового дыхания. В период полового созревания аденоиды подвергаются обратному развитию, но возникшие осложнения остаются и часто приводят к инвалидизации.
Диагностика Гипертрофии лимфоидной ткани глотки:
Диагностика аденоидов не представляет затруднений. Их размеры и консистенцию определяют, используя ряд методов. При задней риноскопии: аденоиды имеют вид образования бледно-розового цвета с широким основанием, неровной поверхностью, разделенной продольно расположенными щелями, и находятся на своде носоглотки. Применяют рентгенографию, пальцевое исследование носоглотки. При передней риноскопии видны слизисто-гнойное отделяемое в носовых ходах, набухлость или гипертрофия носовых раковин. После анемизации слизистой оболочки во время фонации можно увидеть перемещение аденоидов вверх.
Косвенными признаками аденоидов является также гипертрофия небных миндалин и лимфоидных элементов на задней стенке глотки.
Дифференциальная диагностика. При дифференциальной диагностике гиперплазии небных миндалин необходимо иметь в виду увеличение небных миндалин при лейкозе, лимфогранулематозе, лимфосаркоме.
Аденоидные разращения необходимо дифференцировать с ангиофибромой носоглотки (она отличается плотностью, неровной поверхностью, повышенной кровоточивостью), хоанальным полипом (имеет гладкую поверхность, сероватый цвет, боковое расположение на ножке, исходит из одной хоаны), гипертрофией задних концов нижних носовых раковин, которые закрывают хоаны со стороны полости носа, а свод носоглотки остается свободным, мозговой грыжей (имеет гладкую поверхность, серовато-голубоватый цвет, исходит из верхней стенки свода носоглотки).
Лечение Гипертрофии лимфоидной ткани глотки:
При гипертрофии небных миндалин применяют физические методы, климатическое и общеукрепляющее лечение.
При резком увеличении небных миндалин и безуспешности консервативной терапии их частично удаляют (тонзиллотомия), в большинстве случаев одновременно с удалением аденоидов.
Операция производится амбулаторно под местной анестезией. После наложения тонзиллотома на выступающую из-за дужек часть миндалины ее фиксируют вилкой и быстро снимают. Послеоперационный режим и назначения такие же, как после аденотомии. К недостаткам тонзиллотомии относится неполное удаление небной миндалины, особенно при сочетании гиперплазии и воспаления миндалины. Среди осложнений наиболее часто наблюдаются кровотечение, нагноение операционной раны, шейный лимфаденит, травма мягкого неба.
Консервативное лечение аденоидов обычно малоэффективно, а применяемые при этом физиотерапевтические процедуры способствуют активизации их роста. Своевременное удаление аденоидов <аденотомия) устраняет раздражающее действие на миндалины инфицированной слизи из носоглотки, восстанавливается носовое дыхание, что нередко приводит к уменьшению миндалин.
Противопоказания к аденотомии: острые инфекционные заболевания, их предвестники или контакт с больными детскими инфекциями.
Противопоказаниями служат также заболевания крови (острый и хронический лейкоз, геморрагический диатез, иммунные гемопатии), бациллоносительство токсигенной кори небактерии дифтерии, острые заболевания ЛОР-органов или обострение хронических заболеваний, острые заболевания внутренних органов или обострение хронических заболеваний, декомпенсированные состояния при заболеваниях сердца, почек, печени и легких; кариес зубов, ти-момегалия, аномалии сосудов глотки.
Перед операцией дети проходят обследование, минимум которого обеспечивает безопасность операции: общий анализ крови, свертываемость, время кровотечения, анализы для выявления ВИЧ, австралийского антигена; анализ мочи; санация зубов, мазок из зева и носа для выявления бациллоносительства токси-генной коринебактерии дифтерии; заключение педиатра о возможности оперативного вмешательства; отсутствие контакта с инфекционными больными.
Ребенку назначают препараты, повышающие свертываемость крови.
Аденотом вводят в носоглотку строго по средней линии, затем продвигают кверху и кпереди до заднего края перегородки носа, прижимают верхнее ребро инструмента к куполу носоглотки. При этом аденоидная ткань входит в кольцо аденотома (рис. 4.3, см. цветную вклейку). Быстро и резко продвигают аденотом кпереди и вниз, срезая аденоиды.
У детей аденоидные разращения часто сочетаются с гипертрофией небных миндалин. В этих случаях производят одновременно тонзиллотомию и аденотомию.
Спустя 3 ч при отсутствии кровотечения после контрольного осмотра ребенка выписывают домой с рекомендацией домашнего режима, щадящей диеты, приема повышающих свертываемость крови средств, сульфаниламидных препаратов.
В последние годы в практику внедряется эндоскопическая аденотомия под наркозом, в условиях подвесной фарингоскопии с визуальным контролем за эндоскопом, введенным в задние отделы полости носа.
При аденотомии возможны следующие осложнения: анафилактическая реакция на анестезирующее средство, кровотечение. Тяжесть кровотечения после аденотомии оценивают по уровню гемоглобина, показателям гематокрита, артериального давления и пульса. При кровотечении после аденотомии делают повторную аденотомию для удаления остатков аденоидов, проводят общие и местные гемостатические мероприятия.
Осложнения включают также нагноение операционной раны с развитием регионарного лимфаденита, заглоточного, парафарингеального абсцесса, медиастинита, сепсиса, асфиксию при аспирации удаленного аденоида, травму мягкого неба с последующим развитием его паралича и явлениями дисфагии и дисфонии, травму корня языка, которая обычно сопровождается сильным кровотечением, аспирационную пневмонию.
К каким докторам следует обращаться если у Вас Гипертрофия лимфоидной ткани глотки:
Что такое глоточное лимфоидное кольцо
Патогномоничных симптомов и синдромов для НХЛ не существует, клиническая картина зависит от локализации опухолевого очага.
Вопросы диагностики и лечения больных опухолями ротоглотки являются серьезной проблемой в онкологии. Это обусловлено анатомическим строением и топографией глотки, латентным течением опухолевого процесса, ранним метастазированием, разнообразием клинических проявлений и, следовательно, трудностями дифференциальной диагностики.
Врачи первого контакта мало знакомы с клиническими проявлениями (особенно на ранней стадии) и протоколами диагностики на амбулаторном этапе злокачественных опухолей глотки, поэтому ошибки составляют до 60-80% [1]. В связи с этим приводим собственное клиническое наблюдение.
Пациентка Д., 70 лет, обратилась с жалобами на чувство «удушья и комка» в горле. Болела около 1,5 месяцев. Самостоятельно обратилась к оториноларингологу (визит 1), который выставил диагноз хронического тонзиллита, по поводу обострения которого было назначено местное лечение. Улучшения состояния не было, поэтому обратилась к врачу общей практики (ВОП) по месту жительства. Последние 5 лет регулярно наблюдалась в поликлинике по поводу гипертонической болезни; в анамнезе указаний на частые острые тонзиллиты в молодом возрасте не было.
Пациентка выписана на амбулаторное долечивание в удовлетворительном состоянии. После 2-недельного амбулаторного лечения (амоксиклав 2,0 в сутки 14 дней; новокаиновые блокады; УВЧ на подчелюстную область) чувство удушья и комка в горле усилилось. Объективно: сохранялась лимфоаденопатия подчелюстной области; небные миндалины увеличились до 3-й степени, по поводу чего пациентка снова была направлена ВОП на дообследование.
СКТ ротоглотки, шейных и подмышечных ЛУ: КТ-признаки системной шейной лимфоаденопатии, умеренно выраженная лимфоаденопатия подмышечных лимфатических узлов с обеих сторон.
Анализ крови на CMV (IgG): высокий положительный титр 1:160 Me/мл.
Иммунограмма: признаки воспалительного процесса. Авидность к ЦМВ более 90%.
ЭГДС: эритематозная гастродуоденопатия, асимметрия гортани.
Заключение онколога (визит 1): хронический тонзиллит, гипертрофия небных миндалин 2-3ст. Хронический регионарный неспецифический шейный лимфаденит. Хроническая ЦМВ-инфекция. Достоверных данных за онкопатологию ЛОР-органов не выявлено. Назначено лечение: гексализ, бронхомунал, циклоферон по схеме, цетрин, УФО носа, ротоглотки. На фоне лечения регресса симптоматики не было; присоединились жалобы на осиплость голоса, выраженную сухость во рту, носу, поперхивание при еде, утомляемость в мыщцах лица при жевании, боли в голеностопных суставах. Объективно: двусторонняя ЛА подчелюстной области, больше слева, и гипертрофия небных миндалин до 3-й ст.
По подозрению на синдром Шегрена осмотрена ревматологом, который рекомендовал биопсию ЛУ подчелюстной области.
ВОП повторно направил к онкологу (визит 2), который произвел биопсию лимфатических узлов.
Заключение патогистологического и иммуногистохимического исследований биоптата ЛУ: НХЛ В-клеточной линейности. Высокий уровень пролиферативной активности (наиболее вероятен бластоидный вариант лимфомы мантийной зоны).
При бронхоскопии была выявлена опухоль носоглотки, глотки.
Заключительный клинический диагноз: В-клеточная неходжкинская лимфома (бластоидный вариант лимфомы мантийной зоны), первичное поражение небных миндалин, носоглотки, подчелюстных, шейных, надключичных, подмышечных лимфатических узлов, средостения, IV ст., II кл. гр.
Современное состояние клинической онкологии позволяет утверждать, что существует реальная возможность добиться стойкого излечения или продолжительной ремиссии у большинства больных злокачественными опухолями, при условии своевременного выявления заболевания и назначения адекватного лечения [2]. Особенно обидно, когда имеют место опухоли визуальных локализаций, а «диагностический настрой», недостаточное и (или) неправильное использование диагностических методов или предвзятое толкование клинических симптомов уводят врача-специалиста от реальной клинической картины болезни.
Данный клинический пример побудил к проведению работы над ошибками с вытекающим руководством к действию, а не «бросанию камней в чей-то огород».
Изучение литературы по диагностике были разделены на 2 направления: «на прием пришел пациент старше 60 лет с гипертрофией миндалин 2-й степени и выше»; «на прием пришел пациент старше 60 лет с ЛА [5]».
Оказалось, что нет ясности по поводу информативности различных методов исследования и их роли в своевременной диагностике НХЛ. Не разработан четкий алгоритм диагностических мероприятий для врачей первичного контакта. Не ясно, существуют ли какие-либо клинические признаки, позволяющие провести дифференциальный диагноз между первичной опухолью, метастатическим поражением и другими злокачественными опухолями глоточного кольца [6]. При всем этом у врачей онкологов имеются протоколы дифференцированного лечения НХЛ [7, 10].
Поэтому решающую координирующую роль в диагностике на амбулаторном этапе должен сыграть лечащий врач, а не врач-консультант. Предлагаемый алгоритм позволит систематизировать все данные исследований больных в одних руках в более сжатые сроки, а не быть врачу просто «межведомственно-междисциплинарным диспетчером».
Алгоритм диагностики злокачественных новообразований ротоглотки на амбулаторном этапе [5, 7, 10, 11]:
1. Настораживающие ранее отсутствовавшие дискомфортные явления: ощущение инородного тела в глотке, локальная боль, усиление саливации, заложенность носа у пациента старше 60 лет.
2. Детальный сбор анамнеза с особым вниманием к наличию симптомов интоксикации, дебютного тонзиллита в этом возрасте и темпу роста ЛУ. Сам по себе размер ЛУ обычно не дает возможности предположить этиологию ЛА.
4. Алгоритм рутинного параклинического обследования после первичного осмотра больного:
6. В случаях неэффективности проводимых консервативных диагностических мероприятий в течение 10 дней и при отсутствии местных проявлений банальных заболеваний необходимо проведение дополнительных исследований (компетенция врачей-специалистов):
а) биопсии ЛУ, если ЛУ сохраняются увеличенными в диаметре больше 1 см сроком более 1 месяца без установленных причин. Удаляется полностью самый рано появившийся ЛУ (кроме паховых), который не должен быть механически поврежден. Недостаточна для начальной диагностики пункционная биопсия (цитологическое исследование)!;
б) гистологическое и иммуногистохимическое исследования ЛУ или опухоли;
в) рентгенологические (с контрастированием или без-) и компьютерно-томографические (КТ) методы информативны (степень распространенности опухоли, выраженность глоточных нарушений) лишь при достижении опухолью гортаноглотки определенного объема, но не являются достаточным основанием для диагностики новообразований этой локализации.
Рецензенты:
Косых Н.Э., д.м.н., профессор, зав. курсом онкологии на кафедре госпитальной хирургии с курсом онкологии ГБОУ ВПО ДВГМУ Минздрава России, г. Хабаровск;
Ушакова О.В., д.м.н., доцент кафедры общей врачебной практики и профилактической медицины КГБОУ ДПО «ИПКСЗ», г. Хабаровск.