Что такое паллиативный пациент
Паллиативная помощь
Уважаемые коллеги! Представленный материал будет полезен специалистам с высшим и средним специальным образованием, а также лицам, которые сомневаются в выборе направления при поступлении в медицинское учреждение. В статье расскажем, что такое паллиативная помощь, кому она положена и особенности ее оказания.
Читайте в статье:
Образцы документов от эксперта:
Паллиативная помощь: что это значит
Паллиативная медицинская помощь (ПМП) — многосторонняя поддержка пациентов, у которых выявлены неизлечимые заболевания. Она включает помощь в решение психологических и духовных проблем, социальную адаптацию, симптоматическое лечение и устранение сопутствующих заболеваний.
Справка: концепция паллиативной помощи — удовлетворение нужд больного в стационарных, амбулаторных или домашних условиях.
Оказание паллиативной медицинской помощи помогает поддержать качество жизни, сформировать представление о смерти, но не помогает приблизить конец. Медики, работающие с такими пациентами, должны отличаться профессионализмом, оптимизмом, уметь заряжать позитивом, ведь каждый день им предстоит сталкиваться с болью, мучениями и депрессией.
Закон об оказании паллиативной помощи
Чтобы избежать нарушений со стороны медицинских сотрудников, разработан Федеральный закон от 21.11.2011 года №323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации», который был доработан в 2019 году. В нем четко прописаны правила предоставления паллиативных услуг (ст. 36 Федерального закона от 21.11.2011 года №323-ФЗ):
После внесения корректировок, закон регулирует не только мероприятия, непосредственно связанные с оказанием медицинских услуг, но правила социальной поддержки, особенности обеспечения медикаментами.
Кому положена паллиативная помощь
Необходимость оказания ПМП возникает только в терминальной стадии заболевания, когда человек остро нуждается в снятии болевого синдрома и устранении сопутствующих симптомов. В этот период нет надежды на выздоровление, но есть шанс облегчить страдания. Как правило, к таким пациентам относят тех, кто страдает онкологией, тяжелыми хроническими болезнями, деменцией, нарушением мозгового кровоснабжения.
Справка: полный перечень заболеваний, при которых требуется оказание паллиативной помощи, отражен в приказе Министерства здравоохранения под №187н.
ПМП носит бесплатный характер — ее могут получить все люди с подтвержденным неизлечимым заболеванием, которые обратились в специализированное медучреждение. Для этого человек получает направление от своего лечащего врача, подготавливает выписки из истории болезни и рекомендации медицинского сотрудника.
Лица до 18 лет получают паллиативную помощь на основании заключения врачебной комиссии, но опекуны или законные представители вправе решать, госпитализировать ребенка в стационар или нет. В случае их бездействия вопросами лечения могут заниматься сотрудники органов социальной опеки. Они же становятся инициаторами разбирательства, в ходе которого решается вопрос о лишении родительских прав.
Кому оказывается паллиативная помощь без согласия
С 2019 года ПМП возможна и без согласия пациента или его законного представителя. В связи с изменениями руководители медучреждений обязаны разъяснить медицинским сотрудникам новые правила, а также утвердить внутренний порядок оказания услуг без согласия пациента.
Решение о его назначении паллиативного ухода принимает врачебная комиссия, которая учитывает:
Если комиссия не может дать заключение, решение принимает консилиум медицинских работников, в который входит специалист по оказанию паллиативной помощи, дежурный и лечащий врач. Решение отражают в медкарте, а о нем уведомляют заведующего отделением или главного врача, самого больного.
Что входит в паллиативную помощь
Паллиативная медицинская помощь включает в себя динамический мониторинг состояния здоровья пациента, проведение обучения, помощь в выполнении рекомендаций. Сотрудники медучреждений способствуют получению консультаций узких специалистов, при необходимости — сопровождают больных на прием к ним или привлекают волонтеров, соцработников.
Независимо от того, где оказывается паллиативная помощь — в стационаре или на дому, больного обеспечивают жизненно важными препаратами. Если организация имеет дело с онкобольными, у которых есть право на получение сильнодействующих наркотических средств, она закупает, хранит и выдает их пациентам. В этом случае медучреждение обязано:
Организация, которая ведет наблюдение и уход за тяжелобольными, закупает и предоставляет пациентам медицинские изделия, необходимые для поддержания жизненно важных функций организма. Перечень изделий утверждает Минздрав РФ.
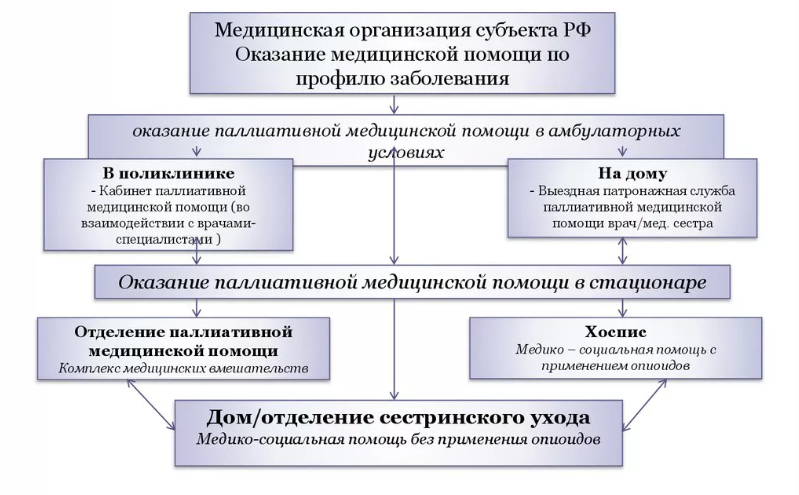
Где оказывают паллиативную помощь
ПМП предоставляют не в каждом медицинском учреждении. Заведения должны иметь лицензию, которую получают в порядке, аналогичном для прочих работ и услуг. Это следует из постановления Правительства от 16.04.2012 года под №291, а также из приказа Минздрава от 11.03.2013 года под №121н.
В России ПМП оказывают:
Справка: порядки оказания ПМП утверждены приказом Минздрава от 14.04.2015 года №193н для детей, №187н для взрослых. При этом правила оказания помощи детям в хосписах закреплены приказами Минздрава №187н и №193н.
Модель системы оказания паллиативной помощи:
Всемирная организация здравоохранения просит учитывать пожелания тяжелобольных людей о месте проведения паллиативной помощи и завершения жизни, регистрировать дату наступления смерти. Сведения нужны для предварительной оценки эффективности помощи и сбора статистических данных.
Кто участвует в жизни тяжелобольных людей
В жизни тяжелобольного человека участвует целый ряд специалистов и служб. Ранее их список не был закреплен, но в измененном законе о паллиативной помощи появилась информация о том, кто взаимодействует с медучреждением и пациентом.
Волонтеры
В письме Минздрава под №28-4/1158 от 31.05.2018 года даны разъяснения по организации работы с волонтерами. Теперь медицинские учреждения подкрепляют отношения с ними договором, назначают ответственного за взаимодействие с ними. Кроме того, урегулирован вопрос медосмотров волонтеров. У них должна быть справка об отсутствии контакта с инфекционными больными, флюорография.
Социальные службы
Социальные службы и медучреждения работают на договорной основе. Социальные работники обеспечивают досуг, помощь в адаптации. Психологи работают над коррекцией отклонений, помогают принять ситуацию и избавиться от тревожности.
Церковь
Медицинские организации взаимодействуют с церковью, привлекают священников, если пациенты нуждаются в их помощи. Они заключают договор с представителями религиозных заведений, в котором отражают график посещения больных и их список. Образец договора Минздрав представил в письме №21–0/10/2–3097 от 19.10.2012 года. Документ позволяет не только ухаживать за тяжелобольными людьми, но и проводить церемонии, обряды, просветительскую деятельность.
Медицинские работники
Пациенты получают квалифицированную медицинскую помощь. С ними работают врачи разных специальностей, а также младший персонал.
Каким требованиям должен соответствовать врач паллиативной помощи
Должность «врач по паллиативной медицинской помощи» включена в номенклатуру должностей медицинских и фармацевтических работников, которая утверждена приказом Минздрава от 20.12.2012 года под №1183н. Медработники проходят специальное обучение и проверку знаний на соответствие требованиям профстандарта.
Должностная инструкция врача по паллиативной медицинской помощи
Профстандарт специалиста утвержден приказом Минтруда РФ под №409н от 22.06.2018 года. В нем перечислены требования к медицинскому работнику, необходимые навыки, уровень профессиональной подготовки и прочее. Врач должен уметь определять у неизлечимо больных пациентов проявления заболеваний, облегчать болевой синдром, чтобы улучшать качество жизни и т.д.
Если вы решили заняться помощью тяжелобольным людям, облегчить их страдания, пройдите профессиональную медицинскую переподготовку в центре ЦОКО. Ознакомьтесь с перечнем программ на сайте и выберите подходящее направление.
Кем осуществляется контроль качества оказания паллиативной помощь
Так как законом регулируется паллиативная помощь, порядок оказания услуг, работу медицинских организаций контролирует Росздравнадзор. В ходе проверок не исключены разбирательства, если медучреждение:
Организации постоянно должны улучшать качество оказания услуг, соблюдать требования нового закона и развиваться во всех направлениях. В случае выявления серьезных нарушений медучреждение или служба паллиативной помощи лишается лицензии.
Помните, что организация паллиативной помощи требует повышенного внимания. Работать с тяжелобольными людьми смогут только самоотверженные специалисты, которые пришли в медицину, чтобы облегчать жизнь больным и разделять их страдания. Периодическое прохождение курсов подготовки и переподготовки поможет лучше ориентировать в лечении и избегать проблем при проверках.
Больше материалов по теме:
Как определить, что человек нуждается в паллиативной помощи
Время чтения: 12 мин.
По каким критериям определяется, что пациент стал паллиативным. Какой документ должны выдать врачи такому пациенту. Что такое шкалы NECPAL, PPS и PPI. Как вести медицинскую документацию паллиативного пациента и почему важно человеческое отношение.
Об этом рассказывает Оксана Нестеренко, кандидат медицинских наук, врач паллиативной медицинской помощи, заведующая филиалом «ГБУЗ «Центр паллиативной помощи ДЗМ» г. Москвы», филиал Хоспис «Зеленоград».
Текст подготовлен по материалам вебинара.
Правила организации паллиативной медицинской помощи взрослым и детям и медицинские показания к оказанию паллиативной медицинской помощи описаны в документах:
Вопрос «об удивлении»
Оксана Нестеренко: Итак, я, как врач выездной патронажной службы посещаю пациента на дому впервые, или впервые прихожу к нему на осмотр в палату. Я уже изучила медицинскую документацию пациента, есть первое представление о нем. Знакомясь и проводя осмотр, я спрашиваю себя: удивлюсь ли я, если этот пациент уйдет из жизни в течение года? Если ответ «нет, я не удивлюсь», то скорее всего, этот пациент нуждается в оказании паллиативной медицинской помощи. Это — интуитивный подход, но он основан на профессиональном опыте.
Анкета пациента содержится в Приложении №1 к Регламенту организации оказания паллиативной медицинской помощи взрослому населению города Москвы.
Рассматривая каждый критерий, ставим галочку, есть данный критерий у пациента или нет. По общему количеству баллов, мы выясним, нуждается ли пациент в оказании паллиативной помощи или нет.
Раздел 1. Наличие заболеваний (состояний)
Раздел 2. Общие критерии для оказания паллиативной медицинской помощи.
Утвердительные ответы на все эти вопросы означают, что пациент нуждается в паллиативной помощи.
Раздел 3. Показатели тяжести заболевания.
Более пяти положительных ответов означает, что пациент, несомненно, нуждается в оказании паллиативной медицинской помощи.
Если ответов «да» от трёх до пяти — решение о нуждаемости в паллиативной помощи принимает врачебная комиссия.
Клинический пример
Пациентка проходила стационарное лечение с диагнозами: миеломная болезнь, вторичный AL-амилоидоз с поражением кожи, подкожно-жировой клетчатки, сердца, почек, желудочно-кишечного тракта, языка.
У пациентки инфильтративная кардиомиопатия, амилоидное поражение митрального клапана и аортального клапана с формированием комбинированного митрально-аортального порока сердца, пароксизмальная форма фибрилляции предсердий, хроническая сердечная недостаточность II Б, III-IV функциональный класс по NYHA, умеренная легочная гипертензия, макроглоссия.
Сопутствующая патология – цереброваскулярная болезнь и сахарный диабет. Мы запоминаем, что у пациентки два сопутствующих заболевания.
При поступлении пациентка жаловалась на боли в поясничном отделе позвоночника и ребрах, которые она оценивала на шесть баллов по ВАШ (визуальная аналоговая шкала оценки боли) без обезболивающей терапии.
Боли и отечность мелких суставов кистей, отечность подбородка, выраженные отеки нижних конечностей, одышка у нашей пациентки при минимальной физической нагрузке и в покое. Слабость в руках и в нижних конечностях, невозможность самостоятельно держать предметы в руках, снижение веса на 20 кг за последние полгода.
По анкете четыре критерия получили ответ «да»:
Пациентке назначался метипред, системный глюкокортикостероид. Ухудшение состояния произошло за последние шесть месяцев. До нас было три госпитализации по поводу гипостатической пневмонии и гнойных паронихий первого и третьего пальцев левой кисти.
Еще три критерия получили ответ «да»:
Резюме: По совокупности подтвержденных критериев не возникает сомнений, что пациентка нуждается в оказании паллиативной медицинской помощи.
Раздел 3. Критерии при отдельных заболеваниях
Первая большая группа заболеваний — злокачественные новообразования:
Вторая группа — хронические заболевания легких или иные расстройства дыхания:
Третья группа — заболевания органов кровообращения.
Четвертая группа — хронические неврологические диагнозы.
— неоднократные осложнения (аспирационная пневмония)
— пиелонефрит (более одного раза)
— неоднократные случаи лихорадки, несмотря на прием антибиотиков (наличие повышенной температуры после лечения антибиотиками в течение одной недели)
— пролежни 3-4 стадии или деменция с тяжелыми постинсультными симптомами
БАС, рассеянный склероз и другие заболевания двигательных нейронов, дегенеративные заболевания экстрапирамидной системы (болезнь Паркинсона):
Тяжелая хроническая болезнь печени:
— устойчивый к диуретической терапии асцит,
— гепаторенальный синдром или кровотечение из верхних отделов ЖКТ в связи с портальной гипертензией, не отвечающее на фармакологическое или эндоскопическое лечение и с противопоказанием к трансплантации.
Хроническая болезнь почек:
Деменция, одна из достаточно распространённых сейчас нозологий:
Клинический пример
Диагноз клинический основной
Лейомиосаркома средостения с вовлечением легочного ствола и опухолевым тромбозом правой и левой легочных артерий. Состояние после 2 курсов ПХТ. Мтс поражение легких, левосторонний субтотальный пневмоторакс, тотальный левосторонний гидроторакс, абсцесс верхушки левого легкого.
15 сентября — дренирование левой плевральной полости,
24 сентября — редренирование.
3 октября — клапанная бронхоблокация по поводу бронхопульмонального свища.
Осложнения основного заболевания
Посттромбоэмболическая легочная гипертензия (Р сист – 68 мм.рт.ст). Раковая интоксикация ДН II – III.
Сопутствующая патология
Язвенная болезнь желудка. Оперативное лечение в 2015 году. Артериальная гипертензия 2 ст, риск 3. Хронический пиелонефрит, вне обострения.
У нашей пациентки одышка в покое и при минимальной физической нагрузке. Резкая слабость, снижение аппетита, наша пациентка похудела за последние полгода на 15 кг. И мы сразу видим два критерия: синдром тягостной одышки и потеря веса.
В марте 2018 года пациентка была госпитализирована в московскую клинику, диагностирована тромбоэмболия лёгочной артерии и опухоль средостения. Было отказано в хирургическом и лучевом лечении.
В октябре 2018 года выявлено метастатическое поражение лёгких, левосторонний субтотальный пневмоторакс, левосторонний тотальный пневмоторакс, абсцесс верхушки левого лёгкого.
За время лечения отмечается зависимость от оксигенотерапии со снижением сатурации кислорода до 75% на атмосферном кислороде.
Итак, у пациентки подтвержденный диагноз злокачественного новообразования, четвёртая клиническая группа, есть тяжёлые соматические симптомы, кислородозависимость. Суммируем еще два критерия.
Землистый оттенок кожи, массивные отёки голеней и стоп, активна в пределах кровати и прикроватного пространства, но с посторонней помощью. Серьезные функциональные нарушения. Ожидаемая продолжительность жизни — менее 3 недель.
Три раза мы ответили «да».
Резюме: Пациентка нуждается в оказании паллиативной помощи.
Скачать бланк анкеты можно по этой ссылке.
Может ли пациент нуждаться в паллиативной помощи, если «да» ответов менее трёх? Шкала NECPAL говорит, что может.
NECPAL — сокращённое от Necesidades Paliativas, в переводе с испанского означает «паллиативные потребности». Это методика выявления в рамках общего медицинского обследования пациентов, которые нуждаются в любой из форм паллиативной помощи. Шкала была разработана Каталонским институтом онкологии в Испании, Департаментом здравоохранения Каталонии и при участии ВОЗ.
Шкала NECPAL тоже начинается с вопроса «об удивлении». А второй вопрос таков: Выражал ли пациент с прогрессирующим заболеванием или лицо, обеспечивающее основной уход за ним, в явной или неявной форме просьбу получать исключительно паллиативное или симптоматическое лечение? Предлагал ли он ограничить другую терапию или отказаться от специализированного лечения?
Такой подход дает право выбора пациенту. Соответственно, если на вопрос «об удивлении» врач ответил: «Нет, я не удивлюсь», а на второй вопрос ответил «Да», то можно говорить, что у пациента есть показания к паллиативной медицинской помощи.
Принятие решения о той или иной тактике ведения пациента с неизлечимым прогрессирующим заболеванием необходимо осуществлять с позиций качества жизни и прогнозируемой ожидаемой продолжительности жизни. Шкала PPS оценивает общую активность больных при паллиативном лечении.
Это хороший коммуникативный инструмент для врачей, чтобы быстро описать активность пациента. На совещании, конференции мы не говорим друг другу: «Пациент преимущественно лежит, он активен в пределах кровати или прикроватного пространства» или «Он может присаживаться на кровати с помощью, допустим, родственников или медицинского персонала». Но даем оценку в процентах, согласно шкале PPS. Так врачи быстро понимают друг друга.
В шкале PPS оцениваются способность пациента к передвижению, виды активности, способность к самообслуживанию, питание и уровень сознания.
Например, пациент проводит большую часть дня сидя или лежа, чувствует слабость из-за прогрессирующего заболевания, нуждается в серьезной помощи во время ходьбы даже на короткие расстояния, при этом пациент находится в полном сознании, нормально принимает пищу и питье. Соответственно, PPS у него будет 50%.
Или пациент с квадриплегией, который нуждается в постоянном уходе, может передвигаться с помощью кресла-коляски. Он только лежит, сам себя обслуживать не может. Ему требуется тотальная помощь во всем. Уровень функциональной активности у данного пациента будет 30%.
Скачать шаблон шкалы PPS можно по этой ссылке.
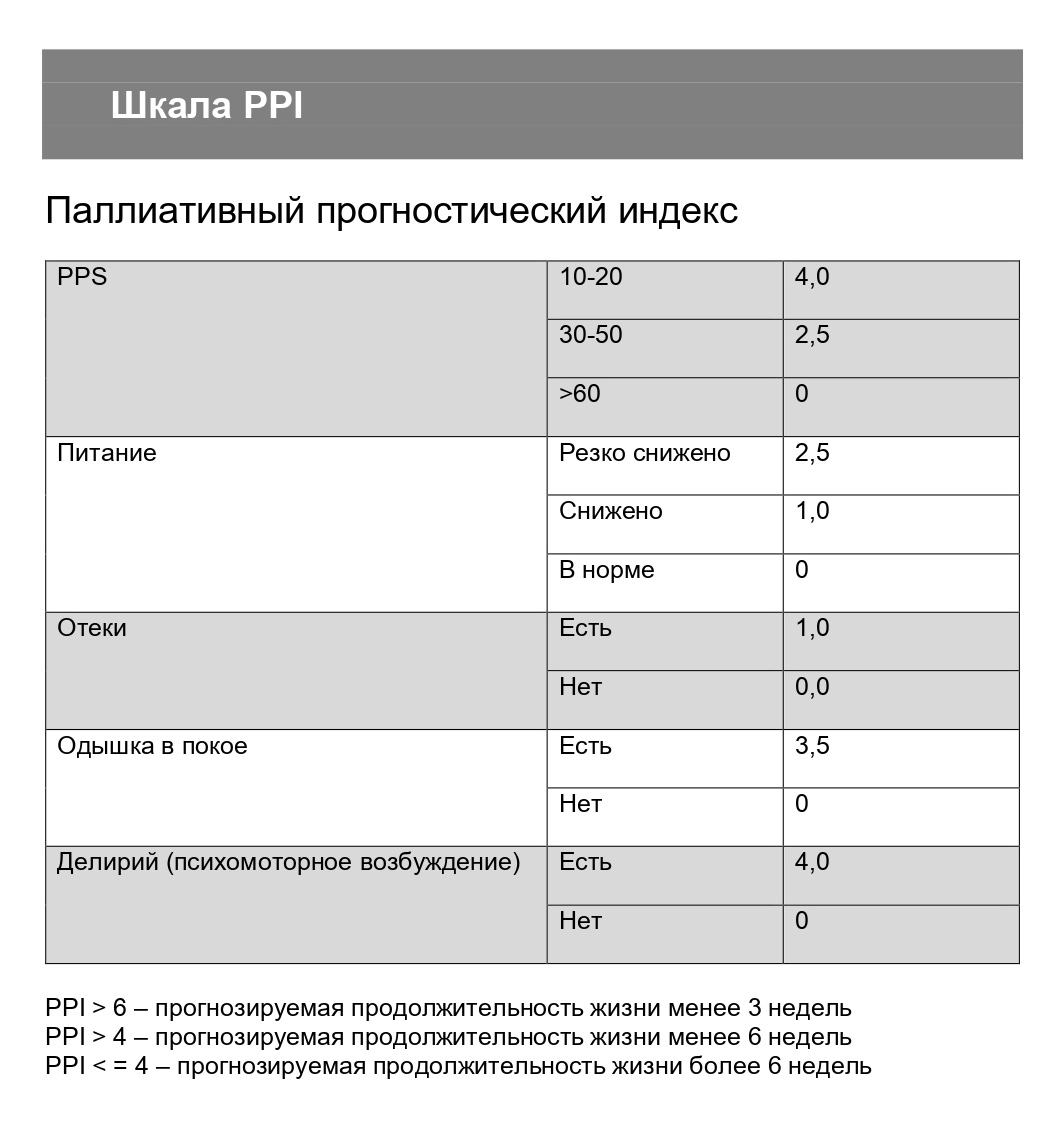
Это самый простой инструмент для оценки прогноза жизни пациента. Изначально шкала PPI была создана для пациентов онкологического профиля, но мы пользуемся ею и у соматических пациентов.
Оценивается пять параметров:
Если PPI более шести, то прогнозируемая продолжительность жизни у пациента менее трех недель.
Этот метод помогает решить вопрос о целесообразности продолжения специализированного лечения у врачей-онкологов, о целесообразности наложения гастростомы, а также о необходимости паллиативной хирургии или оформления пациента в социальное учреждение, оформления ему группы инвалидности ИПРА.
Шкала — это ответ на самый частый и болезненный вопрос родственников «Сколько проживет мой близкий?». Данные, полученные по шкале, дают возможность подготовиться к уходу близкого.
Скачать шкалу PPI можно по этой ссылке.
Выявление потребности в паллиативной помощи не означает, что надо прекратить специализированное лечение или ограничить лечебные процедуры, если они улучшают качество жизни пациента. Паллиативную и куративную помощь можно объединить.
Особенности ведения стационарной карты
При поступлении пациента подписывается информированное добровольное согласие.
Если пациент дееспособен и может подписать документ сам, он это делает.
Если дееспособен, но не может взять ручку и расписаться, из-за тяжести состояния, мы указываем это в истории болезни при первичном осмотре: пациент слабый, астенизированный, не может сам подписать, но выразил свое согласие либо словами, либо кивком головы, либо пожатием руки. Ставим три подписи медицинского сотрудника: это могут быть три врача или врач и две медицинские сестры.
Если пациент недееспособен, но может выразить свою волю. Если во время осмотра с ним нет опекуна, но пациент разговаривает и выражает свое согласие на лечение, мы можем дать ему возможность подписать ИДС.
Нужны все предшествующие медицинские документы пациента:
Ведение листа назначений
Мы делим назначения на лист с медикаментами и на инсулиновый лист, если у пациента сахарный диабет. Отдельно готовим лист перевязок, если у пациента объемные перевязки, особенно если есть множественные пролежневые процессы. Отдельно ведется лист наркотических и сильнодействующих веществ.
Контроль диуреза
Такой контроль обязателен при назначении мочегонной терапии. В документе фиксируется количество выпитого и выделенного в температурном листе. Там же фиксируем отметку о наличии стула у пациента и отметку о ванне.
Контроль отделяемого
Фиксируем количество мочи по нефростоме, цистостоме, уретральному катетеру. Обязательно фиксируется контроль отделяемого по холангиостоме, по любым дренажам. Это обязательно указывать в динамическом листе и в истории болезни.
Карта пролежней
Указывается локализация пролежней, размеры, их стадия. Здесь же обязательно указываются наличие гематом, их размеров, трофических язв, сыпи, рубцов – любых кожных дефектов. Если таковые отсутствуют, оставляем запись: «Кожных повреждений не выявлено».
При первичном осмотре пациента четко и кратко формулируем анамнез заболевания, особенно для пациента онкологического профиля, указываем номер гистологического заключения, номер протокола ВК о признании пациента паллиативным, какой организацией и когда он выдан. Важно указать, знает ли пациент о своем диагнозе, хочет ли он разговаривать на эту тему. Указывается, какую предшествующую обезболивающую терапию пациент получал, ее эффективность.
Социальный анамнез
С кем пациент проживал, кто ухаживал за ним дома, имеется ли у пациента группа инвалидности и ИПРА, планируется ли оформление в соцучреждение – ПВТ или ПНИ. Если нет, то кто за пациентом будет ухаживать после выписки. Будут ли родственники обучаться уходу за время нахождения пациента в стационаре.
Кроме этого в медицинской документации указывается:
Что делать с пациентом, поступившим в приемное отделение в экстренном порядке? Приемное отделение никогда не возьмет на себя функцию выдать решение врачебной комиссии о признании пациента паллиативным, ведь нужно проанализировать состояние больного, заполнить анкету. А вот наблюдая пациента в отделении и проанализировав ситуацию, поговорив с ним и с семьей, можно будет, при показаниях, признать его паллиативным больным.
Иногда система ОМС сталкивается с пациентами, которых невозможно выписать домой. С одной стороны, на чаше весов лежит судьба пациента. С другой — желание, медработника побыстрее от него избавиться. Это по-человечески неправильно.
Если человеку показана паллиативная помощь, ему следует ее оказать. Если пациента еще можно лечить, особенно если это касается неонкологических пациентов, то, надо разбираться, как бы «неудобно» это не было.
Есть проблема: «всех неугодных — в паллиатив». Мы переборем ее, когда люди будут хотя бы чуть-чуть понимать, что такое паллиативная помощь. Что это не конец жизни, это продолжение жизни пациента и человеческого отношения к нему.
Многие родственники очень тяжело принимают, что пациента направляют в паллиатив. Причина этому — отсутствие коммуникации. Людям не объясняют, какую помощь получит их близкий. Честная коммуникация — самое правильное, с чего должна начинаться паллиативная помощь.
Материал подготовлен с использованием гранта Президента Российской Федерации на развитие гражданского общества, предоставленного Фондом президентских грантов.