Что такое парентеральное применение антикоагулянтов
Что такое парентеральное применение антикоагулянтов
Кафедра клинической кардиологии Российского государственного медицинского университета им. Н.И. Пирогова, Москва
Антикоагулянтная терапия в профилактике и лечении венозных тромбоэмболических осложнений
Журнал: Флебология. 2010;4(4): 4-14
Явелов И. С. Антикоагулянтная терапия в профилактике и лечении венозных тромбоэмболических осложнений. Флебология. 2010;4(4):4-14.
Iavelov I S. Anticoagulant therapy for the prevention and treatment of venous thromboembolism. Flebologiya. 2010;4(4):4-14.
Кафедра клинической кардиологии Российского государственного медицинского университета им. Н.И. Пирогова, Москва
Кафедра клинической кардиологии Российского государственного медицинского университета им. Н.И. Пирогова, Москва
Особенности практического применения антикоагулянтов для парентерального введения. Парентеральное (внутривенное или подкожное) введение антикоагулянтов незаменимо в случаях, когда необходимо быстрое и гарантированное появление эффекта. Наибольший опыт накоплен с использованием препаратов гепарина. В настоящее время полагают, что основной эффект гепарина как антикоагулянта состоит в его способности взаимодействовать с антитромбином. Это взаимодействие вызывает изменение молекулы антитромбина, во много раз усиливающее ее способность связывать ряд факторов свертывания крови, необратимо угнетая их прокоагулянтную активность. Среди факторов свертывания крови, нейтрализации которых способствует гепарин, наибольшее значение придают активированному X фактору (Ха) и тромбину. В итоге во время использования гепарина уменьшается количество молекул тромбина, что приводит к уменьшению образования фибрина, составляющего основу тромба (рис. 1). 
Из-за большой длины молекул НФГ плохо поступает в кровоток из подкожной клетчатки. Поэтому для создания достаточно высокой (терапевтической) концентрации препарата в крови, необходимой для лечения ВТЭО, приходится использовать высокие дозы препарата. Так, рекомендуют начинать с подкожного введения 17 500 ЕД (или альтернативно 250 ЕД/кг). При подкожном введении период полувыведения НФГ (8-12 ч) намного больше, чем при внутривенном, что позволяет вводить препарат не чаще, чем 2-3 раза в сутки. Кроме того, поскольку цель лечения гепарином состоит в поддержании терапевтического уровня антикоагуляции в крови, при подкожном введении дозу НФГ тоже целесообразно подбирать таким образом, чтобы обеспечить надлежащее увеличение АЧТВ. Последнее предлагают контролировать посередине между инъекциями (т.е. через 6 ч после очередной инъекции при двукратном подкожном введении лечебной дозы НФГ).
Профилактические дозы НФГ применяют для предупреждения (но не лечения) ВТЭО. По современным представлениям, в этой ситуации не требуется индивидуального подбора дозы под контролем АЧТВ, и препарат следует вводить по 5000 ЕД с кратностью 2 или 3 раза в сутки (двукратное введение предлагают использовать у больных с умеренным риском ТГВ или повышенной опасностью кровотечения, при более высоком риске ТГВ рекомендуют троекратные инъекции).
Основные особенности практического применения НМГ. За счет уменьшения длины молекул НМГ способны в большей степени инактивировать фактор свертывания крови Xa, почти полностью поступают в кровоток при подкожном введении и в меньшей степени взаимодействуют с белками крови и клетками (см. табл. 1). Соответственно, при использовании НМГ нет необходимости осуществлять внутривенную инфузию препаратов, и достаточно длительное сохранение эффекта позволяет вводить НМГ подкожно 1 или 2 раза в сутки. Кроме того, более предсказуемое действие дает возможность в большинстве случаев обойтись без контроля выраженности влияния НМГ на систему свертывания крови. Лечебную дозу НМГ выбирают с учетом массы тела больного, в то время как для профилактики ТГВ обычно используют фиксированную (одинаковую для всех больных) дозу НМГ (за исключением надропарина, профилактическую дозу которого у лиц с высоким риском ТГВ подбирают с учетом массы тела). Стандартную профилактическую дозу НМГ предлагают уменьшить у больных с низкой массой тела и увеличивать на 25% при выраженном ожирении, однако эти подходы надлежащим образом не проверены.
Основные особенности практического применения фондапаринукса. Фондапаринукс практически полностью попадает в кровоток при подкожном введении, а длительный период полувыведения позволяет ограничиться одной инъекцией в сутки. Действие препарата еще более предсказуемо, поскольку он практически не взаимодействует с белками крови и клетками. Однако почечный путь выведения создает те же проблемы с накоплением препарата в крови при нарушенной функции почек, как и с НМГ (в настоящее время фондапаринукс противопоказан при клиренсе креатинина менее 30 мл/мин).
Особенности практического применения антикоагулянтов для приема внутрь. При всех преимуществах, имеющихся у антикоагулянтов для парентерального введения, необходимость внутривенной инфузии или подкожных инъекций создает серьезные проблемы, если необходимо длительное (зачастую многолетнее) лечение. Долгое время единственным способом воспользоваться более удобным пероральным приемом антикоагулянтов было применение антагонистов витамина К (АВК).
Действие АВК принципиально отличается от действия антикоагулянтов для парентерального введения. АВК препятствуют синтезу в печени ряда полноценных факторов свертывания крови, а также белков, являющихся естественными антикоагулянтами (рис. 2). 
При использовании варфарина в 1-е и на 2-е сутки рекомендуется использовать дозы от 5 до 10 мг. Однако с учетом приведенных выше соображений разумно ограничить максимальную дозу 7,5 мг. Более низкие начальные дозы (до 5 мг) рекомендуются у лиц пожилого возраста, больных со сниженным интеллектом, истощенных, с хронической сердечной недостаточностью, заболеванием печени, недавней крупной операцией или принимающих препараты, повышающие чувствительность к варфарину (например, амиодарон), а также в случаях, когда не известна генетическая чувствительность к варфарину. Мониторирование МНО может быть начато после приема 2 или 3 доз варфарина. При этом у госпитализированных больных МНО обычно определяют ежедневно до получения стабильных терапевтических значений показателя, затем 2-3 раза в неделю в течение 1-2 нед, а затем реже в зависимости от стабильности МНО. При амбулаторном начале приема варфарина частота определения МНО в начале лечения может быть уменьшена до 1 раза в несколько дней, пока не будет подобрана стабильная доза препарата. Когда доза АВК будет подобрана, необходимо определять МНО как минимум каждые 4 нед. Более частое определение МНО способствует более эффективному поддержанию этого показателя в границах терапевтического диапазона. В частности, такого подхода советуют придерживаться у больных с неустойчивым ответом на АВК, у пожилых, лиц с повышенным риском кровотечений, при болезнях печени, возникновении интеркуррентных заболеваний, крупных изменениях в диете и характере приема алкоголя, а также приеме лекарств, взаимодействующих с АВК. Если требуется коррекция дозы препарата, следует повторить цикл более частого мониторирования МНО, пока снова не будет достигнут стабильный ответ на подобранную дозу.
Основные результаты закончившихся исследований 18 новых антикоагулянтов для приема внутрь в профилактике ТГВ и ТЭЛА представлены в табл. 6-8. 


В случаях, когда используется НФГ, первоначально внутривенно вводят болюс препарата, чтобы быстрее достичь терапевтической концентрации в крови. Сразу вслед за этим необходимо начать внутривенную инфузию или сделать первую подкожную инъекцию НФГ. Обычно, чтобы ответ на первоначальное внутривенное введение НФГ был более предсказуемым, при выборе дозы предлагают учитывать массу тела больного. Кроме того, дозы препарата должны быть достаточно высокими, чтобы преодолеть нейтрализующее действие белков, циркулирующих в крови и нейтрализующих НФГ. В дальнейшем вне зависимости от того, как вводится НФГ (внутривенно инфузионно или подкожно), целью лечения является увеличение АЧТВ в 1,5-2 раза выше верхней границы нормы для лаборатории конкретного лечебного учреждения. Однако есть сведения о том, что при использовании современной аппаратуры и реактивов для определения АЧТВ на фоне лечения НФГ следует поддерживать более высокие значения этого показателя, увеличивая его в 2-3 раза выше верхней границы нормы. В идеале следует стремиться к такой концентрации НФГ в крови, которая обеспечивает уровень активности против активированного Х фактора свертывания крови от 0,3 до 0,7 МЕ/мл. Для этого заранее для лаборатории конкретного лечебного учреждения следует установить, каким значениям АЧТВ соответствует уровень анти-Ха активности 0,3 и 0,7 МЕ/мл, и в процессе лечения стремиться удерживать АЧТВ в этом терапевтическом диапазоне.
По некоторым данным, введение НФГ в достаточно высоких дозах (около 35 000 ЕД в сутки и 250 ЕД/кг 2 раза в сутки подкожно) способно обеспечить достаточный клинический эффект даже в случаях, когда АЧТВ не контролируется. Однако представляется, что к подобному подходу нужно относиться с достаточной долей осторожности. Так, имеющиеся доказательства приемлемости бесконтрольного введения высоких доз НФГ немногочисленны. При этом зная, насколько непредсказуемо действие НФГ у конкретного больного, в случаях, когда нет возможности контролировать АЧТВ, желательно все-таки предпочесть НМГ, оставив бесконтрольное подкожное введение высоких доз НФГ для случаев, когда НМГ не доступны. Для каждого из НМГ с доказанной клинической эффективностью (далтепарин, надропарин, эноксапарин) существуют режимы дозирования с подкожными инъекциями 2 раза в сутки или введением более высокой дозы 1 раз в сутки. Фондапаринукс вводят 1 раз в сутки и его доза зависит от массы тела больного. Накопленные факты не позволяют судить о предпочтительности того или иного режима дозирования или препарата НМГ, а также НМГ или фондапаринукса при лечении ВТЭО.
Раз возникнув, ТГВ и ТЭЛА могут рецидивировать на протяжении длительного периода. В зависимости от клинической ситуации риск повторных эпизодов ВТЭО остается повышенным от нескольких месяцев до многих лет. По современным представлениям, продолжительность первоначального антитромботического лечения ВТЭО должна составлять 3 мес, после чего речь идет о вторичной профилактике, длительность которой определяют, взвесив опасность рецидива после прекращения лечения антикоагулянтами и риск кровотечений при продлении использования антикоагулянтов у каждого конкретного больного. Рекомендации по длительности использования антикоагулянтов после ВТЭО приведены в табл. 10.
Как правило, столь продолжительное лечение предполагает использование препаратов для приема внутрь (АВК). При этом длительность парентерального введения лечебных доз антикоагулянтов определяется сроком подбора дозы АВК, обеспечивающей поддержание стабильного терапевтического эффекта. Она должна составлять как минимум 5 сут (если подбор дозы АВК начат с 1-х суток лечения больного) и может быть больше в случаях, когда за это время не удается добиться стойких терапевтических значений МНО или подбор дозы АВК был начат не с 1-х суток лечения больного (рис. 7). 
Для чего нужны оральные антикоагулянты?
Антикоагулянты — это лекарственные препараты, снижающие активность свертывающей системы крови и препятствующие чрезмерному образованию тромбов. Современные антикоагулянты оказывают влияние на различные звенья процесса коагуляции крови и применяются для профилактики и лечения артериальных или венозных тромбозов и тромбоэмболий.
Классификация антикоагулянтов
Все антикоагулянтные препараты разделяются на две большие группы:
Антикоагулянты непрямого действия
Витамин К — витамин естественного происхождения, содержащийся в основном в зеленых листовых овощах (шпинат, брокколи, латук) и попадающий в организм с пищей. Кроме того, витамин K синтезируется бактериями в кишечнике. Организм использует витамин К для образования в печени целого ряда белков, участвующих в свертывании крови. Суточная потребность витамина К: 0,03-1,5 мкг/кг/сут (до 105 мкг/сут).
Таблица 1. Содержание витамина К в продуктах (мкг/100 г продукта)
| Продукты | Содержание витамина К |
| Зеленый чай, листья | 964 |
| Салат-латук, зеленые листья | 850 |
| Мангольд, листья сырые | 830 |
| Капусты лист | 817 |
| Кочанная капуста, сырая | 487 |
| Брюссельская капуста | 434 |
| Шпинат, листья сырые | 383 |
| Шпинат, листья свежие/замороженные, сваренные | 360 |
| Черный чай, листья | 42 |
| Брюссельская капуста, свежая, замороженная | 289 |
| Цикорий сырой | 231 |
| Салат краснолистный | 210 |
| Брокколи сырая | 205 |
| Соевое масло | 193 |
| Брокколи свежая/замороженная, сваренная | 192 |
| Зеленый лук | 190 |
| Фасоль | 140 |
| Салат Айсберг | 123 |
Оральные антикоагулянты, вмешиваясь в этот процесс, существенно увеличивают время свертывания крови. Однако пероральные антикоагулянты не разжижают кровь и не растворяют уже образовавшиеся сгустки крови, хотя и позволяют прекратить рост имеющихся тромбов.
В норме естественные антикоагулянты крови способствуют тому, что ее свертывание происходит только при нарушении целостности кровеносных сосудов. Однако при определенных клинических состояниях, называемых тромбозными нарушениями, этот же механизм может приводить к нежелательному образованию опасных для жизни кровяных сгустков — тромбов. В таких ситуациях действие антикоагулянтов позволяет предотвратить избыточное тромбообразование.
Если у вас обнаружили тромб или существует опасность образования кровяных сгустков, в качестве одного из элементов лечения врач может назначить лечение антикоагулянтами (например, варфарином), которые предотвращают образование тромбов.
Классификация антикоагулянтов непрямого действия
Все антикоагулянты непрямого действия подразделяются на три основные группы:
Самым распространенным непрямым антикоагулянтом является варфарин, что связано с предсказуемостью его действия и стабильными показателями антикоагуляции.
Показания к назначению пероральных антикоагулянтов
Можно выделить следующие основные причины применения оральных антикоагулянтов:
Аспирин Кардио или варфарин?
Исходя из определенных критериев (возраста и дополнительных факторов риска), лечащий врач может назначить пациентам с мерцательной аритмией, один из двух вариантов антитромботических средств: антиагрегантные препараты, например, аспирин (препятствует склеиванию тромбоцитов) или антикоагулянтные препараты, например, варфарин (блокирует факторы свертывания крови):
Фармакологическое действие аспирина как антикоагулянта заключается в угнетении слипания тромбоцитов — основного компонента тромба, таким образом, ацетилсалициловая кислота, предупреждает развитие тромбоза кровеносных сосудов.
Показанием к применению аспирина для разжижения крови является наличие преходящего нарушения мозгового кровообращения в прошлом – т.е. такого нарушения, при котором неврологическая симптоматика проявлялась не более 24 часов.
Кроме того, в инструкции по применению Аспирин Кардио для разжижения крови отдельно указан значительный перечень противопоказаний. Так же в любой инструкции к аспирину упоминается о выраженных нежелательных эффектах, развивающихся при длительном применении аспирина для разжижения крови даже в низких дозировках. При длительном приёме ацетилсалициловой кислоты, входящей в состав Аспирин Кардио, возможно развитие эрозий и язв желудочно-кишечного тракта, тромбоцитопения (снижении числа тромбоцитов), повышение уровня печёночных ферментов.
У таблеток аспирина нет явных преимуществ и в отношении стоимости. Цена «аспирина для сердца» вполне сравнима со стоимостью лечения варфарином. Даже американский аспирин для разжижения крови – далеко не панацея.
В сравнении со случаями, когда никакое лечение не проводится, варфарин снижает опасность инсульта на 64 %, что почти в три раза больше, чем при приеме аспирина для разжижения крови (для получения дополнительной информации обратитесь к врачу, который сможет рекомендовать наиболее подходящий вам препарат).
Рисунок 1. Варфарин и риск инсульта
В некоторых случаях препараты непрямых антикоагулянтов нужно принимать несколько месяцев, иногда на протяжении всей жизни. Продолжительность курса определяет врач.
Прямые и непрямые антикоагулянты снижают свертываемость крови, следовательно, повышают риск кровотечения, поэтому соблюдение режима дозирования имеет жизненно важное значение. Ни в коем случае нельзя увеличивать дозировку или сокращать интервал приема антикоагулянтов.
Первостепенное значение также имеет контроль эффективности этих препаратов: анализ крови, который называется МНО (международное нормализованное отношение), помогает подобрать наиболее оптимальную дозировку оральных антикоагулянтов.
Современные антикоагулянтные препараты
(лекция)
Modern anticoagulants (lecture)
Благовестова А.П., Дуюнова Е.В., Эрметов В.К
Самарский государственный медицинский университет
Тольяттинский медицинский консилиум. 2017, № 5-6
Резюме
В статье представлен обзор антикоагулянтов, использующихся в современной медицине, представлены классификация, механизмы действия, показания, противопоказания к использованию и режимы дозирования.
Ключевые слова: антикоагулянты, антагонисты витамина К, низкомолекулярные гепарины, варфарин
Антикоагулянты – препараты, блокирующие реакции плазменного гемостаза – в настоящее время очень широко используются в клинической медицине. Современная классификация, предложенная в 2013 году рабочей группой по тромбозам Европейского общества кардиологов [1], в первую очередь подразделяет все антикоагулянты по пути введения в организм человека – парентеральные или для приёма per os. Далее, согласно механизму действия, внутри каждой из этих групп выделяются непрямые и прямые антикоагулянты. Препараты, которые не оказывают непосредственного действия на факторы свёртывания крови, а являются кофакторами антитромбина или блокаторами витамина К, относятся к антикоагулянтам непрямого действия. Лекарственные средства, обладающие способностью непосредственно блокировать активные центры IIа или Xа факторов свёртывания крови (F), и не требующие для реализации антитромботического действия дополнительных веществ, являются прямыми антикоагулянтами. Подробно механизмы действия представителей каждой из перечисленных групп препаратов будут рассмотрены ниже.
Таким образом, современная классификация антикоагулянтов выглядит следующим образом:
В Российской Федерации в настоящее время наиболее широко распространены парентеральные непрямые и оральные (как непрямые, так и прямые) антикоагулянты.
Парентеральные непрямые антикоагулянты
В 1916 году J.M. Lean выделил из печени собак антикоагулянтную субстанцию, которая в первое время использовалась в качестве лабораторного реактива для предотвращения свертывания крови. Впоследствии этот антикоагулянт был назван гепарином (греч. hepar – печень). C. Best (1930) разработал метод экстракции гепарина из легких крупного рогатого скота, L. Roden (1935) окончательно установил его структуру.
Первое клиническое испытание гепарина провел Masson (1924) у волонтера, получив значительное удлинение времени свертывания крови. Однако в качестве лекарственного препарата для предотвращения тромбозов гепарин стал широко использоваться лишь в годы Второй Мировой войны. В 1949 году в институте Choay (Франция) на основе гепарина был разработан антитромботический препарат «кальципарин», высокая концентрация которого позволяла вводить его подкожно (п/к). Тем не менее, в течение многих лет гепарин назначался внутривенно и только в начале 70-х годов исследования, выполненные сотрудниками института Choay доказали эффективность использования препарата в малых дозах у большого числа пациентов в послеоперационном периоде.
Нефракционированный гепарин (НФГ) – гликозаминогликан, содержащийся почти во всех тканях и органах организма и состоящий из смеси фракций полисахаридов с молекулярной массой в пределах от 3 000 до 30 000 Да. Основным свойством НФГ является «прямое» антикоагуляционное действие на систему свертывания крови, заключающееся в потенцировании ингибиторного действия антитромбина (АТ) на F II, F IXa, F Xa, F XIa и F XIIa. Активность АТ в присутствии НФГ возрастает в 1 000-100 000 раз. Основой антикоагуляционного эффекта является образование тройных комплексов: [F IIa : АТ : НФГ] и [F Xa : АТ : НФГ]. Проявление антикоагуляционной активности НФГ возможно только при достаточном уровне АТ. В случае снижения концентрации последнего в крови введение НФГ бесполезно без возмещения потерь АТ.
НФГ в больших дозах угнетает агрегацию тромбоцитов. Помимо этого, НФГ принимает участие во многих процессах метаболизма, влияя на углеводный, белковый и жировой обмен. НФГ обладает сосудорасширяющим действием, улучшает микроциркуляцию, оказывает гипогликемическое и местное противовоспалительное действие. Он опосредованно тормозит реакцию антиген-антитело, обладает антиаллергическими свойствами. НФГ способен регулировать ангиогенез и пролиферацию эндотелиальных клеток [2].
Для медицинского использования гепарин выпускается в виде натриевой и кальциевой соли. Активность препарата выражается в единицах действия. Раствор гепарина для инъекций выпускается с активностью 5 000, 10 000 и 20 000 МЕ в 1 мл. НФГ действует быстро, но кратковременно. Метаболизируется НФГ главным образом печенью, но около 20% выводится почками. При дозе 100 ЕД/кг T1/2 составляет один час, при более высоких дозах его содержание снижается нелинейно. Выраженность эффекта зависит от пути введения препарата. При инфузионном введении эффект развивается сразу же, поддерживается непрерывно на необходимом уровне. При прекращении введения или уменьшении его скорости, эффект НФГ быстро угасает. При болюсном в/в введении действие препарата длится 4-5 часов, а после п/к инъекции эффект развивается через 40-60 минут и продолжается 8-12 часов.
При использовании терапевтических доз препарата антикоагулянтный эффект НФГ мониторируется с помощью активированного парциального тромбинового времени (АПТВ), которое рекомендуется увеличивать в 1,5-2,5 раза по сравнению с нормальной плазмой. Определение АПТВ должно проводиться каждые 6 часов с коррекцией скорости введения гепарина до тех пор, пока два последующих измерения не будут соответствовать целевым значениям, а состояние больного не будет стабильным. После этого АПТВ определяется 1 раз в 12-24 часа. Для оценки эффективности проводимой терапии возможно определение уровеня D-димера [3].
В условиях массивной гепаринизации во время операций с искусственным кровообращением или вмешательств на коронарных артериях применение высоких доз НФГ основано на стандартных протоколах, учитывающих массу тела больного и вид хирургического вмешательства. В таких ситуациях мониторинг за действием НФГ осуществляется с помощью активированного времени свертывания (АВС) [3, 4].
Наиболее серьёзными осложнениями при применении НФГ являются кровотечения и гепарин-индуцированная тромбоцитопения. Основными причинами развития кровоточивости могут быть иммуноопосредованная тромбоцитопения, а также факторы риска, обусловленные сопутствующими заболеваниями (заболевания печени, почек, инвазивные вмешательства, септические состояния, травма).
В 1-5% случаев при применении НФГ развивается гепарин-индуцированная тромбоцитопения (ГИТ), которая возникает на 4-6 сутки лечения гепарином и в 30% случаев осложняется рикошетными тромбозами. Различают два типа тромбоцитопении, обусловленной гепарином:
I тип – развивается у больных, ранее получавших НФГ. ГИТ-1 встречается в 5-6% случаев лечения НФГ, характеризуется бессимптомным течением, ранним снижением количества тромбоцитов до 100·109 /л. Препараты гепарина при этом типе тромбоцитопении не противопоказаны, однако рекомендуется более тщательный дальнейший контроль за динамикой числа тромбоцитов крови.
II тип – развивается у больных, ранее не получавших НФГ. ГИТ-2 обусловлена выработкой аутоантител к комплексу [НФГ : тромбоцитарный фактор 4] и возникает обычно через 6-14 дней лечения, при этом доза НФГ может быть минимальной, как, например, при промывании гепарином венозных катетеров. ГИТ-2 характеризуется выраженным и стабильным снижением числа тромбоцитов в крови (на 30% и более от исходного) и проявляется коагулопатией с высоким риском развития как кровотечений, так и тромбоэмболических осложнений. При возникновении ГИТ-2 противопоказано продолжение лечения гепарином во всех его формах. Если продолжение антитромботической терапии необходимо, то назначают антикоагулянты, не образующие комплекс с фактором 4 тромбоцитов (пентасахариды, гликозаминогликаны, производные гирудина, пептидные антитромбины). Риск развития ГИТ-2 значительно возрастает при наличии у пациента фонового иммунного заболевания (антифосфолипидный синдром (АФС), системная красная волчанка, узелковый периартериит и др.).
Низкомолекулярные гепарины (НМГ) – фрагменты НФГ, полученные путем химической или ферментативной деполимеризации со средней молекулярной массой 4 000-8 000 дальтон. В 1976 году V. Kakkar [5] установил, что уменьшение молекулярной массы гепарина приводит к снижению его способности ингибировать тромбин. Именно блокада тромбина является основной причиной развития кровоточивости при гепаринотерапии. При этом уменьшение молекулярной массы не влияет на основной механизм антикоагулянтного действия гепарина – способность блокировать F Xa. Патент на низкомолекулярный гепарин (надропарин кальция) был получен институтом Choay в 1978 году, его успешная клиническая апробация была выполнена V. Kakkar в 1982 году и с 1985 года было разрешено производство этого препарата с торговым названием «Фраксипарин». В настоящее время известны около десяти препаратов этого класса.
Уменьшение молекулярной массы НМГ способствует улучшению их фармакокинетических характеристик: НМГ имеют большую биодоступность и быструю всасываемость из депо по сравнению с НФГ, более длительный T0,5, выводятся из организма преимущественно почками. При этом НМГ меньше влияют на тромбоциты, что сопровождается снижением частоты геморрагических осложнений. У препаратов этой группы более удобный режим введения (дважды в сутки, фраксипарин форте – один раз в сутки), при их использовании отсутствует необходимость лабораторного мониторинга. Недостатком НМГ является их высокая стоимость. Однако необходимо помнить, что различные представители НМГ различаются по физико-химическим, биологическим и фармакокинетическим характеристикам, то есть не являются взаимозаменяемыми. Каждый представитель НМГ имеет свой спектр антитромботического действия, показания к клиническому использованию. Поэтому необходимым является соблюдение конкретного способа применения, рекомендованного для каждого препарата.
Вводятся НМГ п/к в участок живота снаружи от края прямой мышцы ниже пупка. Введение в/в допустимо, однако такую методику используют редко – в случае необходимости получения срочного антитромботического эффекта. Внутримышечное введение НМГ запрещено.
Контроль за терапией НМГ осуществляется по их способности к блокированию F Xa – анти-Xa активность плазмы по Международному стандарту низкомолекулярных гепаринов. При этом важно соблюдать время получения пробы – через 3-4 часа после инъекции для профилактических доз при однократном введении и в середине между двумя инъекциями при двукратном терапевтическом применении. Исследование анти-Xa активности должно быть проведено в течение 1-2 часов с момента забора крови. Однако проведение исследования анти-Xa активности для большинства лабораторий недоступно в связи с высокой стоимостью исследования, поэтому обычно используются терапевтические дозы НМГ в соответствии с весом больного на основании рекомендаций фирмы-производителя.
Контроль за уровнем тромбоцитов крови обязателен при использовании любых гепаринов и проводится до начала введения препарата, а затем – один раз в 3-5 дней. Эффект от применения НМГ оценивается по купированию признаков тромбинемии (D-димер) [4, 6].
Фондапаринукс (торговое название – «Арикстра», производитель – GlaxoSmithKline) по химической структуре относится к группе синтетических пентасахаридов, механизм действия которого заключается в угнетении активности F Xа. Связываясь с АТ, пентасахариды приблизительно в 300 раз усиливают нейтрализацию F Xa, что прерывает цепь реакций свертывания крови и, следовательно, предотвращает тромбообразование. В отличие от гепаринов пентасахариды не конъюгируют с другими белками, в том числе с 4 фактором тромбоцитов, в связи с чем они не способны провоцировать ГИТ. Пентасахариды также не инактивирует тромбин.
Фондапаринукс рекомендован к использованию для:
Препарат выпускается в шприцах по 0,5 мл, содержащих 2,5 мг фондапаринукса. В этой дозе препарат не влияет на показатели коагулограммы и не требует лабораторного контроля. После п/к введения фондапаринукс быстро и полностью всасывается, максимальная концентрация в плазме достигается через 2 часа после введения, T1/2 составляет около 17-20 часов. Выведение препарата осуществляется почками.
Курс лечения продолжается, как правило, 5-9 суток.
С осторожностью препарат следует использовать у пациентов с повышенным риском развития кровотечений. Не рекомендуется одновременное применение с другими средствами, вызывающими гипокоагуляцию (фибринолитиками, блокаторами рецепторов IIb-IIIa, НФГ, НМГ). При сочетании с АСК, тиенопиридинами, НПВС необходимо соблюдать осторожность и проводить соответствующий контроль.
Парентеральные прямые антикоагулянты
Механизм действия прямых антикоагулянтов, как уже было указано ранее, заключается в целенаправленной блокаде активных центров факторов свёртывания крови (IIа или Xа), что приводит к нейтрализации их коагуляционных свойств и развитию состояния гипокоагуляции.
Прямые ингибиторы тромбина (F IIа). Прототипом для этих препаратов послужил нативный гирудин. С лечебной целью пиявки (Hirudo medicinalis) использовались ещё в Древней Греции, однако антикоагулянтное действие их слюны впервые было описано J.Haycraft в 1884 году. В 1955 году F.Markwardt удалось выделить в чистом виде вещество, названное “гирудин”, а в 80-е годы XX века, после определения его химической структуры, стало возможным промышленное производство этого препарата в культуре дрожжей ДНК-рекомбинантным методом. Дальнейшие исследования, базировавшиеся на изучении структуры гирудина, привели к появлению семейства гирудино-подобных пептидов (гиругенов и гирулинов). Синтетическим путём были получены аргатробан и производные бороаргинина.
Однако, вопреки ожиданиям, представители данного лекарственного класса не оказывают существенного влияния на результаты терапии и прогноз у пациентов с острыми коронарными синдромами в сравнении с гепарином. Значимое снижение частоты неблагоприятных исходов при терапии прямыми ингибиторами тромбина наблюдается только в раннюю фазу и практически не распространяется на период после прекращения введения препаратов. При этом высокая стоимость прямых ингибиторов тромбина существенно ограничивает их применение в клинике.
Прямые ингибиторы F X. Отамиксабан – экспериментальный прямой селективный ингибитор фактора свёртываемости крови Ха с быстрым началом/окончанием действия в форме инъекций. В исследовании III фазы ТАО проводилась сравнительная оценка эффективности отамиксабана с НФГ +/- ингибитор GP IIb/IIIa в отношении снижения риска смерти или нового инфаркта у пациентов с ОКС бп ST. Однако, согласно последним данным, клинические испытания отамиксабана прерваны из-за его неэффективности – в ходе клинических испытаний выяснилось, что он не имеет существенного преимущества перед традиционной терапией [7].
Таким образом, прямые антикоагулянты для парентерального введения к настоящему моменту не нашли широкого применения в клинической практике.
Оральные непрямые антикоагулянты
Антагонисты витамина К – препараты этой группы угнетают синтез факторов свертывания крови, не вмешиваясь непосредственно в коагуляционный процесс. Именно поэтому их ещё называют антикоагулянтами непрямого действия. По механизму действия они являются антагонистами витамина К (АВК), активная форма которого участвует в заключительных стадиях синтеза факторов свертывания крови II, VII, IX и X, а также естественных антикоагулянтов протеина C и S (ПрС, ПрS). АВК блокируют фермент витамин К-редуктазу, восстанавливающую окисленную форму витамина К в его активную форму (рис. 1). Нарушение активации витамина К сопровождается синтезом неактивных форм витамин К-зависимых факторов свертывания крови, способность которых к коагуляционным реакциям значительно снижена (PIVKA-протеины – Proteins, Induced in Vitamin K Absence). Развивается состояние гипокоагуляции, препятствующее образованию тромбина, формированию фибринового сгустка и, следовательно, развитию и прогрессированию тромбообразования.
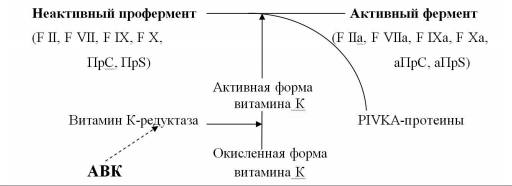 |
| Рис. 1 Механизм действия антикоагулянтов непрямого действия трансформация, активация, ингибиция (Вавилова Т.В., 2005, в модификации |
Скорость снижения активности факторов свертывания крови под влиянием АВК неодинакова. Первым уменьшается активность F VII, T1/2 которого в плазме составляет 4-6 часов; затем – F IX и F X, T1/2 которых равен 48 часам; последней снижается активность F II – примерно через 3-4 суток от начала приема препарата. В том же порядке происходит и восстановление уровня факторов после отмены АВК: быстро нормализуется F VII, позже – F IX и F X, и только через несколько дней – F II. В настоящее время установлено, что для получения выраженного антитромботического эффекта первостепенное значение имеет снижение содержания в плазме именно F II. Поэтому при переводе больного с НФГ или НМГ на терапию АВК, последние важно назначать за 4-5 дней до отмены гепарина. В противном случае возникает промежуток времени, в течение которого больной остается без воздействия антикоагулянтов, что сопровождается усилением процессов тромбообразования.
При назначении АВК необходимо помнить, что уже на начальном этапе лечения развивается выраженное снижение активности естественных антикоагулянтов – ПрС и его кофактора ПрS. Затем наступает стабилизация их активности и даже частичное восстановление ее уровня, в то время как депрессия факторов свертывания крови продолжается. Исходя из этого, следует воздерживаться от назначения АВК при тромбофилиях, обусловленных дефицитом указанных антикоагулянтов, а также при ДВС-синдроме, когда активность ПрС снижена иногда до очень низкого уровня [8].
Основным преимуществом препаратов этой группы перед прямыми антикоагулянтами является наличие таблетированных форм, что делает удобным длительное использование АВК. Их достоинством является и отсутствие необходимости взаимодействия с АТ для проявления гипокоагуляционного действия, поэтому применение АВК возможно на фоне дефицита АТ.
В настоящее время в мировой практике и в России наиболее широко применяется препарат группы монокумаринов – варфарин (кумадин). В 2001 г. препарат зарегистрирован в России фирмой Nikomed. Форма выпуска – пластиковые флаконы, каждый из которых содержит 50 или 100 таблеток Варфарин Никомед по 2,5 мг.
АВК применяются при необходимости длительной (иногда пожизненной) и непрерывной антикоагулянтной профилактики и терапии при наличии высокого риска развития тромбозов и системных тромбоэмболий, в том числе кардиогенных. Однако использование этих препаратов требует регулярного контроля за показателями протромбинового времени (ПВ), соблюдения определенных правил питания, осторожности при наличии сопутствующих заболеваний и их лечении.
Успех применения АВК зависит от адекватности дозы препарата и грамотной организации лабораторного контроля за уровнем гипокоагуляции. Перед назначением АВК необходимо оценить противопоказания к его приему; выявить факторы, влияющие на колебания антикоагулянтного эффекта и предполагаемую продолжительность терапии; исследовать общий анализ крови (включая подсчет тромбоцитов), общий анализ мочи, ПВ, АПТВ, функциональное состояние печени (билирубин, активность трансаминаз) и почек (мочевина, креатинин).
Если во время терапии варфарином возникло кровотечение, необходимо оценить степень его тяжести, показания МНО, уточнить режим приема препарата и других лекарств. Развившееся кровотечение может быть купировано введением свежезамороженной плазмы или использованием препаратов витамина К1 (не викасола!). Сложность купирования кровотечения в такой ситуации заключается в том, что в России не производится и не зарегистрирован препарат витамина К1. В настоящее время доступен препарат «Протромплекс 600», содержащий факторы протромбинового комплекса (II, VII, IX, X) и антикоагулянты (ПрC и АТ) в точных дозировках.
Величина поддерживающей дозы варфарина и стабильность гипокоагуляционного эффекта зависят от ряда врожденных и приобретенных факторов:
Снижение чувствительности к варфарину отмечается при микседеме, хроническом алкоголизме, АФС.
Таким образом, применение препаратов из группы АВК требует обучения пациента и постоянного контакта с ним, тщательного выявления факторов риска развития кровотечений и регулярного лабораторного контроля за уровнем гипокоагуляции. В целях оптимизации применения АВК в масштабах страны целесообразным представляется организация выпуска препарата витамина К1 или закупка последнего у фирм-производителей.
Оральные прямые антикоагулянты
Несколько лет назад, благодаря инновационным разработкам ведущих мировых фармацевтических компаний, в арсенале врачей появились прямые антикоагулянты для приёма per os. Эти препараты избирательно ингибируют только один фактор свертывания крови – или F IIа (тромбин), или F Xа. Возможность их использования в широкой клинической практике – прорыв в современной медицине, так как впервые за многие десятилетия появилась реальная альтернатива варфарину [9]. При этом прямые пероральные антикоагулянты (ПОАК) имеют целый ряд преимуществ перед антагонистами витамина К: не требуют рутинного лабораторного контроля и соблюдения диеты, демонстрирует ограниченное число взаимодействий с другими лекарственными средствами [10]. Вследствие этого ПОАК всё более широко используются во врачебной практике [11, 12, 13]. Кроме того, этим лекарственным средствам, в отличие от гепаринов и фондапаринукса, для осуществления антикоагулянтного действия не нужно образовывать комплекс с антитромбином. Кроме того, данные препараты, в отличие от гепаринов, не связываются с 4-м тромбоцитарным фактором, не являются антигенами и не вызывают иммунную тромбоцитопению [10].
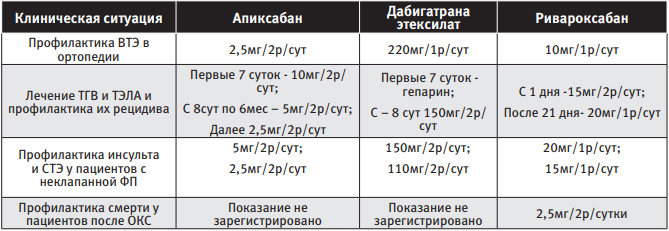
В Российской Федерации в настоящий момент для применения зарегистрированы следующие ПОАК – апиксабан, дабигатрана этексилат и ривароксабан. Данные препараты применяются в следующих клинических ситуациях [14, 15, 16, 17]:
Однако практическим врачам необходимо чётко понимать, что названные выше лекарственные средства принципиально различаются между собой:
| Таблица 1 Режим дозирования ПОАК в зависимости от клинической ситуации |
 |
Блокатор F IIа – дабигатрана этексилат (торговое название – «Прадакса ® », производитель – Boehringer Ingelheim International) – пролекарство, которое после приёма внутрь быстро трансформируется сывороточной эстеразой в дабигатран – прямой ингибитор F II (тромбина). Фармакокинетический профиль дабигатрана в плазме крови здоровых добровольцев характеризуется быстрым увеличением концентрации в плазме с достижением максимальной концентрации (Сmax) в пределах 0,5-2 часов. После достижения Cmax плазменные концентрации дабигатрана снижаются биэкспоненциально, конечный T1/2 в среднем составляет около 14-17 часов у молодых людей и 12-14 часов у пожилых. При этом T1/2 не зависит от дозы. Пища не влияет на биодоступность дабигатрана этексилата. Биодоступность дабигатрана составляет 6,5%. При назначении данного препарата очень важно учитывать состояние почек пациента, так как дабигатран экскретируется преимущественно почками (80% от принятой дозы), и его накопление в организме повышает риск кровоточивости.
Блокаторы F Xа
Апиксабан (торговое название – «Эликвис ® », производитель – Bristol-Myers Squibb Company). Препарат обратимо и селективно блокирует активный центр F X. Апиксабан не оказывает непосредственного прямого влияния на агрегацию тромбоцитов, но опосредованно ингибирует агрегацию, индуцированную тромбином. Абсолютная биодоступность апиксабана достигает 50% при его применении в дозах до 10 мг. После приёма внутрь апиксабан быстро всасывается из ЖКТ, Cmax в крови достигается в течение 3–4 часов. Приём пищи не оказывает влияния на показатели Cmax апиксабана. Приблизительно 25% принятой дозы выводится в виде метаболитов. Основной путь выведения – через кишечник. Почечная экскреция апиксабана составляет приблизительно 27% от его общего клиренса, T1/2 – около 12 часов. Нарушение функции почек, возраст (≥80 лет) и вес пациента (≤60 кг) – это те факторы, наличие которых требует снижения дозы у пациентов с ФП.
Заключение
Таким образом, на современном этапе развития медицины практическому врачу доступен целый ряд антикоагулянтов, блокирующих процессы тромбообразования. При их использовании, в первую очередь, необходимо соблюдать существующие показания и противопоказания к их применению, а также ориентироваться в особенностях фармакодинамики и фармакокинетики каждого из этих препаратов. Кроме того, чрезвычайно важным является выявление индивидуальных особенностей пациента (возраст, вес, наследственность, личный анамнез, сопутствующая патология), что позволяет применять данные лекарственные препараты не только эффективно, но и безопасно.


