Что такое пиелонефрит у женщин
Признаки острого и хронического пиелонефрита
Пиелонефрит — воспаление почек, которое имеет под собой бактериальную основу.
Пиелонефрит может быть первичным или вторичным (обструктивным). Обструктивный возникает из-за других нарушений мочевыводящей системы, нарушения оттока мочи, поэтому важно своевременно проводить лечение мочекаменной болезни, чтобы конкременты не мешали физиологическому оттоку мочи и не поражали почки. Симптомы пиелонефрита также могут отличаться у острой и хронической форм болезни.
Симптомы острого пиелонефрита
Острая форма воспаления почек манифестирует яркими симптомами:
При обструктивном пиелонефрите часто все начинается с почечной колики. За острой болью следует быстрый подъем температуры и ухудшение общего состояния. Человек начинает обильно потеть, температура резко падает, наступает период мнимого благополучия. Но если не ликвидировать причину нарушения оттока мочи, то со временем появится более серьезная симптоматика, особенно если речь идет о гнойной форме:
Симптомы пиелонефрита у мужчин и женщин
Особенности строения мочевыводящей системы влияют на течение пиелонефрита. Так как у женщин более короткий мочеиспускательный канал, инфекции проще добраться до почек, часто пиелонефрит становится следствием нелеченного цистита. Женщины чаще страдают от воспаления почек, симптомы пиелонефрита у них выражены ярче:
Симптомы пиелонефрита у мужчин часто более стертые:
Симптомы хронического пиелонефрита
Хроническое течение характеризуется сменой острых фаз и стадий ремиссии. Для активного периода будут характерны симптомы острого пиелонефрита, описанные выше. А в стадии ремиссии человек может чувствовать следующие симптомы хронического пиелонефрита:
Без лечения возникает хроническая почечная недостаточность, УЗИ-признаком хронического пиелонефрита становится вторично-сморщенная почка. Еще один симптом болезни на поздней стадии — повышенное артериальное давление.
Симптомы пиелонефрита у беременных
Во время беременности почки женщины испытывают максимальную нагрузку. Растущая матка оказывает давление на мочевыводящую систему, расширяются чашелоханочная система и мочеточные каналы. Все это приводит к тому, что беременные женщины имеют повышенный риск возникновения пиелонефрита. Симптомы пиелонефрита у беременных аналогичны тем, что наблюдаются при острой форме болезни:
Лечение
Так как острый пиелонефрит часто переходит в хроническую форму, которая может грозить морфологическими изменениями почек и нарушением работы всей мочевыделительной системы, при первых симптомах пиелонефрита следует обращаться к врачу. В Клинике урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова (Государственный центр урологии) вам обязательно окажут помощь. Не занимайтесь самолечением и не теряйте драгоценное время, помните, что почки — жизненно важный орган.
По будням Вы можете попасть на прием к урологу в день обращения.
Акопян Гагик Нерсесович – профессор, доктор медицинских наук, онколог, уролог в Москве
Прием ведет врач высшей категории, уролог, онколог, доктор медицинских наук, профессор. Автор более 100 научных работ.
Онкоурологический стаж – более 15 лет. Помогает мужчинам и женщинам решать урологические и онкоурологические проблемы.
Проводит диагностику, лечение и сложные операции при таких диагнозах, как:
Если не дают покоя затрудненное или учащенное мочеиспускание, боль в поясничной области, кровь в моче, а также другие симптомы, обратитесь за помощью к врачу урологу.
* Если вы планируете обследоваться сразу после встречи с врачом, отправляйтесь в клинику с наполненным мочевым пузырем.
Чтобы встреча с врачом прошла максимально эффективно, подготовьтесь к первичной консультации
Записаться на прием к урологу в Москве можно несколькими способами:
Запись на прием
В будний день мы сможем назначить вам консультацию уже через несколько часов после обращения.
Что такое пиелонефрит у женщин
Пиелонефрит – это инфекционное воспалительное заболевание почек, один из видов инфекции мочевыводящих путей. Часто проявляется расстройствами мочеиспускания, повышением температуры тела, сильными болями в пояснице, однако симптомы этого заболевания могут быть стертыми, его не всегда бывает легко диагностировать.
Данное заболевание достаточно широко распространено, женщины страдают им значительно чаще, чем мужчины, что связано с их физиологическими особенностями.
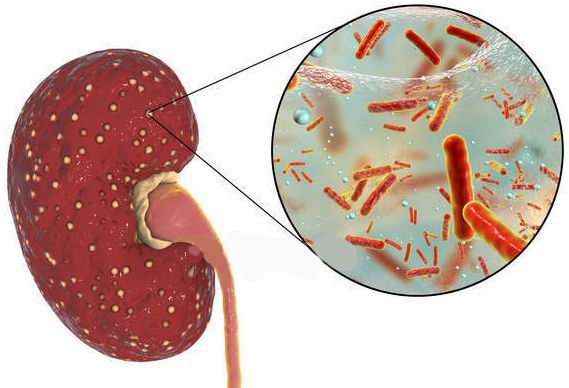
Обычно пиелонефрит возникает в результате восхождения бактерий по мочевыводящим путям из уретры или мочевого пузыря. Реже инфекция может быть занесена в почки через кровь. Чаще всего вызывается кишечной палочкой, которая в норме обитает в кишечнике.
Пиелонефрит может вызывать серьезные осложнения и требует незамедлительного лечения, которое предполагает госпитализацию и прием антибиотиков.
Бактериальный интерстициальный нефрит, тубулоинтерстициальный нефрит.
Пиелонефрит обычно развивается остро, внезапно и может проявляться следующими симптомами:
Симптомы обычно развиваются в течение нескольких часов или дней после заражения. Реже они могут возникать через несколько дней.
У детей до 2 лет заболевание проявляется в основном следующими симптомами:
Симптомов, которые бы однозначно указывали на развитие пиелонефрита, не существует, его проявления могут быть стертыми, что затрудняет диагностику этого заболевания.
Общая информация о заболевании
Пиелонефрит представляет собой бактериальное воспаление почечной ткани.
Заболевание достаточно широко распространено, в России около миллиона людей ежедневно заболевают острым пиелонефритом. Женщины страдают им значительно чаще, чем мужчины (в 3-5 раз), что связано с их физиологическими особенностями – более короткой уретрой, через которую возбудители пиелонефрита достигают мочевыводящих путей. У мужчин вероятность заболеть пиелонефритом увеличивается после 40-50 лет.
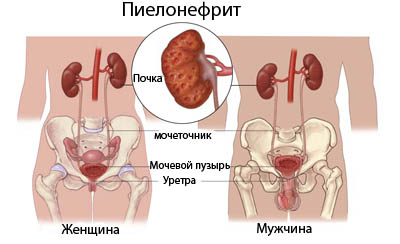
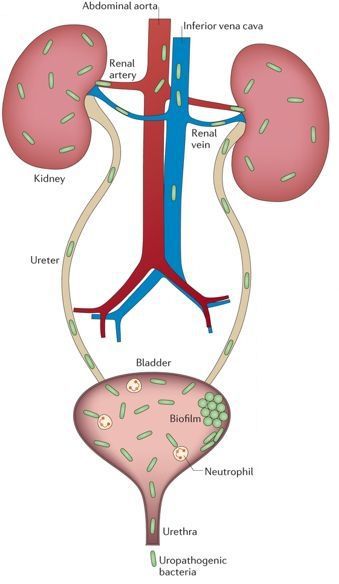
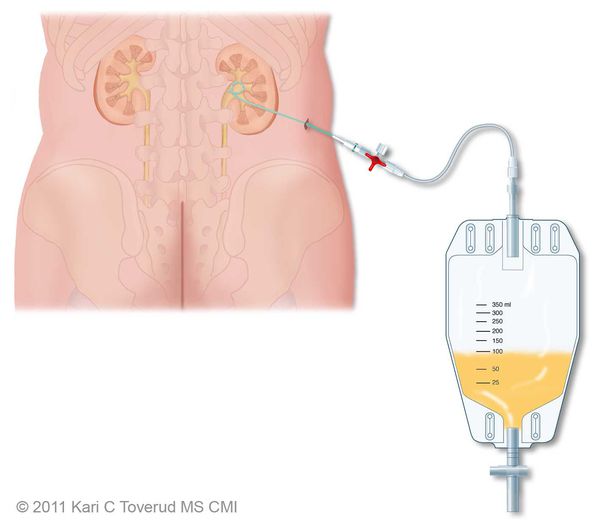
К органам мочевыделительной системы относятся почки, мочеточники, мочевой пузырь и уретра – мочеиспускательный канал. Почки фильтруют кровь, формируя мочу и выводя из организма вредные и ненужные вещества. Через собирающие в почках мочу чашечки и лоханки моча по мочеточникам попадает в мочевой пузырь. После накопления определенного количества мочи она выводится из организма по мочеиспускательному каналу (уретре).
Пиелонефрит возникает при попадании бактерий в почечную ткань. Бактерии обычно достигают почек, поднимаясь по мочевыводящим путям. В норме мочевыводящие пути стерильны и обладают резистентностью (устойчивостью) к бактериям. Это значит, что бактерии, попадая в уретру и мочевой пузырь, не могут прикрепиться к его стенке и размножаться благодаря иммунологическому барьеру слизистой оболочки. Кроме того, моча, обладая антибактериальными свойствами, подавляет рост бактерий. Опорожнение мочевого пузыря при мочеиспускании и уретральный сфинктер также поддерживают стерильность уретры. Существует, однако, ряд факторов, которые могут повышать вероятность нахождения бактерий в мочевыводящих путях и создавать предпосылки для их активного размножения и перемещения по мочевым путям:
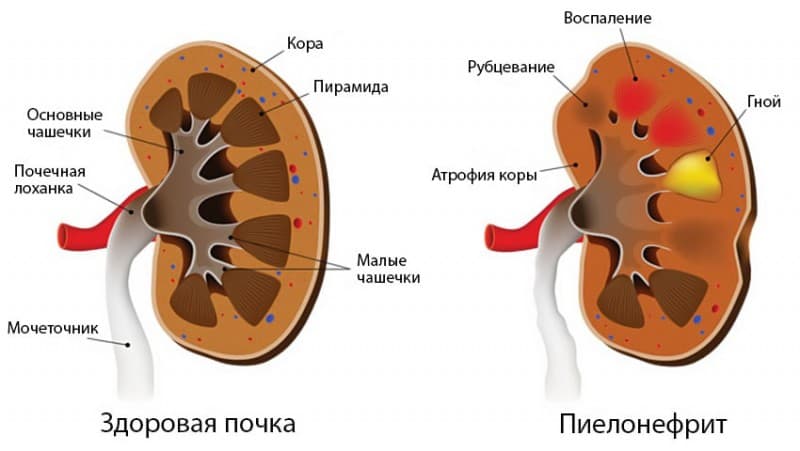
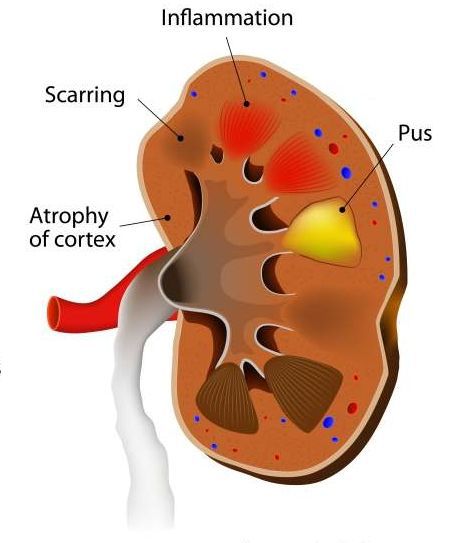
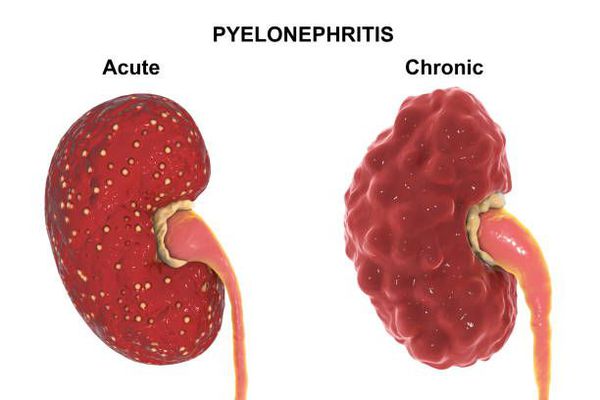
Хронический пиелонефрит примерно в половине случаев может быть исходом острого, а может развиваться постепенно в течение многих лет, ничем не проявляясь. К развитию хронического пиелонефрита предрасполагают регулярный заброс мочи (рефлюкс) и наличие препятствия току мочи. Со временем хронический пиелонефрит или регулярные обострения острого могут приводить к замещению нормальной почечной ткани рубцовой, что значительно ухудшает функцию почек и вызывает развитие хронической почечной недостаточности.
У здоровых мужчин и женщин при отсутствии нарушений функции и структуры мочевыводящих путей пиелонефрит обычно протекает благоприятно. При наличии предрасполагающих факторов даже на фоне адекватного лечения пиелонефрит может приводить к развитию следующих осложнений:
Кто в группе риска?
Пиелонефрит можно заподозрить при наличии характерных симптомов. В этом случае выполняются исследования мочи и крови. Диагноз при необходимости подтверждается ультразвуковым исследованием почек, результатами урографии.
Другие методы исследования
Ультразвуковое исследование почек. Позволяет подтвердить развитие острого пиелонефрита и его осложнений. Большое значение имеет при диагностике хронического пиелонефрита. Признаками хронического пиелонефрита являются уменьшение почек, нарушение формы, расширение чашечек и лоханок почек.
Урография – это рентгенологический метод обследования почек. При этом в вену вводится специальное контрастное вещество, затем, через определенное время, делаются серии рентгеновских снимков, на которых можно наблюдать прохождение контрастного вещества через почки и мочевыделительную систему. Этот метод позволяет оценить функцию и строение почек, выявить наличие камней в почках и другие заболевания органов мочевыделительной системы.
Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) почек. Данные исследования могут проводиться, если УЗИ оказалось неинформативным или подозревается наличие опухоли в мочевыводящих путях. КТ и МРТ являются более точными методами диагностики, чем УЗИ, и позволяют получить более детальное изображение, оценить распространенность воспалительного процесса за пределами почки, оценить степень вовлечения в воспалительный процесс соседних органов.
Лечение пиелонефрита подразумевает назначение антибиотиков.
Как правило, симптомы уменьшаются в течение нескольких дней после начала лечения. Обычно курс приема антибиотиков составляет примерно неделю. Для полного излечения пиелонефрита необходимо пройти весь курс лечения.
Для уменьшения боли или дискомфорта рекомендуется применение грелки на область боли, прием обезболивающих препаратов. Обильное питье способствует выведение бактерий вместе с мочой. На время лечения советуют избегать употребления кофе и алкоголя, так как они могут ухудшить состояние.
При заболевании средней тяжести и тяжелой форме пиелонефрита, а также у пациентов с высоким риском развития осложнений выполняется госпитализация. При этом часто может требоваться внутривенное введение антибиотиков. Время нахождения в больнице зависит от тяжести воспалительного процесса в почках, наличия/отсутствия осложнений, эффективности лечения.
Развитие гнойных осложнений требует срочного проведения хирургической операции.
Для лечения рецидивирующих инфекций почек необходимо установить причину возникновения эпизодов пиелонефрита или других ИМП и устранить ее.
Острый или хронический пиелонефрит, приведший к развитию почечной недостаточности, подразумевает использование аппарата искусственной почки – проведение гемодиализа.
Рекомендуемые анализы
Пиелонефрит
Содержание статьи:
Пиелонефрит – воспалительное заболевание почек, вызываемое различными микроорганизмами. Чаще всего воспаление провоцируют несколько бактерий, реже – один вид микробов.
Процесс поражает чашечно-лоханочную систему и паренхиму почки. Может быть односторонним или двухсторонним, протекать в острой или хронической форме. Для острой формы характерны выраженные симптомы – боли в пояснице, повышение температуры, признаки интоксикации. Хроническая форма может протекать бессимптомно или сопровождаться слабовыраженными болями в поясничной области, слабостью, потерей аппетита, учащенным мочеиспусканием.
Причины и факторы риска заболевания
Не всегда внедрение бактерий сопровождается развитием воспаления, в большинстве случаев организм справляется с ними силами иммунитета. Риск заболевания повышается при следующих состояниях:
Группы риска
Несмотря на то, что пиелонефритом болеют люди любого пола и возраста, условно выделяют три группы риска, наиболее подверженные развитию патологии. Это:
Симптоматика
Пиелонефрит делится на острый и хронический.
Острый подразделяется на первичный пиелонефрит, который может развиться у практически здорового человека, и вторичный, который, в свою очередь, бывает обструктивным и необструктивным. Вторичный обструктивный процесс возникает при нарушении оттока мочи (опухоль, перекрывающая мочеточники, их закупорка камнем и другие состояния), а вторичный необструктивный – в результате восходящего (уриногенного) инфицирования при воспалительных заболеваниях мочевыводящих путей (уретрит, цистит).
Хронический пиелонефрит может быть следствием острого или протекать как самостоятельное заболевание.
Симптомы острого заболевания отличаются от симптомов хронического, однако вторичный обструктивный пиелонефрит имеет некоторую схожесть с хроническим процессом, поэтому нередко их сложно дифференцировать, в таких случаях может использоваться формулировка «не уточненный как острый или хронический».
Острый пиелонефрит
Для острого процесса характерно резкое начало с повышением температуры тела до 38-39 °C и ознобом. Нарушается общее состояние – появляются слабость, головная боль, жажда, при сильной интоксикации возможны тошнота и рвота. Присутствуют боль в пояснице при пальпации и положительный симптом Пастернацкого – резкая болезненность при постукивании по области почки на стороне поражения. В некоторых случаях возможно появление отеков и повышение артериального давления.
При вторичном пиелонефрите могут присоединяться нарушения мочеиспускания – затруднения, резь, жжение. Визуально моча может стать мутной, с примесью хлопьев.
Хронический пиелонефрит
Может протекать без выраженной клинической картины, сопровождаясь незначительными нарушениями общего состояния: слабость, вялость, периодически – субфебрильная температура, слабовыраженной болезненностью в поясничной области с иррадиацией в паховую зону и переднюю поверхность бедра.
При длительно текущем процессе у пациента появляются признаки интоксикации (слабость, озноб, анемия), отечность лица по утрам, учащенное мочеиспускание, частые ночные позывы в туалет. В 50-75 % случаев может развиться артериальная гипертензия.
Болезненность при пальпации, положительный симптом Пастернацкого присутствуют и при хронической форме, однако если острый пиелонефрит чаще односторонний, то хронический – нередко поражает обе почки.
В течении хронического пиелонефрита выделяют стадии ремиссии и обострения. В некоторых случаях симптомы отсутствуют, и патология выявляется случайно, по результатам анализов.
Особенности у отдельных категорий пациентов
Симптоматика пиелонефрита имеет особенности у детей и у пожилых людей. У детей на первый план часто выходят симптомы интоксикации, возможно развитие абдоминального синдрома – боль локализуется в животе, а не в поясничной области. В пожилом и старческом возрасте заболевание нередко протекает со стертой клинической картиной, над местной симптоматикой (болевой синдром) преобладает общая (слабость, повышение температуры, интоксикация).
Диагностика заболевания
Больные с симптомами пиелонефрита, как правило, обращаются к терапевту, педиатру, урологу или нефрологу. В большинстве случаев для врача не составляет труда диагностировать заболевание по результатам беседы с пациентом, сбора анамнеза и общего осмотра. Для подтверждения диагноза назначаются лабораторные исследования:
Для подтверждения диагноза и дифференциальной диагностики пиелонефрита от других заболеваний, оценки состояния и функций почек врач может назначить следующие обследования:
Женщинам рекомендована консультация гинеколога.
Лечение пиелонефрита
Госпитализации при первичном остром пиелонефрите подлежат:
При обострении хронического пиелонефрита показанием к госпитализации являются признаки почечной недостаточности.
В первые дни заболевания пациентам показан постельный режим. Важную роль в лечении играет диета, которая предполагает ограничение употребления соли, исключение алкоголя, кофе, острых, соленых, копченых, пряных блюд, животных жиров. В первые дни болезни меню должно быть максимально щадящим, включать кисломолочные продукты, яичный белок, овощи, приготовленные на пару. По мере стихания острых симптомов в рацион можно вводить нежирную рыбу и мясо. Крайне важно соблюдать питьевой режим и употреблять в день не менее 2-2,5 л жидкости, очень полезны витаминизированные отвары (клюквы, брусники, шиповника).
Курс лечения первичного острого пиелонефрита предполагает медикаментозную и физиотерапию. Основой медикаментозной терапии являются антибиотики и нестероидные противовоспалительные средства. Дополнительно врач может назначить спазмолитики, иммуномодуляторы и поливитамины.
При вторичном обструктивном остром пиелонефрите на первый план выходит устранение препятствий, нарушающих отток мочи. При необструктивном – дополнительно требуется лечение сопутствующих заболеваний мочевыделительной системы.
Лечение хронического пиелонефрита в фазе обострения в целом не отличается от лечения острого. Мероприятия в фазу ремиссии направлены на улучшение иммунитета, снижение частоты рецидивов. Пациентам показано санаторно-курортное лечение.
Осложнения заболевания
Осложнения острого пиелонефрита делятся на местные и общие.
К редким осложнениям острой формы относятся эмфизематозный пиелонефрит – скопление пузырьков газа в паренхиме, лоханке почки, околопочечной клетчатке, и некротический папиллит – закупорка сосуда, питающего почечный сосочек, микробным эмболом.
Прогноз и профилактика острого пиелонефрита
При своевременном обращении к врачу и адекватной терапии прогноз чаще всего благоприятный. Острые симптомы стихают на 3-5 день лечения, выздоровление наступает на 10-12 день. При затягивании с обращением за медицинской помощью возможно более тяжелое течение заболевания, хронизация процесса, появление осложнений. Факторами, отягчающими протекание болезни, являются возраст старше 65 лет, декомпенсированный сахарный диабет, присоединение острой почечной недостаточности и гнойных осложнений.
Профилактические мероприятия заключаются в санации очагов хронической инфекции в организме, избегании стрессов, переохлаждений, профилактике и лечении заболеваний мочевыводящих путей. Всем людям, а особенно тем, кто находится в группе риска по острому пиелонефриту, рекомендуется употреблять достаточное количество жидкости в день, своевременно опорожнять мочевой пузырь. После перенесенного заболевания пациенты в течение года остаются на диспансерном наблюдении и периодически сдают анализы мочи.
Что такое пиелонефрит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Закуцкий А. Н., уролога со стажем в 15 лет.
Определение болезни. Причины заболевания
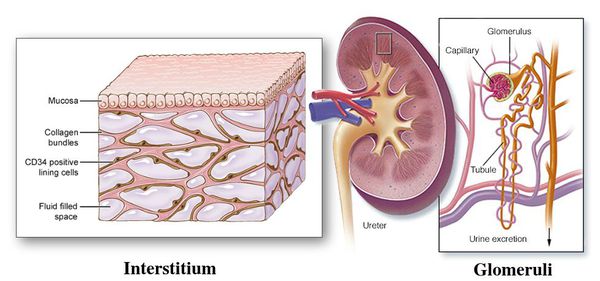
Острый пиелонефрит — это воспалительное заболевание почек бактериальной причины с преимущественным поражением лоханки, чашечек и межуточной ткани паренхимы почек. В Международной классификации болезней отказались от термина «острый пиелонефрит», заменив его на «острый интерстициальный нефрит». [3]
Пиелонефрит следует отличать от гломерулонефрита. Обе формы нефрита характеризуются воспалением паренхимы почек, но при пиелонефрите поражается межуточная ткань, а при гломерулонефрите — клубочки почек. Поэтому пиелонефрит называют «интерстициальным нефритом», от слова «интерстиций» — межуточная ткань, а гломерулонефрит можно назвать «клубочковым нефритом», от слова «гломерула» — почечный клубочек. [2]
Причина пиелонефрита — бактериальная инфекция. Среди возбудителей заболевания лидирует кишечная палочка (Escherichia coli). Реже встречаются другие микробы, такие как протей, энтерококк, синегнойная палочка и стафилококк. [4]
Особую опасность представляют БЛРС+ бактериями. Аббревиатура «БЛРС» расшифровывается как «бета-лактамазы расширенного спектра действия». БЛРС — это группа бактериальных ферментов, которые позволяют бактериям игнорировать антибиотики. Благодаря БЛРС бактерии расщепляют и нейтрализуют несколько групп антибактериальных препаратов, включая пенициллины и цефалоспорины. Продуцировать подобные ферменты могут далеко не все микробы, довольно часто эта способность наблюдалась у кишечной палочки и клебсиеллы пневмонии. Современные микробиологические лаборатории всегда отмечают подобные микробы либо русской аббревиатурой БЛРС+, либо английским аналогом ESBL+. Согласно европейским данным, БЛРС, продуцируемые кишечной палочкой, встречаются в 10% случаев, а клебсиелла пневмонии продуцирует БЛРС в 20% случаев. Таким образом, проблема БЛРС+ бактерий имеет важное клиническое значение. [8]
Острый пиелонефрит может возникнуть в любом возрасте и у любого пола. Чаще всего заболевание возникает у женщин активного репродуктивного возраста, что объясняется особенностями строения женской мочеполовой системы. Однако нередко пиелонефрит выявляют у детей и половозрелых мужчин, поэтому возраст и пол заболевавшего не могут быть использованы в качестве дифференциального признака данного заболевания.
Симптомы острого пиелонефрита
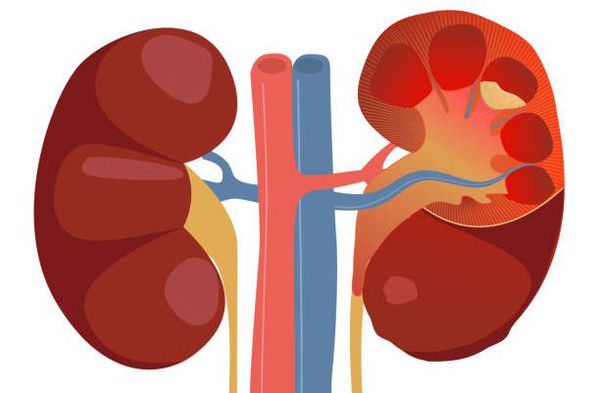
Для острого пиелонефрита типично сочетание высокой температуры с болями в области воспалённой почки. Если почка располагается на своём месте, то боль беспокоит в проекции рёберно-позвоночного угла. При опущении почки боль возникает по фланкам живота. Пиелонефрит может затрагивать как одну почку, так и обе почки, соответственно боль может беспокоить как с одной стороны, так и с обеих сторон одновременно.
Выраженность боли может быть различной — от умеренной до интенсивной. Как правило, боль носит постоянный характер и не зависит от положения тела или движений. Иными словами, невозможно найти такое положение в кровати, когда боль будет беспокоить меньше или пройдет совсем. Также верно и то, что движения туловищем в виде сгибания, разгибания или поворотов не приводят к обострению болей.
В отдельных случаях боль носит приступообразный характер. Это характерно для пиелонефритов, которые возникают на фоне закупорки мочевых путей камнем. Если при классической почечной колике боль между приступами отступает совсем, то при сопутствующем пиелонефрите болевой синдром сохраняется и между приступами.
Общая симптоматика при пиелонефрите характеризуется повышение температуры. Как правило, температура достигает 38-40 градусов. Повышение температуры сопровождается ознобом. Также характерно максимальное повышение температуры в вечернее время с резким падением температуры в утренние часы. Кроме повышения температуры могут быть и другие проявления общего отравления организма в виде слабости, вялости, усталости и отсутствия аппетита.
Развитие острого пиелонефрита может сопровождаться изменения со стороны мочеиспускания, хотя это не является обязательным условием. Можно отметить появление мути в моче и неприятного запаха. Кроме того, воспалённая моча потенциально способна спровоцировать учащённое мочеиспускание. В целом мочевые симптомы выходят на первый план только в том случае, если острый пиелонефрит осложняет уже имеющееся воспаление мочевого пузыря. [1] [4]
Патогенез острого пиелонефрита
Бактерия попадает в почку либо с кровью, либо с мочой. Кровяной занос бактериальной инфекции получил название «гематогенного» пути передачи. Иногда врачи говорят о нисходящем пути развития острого пиелонефрита. Например, тот же нелеченный бронхит может осложниться развитием пиелонефрита за счёт обильного поступления бактерий в кровь. Нужно понимать, что почки фильтруют кровь со всего организма, поэтому пиелонефрит может осложнить любой несвоевременно пролеченный гнойник, даже расположенный в ногах или руках.
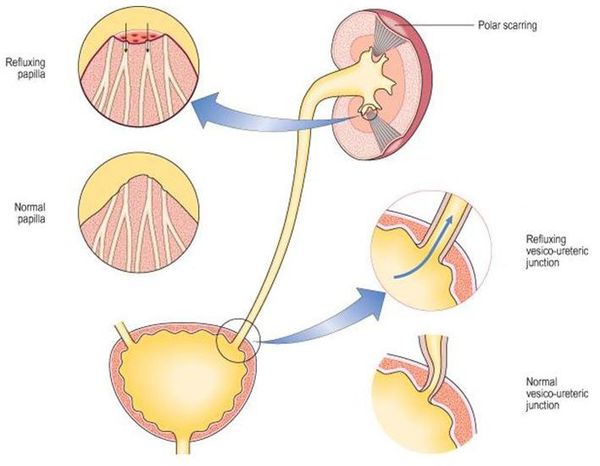
Альтернативой кровяному пути попаданию бактерий является мочевой путь распространения микробов. В научной литературе такой путь передачи возбудителя именуется «уриногенным», от слова «урина» — моча. Раньше такой путь заражения называли «восходящим», так как инфекция фактически «карабкается» вверх из мочевого пузыря. Вот почему очень важно своевременно пролечивать воспаление мочевого пузыря в виде цистита, не дожидаясь распространения бактерий вверх в почку.
Уриногенный путь передачи особенно характерен для детей из-за широкого распространения пузырно-мочеточникового рефлюкса. Так называют заброс мочи из мочевого пузыря обратно в почку. Несмотря на широкое распространение рефлюкса именно в детском возрасте, многие взрослые страдают аналогичным заболеванием. Особенно часто рефлюкс, то есть обратный заброс мочи, наблюдается при переполнении мочевого пузыря. Поэтому очень важно своевременно опорожнять мочевой пузырь. [8]
Классификация и стадии развития острого пиелонефрита
Традиционно острый пиелонефрит подразделяют на серозный и гнойный, хотя гнойный пиелонефрит является скорее осложнением острого пиелонефрита.
Существует несколько форм гнойного пиелонефрита:
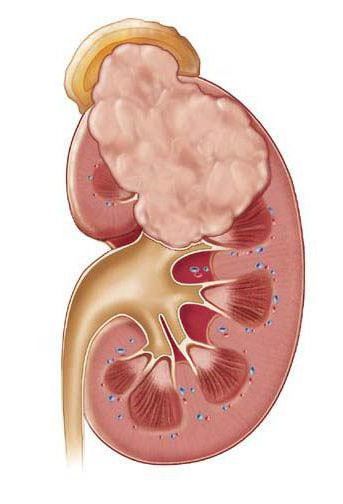
Если гнойников много, и они небольшие по размеру, то говорят об апостематозном пиелонефрите. В том случае, если гнойник большой и одиночный, то мы имеем дело с абсцессом почки.
Почечный абсцесс нужно дифференцировать с карбункулом почки. Карбункул — это часть почечной паренхимы, погибшая вследствие закупорки крупного почечного сосуда микробным эмболом. Рано или поздно погибшие от эмболии ткани подвергаются гнойному расплавлению, что приводит к абсцедированию карбункула.
Особой формой острого пиелонефрита является некротический папиллит — это грозное и смертельно опасное заболевание. К счастью, эта болезнь встречается настолько редко, что даже опытные урологи со стажем работы в несколько десятков лет могут вспомнить лишь несколько случаев данной формы острого пиелонефрита. При некротической папиллите происходит некроз, то есть омертвление и гибель почечного сосочка. Это сопровождается почечной недостаточностью и появлением крови в моче. Причина некротического папиллита сходна с причиной карбункула: закупорка почечного сосуда микробным эмболом. Только при папиллите страдает сосуд, питающий почечный сосочек. [4]
Также пиелонефрит можно подразделить на первичную и вторичную форму. Первичный острый пиелонефрит развивается в интактной почке, то есть без аномалий развития, камней и значимых нарушений оттока мочи. Вторичный острый пиелонефрит возникает на фоне заболеваний, которые нарушают пассаж мочи. Между вторичной формой острого пиелонефрита и первичным обострением хронического пиелонефрита очень тонкая грань, поэтому в МКБ-10 введён код № 12 «Тубулоинтерстициальный нефрит, не уточнённый как острый или хронический». [3]
Осложнения острого пиелонефрита
Местные осложнения острого пиелонефрита включают апостематоз, абсцесс почки, эмфизематозный пиелонефрит, а также тромбоз почечных сосудов либо в виде карбункула почки, либо в виде некротизирующего папиллита. [10]
Эмфизематозный пиелонефрит является исключительно редким заболеванием и отличается от прочих гнойных осложнений пиелонефрита появлением пузырьков газа. Воздушные скопления могут быть в почечной паренхиме, полостной системе почек или даже в паранефральной клетчатке. К счастью, эмфизематозный пиелонефрит встречаются существенно реже других гнойных осложнений почки. [7]
Среди системных осложнений нужно отметить острую почечную недостаточность и синдром системной воспалительной реакции (сепсис). Именно поэтому часть пациентов нуждается в госпитализации в урологические стационары. В условиях стационара проводится регулярный контроль анализов и УЗИ для своевременного выявления осложнений острого пиелонефрита. [4]
Некоторые осложнения пиелонефрита в большей степени ассоциированы с хронической формой этого заболевания, но так как острый пиелонефрит может перейти в хронический, то нельзя не упомянуть о таком важном осложнении как мочекаменная болезнь. В некоторых ситуациях воспаление почечной паренхимы вызывают уреаза-продуцирующие микробы. Уреаза — это фермент, который позволяет бактериям расщеплять мочевину из мочи. После срабатывания фермента мочевина расщепляется до углекислоты и аммиака. Именно эти два компонента запускают сложный биохимический каскад, который приводит к образованию инфекционных камней: струвита и гидроксиапатита. К счастью, самый частый возбудитель пиелонефрита — кишечная палочка — не умеет производить уреазу, этой способностью обладают другие более редкие возбудители пиелонефрита — протей, клебсиелла и синегнойная палочка.
Важным осложнением острого пиелонефрита является хроническая форма этого заболевания. Именно поэтому очень важно диспансерное наблюдение после удачного излечения острого пиелонефрита. Словосочетание «диспансерное наблюдение» немного пугает своей бюрократической составляющей, но по сути это означает необходимость контролировать анализы мочи в течение минимум трёх месяцев после перенесённого острого пиелонефрита.
Диагностика острого пиелонефрита
Минимальный объём обследований:
Общий анализ мочи
Типичным для пиелонефрита является повышение уровня лейкоцитов и обнаружение бактерий. Могут быть и другие неспецифичные для данного заболевания изменения, включая повышенный уровень белка или положительный тест на нитриты. Обнаружение большого количества эритроцитов требует проведения дифференциальной диагностики с мочекаменной болезнью и гломерулонефритом.
Посев мочи на флору и чувствительность к антибиотикам
Этот анализ имеет смысл сдавать до назначения антибиотиков. Посев мочи позволяет выявить возбудитель пиелонефрита и определить наиболее эффективные антибактериальные препараты.
Клинический анализ крови
Неспецифическим признаком пиелонефрита является повышенный уровень лейкоцитов со сдвигом лейкоцитарной формулы влево. Как правило, больной с острым пиелонефритом повторяет клинический анализ крови два или три раза во время лечения. Данный анализ позволяет оценить эффективность антибактериальной терапии и своевременно сигнализировать о развитии гнойных осложнений в воспаленной почке.
Анализ крови на креатинин
Этот анализ является обязательным для всех пациентов с пиелонефритом прежде всего потому, что в ряде случаев острый пиелонефрит может осложниться развитием острой почечной недостаточности. Кроме того, анализ крови на креатинин необходим для решения вопроса о рентгенологическом исследовании почек с применением контраста.
УЗИ почек и мочевого пузыря
Ультразвуковое исследование позволяет исключить обструктивный пиелонефрит, связанный с нарушением оттока мочи из почки. Кроме того, УЗИ почек необходимо для своевременного выявления апостематоза, абсцесса и карбункула в паренхиме почки. Все вышеперечисленные термины используются для описания осложнений острого пиелонефрита.
Важнейшим преимуществом ультразвукового исследования является возможность повторения этого исследования в динамике без нанесения какого-либо вреда или даже дискомфорта организму. Важно помнить, что нормальные результаты УЗИ не исключают наличие острого пиелонефрита.
Рентгеновское обследование почек: внутривенная урография или компьютерная томография почек с внутривенным контрастированием.
Рентгеновское обследование почек является самым точным и достоверным методом диагностики. Традиционный рентген в виде внутривенной урографии подразумевает обязательное внутривенное введение йодсодержащего контраста. Это не всегда возможно из-за сопутствующих причин: аллергия на йод, приём гормонов щитовидной железы и повышенный уровень креатинина в крови. По сути, в настоящее время внутривенная урография необходима только для установления степени нефроптоза при опущении почек.
Значительно более широко применяется КТ почек (компьютерная томография). КТ относится к рентгеновским методам исследования, однако его информативность значительно выше, чем у обычного рентгена. Вопрос о введении йодсодержащего внутривенного контраста решается лечащим урологом индивидуально с каждым пациентом. [2] [4]
Лечение острого пиелонефрита
Стационарное лечение обычно требуется для беременных, детей, пожилых людей, пациентов с ослабленным иммунитетом, плохо контролируемым диабетом, после трансплантации почек и, конечно же, всех людей с обструкцией мочевых путей. Также желательно госпитализировать людей с острым пиелонефритом единственной существующей или единственно функционирующей почки. Здоровые, молодые, небеременные женщины, которые болеют неосложнённым пиелонефритом, могут лечиться амбулаторно.
Обычно острый пиелонефрит требует исключительно медикаментозного лечения. Показания к хирургическому лечению возникают крайне редко.
Основу лечения острого пиелонефрита составляют антибиотики и нестероидные противовоспалительные средства. НПВС уменьшают болевой синдром, ослабляют симптомы интоксикации и помогают справиться с высокой температурой. Антибактериальная терапия острого пиелонефрита требует отдельного разбора.
Первоначальный выбор антибиотика при остром пиелонефрите является эмпирическим. Через 4-7 дней антибактериальная терапия может быть скорректирована по результатам посева мочи. Эмпирический выбор антибиотика остаётся на усмотрение лечащего врача.
В национальных рекомендациях в качестве средства выбора при остром пиелонефрите указаны фторхинолоны второго и третьего поколения. [4] Тоже самое сказано и в рекомендациях Европейской ассоциации урологов. Между тем, ещё в 2016 году FDA (Управление по контролю качества пищевых продуктов и лекарственных препаратов) рекомендовала отказаться от использования данных антибиотиков из-за большого количества осложнений в отношении связок, суставов и периферических нервов. [6] Поэтому в качестве первой линии терапии рекомендуют использовать цефалоспорины третьего поколения.
Наиболее широко используемым цефалоспорином третьего поколения является цефтриаксон. Активно практикуется ступенчатая терапия с плавным переходом от внутривенно вводимого антибиотика к его пероральному аналогу. С внутривенного цефтриаксона можно перейти на пероральный цефиксим, который также относится к цефалоспоринам третьего поколения. Цефиксим больше известен под своими торговыми названиями: «Супракс», «Супракс солютаб» и «Панцеф».
Часто можно встретить комбинацию из двух антибиотиков для лечения острого пиелонефрита. Как правило, комбинируют цефалоспорины с фторхинолонами или аминогликозидами. Аминогликозиды в виде амикацина обладают явным нефротоксическим действием, поэтому их использование для эмпирической терапии оправдано только в тяжёлых случаях. В целом выбор антибиотика — на усмотрение лечащего врача. [9]
Показания к оперативному лечению возникают при гнойной форме воспаления и остром вторичном пиелонефрите. При вторичном пиелонефрите главная цель хирургического вмешательства состоит в дренировании мочи. Это можно сделать как путём установки почечного стента, так и благодаря чрезкожной пункционной нефростомии.
Гнойная форма острого пиелонефрита требует ревизии и декапсуляции почки, вскрытия гнойных очагов или даже нефрэктомии при гнойном разрушении большей части почки. [4]
Прогноз. Профилактика
Прогноз при пиелонефрите благоприятный. Большинство острых пиелонефритов успешно лечатся амбулаторно, и лишь небольшая доля случаев требует госпитализации. Тем не менее сохраняется определённый процент летальный исходов. Причиной неблагоприятного течения заболевания являются возраст старше 65 лет, присоединение острой почечной недостаточности, несвоевременно выявленные гнойные осложнения, требующие хирургического вмешательства, и тяжёлые сопутствующие заболевания наподобие декомпенсированного сахарного диабета. [5]
Составление плана индивидуальной профилактики начинается с изучения истории конкретного заболевания. В частности, необходимо ответить на вопрос, каким образом бактерии попали в почку: с кровью или с мочой? При гематогенном пути заражения необходимо санировать имеющиеся в организме очаги хронической инфекции, исключить переохлаждение и проводить профилактику сезонных простудных заболеваний. При уриногенном пути заражения необходимо заняться профилактикой воспалительных заболеваний мочевого пузыря.
В случае вторичной формы острого пиелонефрита целесообразно восстановить нормальный отток мочи из поражённой почки.
Вне зависимости от пути попадания микробов в почку всем пациентам рекомендуется потреблять достаточное количество жидкости и разнообразные урологические сборы растительного происхождения. [4]