Что такое почкующиеся клетки
ПОЧКУЮЩИЕСЯ КЛЕТКИ
Смотреть что такое «ПОЧКУЮЩИЕСЯ КЛЕТКИ» в других словарях:
ПОЧКУЮЩИЕСЯ БАКТЕРИИ — размножаются не делением на две одинаковые клетки, а формированием дочерней клетки (почки) меньшего размера, чем материнская клетка. Дочерняя клетка может отпочковываться непосредственно на материнской или же на конце особого выроста простеки.… … Биологический энциклопедический словарь
Порядок почкующиеся бактерии (Hyphomicrobiales) — К порядку почкующихся бактерий (Hyphomicrobiales) относятся гетеротрофные грамотрицательные неспорообразующие бактерии со своеобразной морфологией. Их характерной особенностью является наличие гиф выростов, образованных клеточной стенкой… … Биологическая энциклопедия
Семейство Спермофторовые (Spermophthoraсеае) — Семейство спермофторовых объединяет роды, образующие настоящий мицелий (Nematospora, Eremothecium и Spermophthora), и роды с почкующимися клетками (Metschnikowia). Для этого семейства характерны удлиненные, веретеновидные, часто… … Биологическая энциклопедия
Кандидамикоз — I Кандидамикоз (candidamycosis; синоним кандидоз) инфекционное заболевание кожи, слизистых оболочек и внутренних органов, вызываемое дрожжеподобными грибками рода Candida. Встречается во всех странах мира, наиболее распространен в тропиках и… … Медицинская энциклопедия
Торуля — или шаровидные дрожжи (Torula Hansen, см. ф. 6, ст. Дрожжи) сравнительно мало изученный род дрожжей (Saccharomyces), отличается по внешнему виду почти совершенно круглыми клетками, внутри которых обыкновенно находится одна или несколько капелек… … Энциклопедический словарь Ф.А. Брокгауза и И.А. Ефрона
ГРЕЧИЩЕВ — ГРЕЧИЩЕВ, Ксенофонт Михайлович (род. в 1873 г.), профессор гигиены. Мед. образование получил в Томском (1894 99) и Берлинском (1899 1900) ун тетах. Работает с 1901 г. преимущественно в Сибири в качестве санит. врача, переселенч. врача,… … Большая медицинская энциклопедия
мицелий — вегетативное тело, или таллом (трофическая стадия), большинства грибов и актиномицетов. Представляет собой систему ветвящихся трубок – гиф с апикальным (верхушечным) ростом и боковым ветвлением. М. грибов может быть клеточным и неклеточным.… … Словарь микробиологии
Пастёр Луи — (Louis Pasteur) великий естествоиспытатель XIX в., основатель современного учения о заразных болезнях, род. в Доле (дпт. Юра) 27 декабря 1822 г. Отец его был отставной солдат, имевший потом небольшой кожевенный завод. П. учился сначала в колледже … Энциклопедический словарь Ф.А. Брокгауза и И.А. Ефрона
Определение пола — Эта статья должна быть полностью переписана. На странице обсуждения могут быть пояснения. Пол возникает сначала как чисто репродуктивное (рекомбинационное) явление. В процессе эволюции он пос … Википедия
Сахаромицеты — Сахаромицеты … Википедия
Грибковые инфекции кожи
Грибковые заболевания давно вышли за пределы специальности дерматолога, но по-прежнему дерматологами-микологами проводится большая работа по борьбе с дерматомикозами, занимающими первое место по распространенности во всех странах.
К поверхностным микозам относятся также кератомикозы: разноцветный лишай и пьедра, при которых поражаются самые поверхностные участки рогового слоя и кутикула волос. Возбудитель разноцветного (отрубевидного) лишая и себорейного дерматита — дрожжеподобный гриб Malassezia furfur — обитает на коже человека и животных и при благоприятных условиях может поражать роговой слой эпидермиса и устья фолликулов. Заболевание в большинстве случаев не контагиозно. Белая и черная пьедры обычно встречаются в странах с жарким и влажным климатом. Заболевания малоконтагиозны. Возбудитель черной пьедры, Piedraia hortae, встречается только на волосах. Trichosporon beigelii широко распространен в окружающей среде и помимо белой пьедры может вызывать также поражения кожи и ногтей.
Существуют многочисленные варианты классификации грибковых инфекций, в которых в большей или меньшей степени учитывают этиологию, патогенез, клиническую картину и особенности эпидемиологии заболеваний. В отечественной дерматологии чаще всего пользуются классификацией Н. Д. Шеклакова:
Однако во многих странах мира принята классификация грибковых заболеваний по локализации патологического процесса:
Данная классификация удобна с практической точки зрения, но не учитывает этиологические особенности дерматофитии, которые могут определять характер эпидемиологических мероприятий и особенности лечения.
Основные клинические особенности грибковых инфекций
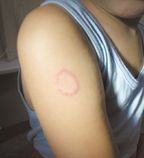
Микоз гладкой кожи туловища (рис. 2). При разноцветном лишае пятна коричневатого и белого цвета обычно локализуются на коже груди, спины, шеи и плеч. Шелушащиеся очаги поражения имеют четкие границы и не сопровождаются воспалительными явлениями.
При поражении кожи другими патогенными грибами образуются четко отграниченные, округлые, отечные очаги с приподнятым валиком. Центр очага уплощенный, с незначительным шелушением. Очаги поражения увеличиваются за счет периферического роста.
Микоз паховый. Типичная локализация — внутренняя поверхность бедра, низ живота, ягодицы. Очаги поражения четко очерчены, шелушащиеся, эритематозные, с воспалительным валиком. Со временем общий умеренно эритематозный фон сменяется буроватым.
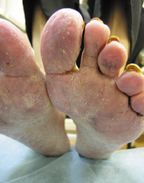
Онихомикоз. Для различных типов грибкового поражения ногтевых пластинок характерны потеря прозрачности, изменение цвета (белесый, желтоватый), утолщение, подногтевой гиперкератоз, крошение или разрушение вплоть до ногтевого валика.
Микоз кистей. При сквамозной форме поражения ладони заболевание проявляется в мелкопластинчатом муковидном шелушении в кожных бороздах. Могут образовываться трещины, сопровождающиеся болезненными ощущениями и зудом. При дисгидротической форме образуются пузырьки, которые часто группируются и могут сливаться с образованием пузырей.
Микоз лица. Чаще очаги поражения локализуются в области шеи, подбородка и нижней губы. Инфильтративно-нагноительная форма поражения проявляется в образовании крупных синюшно-красных узлов с бугристой поверхностью. Многочисленные пустулы при слиянии образуют абсцессы. Измененные тусклые волосы в очаге поражения извлекаются легко и без боли. Поверхностный вариант напоминает микоз гладкой кожи.
Лабораторная диагностика
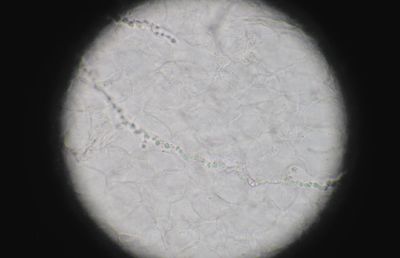
Микроскопия клинического материала — быстрый и простой метод предварительной диагностики заболевания. В случаях отсутствия роста возбудителя в культуре положительный результат прямой микроскопии может являться несомненным подтверждением микотической инфекции. В соскобах с кожи и ногтей дерматофиты, как правило, представлены тонким, диаметром 2–4 мкм, прямым и редко ветвящимся мицелием. Часто в препарате можно обнаружить атипичные формы мицелия дерматофитов — цепочки округлых артроспор (рис. 3).
M. furfur при микроскопии чешуек кожи выявляется в виде круглых клеток диаметром 3–8 мкм, собранных в грозди, и коротких изогнутых гифов мицелия характерной «банановидной» формы. В большинстве случаев диагноз разноцветного лишая может быть установлен именно при микроскопии нативного препарата, т. к. посев материала обычно результатов не дает.
Scopulariopsis brevicaulis в ногтевых чешуйках представлен характерными чашковидными спорами с шероховатой оболочкой.
Грибы рода Candida образуют типичные почкующиеся дрожжевые клетки и псевдомицелий (ветвящиеся цепочки из длинных клеток).
Идентификация других возбудителей в нативных препаратах затруднительна.
При поражении волос дерматофитами наблюдают несколько тканевых форм гриба: 1) эндоэктотрикс — споры диаметром 2–3 мкм «мозаично» располагаются внутри и большей частью снаружи волоса, образуя на корне муфту («чехол Адамсона»). Внутри волоса также можно видеть мицелий, который, при легком надавливании на препарат, вылезает из волоса в виде бахромы — «кисти Адамсона». Возбудитель — Microsporum spр.; 2) эндотрикс — споры диаметром 4–6 мкм располагаются внутри волоса продольными цепочками, полностью его заполняя. Возбудитель — Trichophyton spр. Окончательная идентификация грибов проводится при культуральных исследованиях.
Для культуральных исследований патологического материала используется среда Сабуро с хлорамфениколом и гентамицином, а также для селективного выделения дерматофитов — с циклогексимидом (актидионом), для сдерживания роста быстрорастущих сапрофитных грибов.
Роды дерматофитов различают по наличию и морфологии многоклеточных макроконидий и одноклеточных микроконидий.
Характеристика наиболее важных патогенных грибов
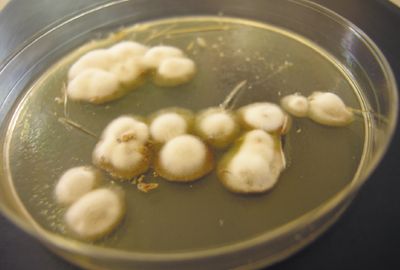
Epidermophyton floccosum. Антропофил. Поражает кожу паховых складок, голеней. Колонии растут медленно, серовато-коричневые, лимонно-оливковые, позднее — белые, складчато-бугристые в центре. Поверхность колонии кожистая или бархатисто-мучнистая. При микроскопии: в зрелых культурах встречаются цепочки интеркалярных хламидоспор. Макроконидии 4–5-клеточные, дубинкообразные, гладкие, с закругленными концами. Располагаются пучками по 3–5 штук. Микроконидии отсутствуют.
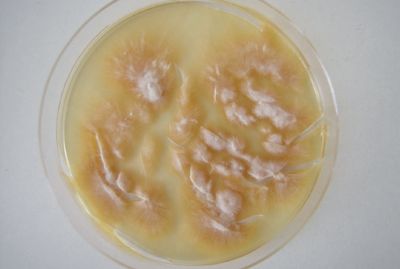
Microsporum canis (рис. 4). Зооантропофил. Наиболее распространенный возбудитель микроспории на территории России. Колонии быстрорастущие плоские, лучисто-ворсистые. Мицелий серовато-белый, на фоне коричневато-красной или оранжевой обратной стороны общий отенок колонии — лососевый. При микроскопии: образует характерный бамбуковидный мицелий, встречаются гребешки, короткие спирали, интеркалярные хламидоспоры. Макроконидии веретенообразные, остроконечные, шиповатые, многокамерные (4–12-клеточные) с четкой двухконтурной оболочкой. Микроконидии грушевидные, встречаются непостоянно.
M. gypseum. Геофильный возбудитель. Поражает кожу и волосы прежде всего у людей, обрабатывающих почву. Колонии быстрорастущие плоские, мучнистые (порошкообразные), позднее с небольшим бархатистым возвышением в центре. Цвет желтовато-розовый. Обратная сторона желтая. При микроскопии: многочисленные макроконидии (4–6-клеточные) веретенообразной формы, широкие, тупоконечные, гладкие. Микроконидии, если присутствуют, многочисленные, грушевидной или овальной формы.
Trichophyton rubrum (рис. 5). Антропофил. Наиболее распространенный возбудитель дерматомикозов. Поражает ногти стоп, кистей и кожу в любой части тела.
Колонии бархатистые, белые, иногда в начале роста — восковидные, позднее могут приобретать розоватую или пурпурно-красную окраску. Обратная сторона желтого, красного или вишнево-красного цвета. При микроскопии: обильные микроконидии удлиненной, каплевидной или грушевидной формы располагаются по бокам мицелия. Макроконидии 5–6-клеточные, тупоконечные.
T. mentagrophytes var. interdigitale. Антропофил. Поражает ногтевые пластинки и кожу стоп.
Колонии быстрорастущие бархатистые, белые, иногда розоватые. С возрастом у разных штаммов колонии становятся пушистыми или густомучнистыми. Обратная сторона бесцветная или коричневатая. При микроскопии: микроконидии округлые, располагаются по бокам мицелия одиночно и гроздьями. Сигарообразные 3–5-клеточные макроконидии с закругленным концом встречаются редко. В зрелых культурах много завитков и спиралей, образуются узловатые органы и интеркалярные хламидоспоры.
T. mentagrophytes var. gypseum. Зооантропофил. Поражает кожу и волосы. По частоте выделения стоит на втором месте после T. rubrum.
Колонии быстрорастущие плоские, зернисто-порошковатые, белые, кремовые, желтоватые. Обратная сторона коричневато-красная. При микроскопии: микроконидии обильные, округлые, располагаются по бокам мицелия одиночно и виде гроздьев. Макроконидии сигарообразные 3–8-клеточные с закругленными концами.
Лечение
Терапия различных микотических поражений кожи и ногтей проводится противогрибковыми препаратами, которые могут быть системного действия, а также применяться в виде наружных средств. В практической деятельности используется как монотерапия, так и различные комбинации противогрибковых препаратов. В большинстве случаев лечение должно быть комплексным с использованием наружных противогрибковых средств, системных препаратов, симптоматического лечения. Методы и средства топической терапии являются обязательными компонентами лечения различных микотических поражений кожи. Если грибковый процесс находится в начальной стадии и имеются небольшие поражения кожи, то он может быть излечен назначением одних лишь наружных противогрибковых препаратов. При распространенном или глубоком микотическом процессе, а также у больных с поражением волос и ногтей лечение может быть затруднено.
Противогрибковые препараты или антимикотики являются специфическими средствами, используемыми для лечения грибковых поражений кожи, ногтей, волос и др. Они могут обладать фунгицидными и фунгистатическими свойствами. Фунгицидное действие противогрибкового средства приводит к гибели клеток гриба, фунгистатическое — останавливает образование новых клеток грибов. Антимикотики подразделяются условно на 5 групп: полиеновые антибиотики, азольные соединения, аллиламиновые препараты, морфолиновые производные и медикаменты без четкого отношения к какой-либо определенной группе.
При назначении топической терапии важно учитывать характер специфического воздействия противогрибкового средства. Известно, что препараты гризеофульвина активны только в отношении дерматофитов. Наружные средства, содержащие полиеновые антибиотики, — в отношении дрожжевых и плесневых грибов, препараты селена, цинка, бензил бензоата — грибов рода Malassezia и возбудителей эритразмы Corynebacterium minnutissium. Значительно более широким спектром противогрибковой активности, а также противовоспалительными и противозудными свойствами и хорошей переносимостью обладают современные противогрибковые средства азольного, аллиламинового, морфолинового ряда, тиокарбамицины и пиридиновые соединения.
Онихомикоз является наиболее резистентным к терапии заболеванием. В основе успеха лежит индивидуально подобранная лечебная схема. При лечении необходимо учитывать возраст больного, сопутствующие заболевания, количество пораженных ногтей, степень вовлечения в патологический процесс ногтевых пластинок.
В настоящее время врачи-микологи располагают большим арсеналом средств с широким спектром фунгицидного действия, накоплением в терапевтической концентрации в ногтевой пластине и ногтевом ложе. Наибольшее предпочтение отдают препаратам, которые отвечают требованиям по терапевтической эффективности, а также эстетичности и удобству применения.
Лечение онихомикозов подразделяют на местное, системное, комбинированное.
Местные антимикотики: лаки — Лоцерил, Батрафен; кремы — Ламизил, Низорал, Микоспор, Мифунгар, Травоген, Экозакс, Экзодерил, Пимафуцин, спреи — Дактарин, Ламизил и др. Необходимо учесть, что они не предназначены специально для лечения онихомикозов, но ими можно пользоваться при лечении грибковых поражений кожи стоп, межпальцевых промежутков, часто сочетающихся с онихомикозом.
Для лечения ногтей используют также местные антисептики — спиртовые растворы йода, красителей.
Многокомпонентные препараты содержат антимикотик или антисептик в сочетании с противовоспалительным средством. В лечении инфекций кожи, сопровождающих онихомикозы, используются: Тридерм, Травокорт, Микозолон, Пимафукорт, Лоринден С и др.
Азольные, аллиламиновые, морфолиновые соединения, а также препараты смешанной группы активны в отношении большого количества возбудителей. Учитывая то, что достаточно часто микозы стоп вызываются смешанной грибковой флорой, предпочтительнее назначать именно эти препараты, являющиеся антимикотиками широкого спектра действия. Большинство из них повреждает цитоплазматические мембраны клеточных стенок грибов, подавляя синтез их основных компонентов, в частности эргостерола.
В настоящее время врач-миколог располагает высокоэффективными системными антимикотиками: итраконазол (Споронокс, Орунгал), флуконазол (Дифлюкан, Форкан), тербинафин (Ламизил), противогрибковое действие которых отражено в таблице.
Одним из важных принципов топической терапии микотических поражений кожи является чередование наружных противогрибковых препаратов, что позволяет избежать резистентности к ним дерматомицетов.
При сквамозно-кератотических формах поражения кожи применяют кератолитические средства в составе коллодийных отслоек или мазей: мазь Аравийского, Ариевича, Андриасяна или 5–10% Салициловую мазь. При кандидозных поражениях используют Нистатиновую, Левориновую, Амфотерициновую мази, Пимафуцин 1–2 раза в день в течение 10–15 дней. В результате лечения разрешаются очаги кандидозного интертриго, межпальцевых кандидозных эрозий, паронихий.
При остро протекающих микозах кожи с выраженным воспалительным компонентом лечение начинают с устранения отека, гиперемии, экссудации, экзематизации, аллергических высыпаний. Назначают примочки и влажно-высыхающие повязки с дезинфицирующими и вяжущими составами: танин, этакридин, борная кислота и др. Затем применяется 2–5% борно-нафталановая паста, 5% паста АСД, а также комбинации противогрибковых и кортикостероидных средств в кремах: Микозолон, Травокорт, Тридерм. При этом быстро устраняются острые воспалительные явления, что позволяет в дальнейшем переходить на лечение фунгицидными средствами. Использовать наружные средства с кортикостероидами рекомендуется 7–8 дней, во избежание активации микотического процесса.
После стихания острых воспалительных явлений или после отслойки рогового слоя при гиперкератозе можно использовать азольные антимикотические препараты: Канестен, Клотримазол, которые применяют от 1 до 3 раз в день, нанося тонким слоем на очаги поражения.
Высокой терапевтической активностью обладают наружные лекарственные формы тербинафина: Ламизил (1% спрей, крем), Ламизил Дермгель (гель). Все формы обладают выраженными антимикотическими и антибактериальными свойствами. Наличие трех лекарственных форм позволяет врачу-микологу применять препарат с наибольшей пользой. Так, спрей Ламизил показан при остропротекающих микозах с гиперемией, отеком, высыпаниями. Орошенные спреем очаги покрываются тонкой пленкой и изолируются от окружающей среды. Спрей Ламизил не вызывает раздражения и приводит к быстрому разрешению участков микоза: исчезает болезненность, зуд, жжение, очаги бледнеют и подсыхают. С помощью спрея Ламизил в течение 5 дней излечиваются очаги эритразмы. В течение 7–10 дней наступает выздоровление у пациентов с различными формами разноцветного лишая. Ламизил Дермгель, также как и спрей, более показан при остропротекающих микозах, так как имеет выраженный охлаждающий эффект и легко наносится на участки поражения. При эритемо-сквамозных и инфильтративных проявлениях микозов кожи показано применение Ламизила в виде крема. Гель и крем этого препарата эффективны также при микроспории, разноцветном лишае, кандидозе крупных складок кожи и околоногтевых валиков. При использовании крема Ламизил в течение одной недели в коже создается такая концентрация препарата, которая сохраняет фунгицидные свойства в течение еще одной недели после его отмены. Этим обстоятельством оправдываются короткие курсы лечения Ламизилом по сравнению с другими местными противогрибковыми средствами.
Терапия микозов волосистой части головы, также как и при лечении гладкой кожи, проводится системными и наружными антимикотиками. На очаги микоза наносят 2–5% настойку йода, вечером смазывают противогрибковой мазью. При явлениях значительного воспаления применяют комбинированные препараты, содержащие помимо антимикотиков кортикостероидные гормоны. При инфильтративно-нагноительном процессе удаляют корки 2–3% Салициловой мазью, используют дезинфицирующие растворы (Фурацилин, перманганат калия). Для повышения эффективности лечения волосы на голове рекомендуется сбривать каждые 10 дней.
По вопросам литературы обращайтесь в редакцию.
И. В. Курбатова, кандидат биологических наук
Г. А. Плахотная, кандидат медицинских наук
ИМПиТМ им. Е. И. Марциновского, ММА им. И. М. Сеченова, Москва
Таблица. Спектр активности системных антимикотиков
Современные представления о грибковой патологии пищеварительного тракта
В гастроэнтерологии, как и в других областях медицины, динамично развиваются методы диагностики и лечения грибковых инфекций на основе изучения физиологии, микробиологии, фармакологии, молекулярной патологии и медицинской генетики. Детально изучаются уже
В гастроэнтерологии, как и в других областях медицины, динамично развиваются методы диагностики и лечения грибковых инфекций на основе изучения физиологии, микробиологии, фармакологии, молекулярной патологии и медицинской генетики. Детально изучаются уже известные варианты болезни и описываются редкие и новые нозологические формы.
Грибы, являясь нормальными комменсалами желудочно-кишечного тракта (ЖКТ), становятся патогенными при определенных условиях. Это касается в основном дрожжеподобных грибов Candida spp., виды и даже штаммы которых различаются по факторам агрессии, способности к адгезии и инвазии [15].
Candida albicans — наиболее частый возбудитель кандидоза ЖКТ. Однако в последние годы большую роль играют Candida non-albicans (C. krusei, C. tropicalis, C. kefyr, C. glabrata, C. parapsilosis); у лиц с иммунодефицитом их пропорция составляет более 50%, при «относительно нормальном» иммунитете — 15%.
Дрожжеподобный гриб Cryptococcus neoformans в патологии ЖКТ как этиологический фактор играет незначительную роль. Он чаще поражает нервную систему и, диссеминируя из первичного очага, вовлекает гастроинтестинальный тракт. Описаны единичные случаи (чаще посмертно) криптококкового эзофагита, стоматита, терминального илеита, колита, холецистита, панкреатита. Как правило, они относились к ВИЧ-серопозитивным больным, а также к пациентам, страдающим гипергаммаглобулинемией Е с рецидивирующими абсцессами печени и перианальной зоны.
Грибы Aspergillus spp. редко вызывают болезнь ЖКТ, только в случаях стойкой нейтропении, кахексии и при других отягощающих состояниях.
Грибы класса Zygomycetes могут привести к развитию интестинального зигомикоза, который, как правило, ассоциирован с амебиазом, голоданием, диабетическим кетоацидозом, почечным гемодиализом. Penicillium spp. и Geotrichum поражают ЖКТ также редко.
ЖКТ покрыт слизистой оболочкой, состоящей из двух компонентов — поверхностного скользкого, слизистого слоя, по которому микроорганизмы легко продвигаются вдоль всего ЖКТ, и более глубокого плотного гликопротеинового слоя с остатками сиаловой кислоты, который формирует физиологический барьер. Адгезия и последующая инвазия грибов через этот плотный слой возможны только благодаря продукции грибами протеолитических «ферментов инвазии»: коагулазы, каталазы, козеиназы, фосфолипазы, а также фибриллярных протеиновых комплексов и эндотоксинов [15].
При физиологическом благополучии между макро- и микроорганизмами существует определенное равновесие, в котором играют роль, с одной стороны, факторы устойчивости организма к микроскопическим грибам, а с другой — факторы патогенности грибов.
Устойчивость организма зависит от принадлежности к группам риска и состояния иммунной системы.
Перечислим факторы риска развития грибковых инфекций ЖКТ.
Важным компонентом защиты от инвазии ЖКТ является иммунная система, ассоциированная с кишечником. Клеточная часть этой системы включает в себя интраэпителиальные лимфоциты, которые препятствуют дисперсии возбудителя через lamina propria и агрегации в пейеровых бляшках. В-лимфоциты кишечника участвуют в продукции секреторных IgA и IgM, которые уменьшают способность грибов к адгезии.
Т-клетки здорового организма продуцируют защитный интерферон, усиливают фагоцитоз, активируют Т-цитотоксические лимфоциты. СД4 и СД8 укрепляют местный иммунитет в ЖКТ. Причем оказалось, что цитотоксичность СД8 играет более существенную роль в предотвращении заболевания, чем предполагали раньше.
В защите важны также макрофагальный и нейтрофильный фагоцитоз, препятствующие диссеминации грибковой, особенно кандидозной инфекции.
У ВИЧ-пациентов и больных с нейтропенией, у которых фагоцитоз резко подавлен, местная инвазия и диссеминация инфекции наступают очень быстро. Известно, что нейтрофилы хотя и не могут полностью защитить слизистую оболочку ЖКТ от «атаки» грибов, но благодаря собственной «киллерной» субстанции через специфический механизм запускают активацию комплемента, который усиливает фагоцитоз. Следует отметить, что фагоцитоз особенно важен при кандидозной инфекции, но «не работает» в тканях против капсулированных криптококков и большинства мицелиальных грибов.
Облигатные микроорганизмы желудка и кишечника (аэробные лактобациллы, анаэробные бифидум-бактерии, нормальная кишечная палочка и др.) также играют защитную роль. Применение антибиотиков убивает, наряду с патогенными, и эти «полезные» бактерии, открывая на слизистой оболочке рецепторы адгезии для грибов [2].
Нельзя не упомянуть также о Helicobacter pylori, который довольно часто обитает в желудке, вызывает гастрит, язвенную болезнь, а иногда оказывает канцерогенное воздействие. В свою очередь, лечение хеликобактериоза антибиотиками приводит к активации грибов Candida и кандидозу желудка [1]. Ассоциации грибов с Helicobacter pylori и другими бактериями в ЖКТ встречаются нередко, что требует продуманного адекватного подхода к тактике лечения.
В желудке могут также присутствовать Saccharomyces cerevisiae и некоторые виды Candida, способные сбраживать и ферментировать до винного спирта сахара, попадающие с пищей в желудок. Этот феномен называется синдромом «пивоваренного завода» [14].
Вирулентность грибов, патогенные факторы, как и полисахариды (маннаны), плазмокоагулаза, эндотоксины, липиды, глюкоконъюгаты, влияют на развитие заболевания. Даже от внутривидовых способностей грибов зависит, разовьются ли в каждом конкретном случае кандиданосительство или болезнь [13]. Например, серотип В Candida albicans считается более вирулентным и наиболее распространенным возбудителем орофарингеального кандидоза у ВИЧ-инфицированных больных, также он поражает генитоуринарную систему и нередко выделяется из зева у гомосексуалистов.
Диагностика
Тщательное изучение анамнеза, выявление факторов риска, хронических заболеваний ЖКТ, патогномоничных клинических симптомов играют большую роль в своевременности установления диагноза.
В последние годы за счет эндоскопических технологий расширились возможности диагностики грибкового эзофагита и гастрита. При эзофагогастродуоденоскопии обращают внимание на гиперемию и изъязвления слизистой, наличие белых налетов и «пленок», сужение просвета пищевода, скопление слизи. Во время этой процедуры в обязательном порядке следует брать материал для микробиологического исследования, так как не всегда этиология этих проявлений грибковая. Причем информативность исследования налетов выше, чем биоптатов (95% по сравнению с 39%).
Особенно перспективны видеоинформационные эндоскопические исследования с цифровой регистрацией и анализом изображения. Четкое разграничение неизмененных и патологических тканей, анализ гистохимических процессов в слизистой оболочке пищеварительного тракта возможны с помощью эндоскопической спектроскопии и флюоресцентной эндоскопии. Видео- и колоноскопия, хромоэндоскопия на фоне «лекарственного» сна по технологии «Диантек» имеют высокое качество исследования, безболезненность манипуляций и отсутствие стресса и страха у пациентов.
Следует, однако, подчеркнуть, что инвазивные манипуляции при воспаленной слизистой ЖКТ небезопасны, могут способствовать грибковой и бактериальной диссеминации, а иногда приводят к травме и перфорации стенки пищевода или желудка. Эндоскопическая ультрасонография с допплеровским картированием, контрастным усилением тканевых и сосудистых структур перспективна, она позволяет детально дифференцировать все слои стенки пищеварительного тракта. Неинвазивные методы — виртуальная эндоскопия, позволяющая получить трехмерное изображение, магнитно-резонансное исследование — имеют большое будущее [3].
Изучение гастродуоденальной моторики с помощью сцинтиграфии и электрогастрографии также важно для диагностики и назначения дополнительных лекарственных средств, так как нарушение двигательной функции желудка, «застой» в ЖКТ создают условия для размножения грибов и бактерий. Колоноскопия дает возможность оценить состояние слизистой кишечника, наличие белого налета, язвенных дефектов и т. д. В перспективе в гастроэнтерологии будут внедряться методы, в основе которых лежат новые научно-практические исследования: иммуноферментный анализ фекальных антигенов, ПЦР и даже генетическое тестирование [3].
Еще одним достаточно информативным методом в гастроэнтерологии является рентгенография пищевода, желудка и кишечника. Она дает возможность выявить дефекты наполнения (депо бария), изъязвления, деформацию, конвергенцию складок, изменения контуров и глубины перистальтики, сужение или расширение пищеводной трубки. С помощью рентгенографии желудка можно оценить его моторику, своевременность эвакуации пищевого комка, что важно для понимания патогенеза заболевания.
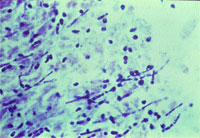 |
| Рисунок 1. Кандидозный эзофагит. Почкующиеся клетки и псевдогифы грибов Candida albicans на эзофагеальной язве |
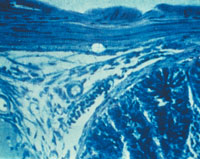 |
| Рисунок 2. Кандидозный энтерит. Утолщенные ворсинки и дефект слизистой тонкой кишки; псевдогифы грибов Candida |
Лабораторное подтверждение грибкового заболевания ЖКТ возможно при микроскопировании и/или культуральном исследовании смывов со слизистых оболочек полости рта и пищевода, содержимого желудка и кишечника, патологических «пленок», налетов и др. Количественная оценка грибов в биосубстратах должна проводиться в сопоставлении с клинической симптоматикой, с учетом наличия фоновых заболеваний, микст-инфекции и т. д. Например, обнаружение на слизистых единичных колоний Candida не является основанием для постановки диагноза «кандидоз» у иммунокомпетентных пациентов.
В кале диагностическую значимость приобретает количество колоний (более 10 5 –10 6 ). По-другому, с более низким диагностическим порогом, интерпретируются результаты посевов у иммуносупрессированных лиц, при нейтропении у больных СПИДом и в отделениях интенсивной терапии. Следует также обращать внимание на способность грибов к вегетации и образованию мицелия, так как это является одним из лабораторных признаков, подтверждающих диагноз кандидоза.
Гистологическое (окраска по Гомори–Гроккоту, ШИК-реакция) и цитологическое (окраска по Романовскому–Гимзе) исследования биоптатов позволяют обнаружить тканевые формы грибов. Многими авторами эти методы рассматриваются как наиболее достоверные. Кроме того, мицелий и псевдомицелий в тканях служат подтверждением наличия инвазивной формы грибковой инфекции ЖКТ (рис. 1, 2).
Кандидоз
Это наиболее распространенная грибковая оппортунистическая висцеральная патология. Агрессивные свойства грибов Candidа проявляются в их способности через стадию адгезии и инвазии поражать слизистые оболочки любых органов, в том числе и ЖКТ. Причем «атаке» подвергается чаще всего многослойный плоский эпителий полости рта и пищевода, реже — однослойный цилиндрический эпителий кишечника. Поэтому, как правило, в верхних отделах ЖКТ происходит инвазия грибов Candidа, а в отделах, расположенных ниже желудка, — колонизация. В то же время в кишечнике даже на стадии адгезии могут наблюдаться клинические симптомы — проявления неинвазивного кандидоза [10].
Язвенные дефекты пищевода, желудка и кишечника поддерживают грибковую колонизацию вплоть до инвазии. Желудочно-кишечный кандидоз нередко приводит к кандидемии.
Классификация кандидоза
I. Орофарингеальный кандидоз.
II. Кандидозный эзофагит.
III. Кандидоз желудка.
V. Кандидозный проктосигмоидит.
VI. Перианальный кандидоз.
VII. Секреторная диарея, ассоциированная с кандидозом.
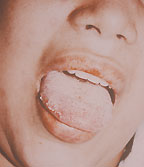 |
| Рисунок 3. Кандидозный глоссит. Типичные белые налеты и эрозии на воспаленной инфильтрированной слизистой |
Среди всех локализаций кандидоза пищеварительного тракта орофарингеальная занимает 1-е место (рис. 3).
О кандидозе полости рта упоминал еще Гиппократ, а впервые описал его хирург Лангенберк в 1839 г.
Кандидозный стоматит у новорожденных — распространенное заболевание. В первые дни после рождения слизистые ребенка устойчивы к грибам.
В дальнейшем недостаточная секреция IgA и постепенное снижение антимикробного иммунитета, переданного от матери, приводят к высокой заболеваемости. Патогномоничный синдром — белые творожистые налеты на слизистой полости рта, так называемая «молочница» [16].
Кандидоз ассоциирован также с ношением протезов. При этом развивается атрофический кандидоз, огромное количество грибов скапливается в щечных складках на фоне красного точечного воспаления слизистой; инвазия, как правило, отсутствует.
Кандидозный эзофагит в стационарах общего профиля встречается у 1,3–2,8% больных, в отделениях трансплантации — до 4%, при диссеминированном карциноматозе — от 2,8 до 6,7%. Это заболевание протекает часто без субъективных жалоб и выявляется случайно при «сплошных» исследованиях населения в 1–7% случаев [5, 17]. Иногда больные отмечают боль и дискомфорт при прохождении твердой и жидкой пищи, дисфагию, гиперсаливацию. По глубине поражения эндоскопически выделяют четыре типа — от легкого отека, гиперемии, единичных белых налетов
С. А. Бурова, доктор медицинских наук, профессор
Национальная академия микологии, ГКБ № 81, Москва