Что такое полиомиелит прививка
Что такое полиомиелит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Каминской Ольги Николаевны, инфекциониста со стажем в 20 лет.
Определение болезни. Причины заболевания
Этиология
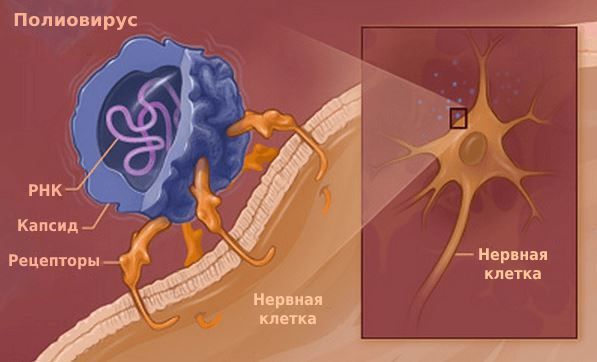
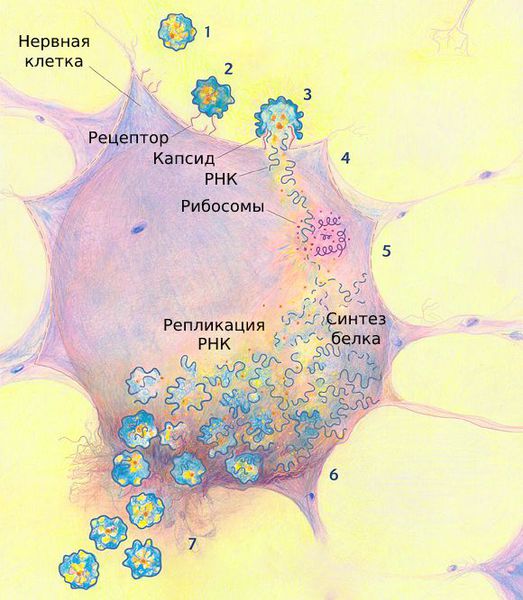
Вирус достигает 15 – 30 нм в диаметре. Размножается в цитоплазме поражённых клеток. Содержит рибонуклеиновую кислоту (РНК), которая передаёт генетическую информацию от ядра вируса к частицам, синтезирующим белок.
Эпидемиология
Как передаётся полиомиелит
Механизм передачи инфекции — фекально-оральный. Реализуется через водный, пищевой и бытовой пути передачи, т. е. через загрязнённые руки, пищу и воду. Иногда вирус передаётся воздушно-капельным и воздушно-пылевым путями.
Человек становится заразным ещё до начала симптоматики: в отделяемом носоглотки вирус появляется через 36 часов после заражения, в кале — через три дня.
Больше всего вирусных частиц выделяется в первую неделю болезни. Из носоглотки вирус попадает в окружающую среду в течение семи дней, из кишечника — до 42-х дней.
Иммунитет после полиомиелита типоспецифичен: возможны повторные случаи полиомиелита, вызванные другими типами вируса. Если во время беременности у матери сформировался иммунитет к полиовирусу, её антитела передаются ребёнку и сохраняются в течение 6–12 месяцев.
Распространённость
Последние случаи полиомиелита в России были выявлены в 1996 году в Чеченской Республике. С 1992 года на территории этого региона не проводилась вакцинация, что и стало причиной распространения инфекции, но вспышку болезни удалось погасить.
Симптомы полиомиелита
Возможны следующие синдромы:
Классическим и самым тяжёлым симптомом полиомиелита является периферический паралич — вялый паралич конечностей. В отличие от центрального паралича, при котором наблюдается сильное напряжение мышц, для периферического паралича характерно:
Полиомиелит у беременных
Сейчас такие случаи не встречаются благодаря массовой вакцинации, но в допрививочную эпоху болезнь у беременных протекала дольше и тяжелее, чем у небеременных: повышался риск самопроизвольного аборта и внутриутробного поражения, которое проявлялось задержкой развития и параличами у новорождённого. Врождённых пороков не наблюдалось.
Патогенез полиомиелита
Первичное размножение вируса при воздушно-капельном пути заражения происходит в клетках носоглоточного лимфоидного кольца, при фекально-оральном пути — в клетках лимфоидной ткани кишечника.
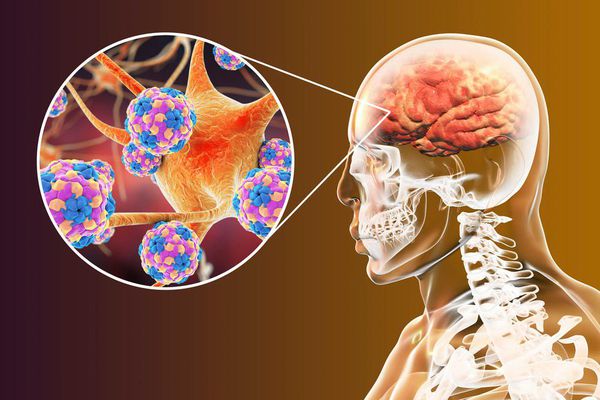
Скапливаясь в этих клетках, массированное количество патогенов прорывается в кровь. С кровотоком они распространяются в организме и фиксируются на нервных клетках.
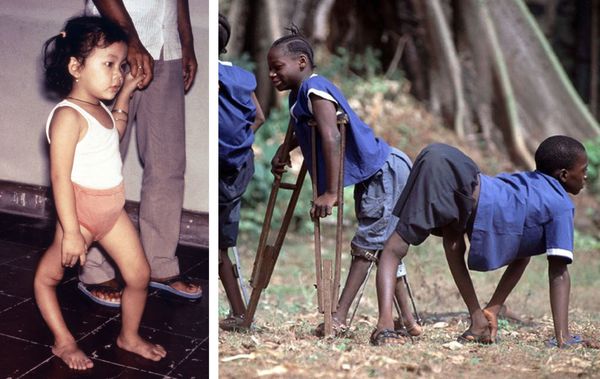
Проникнув внутрь нервных клеток, вирус встраивается в их ДНК и синтезирует на основе материала клеток вирусные частицы. Исчерпав материал, полиовирус разрушает нервные клетки. Из-за их гибели мышцы перестают функционировать — развивается периферический паралич.
Классификация и стадии развития полиомиелита
Стадии развития болезни:
По локализации полиомиелит бывает:
Клинические формы полиомиелита
Выделяют пять форм полиомиелита:
При менингеальной форме болезнь начинается с резкого подъёма температуры до 39 – 40 °С, выраженной головной боли и рвоты, которая не приносит облегчения. При осмотре врач замечает характерные признаки натяжения нервных стволов, при пальпации по ходу этих стволов возникает боль.
Паралитическая (спинальная) форма встречается редко: у одного из тысячи заболевших. К развитию параличей в ранней стадии болезни предрасполагает беременность и иммунодефицитные заболевания.
Бульбарная форма болезни является самой тяжёлой, так как поражаются ядра нервов в спинном и головном мозге. Отличается острым началом, высокой лихорадкой и быстрым поражением жизненно важных центров, которые контролируют дыхание, кровообращение и терморегуляцию. Поэтому чаще всего эта форма болезни завершается смертью.
Течение паралитической формы полиомиелита
Течение болезни разделяют на четыре периода:
Иногда возникают кишечные симптомы: жидкий стул и рвота. Чаще они отмечают у детей 3–4 лет.
Лихорадка может приобретать двухволновое течение: периодически температура нормализуется на 1 – 2 дня.
Параличи развиваются со 2-го по 6-й день болезни и продолжают проявляться до 14-ти дней. За 1 – 3 дня нарастает гипотонус разных мышц, чаще вовлекаются мышцы ног. Сгибательные и разгибательные рефлексы становятся слабее или полностью утрачиваются.
Выраженность симптомов зависит от уровня повреждения нервной системы. При поражении нервной ткани на уровне грудного отдела формируются параличи межрёберных мышц, что проявляется расстройством дыхания.
При поражении отдельных мышц другие продолжают работать как обычно. Из-за этого части тела начинают неправильно взаимодействовать, возникает тугоподвижность суставов и асимметрия, деформируется позвоночник.
В резидуальный период атрофируются мышцы, развивается тугоподвижность суставов, деформируются кости, у детей нарушается рост, искривляется позвоночник и скелет в целом. Чаще эти проявления затрагивают ноги.
Осложнения полиомиелита
Осложнения формируются при тяжёлом течении заболевания. Чаще всего они возникают при поражении участка спинного мозга, иннервирующего мышцы диафрагмы и межрёберные мышцы.
Из поздних осложнений полиомиелита выделяют постполиомиелитный синдром. Он развивается спустя десятилетия у каждого 3-го человека, переболевшего полиомиелитом. С различной частотой и интенсивностью наблюдаются медленно прогрессирующие симптомы, такие как мышечная слабость и боли в суставах, постепенно снижается умственная и физическая работоспособность.
Диагностика полиомиелита
Заподозрить полиомиелит можно при характерной клинической картине (наличии парезов и параличей), остром начале болезни с подъёмом температуры и особенном эпидемиологическом анамнезе:
Оценка прививочного анамнеза — важный этап в постановке диагноза. Врач должен уточнить, вакцинировался ли пациент, насколько своевременно и полно он это сделал, была ли вакцина живой или инактивированной. Для подтверждения диагноза проводится лабораторная диагностика.
Лабораторная диагностика
Дифференциальная диагностика
Разные клинические формы полиомиелита следует дифференцировать с другими заболеваниями.
При подозрении на менингеальную форму полиомиелита нужно исключить другие менингиты : энтеровирусные, паротитные, туберкулёзные и развившиеся на фоне клещевого энцефалита. Отличительным признаком менингеальной формы полиомиелита является выраженный болевой синдром — для других заболеваний он не характерен. Подтвердить диагноз нужно с помощью лабораторной диагностики: обнаружить возбудителя методом ПЦР.
Спинальная форма полиомиелита требует исключить заболевания опорно-двигательного аппарата. При этих поражениях отмечается щадящая походка и боль в суставах, вызванная пассивными движениями; мышечный тонус и рефлексы сохраняются.
При щадящей походке пациент не может наступить на больную ногу из-за боли, тогда как при парезах на фоне полиомиелита нога не болит: пациент может на неё опираться, но из-за слабости и отсутствия рефлексов конечность выгибается.
Спинномозговая пункция при заболеваниях опорно-двигательного аппарата не выявляет каких-либо изменений, в анализах крови обнаруживаются признаки воспаления, например увеличение лейкоцитов и повышение СОЭ.
При клещевом энцефалите чаще поражается нервная ткань на уровне шейного отдела, что проявляется симметричными параличами мышц шеи и плечевого пояса. При проведении спинномозговой пункции определяют незначительное увеличение лимфоцитов и повышенный уровень белка (до 0,66 – 1,0 г/л). Особое внимание следует уделять эпидемиологическому анамнезу: был ли пациент в месте обитания клещей.
Полирадикулоневрит отличается медленным течением: первые признаки болезни формируются на протяжении нескольких недель или месяцев. Поражение конечностей асимметричное, с обязательным нарушением чувствительности. В спинномозговой жидкости выявляется повышенный уровень белка, количество клеток при этом в норме.
Лечение полиомиелита
Противовирусная терапия пока не разработана, поэтому лечение направлено на то, чтобы устранить симптомы и не допустить развитие осложнений.
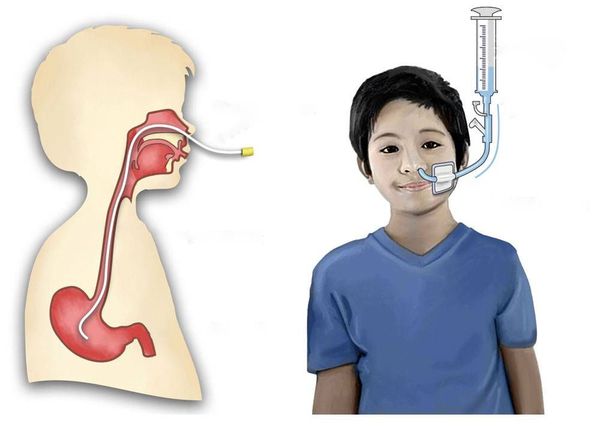
При поражении межрёберных мышц и диафрагмы, когда пациент не может самостоятельно дышать, его переводят на искусственную вентиляцию лёгких. При нарушении глотания организуют питание через зонд.
Восстановительный период
В восстановительный период показана витаминотерапия и ноотропные средства. Чтобы улучшить питание мышечной ткани, назначают препараты фосфора, калия и физиопроцедуры, например ультравысокочастотную терапию, электрофорез и парафинотерапию.
Прогноз. Профилактика
Вакцинация
Основной способ профилактики полиомиелита — это вакцинация. Она позволяет сформировать иммунитет к полиовирусу.
Согласно национальному календарю профилактических прививок, вакцинация показана детям, начиная с 3-х месяцев. Первый курс прививок проводят детям до года. Он состоит из трёх вакцин, которые нужно вводить с интервалом в 45 дней. Спустя год после последней вакцинации вводят остальные вакцины.
Специфическая профилактика включает инактивированную и поливалентную (приготовленную из двух типов вируса) оральную живую вакцину. Первые две дозы вакцины должны быть инактивированными. Их вводят детям 3–4,5 и 6 месяцев. Повторная вакцинация показана в 18, 20 месяцев и 14 лет.
Инактивированная полиовакцина стимулирует лишь очень низкий уровень иммунитета против полиовируса в кишечнике. Она защищает привитого от развития полиомиелита, но в отличие от оральной живой вакцины не способна предотвратить распространение дикого полиовируса.
В странах с неудовлетворительными санитарно-гигиеническими условиями вакцинация с помощью оральной живой вакцины может привести к «пассивной» иммунизации непривитых, так как привитые выделяют вирус в окружающую среду.
Как не заразиться полиомиелитом
Чтобы не распространить заболевание, пациента с полиомиелитом нужно изолировать не меньше, чем на 40 дней. Людей, которые контактировали с заболевшим, наблюдают 21 день. Дети, которых вакцинировали по нарушенной схеме, и все непривитые независимо от возраста подлежат иммунизации.
В крайне редких случаях совершенно непривитые люди и люди с иммунодефицитом могут заразиться от тех, кто недавно привился живой полиомиелитной вакциной. Поэтому таких людей либо разобщают (ограничивают тесные контакты) максимум на 60 дней, либо прививают инактивированной вакциной. Но если ребёнок был привит до этого инактивированной вакциной и у него нет патологии иммунной системы, никакого риска заболеть нет.
Полиомиелит является заболеванием, которое можно полностью ликвидировать, в первую очередь с помощью вакцинации: она позволит сотням тысяч детей избежать паралича, инвалидности и смерти. Поэтому очень важно не отказываться от прививок против полиомиелита.
Помните, что опасность заболеть полиомиелитом и остаться инвалидом на всю жизнь в тысячи раз выше, чем риск побочных последствий от применения вакцины. Как только полностью исчезнут случаи заболевания, можно будет перейти исключительно на использование инактивированной вакцины.
Что такое полиомиелит прививка
В российском календаре рекомендованных прививок есть прививка от полиомиелита. Существуют различные препараты, которые можно было использовать для вакцинации. Прививать детей врачи могли при помощи инактивированной, “живой” или комбинированной вакцины. Сейчас для вакцинации используется преимущественно живая вакцина, но что послужило причиной подобных изменений?
Чем опасен полиомиелит?
Полиомиелит называют также “детским спинным параличом”, поскольку от полиомиелита страдают в основном дети младше 6 лет. Полиомиелит очень заразен. Заболевание провоцирует поливирус, который может передаваться как воздушно-капельным путём, так и контактно-бытовым. Заразиться полиомиелитом можно в процессе общения с больным человеком или через загрязнённые пищу, воду и предметы.
Поливирус может быть очень живучим. Если поблизости нет подходящего “носителя”, то вирус легко адаптируется к окружающей среде и может оставаться активным в течение полугода, он не боится высушивания или замораживания, поэтому может жить практически в любом климате.
Человек, который заразился полиомиелитом, может перенести болезнь без видимых симптомов, однако всё это время он будет опасен для окружающих. Вне зависимости от наличия симптомов, больной человек является переносчиком и распространителем инфекции. Главная опасность полиомиелита в том, что он поражает оболочку спинного мозга, а вместе с ней и двигательные нервные клетки, что приводит к их гибели. Полиомиелит может вызвать паралич отдельных групп мышц и привести к их атрофии, в результате человек превращается в инвалида.
Борьба с полиомиелитом
Вспышки полиомиелита периодически возникают в разных уголках планеты. Активная борьба с заболеванием проходила в середине прошлого века в Европе и Северной Америке, тогда и была создана эффективная вакцина против вируса. В СССР против детей активно прививали против полиомиелита, поэтому к 1961 году болезнь удалось победить.
Почти полвека врачи в Советском Союзе, а затем и в России не сталкивались с новыми случаями заболевания, однако в 2010 году вспышка полиомиелита была зафиксирована в Таджикистане. Тогда вирусом заразились около 700 человек, а 26 из них умерли. Довольно быстро вирус проник и в России, причём это оказался “дикий штамм” вируса, который ранее обнаруживали только в Индии, Пакистане и Афганистане. Было решено пересмотреть подход к вакцинации.
Какая прививка делается от полиомиелита?
Родители часто спрашивают, в каком возрасте делается прививка от полиомиелита? На этот вопрос может ответить врач, поскольку многое зависит от плана прививок и от того, какой препарат используется для вакцинации. До 2010 года в России не было зафиксировано ни одного случая заболевания полиомиелитом, поэтому детей прививали при помощи инактивированной вакцины, в составе которой не было живых вирусов. Инъекции препарата делали ребёнку в первые два года жизни, а затем проводили ревакцинацию в 14 лет. К сожалению, инактивированная, т.е. “мёртвая” вакцина, не способна обеспечить ребёнку защиту от “дикого штамма” полиомиелита, поэтому инактивированную вакцину решили заменить “живой”.
В составе “живой” вакцины содержатся живые, но ослабленные вирусы, считается, что живая вакцина помогает организму выработать необходимый иммунный ответ на “дикий штамм” поливируса. Однако живую вакцину не применяют на протяжении всего курса вакцинации, первые две прививки малышам по-прежнему делают с использованием инактивированной вакцины.
Нужно ли бояться “живой” вакцины?
Некоторые родители боятся прививать ребёнка живой вакциной, поскольку считают, что она может спровоцировать развитие реального заболевания, однако опасения беспочвенны. В некоторых случаях действительно могут наблюдаться осложнения после введения вакцины, но это, как правило, местные аллергические реакции, которые не имеют ничего общего с полиомиелитом. Кроме того, первые две прививки ребёнку делают с использованием инактивированной вакцины, это позволяет сформировать иммунитет от штаммов вируса, которые находятся в живой вакцине, и избежать осложнений. После первых двух прививок можно без риска использовать живую вакцину.
Такая схема вакцинации не является новой или экспериментальной, её многие годы успешно применяют в разных странах. ВОЗ также отмечала её эффективность. Однако в некоторых случаях от использования живой вакцины врачи всё-таки отказываются. Это происходит, если речь идёт о малышах с ВИЧ-инфекцией или о детях, которые родились у ВИЧ-инфицированных родителей. Также живой вакциной не прививают детей с первичным иммунодефицитом.
Как понять, какую вакцину против полиомиелита использует врач?
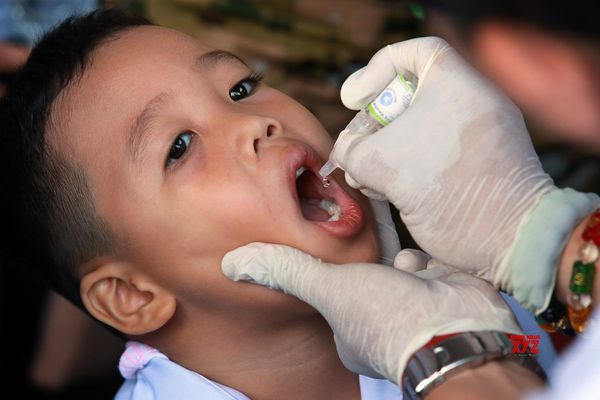
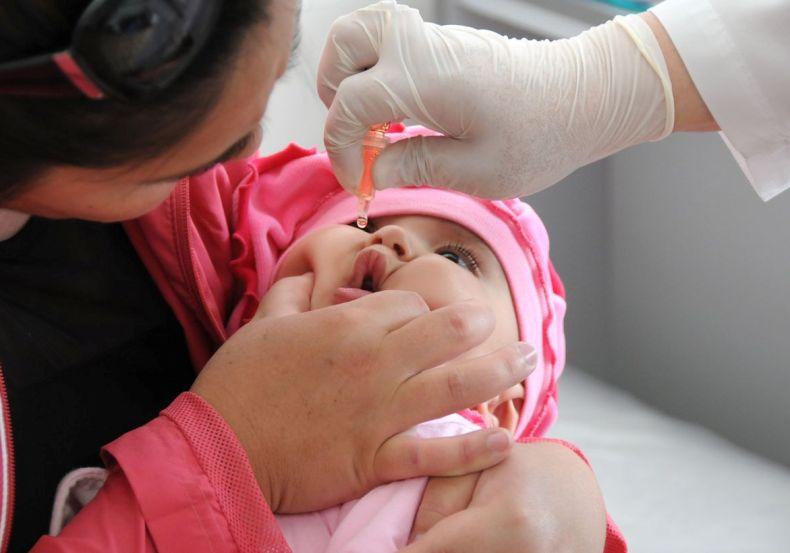
Информацию о том, какая вакцина будет использоваться для прививки и почему, родителям даёт врач-педиатр. Он также отвечает на все вопросы о прививке и препарате, говорит о возможных реакциях организма и о рекомендуемом графике прививок. Но отличить инактивированную вакцину от живой можно и без помощи врача, нужно только посмотреть, куда делается прививка от полиомиелита.
Инактивированную вакцину вводят ребёнку при помощи шприца, а живую капают в рот. Первые прививки нужно сделать ребёнку в возрасте до 6 месяцев, затем вакцину можно будет заменить на живую. Важно, чтобы все прививки были сделаны вовремя, тогда живой вакцины, да и самой болезни, можно будет не бояться.