Что такое повышенная грануляция
Гранулема зуба: причины и лечение заболевания
Зубные гранулемы – это небольшие округлой формы мешочки, наполненные гнойным содержимым. Локализуется новообразование у корня зуба и длительное время развивается бессимптомно. Для начала острого воспалительного процесса необходим какой-то провоцирующий фактор.
Чем опасна гранулема
Грануляция после удаления зуба, травм, хирургических стоматологических манипуляций – естественное явление, необходимое для заживления. Это тип соединительной ткани, в норме заполняющий ранку и обеспечивающий ее заживление.
Процесс становится патологическим и приводит к образованию гранулемы, если в рану попадает инфекция. В этом случае грануляционный очаг начинает быстро разрастаться, замещая собой другие ткани.
Даже если новообразование никак себя не проявляет и не вызывает дискомфорта, грануляция зуба и десны может привести к развитию серьезных осложнений:
Очень важно вовремя диагностировать и лечить гранулему. Это поможет избежать многих серьезных проблем со здоровьем, причем не только стоматологического характера.
Причины
Грануляция зуба может привести к образованию гранулемы по разным причинам:
Так как грануляционная ткань быстро разрастается, она начинает замещать собой отмершие в результате травмы или воспалительного процесса клетки. Поэтому очень важно не только остановить инфекцию, но и тщательно выскоблить полость.
Симптомы
Гранулема может очень долго развиваться без ярко выраженных симптомов. В это время грануляция на десне все больше разрастается, размеры гранулемы увеличиваются. Продолжительный бессимптомный период приводит к тому, что диагноз зачастую ставится, когда патология находится в запущенной стадии. Для того чтобы избежать серьезных последствий, к которым может привести гранулематоз, важно обращать внимание даже на малейшие проявления патологического процесса:
В острой стадии ухудшается общее состояние здоровья. Пациент чувствует слабость, недомогание, многие жалуются на головную боль.
Диагностика и лечение
Для постановки диагноза врач обязательно направит вас на рентген. Выявление на снимке небольших затемненных участков, имеющих округлую форму, говорит о том, что у пациента развилась гранулема.
В зависимости от размеров образования, общего состояния тканей зуба, наличия осложнений и других факторов врач выбирает методы лечения:
Несмотря на эффективность таких методов лечения, сохранить зуб удается не всегда. Показаниями к удалению являются различные осложнения, например, трещина корня или его множественная перфорация, сильное разрушение зуба.
Если у вас есть симптомы описанные в этой статье, обязательно запишитесь на приём в нашу клинику.
Не занимайтесь самолечением! Даже самая маленькая проблема, при не правильном лечении, может значительно осложнить вашу жизнь.
Обращаясь к нам, вы можете быть уверены что:
Быстрое заживление ран
Механизм заживления ран один и тот же, будь это незначительный порез, ссадина, или операционная рана.
Рубцевание
Заживление гранулирующей раны происходит посредством рубцевания и эпителизации. На заключительном этапе заживления среди клеток гранулирующей ткани появляются коллагеновые волокна, количество гранулятов уменьшается, а волокон увеличивается. В конечном итоге волокнистая субстанция переходит в соединительную ткань и образует рубец.
При заживлении ран первичным натяжением образуется нежная рубцовая ткань, которая имеет тенденцию к рассасыванию.
В случае заживления вторичным натяжением образуется грубый рубец, избавиться от которого будет непросто.
Виды заживления ран
Согласно классификации И. В. Давыдковского, различают следующие виды заживления ран:
закрытие дефекта эпителиального покрова, которое происходит при повреждении верхнего эпителиального слоя;
заживление под струпом, или заживление без рубца. Наблюдается на слизистых оболочках в случае незначительных дефектов.
заживление первичным натяжением, или заживление без нагноения. Характерно для ран с повреждениями кожи и ткани под ними.
заживление вторичным натяжением, или заживление через нагноение и гранулирование. Происходит при обширных ранениях, сопровождающихся попаданием в рану посторонних предметов, омертвением тканей, микробов и инфекций.
Стадии заживления
Фаза воспаления начинается сразу после ранения и в неосложненном состоянии продолжается в течение 4–5 суток. На стадии гемостаза тромбоциты прикрепляются в местах повреждения и вызывают химическую реакцию, приводящую к активизации фибрина, который образует сетку матрикса и связывает тромбоциты друг с другом. Так образуются тромбы, закупоривающие поврежденные кровеносные сосуды и останавливающие кровотечение.
На этапе пролиферации и регенерации происходит процесс ангиогенеза, осаждение коллагена, формирование грануляционной ткани (молодой соединительной ткани, образующейся в местах дефектов). Этап регенерации может продолжаться 2–4 недели в зависимости от размеров дефекта.
Лечение ран
Выбор метода лечения ран во многом зависит от их типа (инфицированные или некротические, влажные экссудирующие или фиброзные гранулирующие, трофические язвы или пролежни). Оптимальное решение для лечения ран каждого типа может подобрать только врач.
Кроме того, на каждой стадии заживления раны необходимо применять свое средство: способствующее отводу экссудата, образованию грануляционной ткани, ускорению эпителизации и т. д.
При лечении ран нужно помнить, что рана затягивается не сама по себе, а благодаря ресурсам организма, направленным на ее заживление. В этом процессе участвуют иммунная, эндокринная, кровеносная системы. Квалифицированный врач вместе с лечением непосредственно раны обязательно назначит витаминный комплекс для поддержания организма.
Как ускорить заживление
Скорость заживления ран неодинакова. Она зависит от характера ранения и индивидуальных особенностей пациента, такие как возраст, питание, принимаемые лекарства.
Для ускорения заживления необходимо на каждом этапе обеспечить оптимальные условия для регенерации тканей. С этой ролью справляются лечебные повязки, предназначенные для каждого этапа заживления.
Положительное действие дает метод гидротерапии. Суть его состоит в последовательном применении двух повязок HydroClean и HydroTac. С помощью первой рану очищают, а затем накладывают вторую, создающую оптимальные условия для грануляции и эпителизации.
Чем мазать
Сразу оговоримся, что, если рана глубокая, кровотечение не останавливается, началось воспаление, повреждение нанесено ржавым предметом или возникло из-за укуса животного, а особенно если ранен маленький ребенок, заниматься самолечением нельзя, а следует как можно быстрее обратиться за квалифицированной медицинской помощью.
Если речь идет об обычной ссадине или небольшом порезе, можно применить современные средства, например мазевые повязки.
Что делать, если рана не заживает
Незаживающими или хроническими называют раны, которые не дают адекватного отклика на терапию, несмотря на продолжительное лечение. Такие раны обычно вызваны не внешними факторами, а причинами, скрывающимися внутри организма, приводящими к нарушению обменных процессов и, как следствие, к нарушению процесса заживления ран. К этой категории относятся трофические язвы, пролежни, диабетические язвы стопы. Перед применением каких-либо повязок обратитесь к врачу: терапию и лечение ран вам может назначить только врач!
Для лечения хронических ран компания HARTMANN разработала систему из двух повязок — HydroClean Plus и HydroTac.
Очищающая повязка HydroClean Plus может использоваться на всех этапах заживления раны, эффективно удаляя с раневой поверхности некротизированные ткани и болезнетворных бактерий. Они попадаются в абсорбирующий слой и погибают под действием антисептика. Повязка HydroTac обладает впитывающим и увлажняющим свойствами, а также защищает рану от вторичного заражения.
С помощью системы гидротерапии многим пациентам удалось существенно облегчить страдания и повысить качество своей жизни.
Грануляция вокруг стом: как лечить?
Время чтения: 3 мин.
Грануляция — это разрастание ткани вокруг стомы. Как только в стому вставляют трубку или катетер, организм старается зарастить пространство вокруг инородного объекта. Из-за этого вокруг стомы образуется грануляционная ткань, красного или розового цвета. Она может болеть, воспаляться и подкравливать.
Грануляция вокруг гастростомы
Грануляция вокруг гастростомического отверстия — одно из осложнений установки, периода заживления раны, длительного стояния трубки. Она не опасна и не указывает на инфекционные процессы, но за ней нужно внимательно следить.
Будет ли расти грануляция вокруг гастростомы, зависит от ухода и обработки: держите трубку и кожу в чистоте и сухом состоянии, мойте водой с мылом, промывайте чистой водой, хорошо просушивайте на воздухе, следите, чтобы не сдавливались края стомы. Держать кожу в сухом состоянии и без сдавления (расстояние от наружного фиксатора до кожи 0,3-0,5 см) принципиально важно, чтобы грануляция не росла.
Если вовремя не лечить грануляцию, то она разрастается, превращается в сочащееся объемное образование, которое не дает коже плотно обхватить трубку. Поэтому содержимое желудка начинает подтекать, раздражает кожу, она краснеет и болит. Иногда может присоединяться инфекция и развиваться целлюлит подкожно-жировой клетчатки вокруг гастростомы.
Из-за чего вокруг стомы появляются грануляции?
Грануляция может развиться, если обрабатывать место вокруг стомы перекисью водорода, спиртовыми антисептиками, подкладывать салфетки, которые сдавливают и нарушают воздухообмен, способствуют росту анаэробной и грибковой флоры. Также этому способствует плотное прижатие наружного фиксатора к коже, подтекание.
Необходимо насторожиться, если ткань меняет текстуру или цвет, подкравливает.
Как лечить грануляцию вокруг гастростомы?
Чем раньше вы выявите грануляцию, тем эффективнее и легче будет ее лечить.
Грануляция вокруг трахеостомы
Грануляции в области трахеостомы образуются как снаружи, так и под ней, в подсвязочном пространстве. Они могут появиться, если есть хроническая инфекция, постоянно подтекает мокрота, кожа травмируется во время операции и от хронического ношения трубки, если края стомы сдавливаются салфетками и шейным ремешком, жесткой трахеостомической трубкой.
Как лечить наружную грануляцию вокруг трахеостомы?
Серебряные салфетки. Фото: market.yandex.ru
Как лечить внутреннюю грануляцию в области трахеостомы?
Если происходит обтурация (закупоривания просвета трахеи на 50-75%) или подкравливание, трудности с заменой трубки, нужно пройти эндоскопическое обследование трахеи, чтобы найти внутреннюю грануляцию. Если она есть, хирург ее удаляет, потому что грануляция может начать кровить, мешать разговаривать (продуцировать голос), может вызвать респираторный дистресс (дыхательную недостаточность).
Если внутренняя грануляция маленькая и не закупоривает просвет трахеи, ее не удаляют, потому что высок риск рецидива. Наиболее эффективный метод лечения внутренней грануляции и ее удаления порекомендует ЛОР-врач.
Если этих симптомов нет, проходите обследование ежегодно.
Создано с использованием гранта Благотворительного фонда «Абсолют-Помощь»
Использовано стоковое изображение от Depositphotos.
Что такое хорошие грануляции донорского ложа, и как они влияют на приживление аутокожи в условиях гнойной раны
Авторы: Фомин А. А., Новиков Ю. В., Першаков Д. Р., Фомин М. А.
Введение
Лечение гнойно-некротических поражений нижних конечностей является одной из актуальных проблем хирургии, диабетологии и флебологии. Если нарушение обменных процессов можно нормализовать проведением соответствующей консервативной терапии, то анатомические изменения можно исправить только оперативным путем. Довольно долго методом выбора лечения длительно незаживающих ран и язв считалось ранняя, свободная аутодермопластика. Однако нередко подобная тактика не приносила успеха из-за отторжения или некроза кожного лоскута. Неудачи кожно-пластических вмешательств могут быть обусловлены многочисленными причинами, главными из которых считают недостаточную подготовку воспринимающего ложа, снижение репаративных возможностей организма, в том числе и из-за диабета и пожилого возраста больных. Весьма существенную роль играет и состояние микроциркуляции в пораженной конечности, без улучшения которой невозможно рассчитывать на положительный результат. В научных хирургических публикациях последних лет большое внимание уделяется проблеме лечению гнойно-некротических осложнений синдрома диабетической стопы. В связи с этим рассматриваются вопросы восстановления региональной гемодинамики, сроки и объем оперативных вмешательств. Одним из методов ликвидации раневых дефектов нижних конечностей у больных является аутодермопластика расщепленным кожным лоскутом.
Остаются до конца нерешенными вопросы о сроках проведения аутодермопластики, обоснованности и длительности проведения предоперационной подготовки, улучшение региональной гемодинамики, подготовки к аутодермопластике воспринимающего ложа и донорского участка кожи.
С 2006 года накоплен большой материал по данной проблеме, который обобщен в статье.
Цель исследования
Улучшить результаты лечения гнойных ран при трофических нарушениях нижних конечностей (сахарный диабет, хроническая венозная недостаточность, хроническая артериальная недостаточность) путем совершенствования приемов аутодермопластики и оценке уровня микорциркуляции раневого ложа.
Материал и методы
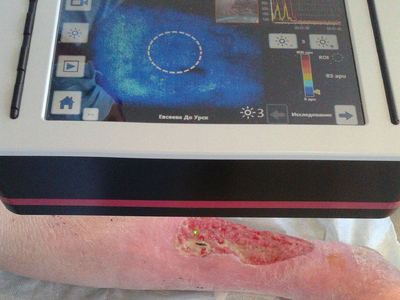
В основу работы положен анализ лечения гигантских (более 50 см²) трофических язв нижних конечностей при сахарном диабете (27 пациентов), хронической венозной (32 больных) и артериальной (24 человека) недостаточности период с 2009 по 2013 год. Группу сравнения составили 60 больных сопоставимые по возрасту, виду патологии и сопутствующей патологии лечившихся традиционными способами. Средний возраст оставил 69±3,7 лет. Микроциркуляцию язвенной поверхности измеряли с помощью аппарата Easy-LDI (Швейцария). Предоперационною подготовку раневого ложа производили с помощью вакуум-терапии, ультразвуковой кавитации и адресной лимфотропной антибиотикотерапии. Забор аутокожи осуществляли дисковымдерматомом с последующей перфорацией лоскутов. Изучение микроциркуляции раневоговоспринимаюшего ложа у наших пациентов осуществляли с помощью метода лазерной допплеровской визуализации на аппарате LDI фирмы AIMAGO (Швейцария). Технология LDI (LaserDopplerImaging), в русскоязычной литературе — лазерная допплеровская визуализация, позволяет проводить бесконтактное наблюдение за микрокровотоком на площади 100 см², с глубиной зондируемого слоя до 2 мм, одномоментной видеозаписью исследования и возможностью измерений сразу в нескольких близлежащих точках. При этом технически исследование настолько просто, что может быть выполнено средним медперсоналом, поскольку воспроизводимость практически не зависит от квалификации исследователя. Анализ полученного изображения производился в режиме реального времени.
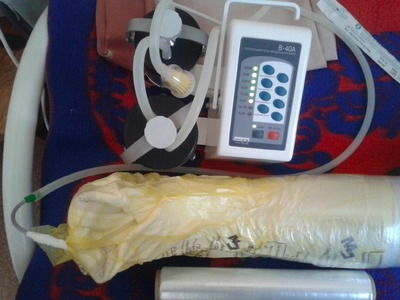
Полученные данные заносились в память прибора, что позволяло при необходимости повторно просмотреть видеозапись измерения. Учитывали число относительных перфузионных единиц (apu), отражающих количество крови протекающей в единицу времени в одной кубической единице объема ткани. Вакуумировнаие язвенного дефекта осуществляли по предложенной методике. Суть ее заключается в том, что вместо традиционной губки используются обычные подгузники. Их прекрасная гигроскопичность не уступает таковым у поролона, и втоже время они более привлекательны по цене, бесплатны для больных в стационарах, выпускаются в достаточном количестве нашей промышленностью. Форма подгузника позволяет накладывать его так, что абсорбционная поверхность полностью закрывает кожные покровы и не мацерирует их.
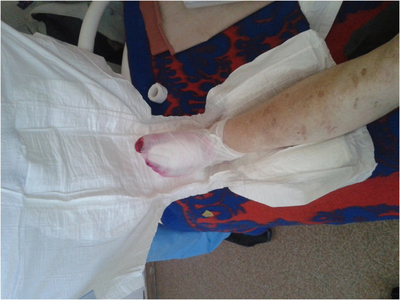
Методика применения подгузника для вакуум-терапии заключается в следующем. На раневую поверхность накладывается стерильная марлевая повязка. Поверх ее укладывается подгузник (рис. 2). Причем последний накладывается целиком, гигроскопичной поверхностью к коже, предупреждая опрелость и ее мацерацию.
Между подгузником и стерильной повязкой помещается силиконовый катетер Нелатона № 14 по подошвенной части стопы с переходом на заднюю часть нижней трети голени. Такая укладка улучшает отток раневого отделяемого в горизонтальном положении больного. Поверх подгузника одевается мешок для сбора медицинских отходов. В верхней трети голени он фиксируется к кожным покровам клеящейся медицинской пленкой. Свободный конец катетера Нелатона выводится через прокол в нижнем углу пакета, герметизируется и подсоединяется к отсосу (рис. 3).
Перфорационное отверстие в пакете герметизируется лейкопластырем. Сравнительный анализ использования поролона и подгузника проведен в группах больных с гнойными ранами в фазу выраженной экссудации у больных сахарным диабетом. По всем параметрам предпочтительнее оказалось применение подгузника. Обладая одинаковой всасывательной способностью, под ним не преют и не мацерируются кожные покровы, себестоимость подгузника в 2 раза дешевле, чем поролона. Эти обстоятельства побудили нас в методике использования вакуум-терапии применять подгузники. Эффективность вакуум-терапии гнойной раны оценивали с помощью показателей микроциркуляции (лазерная допплеровская визуализация — LDI) и регистрации отека тканей измерением диаметра голени в средней трети. Результаты исследования представлены в табл. 1.
Таблица 1. Изменение показателей микроциркуляции и уменьшение отека гнойной раны под влиянием вакуум-терапии
| Параметры измерения | До вакуум-терапии | После вакуум-терапии | р |
|---|---|---|---|
| Показатели микроциркуляции | 4,7±2,5 apu | 10,3±1,7 apu | р ≤ 0,05 |
| Окружность голени в средней трети | 32,4±2,7 см | 27,1±1,4 см | р ≤ 0,05 |
Из таблицы следует, что вакуум-терапия улучшает микроциркуляцию пораженных тканей на 54,4 % и уменьшает на 25,7 % отек тканей за счет удаления межклеточной жидкости. Это помогает раннему очищению и развитию грануляционной ткани, что в конечном итоге ускоряет заживление раны.
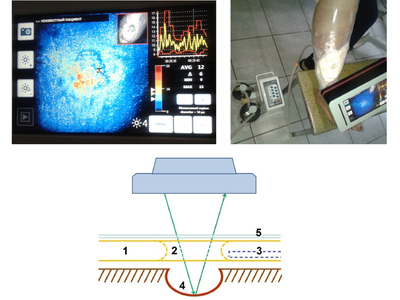
Пониженное атмосферное давление усиливает приток крови к зоне вакуума, тем самым усиливается фагоцитоз, рана быстрее очищается и заживает. Однако, при микроангиопатиях как атеросклеротического так и диабетического генеза проницаемость капиллярного русла страдает. Поэтому очень важно оценить степень разрежения для улучшения микроциркуляции и регулировать ее в динамике в режиме реального времени. При выполнении стандартного метода оценить это не представляется возможным, так как раневая поверхность закрыта повязкой. Предлагаем способ «управляемой микроциркуляции» (рис. 4) в ране при вакуум–терапии в режиме реального времени. Для этого в подгузнике (1) выкраиваем окно (2), между подгузником и повязкой (4) вставляем дренажную трубку (3), отводящую воздух, всю конструкцию изолируем пленочным материалом (5). Через сформированное окно допплеровским дистанционным флоуметром LDI (Швейцария) выполняем функционально-метаболическую визуализацию (сочетая визуализацию микроциркуляторного русла со стимуляцией пациента — изменение температурного режима, применения вазоактивных проб, лекарственные нагрузки, кислородные пробы и т. д.)
Исследование проведено на 30 пациентах (мужчин — 16, женщин — 14 ). Средний возраст — 64±12,5 лет. Микроангиопатия атеросклеротического генеза — у 10 больных, диабетическая — у 10 пациентов, флебологическая — у 10.
Динамическое наблюдение за параметрами микроциркуляции позволяет своевременно выполнить ее коррекцию путем подбора режима отрицательного давления, применения медикаментозной терапии и т. д. Проведенное исследование показало, что пленочное покрытие при прохождении лазерного пучка не искажает результаты исследования микроциркуляции.
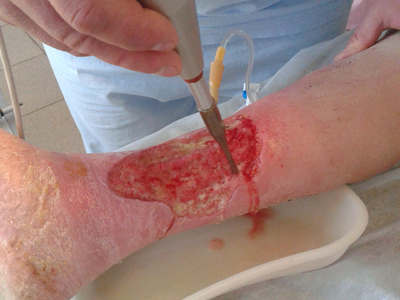
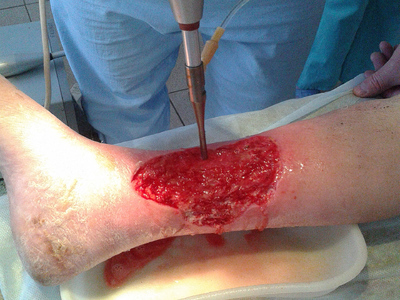
Непосредственно перед наложением перфорированного аутодермального лоскута воспринимающее ложе обрабатывали антисептиком с учетом чувствительности флоры раневой поверхности с помощью ультразвуковой кавитации (рис. 5, 6).
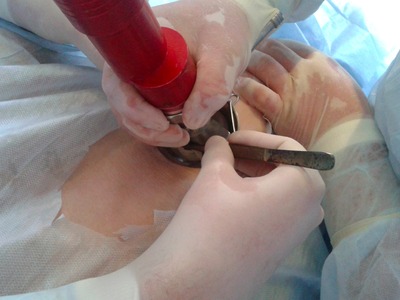
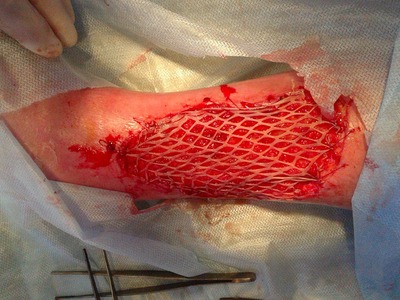
Затем дисковым дерматомом под местной анестезией раствором новокаина 0,5 % (80,0) выполняли забор аутокожи (рис. 7), перфорировали его (рис. 8) и пересаживали на гранулирующую ткань язвенной поверхности (рис. 9)
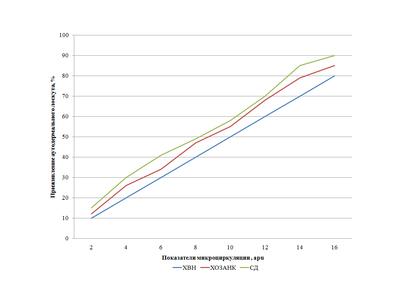
В доступной нам литературе мы не нашли показаний к дермопластике с учетом микроциркуляции грануляций. Поэтому изучили влияние микроциркуляции грануляционной ткани в язвенной поверхности у больных с сахарным диабетом, хронической венозной недостаточностью и хронической ишемией конечности на приживаемость кожного аутотранстплантата. Полученные данные представлены на рис. 10 (по вертикали — показатели приживления аутодермального лоскута, выраженный в %, по горизонтали — показатели микроциркуляции, представленные в apu).
Из рисунка видно, что с увеличением показателей микроциркуляции возрастает доля приживляемости аутотрансплантата, причем у больных сахарным диабетом она несколько замедлена, по-видимому, это связано с более выраженным поражением микроциркуляторного русла при данной патологии. Оптимальными показателями микроциркуляции грануляционной ткани гарантирующими прижевление аутокожи явились значения от 14,3±1,17 apu до 16,5±1,5 apu.
Самостоятельное закрытие гигантских трофических дефектов нижних конечностей весьма проблематично и обычно заканчивается грубым келлоидом, уродующим ногу и нарушающим функцию нижних конечностей. Применение аутодермопластики значительно облегчает эту задачу. Применение нашей методики данного оперативного пособия в лечении грубых дефектов нижних конечностей показало значительное преимущество перед традиционными методами (табл. 2).
Таблица 2. Показатели приживления аутокожи при закрытии язвенных дефектов при гигантских трофических язвах в основной и контрольной группах, %
| Заболевание | Основная группа | Контрольная группа |
|---|---|---|
| Сахарный диабет n-20 | 93±3,7* | 54±8,3* |
| ХОЗАНКn-10 | 87±4,1* | 67±4,8* |
| ХВНn-10 | 80,1±2,8* | 71±3,2* |
* — p ≤ 0,005
Список литературы
Похожие статьи
Статья, описывающая метод ультразвуковой кавитации ран.
В статье описан принцип лимфотропной терапии и ее клиническое применение при рожистом воспалении.
В данной статье даётся описание вакуум-терапии, как современного эффективного метода лечения трофических язв
Осложнения ран. Основные принципы лечения
Ранения могут сопровождаться разнообразными осложнениями, как сразу после нанесения ран, так и в отдаленные сроки. К осложнениям ран относятся:
· Развитие травматического или геморрагического шока – является наиболее ранним и грозным осложнением. В отсутствие немедленной помощи становится причиной неблагоприятного исхода.
· Серомы – скопления раневого экссудата в раневых полостях, опасные возможностью нагноения. При развитии серомы необходимо обеспечить эвакуацию жидкости из раны.
· Раневые гематомы – образуются вследствие неполной остановки кровотечения. Гематомы являются потенциальными очагами инфекции, кроме того, сдавливая окружающие ткани, приводят к их ишемии. Их необходимо удалять с помощью пункции или при ревизии раны.
· Некрозы окружающих тканей – развиваются при нарушении кровоснабжения в соответствующей области при травматизации тканей во время операции или неправильном наложении швов. Влажные некрозы кожи необходимо удалять из-за опасности появления глубоких скоплений гноя. Поверхностные сухие некрозы кожи не удаляют, так как они выполняют защитную функцию.
· Раневая инфекция – ее развитию способствуют высокий уровень контаминации и высокая вирулентность попавшей в рану микрофлоры, наличие в ране инородных тел, некрозов, скоплений жидкости или крови, повреждение при ранении костей, нервов, сосудов, хроническое нарушение местного кровоснабжения, а также поздняя хирургическая обработка и общие факторы, влияющие на течение раневого процесса. В экспериментальных и клинических исследованиях установлено, что в большинстве случаев для развития инфекционного процесса в ране необходимо, чтобы ее контаминация превысила критический уровень, составляющий 105-106 микроорганизмов на 1 грамм ткани. Среди общих факторов, способствующих развитию раневой инфекции, важную роль играет значительная кровопотеря, развитие травматического шока, предшествующее голодание, авитаминозы, переутомление, наличие сахарного диабета и некоторых других хронических заболеваний.
При попадании в рану с землей, пылью, инородными телами Cl. Tetani возможно развитие столбняка. В отсутствие специфической профилактики вероятность заболевания столбняком при наличии контаминированных ран достигает 0, 8%. Через укушенные раны в организм может проникать вирус бешенства.
· Осложнения рубцов – образование гипертрофированных рубцов и келоидов. Гипертрофированные рубцы развиваются при склонности к избыточному образованию рубцовой ткани и чаще всего при расположении раны перпендикулярно к линии Лангера. Келоиды в отличие от гипертрофированных рубцов имеют особую структуру и распространяются за пределы границ раны. Осложнения рубцов ведут не только к косметическим, но и к функциональным дефектам, таким как нарушение ходьбы или функций верхней конечности из-за ограничения объема движений в суставах. Хирургическая коррекция показана при гипертрофированных рубцах с нарушением функции, однако при келоидах она нередко приводит к ухудшению результата лечения.
· Длительно существующие хронические раны могут осложниться развитием малигнизации. Диагноз подтверждает биопсия тканей раны. Лечение оперативное – необходимо радикальное иссечение в пределах здоровых тканей.
Основные принципы лечения ран
Лечение при ранениях обычно проходит в два этапа – этап первой помощи и этап квалифицированной помощи.
¨ Этап первой помощи
При оказании первой помощи на месте ранения решаются две основные задачи: остановка кровотечения и предотвращение дальнейшей микробной контаминации. Первая помощь включает в себя применение доступных методов временной остановки кровотечений, обезболивание, наложение защитной повязки и транспортную иммобилизацию. На этом этапе не следует промывать рану и удалять из нее инородные тела.
¨ Этап квалифицированной помощи
На этапе госпитальной помощи решаются следующие задачи:
· профилактика и лечение раневых осложнений;
· ускорение процесса заживления;
· восстановление функций поврежденных органов и тканей.
Основные принципы лечения ран:
· строгое соблюдение асептики на всех этапах лечения;
· обязательная хирургическая обработка;
· активное дренирование;
· максимально раннее закрытие ран первичными или вторичными швами или с помощью аутодермопластики;
· целенаправленная антибактериальная и иммуннотерапия, коррекция системных нарушений.
Для выбора адекватной тактики лечения ран необходима тщательная оценка ее состояния, при этом оцениваются:
· Локализация, размер, глубина раны, повреждения нижележащих структур, таких как фасции, мышцы, сухожилия, кости.
· Состояние краев, стенок и дна раны, а также окружающих тканей, наличие и характеристика некротических тканей.
· Время, прошедшее с момента ранения.
¨ Лечение контаминированных ран
Риск развития раневых осложнений при наличии контаминированных ран гораздо выше, чем при асептических ранах. Лечение контаминированных ран состоит из следующих этапов:
В целях профилактики столбняка вакцинированным пациентам вводят 0, 5 мл столбнячного адсорбированного анатоксина, невакцинированным пациентам – 1 мл анатоксина и 3000 МЕ противостолбнячной сыворотки. Из-за опасности развития анафилактических реакций на белок введение противостолбнячной сыворотки производится по Безредко: сначала 0, 1 мл разбавленной сыворотки вводится внутрикожно, при величине папулы менее 10 мм через 20 минут вводится 0, 1 мл неразведенной сыворотки подкожно, и только при отсутствии реакции на подкожное введение через 30 минут вводится вся доза подкожно.
При укусах животных (собак, лис, волков и др. ), подозрительных на бешенство, или попадании их слюны на поврежденные ткани нельзя производить первичную хирургическую обработку раны. Рана только промывается и обрабатывается антисептиком. Швы не накладываются. Необходим курс подкожного введения антирабической вакцины, который выполняется в специализированных антирабических пунктах, и проведение профилактики столбняка. При наличии поверхностных повреждений (ссадины, царапины) любой локализации кроме области головы, шеи, кистей рук, пальцев ног и гениталий, нанесенных домашними животными, культуральная очищенная концентрированная антирабическая вакцина (КОКАВ) вводится по 1 мл немедленно, а также на 3, 7, 14, 30 и 90 дни. Но если при наблюдении за животным оно остается здоровым в течение 10 суток, то лечение прекращают после 3 инъекции.
При попадании слюны животных на слизистые оболочки, при локализации укусов в области головы, шеи, кистей рук, пальцев ног и гениталий, а также при глубоких и множественных укусах и любых укусах диких животных, кроме введения КОКАВ необходимо немедленное введение антирабического имунноглобулина (АИГ). Гетерологический АИГ назначается в дозе 40 МЕ на кг массы тела, гомологичный – в дозе 20 МЕ на кг массы тела. Большая часть дозы должна быть инфильтрирована в ткани, окружающие рану, остальная часть вводится внутримышечно. Если возможно наблюдение за животным, и оно в течение 10 суток остается здоровым, то введение КОКАВ прекращают после 3 инъекции.
· Во всех случаях контаминированных ран, кроме небольших поверхностных повреждений и случаев, когда имеются косметические и функциональные противопоказания, обязательно проведение первичной хирургической обработки (ПХО) с рассечением раны, ревизией раневого канала, иссечением краев, стенок и дна раны. Цель ПХО в полном удалении нежизнеспособных и контаминированных тканей. Чем позже производится ПХО, тем ниже вероятность предупреждения инфекционных раневых осложнений.
ПХО не проводится при локализации ран на лице, так как приводит к увеличению косметического дефекта, а хорошее кровоснабжение данной области обеспечивает низкий риск нагноений и активное заживление ран. При обширных ранах волосистой части головы выполнение ПХО в полном объеме может привести к невозможности сопоставления краев и закрытия раны. Не подлежат ПХО также колотые непроникающие раны без повреждения крупных сосудов и укушенные раны при подозрении на возможность проникновения вируса бешенства. ПХО может завершаться наложением первичных швов – с ушиванием наглухо либо, при наличии факторов риска нагноения раны, – с оставлением дренажей.
Предпочтительно проточно-промывное дренирование ушитых ран с последующим диализом эффективными антисептиками. Проточно-промывное дренирование осуществляется установкой встречных перфорированных дренажей, по одному из которых вводится лекарственное средство, по другому осуществляется отток. Введение препаратов может быть струйным и капельным, дробным или постоянным. Отток при этом может осуществляться пассивным и активным способом – с помощью вакуумирования.
Данный метод предохраняет раны от вторичного обсеменения, способствует более полному удалению отделяемого, создает условия управляемой абактериальной среды и благоприятные условия для заживления ран. При дренировании необходимо соблюдать несколько общих принципов. Дренаж устанавливают в отлогих местах раневой полости, где максимально скопление жидкости. Выведение дренажной трубки через контрапертуру предпочтительнее, чем через рану, так как дренаж, являясь инородным телом, мешает нормальному заживлению раны и способствует ее нагноению.
При высоком риске развития нагноения раны, например, при наличии резких изменений окружающих тканей, показано наложение первично-отсроченных швов, в том числе провизорных. Как и первичные, эти швы накладываются на рану до развития грануляционной ткани, обычно на 1-5 сутки после ПХО при стихании воспалительного процесса. Заживление таких ран протекает по типу первичного натяжения. Швы не накладываются только после обработки огнестрельных ран и при невозможности сопоставления краев раны без натяжения, в последних случаях показано максимально раннее закрытие раневого дефекта с помощью реконструктивной операции.
· Антибиотикопрофилактика проводится по той же схеме, что и при «грязных» оперативных вмешательствах. Требуется 5-7 дневный курс введения антибиотиков.
· Антисептикопрофилактика предполагает использование эффективных антисептиков на всех этапах операции и при уходе за раной. При обработке ран могут применяться хлоргексидин, гипохлорит натрия, диоксидин, лавасепт, перекись водорода, перманганат калия и другие антисептики. Такие препараты, как фурацилин, риванол, хлорамин, в настоящее время не рекомендуются для использования в хирургических отделениях, так как госпитальная микрофлора устойчива к ним практически повсеместно.
· Ведение раны после проведения ПХО при наложении швов аналогично ведению операционных ран. Выполняется регулярная смена асептических повязок и уход за дренажами. Лечение открытых ран после ПХО производится, как и лечение гнойных ран, в соответствии с фазами течения раневого процесса.
¨ Лечение гнойных ран
· Во всех случаях инфицированных ран, когда нет особых функциональных противопоказаний, производится вторичная хирургическая обработка (ВХО). Она заключается во вскрытии гнойного очага и затеков, эвакуации гноя, иссечении нежизнеспособных тканей и обязательном обеспечении адекватного дренирования раны. Если после проведения ВХО рана не ушивалась, в последующем возможно наложение вторичных швов. В отдельных случаях при радикальном иссечении гнойника при ВХО могут быть наложены первичные швы с обязательным дренированием раны. Предпочтительно проточно-промывное дренирование. При наличии противопоказаний к проведению ВХО ограничиваются мероприятиями по обеспечению адекватной эвакуации экссудата.
· Дальнейшее местное лечение гнойных ран зависит от фазы течения раневого процесса.
В фазе воспаления основные задачи лечения – борьба с инфекцией, адекватное дренирование, ускорение процесса очищения раны, снижение системных проявлений воспалительной реакции. Основой является лечение повязками. Для всех ран, заживающих вторичным натяжением, стандартным методом лечения считается влажная обработка. Сухая обработка с наложением на рану сухих стерильных салфеток используется только для временного покрытия ран и обработки ран, заживающих первичным натяжением.
Смена повязок должна происходить при адекватном обезболивании. Частота смены повязок зависит от состояния раны. Обычно требуется 1-2 смены повязок в день, гидроактивные повязки типа «Гидросорба» могут оставаться на ране несколько дней, необходимость немедленной смены повязки возникает в следующих случаях: пациент жалуется на боль, развилась лихорадка, повязка промокла или загрязнилась, нарушилась ее фиксация. На каждой перевязке рану очищают от гноя и секвестров, иссекают некрозы и промывают антисептиками. Для промывания раны могут использоваться хлоргексидин, гипохлорит натрия, диоксидин, лавасепт, перекись водорода, озонированные растворы. Для ускорения некролиза применяются протеолитические ферменты, УЗ-кавитация, вакуумная обработка раны, обработка пульсирующей струей. Из физиотерапевтических процедур показано УФО раны, электро- и фонофорез с антибактериальными и аналгезирующими веществами.
В фазе регенерации основные задачи лечения – продолжение борьбы с инфекцией, защита грануляционной ткани и стимуляция процессов репарации. Необходимость в дренировании уже отсутствует. Повязки, накладываемые в фазу регенерации, должны защищать рану от травматизации и инфекции, не склеиваться с раной и регулировать влажность среды в ране, препятствуя как высыханию, так и избыточной влажности. Применяют повязки с жирорастворимыми антибактериальными мазями, стимулирующими веществами, современные атравматичные повязки.
· Общее лечение гнойных ран включает антибактериальную терапию, дезинтоксикацию, иммуннотерапию, симптоматическое лечение.
Антибактериальная терапия применяется в 1-2 фазах раневого процесса. Препарат необходимо назначать с учетом чувствительности микрофлоры раны. Показано системное введение антибиотиков, топическое введение в настоящее время не рекомендуется. Первичный эмпирический выбор антибактериальной терапии до получения результатов чувствительности должен быть направлен против типичных возбудителей, которыми являются стафилококки, стрептококки и грамотрицательные аэробные бактерии.
Детоксикация применяется при наличии системных проявлений воспалительного процесса. Используются инфузии солевых растворов, детоксицирующих растворов, форсированный диурез, в тяжелых случаях – экстракорпоральная детоксикация.
Иммунокорригирующая терапия может быть специфическая (вакцинами, сыворотками, анатоксинами) и неспецифическая. Часто применяются столбнячный анатоксин, противостолбнячная и противогангренозная сыворотка, противостолбнячный и антистафилококковый гамма-глобулин. Из средств неспецифической иммунотерапии у больных с гнойными ранами используются только иммуномодуляторы, причем лишь при наличии иммунных нарушений и обязательно в комплексе с антимикробным препаратом, так как они обостряют течение инфекции. Синтетические иммуномодуляторы, такие как диоцефон, полиоксидоний, являются наиболее перспективными. Полиоксидоний имеет свойства не только восстанавливать нарушенный иммунный ответ, но и сорбировать токсины, а также является антиоксидантом и мембраностабилизатором. Обычно назначается по 6 мг 2 раза в неделю, полный курс 5-10 инъекций.
¨ Профилактика инфекционных осложнений операционных ран
Операционные раны наносятся в условиях, минимизирующих риск раневых осложнений. Кроме того, до нанесения раны имеется возможность проведения профилактики раневых осложнений. Профилактика осложнений операционных ран включает:
· Проведение подготовки к операции
Перед плановой операцией проводится тщательное обследование пациента, в ходе которого выявляются имеющиеся факторы риска раневых осложнений. При оценке степени риска учитывается возраст, состояние питания, иммунный статус пациента, сопутствующие заболевания, нарушения гомеостаза, предшествующее медикаментозное лечение, состояние тканей в зоне предполагаемого разреза, вид и длительность предстоящего оперативного вмешательства. Производится коррекция имеющихся нарушений и непосредственная подготовка больного к операции с учетом требований асептики.
При операциях на толстой кишке, а также при обширных оперативных вмешательствах у крайне тяжелых больных для профилактики инфекционных осложнений проводится селективная деконтаминация кишечника. Селективная деконтаминация кишечника снижает риск энтерогенного инфицирования, происходящего в результате транслокации кишечных микроорганизмов. Обычно используется сочетание аминогликозида или фторхинолона с полимиксином и амфотерицином В или флуконазолом.
С каждым днем пребывания в стационаре увеличивается обсемененность пациента возбудителями госпитальных инфекций, поэтому этап стационарной предоперационной подготовки не следует затягивать без необходимости.
· Тщательное соблюдение оперативной техники
При выполнении оперативного вмешательства необходимо аккуратное обращение с тканями, тщательный гемостаз, сохранение кровоснабжения тканей в области раны, облитерация образующегося «мертвого» пространства, сопоставление краев раны и их сшивание без натяжения. Швы не должны быть ишемизирующими, но должны обеспечивать полное смыкание краев раны. По возможности, шовный материал, оставляемый в ране, должен быть рассасывающимся и монофиламентным. Кроме того, большую роль играет длительность операции. С ее увеличением возрастает степень контаминации раны и восприимчивость тканей к возбудителям раневой инфекции за счет подсыхания тканей, нарушения кровоснабжения, реактивного отека.
· Антибиотикопрофилактика
Антибиотикопрофилактика инфекционных раневых осложнений зависит от вида оперативного пособия. При чистых операциях она показана только при наличии факторов, неблагоприятно влияющих на течение раневого процесса, таких как имуннодефицитные состояния, сахарный диабет, прием имуннодепрессантов. При большинстве чистых и условно-чистых операций, а также при загрязненных вмешательствах на верхних отделах ЖКТ для антибиотикоприфилактики могут использоваться цефалоспорины 1-2 поколения, такие как цефазолин или цефуроксим. При загрязненных операциях на толстой кишке, желчевыводящей системе и внутренних половых органах показано применение защищенных аминопенициллинов или цефалоспоринов 1-2 поколения в сочетании с метронидазолом.
При проведении периоперационной профилактики используются средние терапевтические дозы антибиотиков. Первую дозу препарата вводят внутривенно за 30-60 минут до кожного разреза, обычно во время вводной анестезии. При длительности операции более 2-3 часов требуется повторное введение антибиотика для поддержания его терапевтической концентрации в тканях в течение всего оперативного вмешательства. В большинстве случаев продолжительность введения антибиотиков не превышает 24 часов, однако наличие дополнительных факторов риска обуславливает необходимость продления профилактики до 3 суток. При «грязных» вмешательствах показан полноценный курс антибиотикотерапии, который следует начинать еще в предоперационном периоде.
· Антисептикопрофилактика
· Дренирование операционных ран
Дренирование операционных ран проводится по определенным показаниям. Оно необходимо при невозможности облитерации образующегося после операции «мертвого пространства», при большой площади раневой поверхности подкожно-жировой клетчатки, при использовании искусственных материалов для пластики апоневроза и в некоторых других случаях, создающих предпосылки для образования сером. Дренирование также обязательно при радикальном иссечении гнойников с ушиванием послеоперационной раны. Предпочтительно аспирационное или проточно-промывное дренирование, при этом обязателен правильный уход за дренажной системой в послеоперационном периоде.
· Правильное ведение раны в послеоперационном периоде
Назначается холод местно сразу после операции, адекватное обезболивание, производится регулярная смена асептических повязок и уход за дренажами, по показаниям – диализ и вакуумирование раны, физиотерапия и прочие мероприятия.
¨ Контроль лечения ран
Эффективность лечения ран оценивается по динамике общих и местных признаков воспаления. Ориентируются на стихание лихорадки, лейкоцитоза, болей в области раны, нормализацию общего самочувствия больного. Во время перевязок визуально оценивают состояние швов, наличие и распространенность гиперемии и отека в окружности раны, некрозов краев раны, вид раневого отделяемого и грануляций. Для контроля течения раневого процесса при лечении дренированных ран могут применяться инструментальные методы исследования.
Используется эндоскопический метод осмотра раны с одновременной биопсией подкожно-жировой клетчатки для бактериологического исследования. При этом во время перевязки через дренаж послеоперационной раны вводится оптическая трубка эндоскопа с торцевой оптикой диаметром 3-6 мм, оценивается наличие раневого экссудата, участков некроза, фибрина, затем берется биопсия. Степень обсемененности ткани раны определяется с использованием экспресс-методик, например, методом фазово-контрастной микроскопии. После взятия биопсии раневой канал заполняют физиологическим раствором для оценки правильности расположения дренажей и направления потока жидкости при ее струйном введении.
Благоприятными эндоскопическими признаками течения раневого процесса и показанием к прекращению дренирования являются: наличие ярко-розовых грануляций, отсутствие гноя, некрозов, значительного количества фибрина, обсемененность ткани ниже критической. Вялые грануляции, наличие в ране большого количества экссудата и фибрина, а также высокая бактериальная обсемененность требуют продолжения диализа раны растворами антисептиков.
После удаления дренажных систем для оценки состояния раневого канала и окружающих тканей показано ультразвуковое сканирование. Благоприятными ультразвуковыми признаками течения раневого процесса являются:
· сужение раневого канала на следующие сутки после удаления дренажных трубок, визуализация его в виде неоднородной эхонегативной полоски к 3-5 суткам, отсутствие дилятаций и исчезновение канала к 6-7 суткам;
· равномерная эхогенность окружающих тканей, отсутствие в них дополнительных образований.
Неблагоприятными ультразвуковыми признаками течения раневого процесса являются дилятация дренажного канала и повышение эхогенности окружающих тканей с появлением в них дополнительных образований. Данные симптомы указывают на развитие гнойно-воспалительных раневых осложнений еще до появления их клинических признаков.
При лечении гнойной раны необходим ежедневный контроль за течением раневого процесса. При продолжающейся экссудации и вялой грануляции требуется коррекция лечения. Кроме визуальной оценки состояния раны и оценки выраженности общих клинических и лабораторных симптомов применяются различные методы контроля за динамикой микробного пейзажа, уровня обсемененности и регенераторных процессов в тканях: бактериологические, цитологические, современные высокоточные – газожидкостная хроматография, тесты с использованием ферментных систем и прочие.