Что такое псевдокиста поджелудочной железы хвоста
Ложная киста поджелудочной железы (K86.3)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Период протекания
Образуется спустя 1-4 недель после начала острого панкреатита.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Общепринятая классификация отсутствует.
При описании используются следующие параметры:
1. Локализация:
— в головке пожелудочной железы (15%);
— в теле и хвосте (85%).
2. Число:
— единичная;
— множественные.
3. Размер:
— малые;
— большие ;
— гигантские.
4. Осложнения (см. соответствующем разделе).
Этиология и патогенез
Клиническая картина
Cимптомы, течение
Следует предполагать наличие псевдокист при наличии следующих проявлений:
Диагностика
1. Факт наличия диагноза панкреатита.
3. Компьютерная топография более чувствительна по сравнению с УЗИ. КТ позволяет проводить дифференциальную диагностику псевдокист. Кроме этого возможна пункция и дренирование псевдокист под контролем КТ.
4. Магнитно-резонансная томография. Данных о применении МРТ в диагностике псевдокист мало, но они позволяют отнести метод к необходимым в ряде случаев острого панкреатита. Преимущество МРТ по сравнению с МДКТ (мультидетекторной компьютерной томографией) при оценке перипанкреатических жидкостных скоплений является то, что твердые включения могут быть более легко оценены именно с помощью МРТ. Это может помочь отличить вызванные панкреатитом накопления жидкости от других кистозных поражений, а также выбрать методы дренирования, которые будет использоваться. Еще одним преимуществом МРТ является то, что при этой методике не используется ионизирующее излучение.
При контрастировании использование Т2-взвешенных последовательностей может быть очень полезным в оценке поджелудочной железы, а также при наличии жидкости внутри паренхимы поджелудочной железы (данный факт позволяет предположить некроз).
Таким образом, МРТ предлагает диагностические возможности похожие на МдКТ, но с лучшим изображением камней и системы поджелудочных и желчных протоков.
К недостаткам МРТ можно отнести ее недоступность.
Лабораторная диагностика
2. Лабораторной диагностике также подвергается жидкость, полученная при пункции псевдокисты. Определяются содержание белка, клеточных элементов (в т.ч. атипичных), проводится бакпосев.
Дифференциальный диагноз
Осложнения
3. Панкреатический асцит. Источник жидкости псевокиста в 70%, проток поджелудочной железы в 10-20%. Прилабораторном исследовании асцитической жидкости в ней обнаруживается большое количество амилазы и белка.
4. Свищи в основном являются следствием черезкожного дренирования псевдокисты. Как правило закрываются самостоятельно. При значительном отделяемом может понадобиться хирургическое вмешательство.
5. Обьструкция псевдокистой различных отделов ЖКТ, нижней полой вены, мочевых путей. Требуется экстренная операция.
Лечение
Медикаментозное
1. Назначение окреотида при образовании свища (вопрос остается дискутабельным).
2. Восполнение объема циркулирующей крови и внутрисосудистой жидкости при кровотечениях.
Хирургическое
1. Чрескожное дренирование через катетер.
Показания:
— пациенты низкой группы риска (шкалы APACHE, GLSGO);
— незрелость псевдокисты;
— инфицирование псевдокисты;
— предшествующая четкая визуализация анатомических особенностей протоков с применением эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) или магнитно-резонансной холангиопанкреатографии (МРХПГ).
2. Эндоскопическое дренирование.
Показания:
— псевдокисты небольшого размера;
— локализация псевдокисты в головке поджелудочной железы.
3. Хирургичекое дренирование.
Показания:
— неэффективность чрескожного и эндоскопического дренирования;
— множественные псевдокисты;
— гигантские псевдокисты;
— другие осложнения острого панкреатита;
— подозрение на опухоль.
Дренирование жидкостных образований, не оформившихся в кисту, обязательно не всегда. Подобные жидкостные скопления образуются более чем в половине случаев острого панкреатита с тяжестью выше средней. В большинстве случаев (65%) выпот рассасывается в течение 6 недель. Выпот, как правило, не связан с протоками поджелудочной железы, поэтому концентрация ферментов в нем относительно низкая.
Если образование (неоформленная псевдокиста) сохраняется более 6 недель и вызывает клинические проявления (боль, желтуху, температуру и прочие) следует подумать об осложнениях (обструкция, инфицирование) и выбирать тактику как при сформировавшейся псевдокисте.
Ложная киста поджелудочной железы
МКБ-10
Общие сведения
Ложная киста поджелудочной железы относится к опухолеподобным процессам. Данная патология представляет серьезную проблему в гастроэнтерологии, тесно связанную с увеличением заболеваемости населения острыми и хроническими панкреатитами, которые являются основной причиной формирования псевдокист. При алкогольном панкреатите ложные кисты поджелудочной железы образуются у 34-50% пациентов.
Псевдокисты склонны к нагноению, перфорации, малигнизации, образованию плохо поддающихся лечению внутренних и наружных свищей, чем обусловлена высокая летальность при данной патологии – до 53%. Клиническая картина псевдокисты часто маскируется под обострение основного заболевания, в ряде случаев ложные кисты являются интраоперационными находками. Несмотря на постоянное совершенствование методик лечения, в том числе микрохирургических, на сегодняшний день отсутствует единый лечебно-диагностический алгоритм и «золотой стандарт» лечения пациентов.
Причины ложной кисты поджелудочной железы
Наиболее часто формированию панкреатических псевдокист предшествует острый и хронический панкреатит, при этом острая форма сопровождается формированием полости в паренхиме железы в половине, а хроническая – в 80% случаев. В зоне повреждения паренхимы органа происходят деструктивные изменения, отграничение воспалительной массы с ее уплотнением и последующим разрастанием в строме соединительной ткани. Тканевой детрит постепенно уничтожается иммунными клетками, и на его месте остается полость без эпителиальной выстилки.
Иногда псевдокисты образуются при ограничении воспалительного процесса вследствие применения высоких дозировок ингибиторов панкреатических ферментов. Такие ложные кисты протекают на фоне хронического панкреатита. Редкой причиной формирования ложных кист поджелудочной железы является атеросклероз сосудов данного органа.
Классификация ложных кист поджелудочной железы
Панкреатические псевдокисты классифицируют по этиологии: возникающие после деструктивного панкреатита, посттравматические и другие. В зависимости от локализации различают псевдокисты головки, тела и хвоста панкреас.
Отдельно выделяют 4 стадии псевдокист, образующихся на месте очага деструкции паренхимы органа:
В практической гастроэнтерологии чаще используется следующая классификация псевдокист:
Симптомы ложной кисты поджелудочной железы
Ведущим симптомом панкреатической псевдокисты является боль. Ее характеристики зависят от размера, локализации, а также стадии формирования полости. Наиболее интенсивную боль испытывают пациенты в первом периоде «созревания» псевдокисты, когда происходят деструктивные процессы в паренхиме органа. Через некоторое время боль стихает, становится тупой. У некоторых пациентов остается только ощущение дискомфорта. В дальнейшем возможны повторные болевые приступы, которые связаны с гипертензией в протоках поджелудочной железы. Значительное усиление боли может свидетельствовать о развитии таких осложнений, как разрыв, нагноение, кровоизлияние в полость псевдокисты.
Локализация болевых ощущений зависит от расположения псевдокисты: при образовании в области головки панкреас боли возникают в правом подреберье, тела и хвоста – в эпигастрии и левом подреберье. Некоторых пациентов беспокоят постоянные боли, что может быть связано с давлением псевдокисты на солнечное сплетение. В таких случаях ощущения усиливаются при смене положения тела, физических нагрузках, давлении поясом одежды. Характерны также диспепсические жалобы: тошнота, рвота, ухудшение аппетита.
Диагностика ложной кисты поджелудочной железы
При проведении рентгенографии органов брюшной полости возможно обнаружение тени псевдокисты, а также смещения двенадцатиперстной кишки или желудка. Более информативна ультразвуковая диагностика. УЗИ поджелудочной железы позволяет визуализировать ложную кисту, оценить ее локализацию и размеры, в некоторой степени – связь с протоковой системой, а также наличие или отсутствие осложнений (нагноения, кровоизлияния в полость). В случае сдавления холедоха выявляется расширение желчных протоков, при портальной гипертензии – селезеночной и воротной вен. При малигнизации псевдокисты визуализируются неровные контуры ее стенки.
Эзофагогастродуоденоскопия проводится с целью выявления косвенных признаков воспалительного процесса в поджелудочной железе, сдавления желудка и двенадцатиперстной кишки: над участками сдавления определяются эрозии слизистой оболочки, может быть обнаружено варикозное расширение вен пищевода.
Важным методом диагностики панкреатических псевдокист является эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Данный метод исследования позволяет оценить связь полости псевдокисты с протоковой системой, что играет определяющую роль в выборе лечебной тактики. Однако в связи с тем, что существует высокий риск инфицирования полости в ходе исследования, ЭРХПГ проводится исключительно перед хирургическим вмешательством для выбора метода лечения.
Для окончательной верификации диагноза, детальной оценки состояния ложной кисты поджелудочной железы и ее содержимого выполняются такие диагностические исследования, как МРТ поджелудочной железы, цитологическое исследование содержимого кисты. Дифференциальная диагностика проводится с ретенционными кистами, доброкачественными кистомами, злокачественными опухолями поджелудочной железы.
Лечение ложной кисты поджелудочной железы
Тактика лечения панкреатической псевдокисты зависит от стадии ее формирования, локализации, этиологии, а также связи с протоковым аппаратом. С целью уменьшения секреции в полость и купирования воспалительного процесса на всех этапах развития псевдокист назначается диетотерапия (стол №5 по Певзнеру), а также фармакотерапия, способствующая достижению «функционального покоя» поджелудочной железы (применяются блокаторы Н2-гистаминовых рецепторов, ингибиторы протонной помпы, холинолитики). В некоторых случаях (особенно при наличии хорошего сообщения псевдокисты с вирсунговым протоком) такого лечения достаточно для резорбции ложной кисты. Но даже при крупных псевдокистах, не связанных с протоками, на первом этапе именно консервативное лечение является ведущим, поскольку на фоне выраженных деструктивных процессов с большим количеством некротических масс хирургическое лечение может привести к осложнениям.
На данном этапе фармакотерапия комбинируется с ранним чрескожным пунктированием с установкой катетера. Катетер может находиться в полости псевдокисты до нескольких месяцев, что дает возможность выполнять промывание антисептическими растворами, аспирацию содержимого, а также пломбирование полости силиконовыми быстротвердеющими композициями. До формирования фиброзной капсулы псевдокисты применяется выжидательная тактика, которая обоснована и при бессимптомных ложных кистах поджелудочной железы. При этом активные методы применяются только при появлении клинических симптомов (сдавление соседних органов, боль).
Во втором и последующих периодах формирования псевдокисты ведущим методом лечения является дренирование. В настоящее время в клинической практике более часто применяются эндоскопические малоинвазивные методы, включающие цистогастростомию и цистодуоденостомию. В ходе данных вмешательств выполняется пункция стенки желудка или двенадцатиперстной кишки в области сдавления псевдокистой и установка стента, который может находиться в анастомозе несколько недель. Однако данные методы лечения имеют определенные недостатки: существует риск инфицирования псевдокисты с попаданием химуса в ее полость, раздражения слизистой пищеварительной трубки, кровотечения, а также рубцевания соустья, что приводит к рецидивам.
Хирургическое лечение показано при больших размерах ложных кист поджелудочной железы (более 6-7 сантиметров в диаметре), быстром их увеличении, длительно существующих полостях, большом количестве детрита в полости, а также при травматической этиологии. Также операция проводится при нагноении, перфорации, кровотечении, формировании свищей, неэффективности других методов лечения. Для лечения панкреатических псевдокист выполняется наружное дренирование (вскрытие псевдокисты с вшиванием в рану передней брюшной стенки), внутреннее дренирование (вскрытие кисты, ее ушивание и наложение анастомоза с желудком, двенадцатиперстной или тощей кишкой), удаление кисты (цистэктомия или резекция части панкреас с псевдокистой).
Прогноз и профилактика
Прогноз при ложных кистах поджелудочной железы зависит от причины их развития и выбора оптимального метода лечения в каждом конкретном случае. Послеоперационная летальность при данной патологии очень высокая – около 50%. В то же время рецидивы после различных видов лечения, в том числе эндоскопических, развиваются в 30% случаев. Существует высокий риск таких осложнений, как кровотечение, нагноение, перфорация псевдокисты, формирование свищей, малигнизация. Профилактика панкреатических псевдокист сводится к предупреждению панкреатитов (отказу от употребления алкоголя, рациональному питанию), травм брюшной полости.
Применение ультразвукового исследования и компьютерной томографии в диагностике псевдокист поджелудочной железы при остром панкреатите
УЗИ аппарат RS85
Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Введение
В последние годы отмечено увеличение количества больных с псевдокистами ПЖ [2, 4, 6-10]. По статистическим данным, среднетяжелые и тяжелые (некротические) панкреатиты приблизительно в 50 % случаев осложняются образованием псевдокист, чаще это происходит на 2-5-й неделе от начала заболевания. Однако псевдокиста может развиться и значительно позже.
В свою очередь псевдокисты могут приводить к таким грозным осложнениям, как механическая желтуха, нагноение кисты, прорыв кисты в брюшную полость, прорыв кисты в плевральную полость, прорыв кисты в соседние органы брюшной полости, кровотечение в полость кисты.
Хирурги, пройдя период увлечения как консервативными, так и хирургическими методами лечения острого панкреатита и его осложнений, так и не пришли к единому мнению о преимуществах того или иного вида лечения.
Несмотря на разнообразие точек зрения, большинство авторов согласны с утверждением, что эффективность лечения этого заболевания зависит от своевременной верификации диагноза и правильного определения лечебной тактики. Высокая летальность при панкреонекрозе с формированием псевдокисты, отсутствие оптимальной диагностической и лечебной программы при различных формах острого панкреатита заставляют искать новые подходы в этой области.
Кисты ПЖ представляют собой осумкованные полости или ограниченные капсулой скопления жидкости (панкреатического секрета и тканевого детрита) в виде полостей, расположенных как в самой железе, так и в окружающих ее тканях, но непосредственно связанных с ней. Ложные кисты не имеют эпителия.
Псевдокисты могут быть одиночными и множественными, большими и маленькими. Форма и величина псевдокисты зависят от окружающих органов, на которые она давит, а также от размера протоков, по которым притекает и дренируется панкреатический сок. Большинство псевдокист связано с панкреатическим протоком и содержит большое количество пищеварительных ферментов.
Можно различать интрапанкреатические и парапанкреатические формы псевдокист. Панкреатический сок при некротическом панкреатите нередко изливается в сальниковую сумку и попадает между окружающими органами (поперечной ободочной кишкой, задней стенкой желудка и желудочно-ободочной связкой), формируя полость вне тела ПЖ. Изредка псевдокисты могут распространяться забрюшинно.
Стенки псевдокисты представлены прилегающими тканями, такими как желудок, поперечно-ободочная кишка, желудочно-толстокишечная связка и поджелудочная железа. Внутренняя выстилка псевдокисты представлена грануляционной и фиброзной тканью, отсутствие эпителиальной выстилки отличает ее от истинных кистозных образований ПЖ.
В формировании псевдокисты ПЖ различают 4 стадии.
Клиническую картину псевдокисты характеризует триада признаков: боли в эпигастральной области, наличие опухолевидного образования в животе, синдром функциональной недостаточности ПЖ. При осмотре пациента может пальпироваться образование в брюшной полости при больших размерах кисты.
УЗИ является первичным (скрининговым) методом в диагностике кист ПЖ, диагностируя кисты в 90 % случаев [11]. Благодаря УЗИ теперь известно, что приблизительно в половине случаев после приступа острого панкреатита формируется псевдокиста и в 40 % случаев она спонтанно резорбируется.
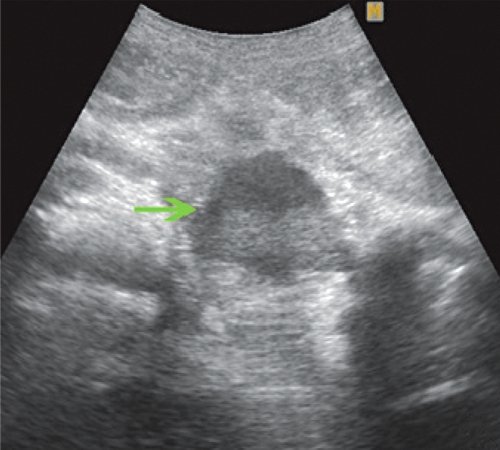
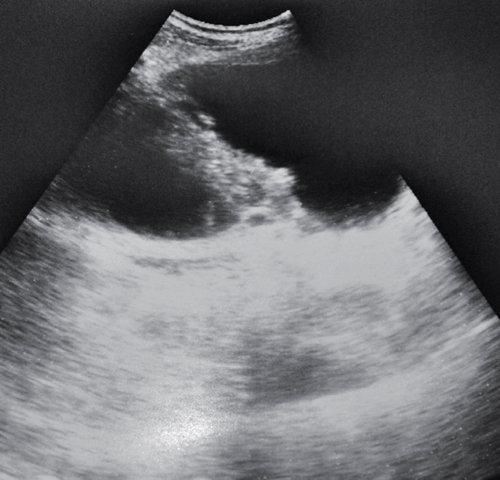
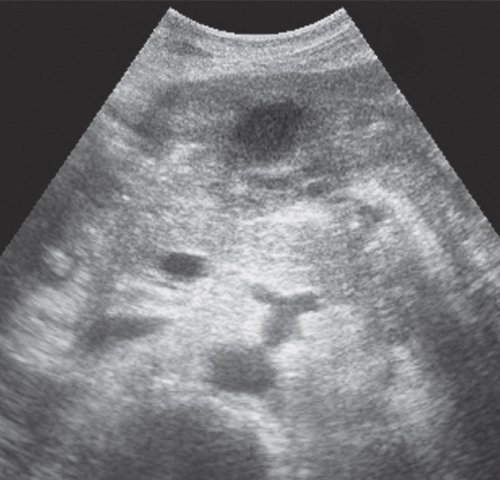
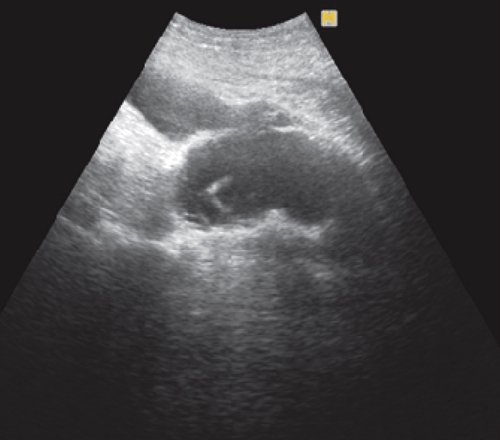
Ультразвуковая картина псевдокисты часто зависит от стадии ее развития. В I стадии псевдокисты чаще всего имеют неправильную форму, которая постепенно приближается к округлой. Стенка (капсула) псевдокисты отсутствует или едва различима. Окружающие ткани сохраняют признаки отечности, размытости. Содержимое кист ан- или гипоэхогенное с наличием или отсутствием гиперэхогенных включений и дистального псевдоусиления (рис. 1). В I стадии спонтанной резорбции подвергается до 19,4 % псевдокист.
а) В сальниковой сумке в проекции тела ПЖ визуализируется жидкостное образование неправильной формы, без четкой капсулы, с гиперэхогенной взвесью внутри (зеленая стрелка).
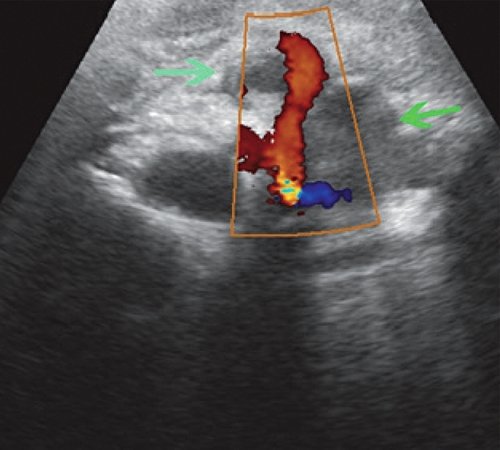
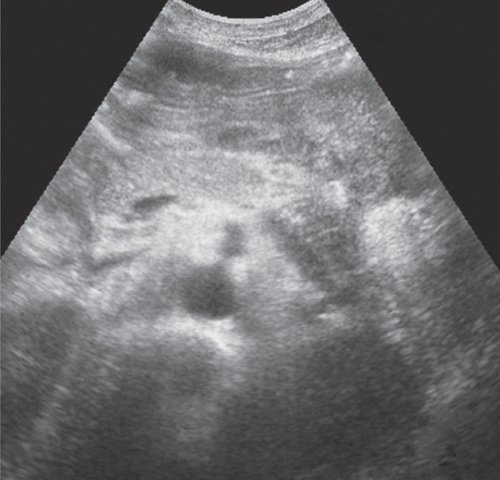
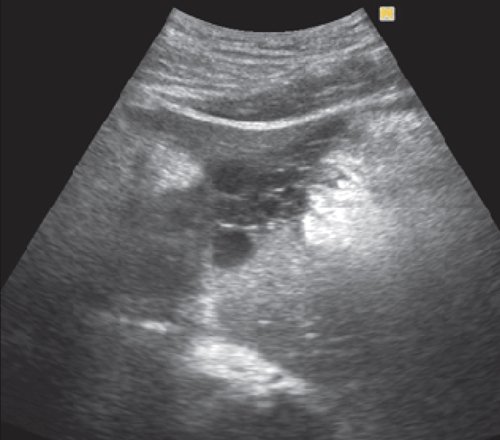
Во II стадии при УЗИ псевдокисты имеют типичную ультразвуковую картину. Псевдокисты приобретают округлую форму, четкие контуры. Воспалительный процесс в окружающих тканях стихает, о чем свидетельствует отсутствие размытости контуров ПЖ, повышение эхогенности и однородности ее структуры. Визуализируется четкая стенка псевдокисты в виде эхогенной капсулы толщиной 2-3 мм. Во II стадии спонтанной резорбции подвергается до 11,1 % псевдокист (рис. 2).
а) Жидкостное образование в проекции хвоста ПЖ, с четкими ровными контурами, с плотной эхогенной капсулой, дает эффект дистального усиления.
б) В левом подреберье жидкостное образование с капсулой более 3 мм, дисперсным содержимым.
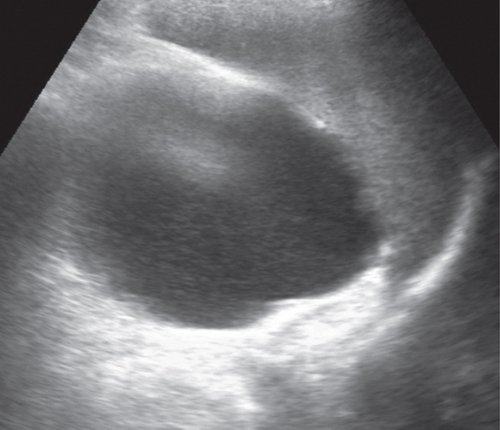
В III и IV стадиях формирования псевдокисты имеют ультразвуковую картину зрелой псевдокисты округлой формы с толстой стенкой (толщиной свыше 3 мм), однородным содержимым. В большинстве случаев наблюдается эффект дистального псевдоусиления. В этих стадиях спонтанной резорбции псевдокист не наблюдается (см. рис. 2).
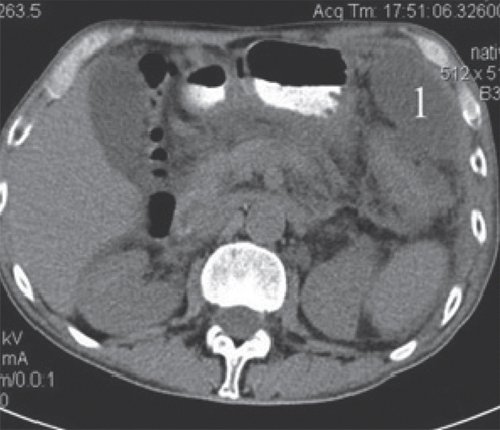
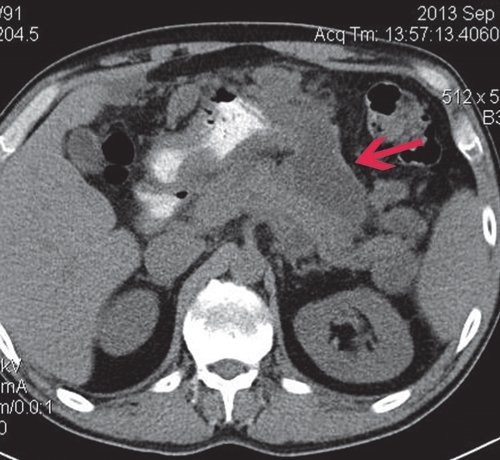
КТ позволяет оценить состояние ПЖ, выявить парапанкреатические инфильтраты, псевдокисты и другие осумкованные скопления жидкости при остром панкреатите (рис. 3-5).
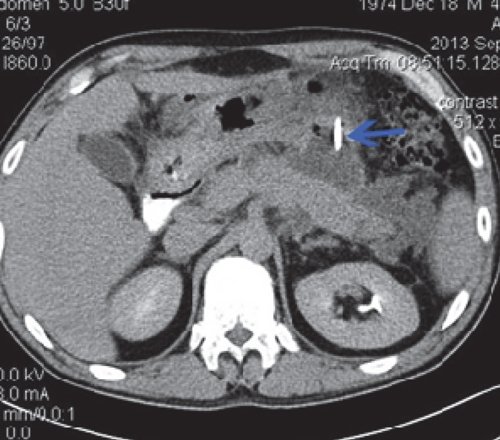
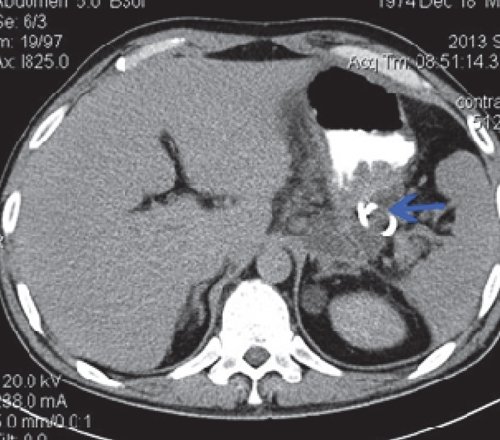
a) Нативная фаза. Слева между желудком, ходом толстого кишечника и передней брюшной стенкой КТ-признаки отграниченного скопления жидкости размером приблизительно 7,4×4,7 см, с плотной капсулой (1).
б) После введения контрастного вещества стенка образования (2) накапливает контраст, визуализация ее улучшается. Само образование не накапливает контрастное вещество.
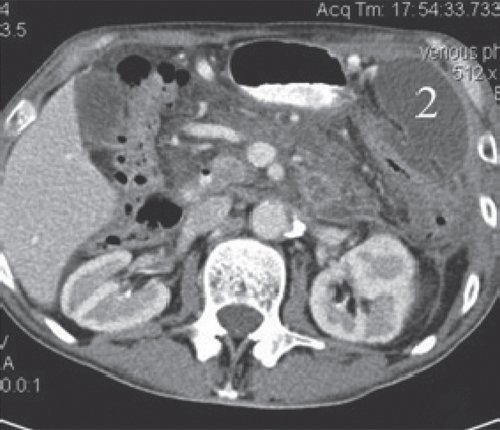
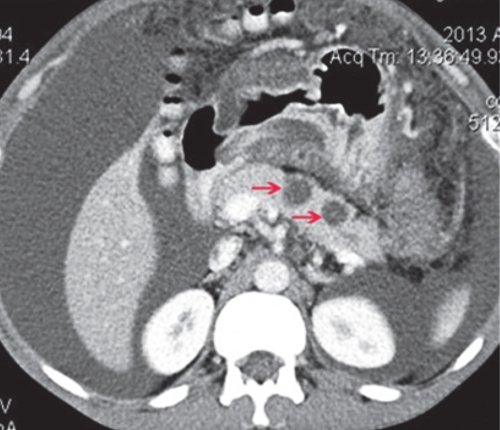
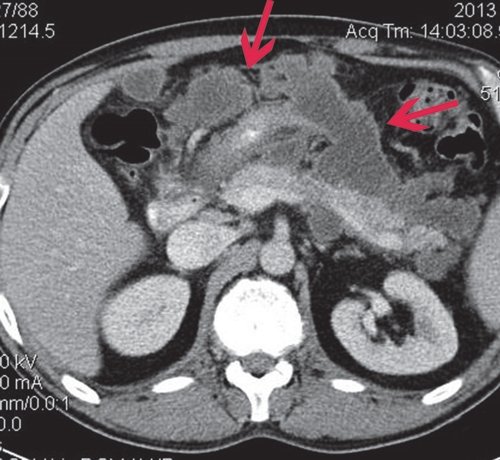
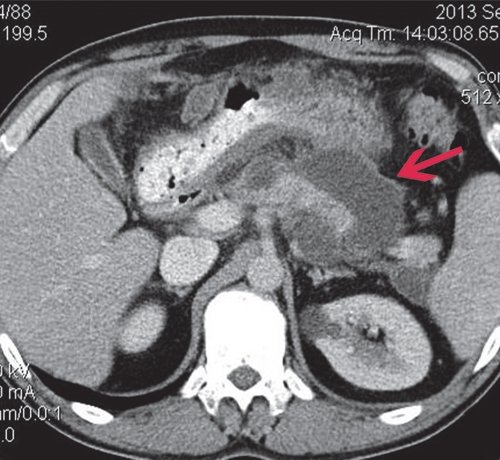
a) Нативная фаза. ПЖ диффузно неоднородной структуры, контуры ровные, четкие, плотность не изменена. В теле ПЖ визуализируется жидкостное образование размером до 17 мм (синяя стрелка), однородной структуры, выходит на передний контур.
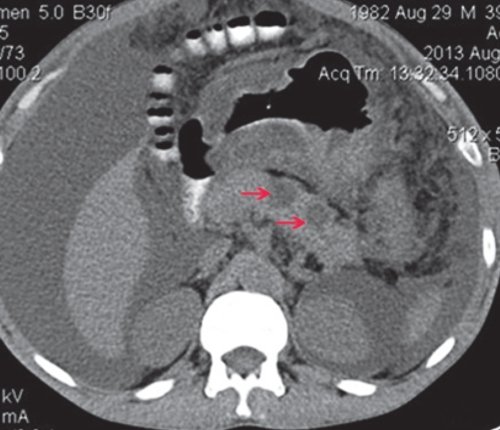
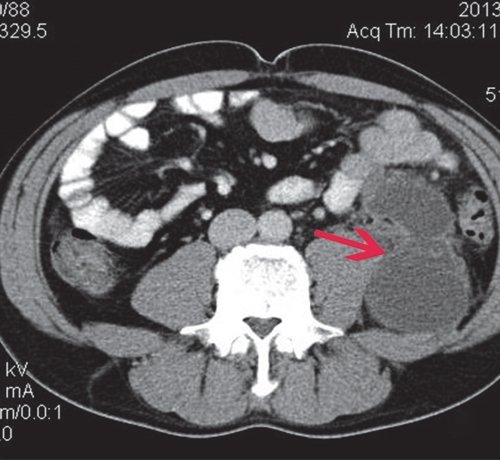
a) Нативная фаза. ПЖ диффузно неоднородной структуры, контуры ровные, четкие, плотность не изменена, в хвосте и теле ПЖ визуализируются жидкостные образования (красные стрелки), разного размера, однородной структуры.
б) При контрастировании не накапливают контраст (красные стрелки).
При КТ в нативную фазу псевдокиста ПЖ характеризуется наличием образования округлой формы, с четкими, ровными контурами, гомогенной структуры, четко отграниченного газом от окружающих тканей. КТ позволяет диагностировать кисты от 2 до 15 см в диаметре. Плотность псевдокист обычно колеблется от 0 до +15 ед. При введении контрастного вещества участки сохраненной паренхимы ПЖ накапливают контраст и становятся гиперденсными, в отличие от зон некроза и секвестров. Это позволяет оценить количество живой железы и определить тактику ведения больного. Постоянная зона низкой плотности наиболее часто соответствует некрозу. Отчетливая визуализация кисты, которая не накапливает контраст, на фоне гиперденсной паренхимы ПЖ позволяет определить не только соотношение кисты с областями ПЖ (головка, тело, хвост), но и количество сохраненной паренхимы в области кисты. При визуализации панкреатического протока очень важно выяснить соотношение протока и кисты. Наличие или отсутствие соединения протока с кистой прямо влияет на хирургическую тактику.
Кроме того, накапливающая контраст капсула кисты создает более плотный ободок, что позволяет точно определить толщину стенки кисты, ее структуру, выраженность на всем протяжении, что дает дополнительную информацию при планировании операций.
Выявление кистозного поражения ПЖ в большинстве случаев определяет и показания к оперативному лечению. Регрессия кист происходит в основном в первые 6-7 нед после их образования. Сохранившиеся дольше 7 нед псевдокисты проявляют тенденцию к осложнениям, и в отношении их должна быть принята активная тактика лечения.
Диапазон оперативных вмешательств, выполняемых по поводу панкреатических псевдокист, весьма широк: энуклеация кисты, различные по объему резекции ПЖ с кистой (радикальные операции), наложение внутренних анастомозов между стенкой кисты и различными отделами желудочно-кишечного тракта, наружное дренирование кист [1, 2, 4, 5, 7, 12].
а) ПЖ диффузно неоднородная, смешанной эхогенности, головка ПЖ до 40-45 мм. У задней поверхности головки ПЖ распространяющееся на область ворот печени образование ячеистой структуры в виде песочных часов размером 59×69 мм, с утолщенными стенками 3 мм.
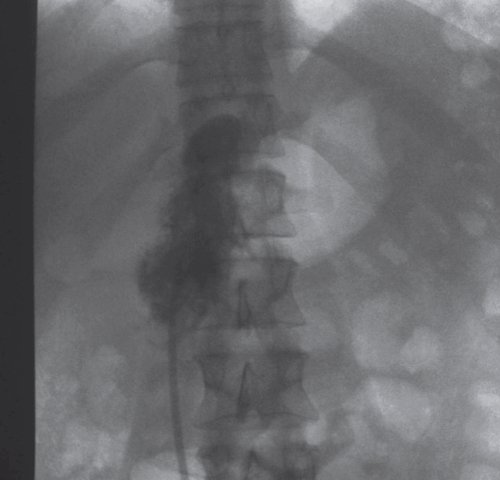
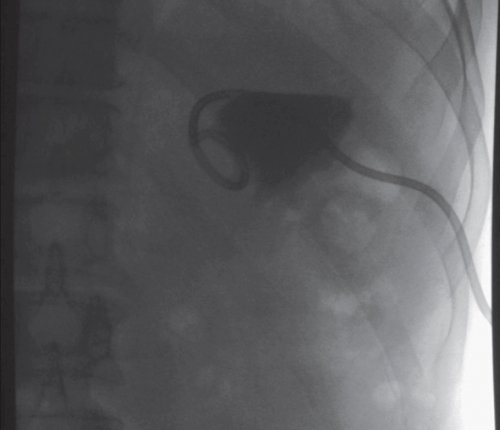
б) Фистулография после проведенного дренирования жидкостного образования в проекции ПЖ под контролем УЗИ. По дренажу введено контрастное вещество. На уровне позвоночной тени Th12-L2 контрастировано овальной формы образование, размером 80×30 мм, с нечеткими контурами, связи с протоком не выявлено.
в) В сальниковой сумке визуализируется жидкостное образование размером 24×24 мм, с гиперэхогенным содержимым (остаточная полость после удаления дренажа).
г) ПЖ после проведения дренирования псевдокисты под контролем УЗИ через 2 мес. Жидкостных образований в проекции сальниковой сумки не выявлено.
а) Размеры ПЖ не изменены, эхоструктура диффузно неоднородная. В проекции ворот селезенки (хвоста ПЖ) визуализируется жидкостное образование размером 104×92 мм с капсулой и мелкодисперсной взвесью внутри.
б) Фистулография после проведенного дренирования образования под контролем УЗИ. Контрастный раствор введен через дренажную трубку. Слева в поддиафрагмальном пространстве определяется треугольной формы тень, интенсивного характера, с четкими контурами, размером 50×30 мм, связи с протоком нет.
Таким образом, выбирая оптимальный срок и объем операции при псевдокистах ПЖ, хирург должен найти правильный баланс между стремлением предотвратить развитие осложнений кист, а также вызвавшим кистообразование деструктивным панкреатитом и желанием выполнить радикальное оперативное вмешательство в наиболее благоприятных условиях.
Клиническое наблюдение 1
Больной Л., поступил в клинику с диагнозом: «Острый панкреатит, тяжелое течение. Стерильный панкреонекроз. Парапанкреатический инфильтрат, псевдокисты ПЖ».
Несколько дней назад появились сильные опоясывающие боли. Подобный приступ был месяц назад. Пациент госпитализирован с диагнозом: «острый панкреатит, стерильный панкреонекроз, парапанкреатический инфильтрат». После проведенной терапии инфильтрат разрешился.
При смотре состояние удовлетворительное. Живот мягкий, болезненный при пальпации.
Пациенту первым этапом лечения проведено чрескожное дренирование жидкостного образования в сальниковой сумке.
При повторном УЗИ: состояние после дренирования жидкостного образования в сальниковой сумке. На момент осмотра сохраняется инфильтрат в проекции сальниковой сумки, а также структуры по типу спавшихся полостей. Свободной жидкости в брюшной полости нет.
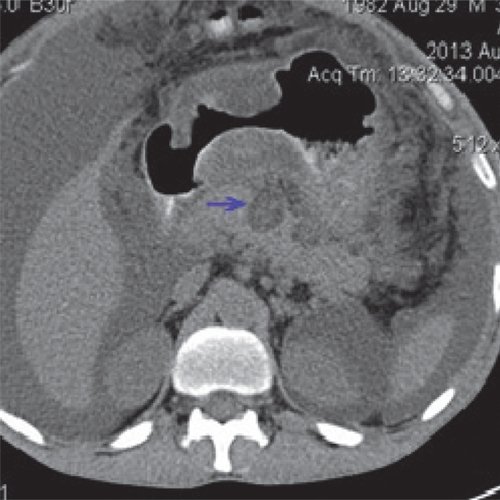
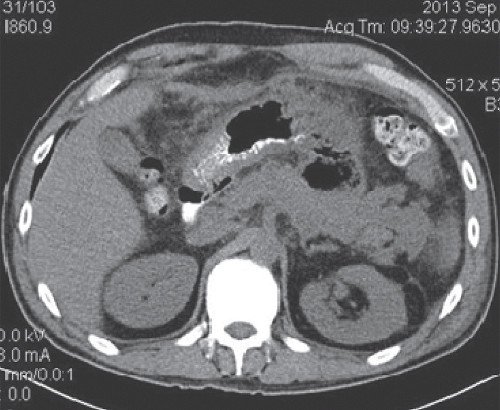
При КТ после дренирования: отмечается установка дренажа в парапанкреатическое пространство. Размеры инфильтрата по левому флангу живота существенно не изменились (рис. 10).
Однако, несмотря на проведенное дренирование, состояние больного не улучшалось. Учитывая нарастающую клиническую картину, поставлен диагноз: «Острый панкреатит, тяжелое течение. Инфицированный панкреонекроз. Парапанкреатический инфильтрат, забрюшинная флегмона слева, абсцесс сальниковой сумки, сепсис».
Больному проведено оперативное лечение: парапанкреатическая некрсеквестрэктомия, наложение вакуумного дренажа.
В малом тазу и слева поддиафрагмально небольшое количество свободной жидкости.
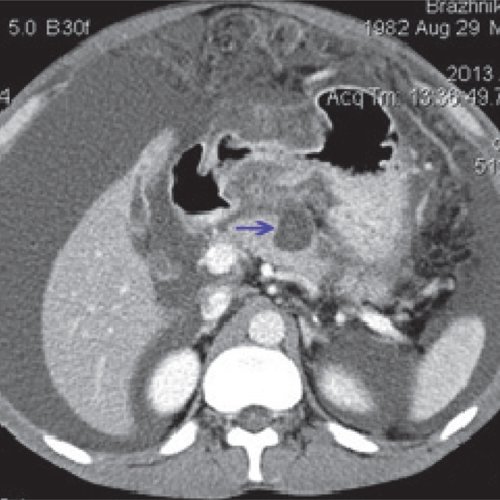
В последующем отмечена положительная динамика. Инфильтраты в брюшной полости не определяются, видны два отграниченных скопления жидкости в проекции хвоста ПЖ, размером 2×2,5 и 2,5×3,0 см. Дренажи установлены в парапанкреатическом пространстве. Свободной жидкости в брюшной полости не выявлено (рис. 12, 13).