Что такое респираторная поддержка
Что такое респираторная поддержка
Московский государственный медико-стоматологический университет им. А.И. Евдокимова, Москва
Особенности респираторной поддержки пациентов с COVID-19
Понимание особенностей патофизиологии и гистопатологии COVID-19 принципиально важно для установления типа и времени начала респираторной поддержки, преследующей цель поддерживать постоянство газообмена у пациентов (жизнь-сберегающая терапия). Респираторная поддержка объединяет методы неинвазивной ИВЛ (НИВЛ) через маски или шлемы, а также варианты кислородотерапии:
«Анестезиолого-реанимационное обеспечение пациентов с новой коронавирусной инфекцией COVID-19» Общероссийской общественной организации «Федерация анестезиологов и реаниматологов» [5].
Инфекционный контроль при респираторной поддержке
Вирусный агент SARS-CoV-2 имеет диаметр 60140 нм, основным путем его передачи признается аэрогенный (воздушно-капельный). Риск воздействия на медицинского работника выдыхаемого инфицированным человеком аэрозоля считается реальной проблемой терапии пациентов с COVID-19. Критически важно соблюдать санитарные нормы и персональную защиту специалистов в области респираторной медицины. Каждого пациента с COVID-19 при проведении респираторной поддержки следует изолировать: 1) в помещении с отрицательным давлением с 12-кратным воздухообменом в час; 2) в помещении с естественной вентиляцией не менее 160 л/с на пациента. Медицинский персонал должен использовать максимум средств индивидуальной защиты (СИЗ) с фильтрующими респираторами/масками FFP3 N-95 и средствами защиты глаз (защитный щиток или очки защитные). Гигиена рук водой с мылом или дезинфицирующими средствами на спиртовой основе, надевание двух пар перчаток остаются чрезвычайно важным методом защиты и должны быть стандартной практикой во всех медицинских учреждениях. Другие стратегии инфекционного контроля включают сведение к минимуму числа необходимых контактов респираторных специалистов с пациентами COVID-19 с прекращением контактов для лиц, непосредственно не участвующих в уходе за пациентом [17, 18].
Особенности проведения кислородотерапии
Оксигенотерапия в различных ее формах рекомендована в качестве терапии первой линии для лечения респираторного дистресса и гипоксии, вызванных COVID-19. Цель оксигенотерапии – устойчивое поддержание уровня SpO2 >90%. Для беременных пациенток с COVID-19 необходимый показатель SpO2 составляет 93–95% [2–5].
Носовая канюля. Оксигенотерапия, проводимая посредством носовой канюли, позволяет создавать поток кислорода на уровне 5–6 л/мин, что увеличивает фракцию O2 в газовой смеси (FiO2) лишь до 45%. Фактический показатель FiO2 может существенно изменяться в зависимости от скорости пикового потока вдоха больного. Более того, сопротивление системы подачи газовой смеси и регламентированные утечки не позволяют создавать высокие концентрации кислорода при любых настройках оборудования. Важно адекватное увлажнение подаваемого кислорода, необходимое для поддержания мукоцилиарного клиренса [19]. Доставка кислорода может вызывать значительное рассеивание выдыхаемого пациентом «облака» с максимальным расстоянием рассеивания частиц 30 см при скорости потока 1 л/мин и 40 см при скорости в 5 л/мин [20].
Носовая маска. Кислородные маски позволяют создавать поток кислорода с уровнем 5–10 л/мин, что увеличивает фракцию O2 в газовой смеси (FiO2) лишь до 55%. Такая доставка вызывает рассеивание частиц на 40 см при скорости потока 10 л/мин [20].
Маска «Вентури». Кислородные маски «Вентури» обеспечивают доставку кислорода на уровне 24–60% посредством специальных «трубок Вентури», позволяя точно дозировать FiO2. При этом скорость потока кислорода варьируется от 2 до 15 л/мин. Такая доставка вызывает рассеивание частиц на 33 см при FiO2 40% и на 40 см при FiO2 24% [20].
1. World Health Organization. (2020). Clinical management of severe acute respiratory infection when novel coronavirus (2019-nCoV2) infection is suspected: interim guidance, 28 January 2020. World Health Organization. URL: https://apps.who.int/iris/handle/10665/ 330893.
2. CDC. Interim Infection Prevention and Control Recommendations for Patients with Suspected or Confirmed Coronavirus Disease 2019 (COVID-19) in Healthcare Settings. 2020. URL: https://www.cdc.gov/coronavirus/2019-ncov/healthcare-facilities/dialysis.html
3. Минздрав РФ. Временные методические рекомендации. Профилактика, диагностика, и лечение новой коронавирусной инфекции (COVID-19) (версия 07 от 03.06.2020).
5. Общероссийская Общественная Организация «Федерация aнестезиологов и pеаниматологов». Анестезиолого-реанимационное обеспечение пациентов с новой коронавирусной инфекцией COVID-19. Методические Рекомендации. 2020.
6. Zhang H., Penninger J.M., Li Y., et al. Angiotensin-converting enzyme 2 (ACE2) as a SARS-CoV-2 receptor: molecular mechanisms and potential therapeutic target. Version 2. Intensive Care Med. 2020;46(4):586–90. Doi: 10.1007/s00134-020-05985-9.
7. Lescure F.X., Bouadma L., Nguyen D., et al. Clinical and virological data of the first cases of COVID-19 in Europe: a case series. Lancet Infect Dis. 2020;20(6):697–706. Doi: 10.1016/S1473-3099(20)30200-0.
8. Huang C., Wang Y., Li X., et al. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Lancet. 2020;395(10223):497–506. Doi: 10.1016/S0140-6736(20)30183-5.
9. Zhou F., Yu T., Du R., et al. Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet. 2020;395(10229):1054–62. Doi: 10.1016/S0140-6736(20)30566-3.
10. Joob B., Wiwanitkit V. Pulmonary Pathology of Early Phase 2019 Novel Coronavirus Pneumonia. J Thorac Oncol. 2020;15(5):e67. Doi: 10.1016/j.jtho.2020.03.013.
11. Zhou M., Zhang X., Qu J. Coronavirus disease 2019 (COVID-19): a clinical update. Front Med. 2020;14(2):126–35. Doi: 10.1007/s11684-020-0767-8.
12. Siddiqi H.K., Mehra M.R. COVID-19 illness in native and immunosuppressed states: A clinical-therapeutic staging proposal. J Heart Lung Transplant. 2020;39(5):405–7. Doi: 10.1016/j.healun.2020.03.012.
13. Pfeifer M., Ewig S., Voshaar T., et al. Position Paper for the State-of-the-Art Application of Respiratory Support in Patients with COVID-19. Respiration. 2020 Jun 19:1–21. Doi: 10.1159/000509104.
14. Argyropoulos K.V., Serrano A., Hu J., et al. Association of initial viral load in sars-cov-2 patients with outcome and symptoms. Am J Pathol. 2020 Jul 3:S0002-9440(20)30328-X. Doi: 10.1016/j.ajpath.2020.07.001.
15. Tang D., Comish P., Kang R. The hallmarks of COVID-19 disease. PLoS Pathog. 2020;16(5):e1008536. Doi: 10.1371/journal.ppat.1008536.
16. Gattinoni L., Chiumello D., Caironi P., et al. COVID-19 pneumonia: different respiratory treatments for different phenotypes? Version 2. Intensive Care Med. 2020 Jun;46(6):1099-1102. Doi: 10.1007/s00134-020-06033-2.
17. Rational Use of Personal Protective Equipment for Coronavirus Disease 2019 (COVID-19) World Health Organization, 2020URL: https://apps.who.int/iris/bitstream/handle/ 10665/331215/WHO-2019-nCov-IPCPPE_use-2020.1-eng.pdf.
18. Письмо Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека от 11 апреля 2020 г. № 02/6673-2020-32 «О направлении рекомендаций по применению СИЗ для различных категорий граждан при рисках инфицирования COVID-19».
19. Guan L., Zhou L., Zhang J., et al. More awareness is needed for severe acute respiratory syndrome coronavirus 2019 transmission through exhaled air during non-invasive respiratory support: experience from China. Eur Respir J. 2020;55(3):2000352. doi: 10.1183/13993003.00352-2020.
20. Kumar A., Kumar A., Kumar N., et al. Modified oxygen therapy device for prevention of aerosol dispersion in COVID-19 patients. J Clin Anesth. 2020;65:109884. Doi: 10.1016/j.jclinane.2020.109884.
21. Agarwal A., Basmaji J., Muttalib F., et al. High-flow nasal cannula for acute hypoxemic respiratory failure in patients with COVID-19: systematic reviews of effectiveness and its risks of aerosolization, dispersion, and infection transmission. Can J Anaesth. 2020 Jun 15:1–32. Doi: 10.1007/s12630-020-01740-2.
Рекомендации для пациентов, получающих респираторную поддержку дома во время пандемии COVID-19
Во время эпидемии COVID-19 задача каждого — ограничить распространение вируса. Особенно важно помнить об этом пациентам, которые используют аппараты неинвазивной вентиляции легких (НИВЛ), откашливатели или любые другие аппараты дыхательной поддержки для лечения заболеваний, сопровождающихся хронической дыхательной недостаточностью.
Заболевания, которые могут сопровождаться хронической дыхательной недостаточностью, включают в себя следующие:
Использование аппаратов НИВЛ увеличивает риск распространения инфекционных частиц в окружающей среде, которые могут заразить других людей. В некоторых случаях этот риск особенно высок: неплотное прилегание маски к лицу, большая утечка воздуха, незамкнутый контур для инвазивной вентиляции легких через трахеостому.
Ниже представлены рекомендации, разработанные группой пульмонологов и специалистов, занимающихся домашней вентиляцией легких у пациентов с нейромышечными заболеваниями.
Ограничьте распространение инфекционных частиц
Обработка устройств и расходных материалов для вентиляции
Как изготовить одноразовые чистящие салфетки
Инструкция: положите бумажные полотенца в контейнер и замочите их в растворе. Храните салфетки в закрытом контейнере.
Уход за дыхательным аппаратом
Уход за аспираторами для ротовой полости и носа
— Аспирационный наконечник: ежедневно обрабатывайте коммерческим раствором для стерилизации или 3%-м раствором перекиси водорода. Во время отсасывания изо рта вытирайте наконечник бумажным полотенцем или марлей, смоченными в растворе хлоргексидина. После выздоровления от коронавирусной инфекции замените аспирационный наконечник.
— Аспирационный катетер: после отсасывания обработайте катетер 3%-м раствором перекиси водорода. Используйте один катетер в течение всего дня и затем выбрасывайте его.
— Аспирация секрета из полости носа: возможно, потребуется добавить небольшой силиконовый адаптер для назальной аспирации. После аспирации обработайте адаптер 3%-м раствором перекиси водорода.
— Аспирация из глубоких отделов носоглотки: возможно, вам потребуется специальный проводник. После аспирации обработайте адаптер 3%-м раствором перекиси водорода.
Профилактика вторичных инфекций (например, пневмонии)
Что важно знать родственникам и ухаживающим
Так как при НИВЛ образуются капли и аэрозоли, содержащие вирус, для изоляции таких пациентов необходимо организовать достаточное пространство. Особенно высок риск распространения инфекционных частиц, если маска неплотно прилегает к лицу. Полнолицевые маски, закрывающие нос и рот, ограничивают распространение капель и аэрозолей, но требуют дополнительного контроля (особенно у маленьких детей и/или пациентов, которые не могут снять маску самостоятельно). Маски, плотно прилегающие к лицу, наиболее эффективны для профилактики заражения.
Постарайтесь создать вокруг пациента «зону изоляции» размером не менее 1 метра.
Безопасность родственников и ухаживающих
Что стоит иметь дома
У меня установлена трахеостома, что делать?
— Получайте новую трахеостомическую трубку один раз в три месяца и всегда имейте дома как минимум две запасные трубки.
— Меняйте трахеостомическую трубку один раз в неделю.
— Используйте готовые наборы для дезинфекции трахеостомической трубки. После дезинфекции подождите, пока трубка полностью высохнет. До следующей замены храните трахеостомическую трубку в плотно закрывающемся контейнере.
— По истечении трех месяцев выбросите самую старую трахеостомическую трубку и замените ее новой.
Кажется, мне нужно обратиться за помощью в больницу. Что делать?
Авторы: Michelle Cao, DO, FCCP (Division of Neuromuscular Medicine & Division of Sleep Medicine, Stanford University)
Sherri Katz, MD, FCCP (Division of Pediatric Respirology, Department of Pediatrics, University of Ottawa)
Lisa Wolfe, MD, FCCP (Division of Pulmonary and Critical Care, Department of Medicine, Northwestern University)
Перевод: Евгения Фрей, Вера Фоминых, Дмитрий Сергеев, Фонд Профилактики Рака
Коронавирус и ИВЛ: как лечат самых тяжелых пациентов
— На какие сутки обычно развивается коронавирусная пневмония, требующая серьезной медицинской помощи? Часто слышу, что поражение легких начинается еще до первых симптомов заболевания.
Степень тяжести и распространенность воспалительного процесса в легких напрямую зависят от так называемой вирусной нагрузки, то есть количества вирусных частиц, которые попали в организм человека. Свою роль играют и состояние иммунной системы, генетические особенности, наличие сопутствующих заболеваний. Соответственно, чем больше вирусных частиц, слабее иммунитет, тем быстрее развивается и тяжелее протекает процесс. Хронические заболевания или какие-то генетические особенности, врожденные патологии тоже могут привести к более тяжелому течению COVID-19.
Действительно, поражение легких начинается еще до появления первых симптомов заболевания, но это вполне закономерно. Не будет клинических симптомов, если нет поражения. Я бы сформулировала эту мысль по-другому: главной особенностью COVID-19 является то, что имеющаяся у пациента клиническая картина часто не соответствует степени поражения легких. Этот феномен проявляется, например, неожиданными находками двусторонних пневмоний при случайно выполненных рентгенографии или компьютерной томографии легких. То есть человек чувствует себя хорошо, серьезных жалоб нет, а обратился в учреждение здравоохранения с каким-то другим заболеванием, ему выполнили КТ или рентген и нашли пневмонию. При этом характерных признаков воспаления (кашля, температуры, одышки) не было. Эта особенность коронавирусной инфекции и ставит ее в уникальное положение, когда приходится предпринимать комплекс шагов для своевременного выявления.
— В ситуации, если это случайно выявленная пневмония, она протекает легко или может перейти в тяжелую форму?
К слову, на многих смартфонах, фитнес-трекерах, умных часах есть функция пульсоксиметра. Например, в некоторых моделях смартфонов на задней панели рядом с камерой находится датчик сердечного ритма. К нему надо приложить палец и с помощью установленного приложения измерить уровень сатурации и частоту сердечных сокращений.
— В каких случаях принимается решение о подключении пациента с COVID-19 к аппарату искусственной вентиляции легких? Речь идет о пограничных состояниях?
— В принципе некорректно сравнивать летальность среди тех пациентов, которые находились на аппарате искусственной вентиляции легких, и тех, которые обошлись без ИВЛ. Это две совершенно разные группы. В аппаратном дыхании нуждаются люди, которые по каким-то причинам не могут дышать самостоятельно, у них критически нарушен газообмен в легких: кислород не может перейти из легочной альвеолы в кровь, а углекислый газ, наоборот, из крови в альвеолу. Это угрожающая жизни ситуация, поэтому перевод на ИВЛ действительно в какой-то мере последний шанс на спасение.
Что касается SARS-COV-2, который вызывает COVID-19, на сегодня лекарственных средств с хорошей доказательной базой против этого вируса нет. Мы уповаем на ответ собственной иммунной системы человека. Аппаратная поддержка (по сути, искусственное жизнеобеспечение) дает время организму справиться с вирусной нагрузкой.
— Есть ли методы, позволяющие отсрочить перевод пациентов с коронавирусом на искусственную вентиляцию легких?
На ИВЛ переводятся только те пациенты, у которых кислородотерапия с помощью носовых катетеров или лицевой маски и поворот на живот были неэффективны. Если эти меры не позволяют добиться улучшения оксигенации, мы принимаем решение о переводе на аппаратное дыхание, что позволяет моделировать функцию дыхания и увеличить процент кислорода в подаваемой смеси.
— Пожалуй, только высококлассный специалист четко знает, когда человека нужно переводить на ИВЛ. Ведь промедление, как и спешка, может сыграть не в пользу человека.
— Действительно, это должны быть высококвалифицированные анестезиологи-реаниматологи со стажем. На самом деле есть ряд еще более тонких и информативных показателей, кроме сатурации. Например, в реанимационных отделениях мы берем артериальную кровь для проведения лабораторных исследований, анализируются ее кислотно-основное состояние и газовый состав. Если парциальное напряжение кислорода меньше определенного уровня, это является абсолютным основанием для перевода на искусственную вентиляцию легких.
— А проводится ли обучение врачей в регионах? Ежедневно появляются новые знания по ведению коронавирусных пациентов, этот опыт важно донести до коллег.
— За каждым регионом закреплены консультанты, которые оказывают методологическую и практическую помощь, при необходимости могут выехать в конкретную больницу. Например, я закреплена за Гомельской областью. Кроме того, мы записываем видеолекции для докторов. Работы много, но она слаженная, врачи знают, что им делать.
Что касается перевода на ИВЛ, после 2009 года, когда была вспышка пневмоний, вызванных свиным гриппом, наша служба получила уникальный опыт. За эти годы мы очень далеко шагнули. В Беларуси накоплены знания и методики выхаживания пациентов с тяжелыми респираторными дистресс-синдромами, поэтому к этой пандемии мы были хорошо подготовлены. Аппаратов искусственной вентиляции легких у нас достаточно, есть квалифицированные кадры.
По данным наших зарубежных коллег, и мы это видим тоже, частота тромбозов у пациентов с COVID-19, находившихся в отделениях реанимации и интенсивной терапии, составляет порядка 30%. То есть у каждого третьего пациента с тяжелым течением COVID-19 имеют место какие-либо тромботические осложнения. Это могут быть тромбозы глубоких вен, тромбоэмболия легочной артерии, острый коронарный синдром, инфаркты или ишемические инсульты. Еще одной особенностью коронавирусной инфекции является то, что при COVID-19 отмечается полиорганность повреждения. То есть страдают не только легкие, но и сердце, и почки, и нервная система. А в этом случае ИВЛ не поможет, нужно улучшать реологические свойства крови.
— Многих ли пациентов удается отключить от ИВЛ и перевести в палату?
— Вопреки распространенному среди обывателей мнению, ИВЛ не приговор, отключить от аппарата удается достаточно много пациентов. Однако нужно понимать, что процесс отлучения может занимать до двух третей всего времени нахождения на искусственной вентиляции легких. Снять пациента с ИВЛ непросто, это искусство.
У человека, которого в критическом состоянии перевели на аппаратное дыхание, в течение нескольких дней развивается атрофия мышц. Особенно это касается пожилых людей, которым и так свойственна возрастная естественная потеря массы и силы мышц. Если пациент неделю находился на ИВЛ, заставить его мышцы снова работать становится очень сложно. Процесс отлучения пожилых от искусственной вентиляции легких занимает дни, недели. Обязательно приходит реабилитолог, делаем гимнастику и т.д.
— Как проходит отлучение пациента от ИВЛ? Есть ли какие-либо техники тренировки дыхания?
Процесс отлучения от аппарата постепенный. Как я отмечала, он может занимать от нескольких дней до нескольких недель в зависимости от возраста пациента, тяжести заболевания. Сначала мы тренируем дыхание с помощью аппарата, постепенно изменяя параметры. Условно говоря, здоровый человек делает 16 вдохов в минуту. Мы выставляем специальный режим вентиляции, чтобы аппарат дышал за пациента 12 раз, а остальные четыре вдоха он делал сам. Затем начинаем снижать аппаратную поддержку и в итоге выставляем режим спонтанного дыхания. И только тогда, когда у человека появляются силы, ставится вопрос о том, чтобы полностью снять его с ИВЛ.
— Нуждаются ли пациенты с COVID-19 после этого в длительной реабилитации?
— Все пациенты, которые проходят через критические состояния в реанимации, в том числе после пневмоний, нуждаются в длительной реабилитации. И легкие нужно восстановить, и оправиться от стресса. У нас ежегодно есть пациенты с тяжелыми пневмониями, дистресс-синдромами, система их реабилитации хорошо налажена.
— Может ли экстракорпоральная мембранная оксигенация (ЭКМО) стать альтернативой ИВЛ при лечении коронавирусных пациентов?
— ЭКМО широко применяется, в частности, в кардиохирургии. Что касается тяжелых форм ОРДС, экстракорпоральная мембранная оксигенация показана пациентам с тяжелыми его формами, когда кислород не проходит из альвеол в кровь, то есть при неэффективности поддержания газообмена с помощью ИВЛ. Однако эта процедура непростая, очень дорогая и требует специально подготовленного персонала. Ни в одной стране мира ЭКМО не является панацеей и не может служить полноценной альтернативой ИВЛ, потому что тяжесть состояния связана не только с респираторными нарушениями, но и тромбозами, тромбоэмболиями и диссеминированным внутрисосудистым свертыванием крови.
Метод может точечно использоваться в отдельных случаях при ряде условий. При COVID-19 ЭКМО на сегодня используется нечасто. С момента начала эпидемии пациентам с подтвержденным диагнозом во всем мире проведено более 800 таких процедур, в том числе свыше 200 в Европе. С учетом количества заболевших это очень маленький процент.
— По прогнозам экспертов, коронавирусом переболеет большая часть земного шара. К счастью, 80-85% перенесут заболевание бессимптомно или в легкой степени. Какие рекомендации можно дать населению, чтобы не допустить тяжелого течения болезни и, соответственно, не попасть на ИВЛ?
Избежать встречи с вирусом будет трудно. Сейчас многие эксперты действительно прогнозируют, что около 70% населения земного шара переболеют. Этот вирус имеет тенденцию встроиться в обычную сезонную заболеваемость, поэтому не встретим его сегодня или завтра, встретим через год. В любом случае нужно постараться снизить вирусную нагрузку с помощью тех рекомендаций, которые дает наша система здравоохранения. Это очень простые правила, которые можно соблюдать и при этом работать и жить активной жизнью.
Например, группе риска в общественных местах желательно носить маски. Здоровым людям, кто не входит в группу риска, это не обязательно. Вместе с тем призываю к ответственности: если вы чувствуете себя плохо, вам не здоровится, проявите уважение к обществу и тоже наденьте маску, чтобы не заразить тех, кто находится рядом с вами.
Если вы не равнодушны и заботитесь об экологии, пользуйтесь в быту многоразовыми масками. Сейчас их в магазинах полно, на любой вкус и цвет, и стоят недорого. Неприятно видеть кучи выброшенных масок, валяющихся на земле возле лечебных учреждений, магазинов, во дворах. Да и в океане уже плавают тонны масок.
Обзор рекомендаций к использованию CPAP и BPAP терапии после SARS-CoV-2
Обзор рекомендаций к использованию CPAP и BPAP-терапии у пациентов с дыхательной недостаточностью, вызванной последствиями перенесенной бактериальной и/или вирусной пневмонии (SARS‐CoV‐2). Обзор литературы.
В конце 2019 года, сначала в Китае (провинция Ухань), а затем и во всем мире произошла вспышка новой коронавирусной инфекции, в дальнейшем названная пандемией. Новый вид вируса получил название SARS-CoV-2 (COVID-19).
Известно, что наиболее распространенным клиническим проявлением нового варианта коронавирусной инфекции является двусторонняя пневмония, у 3‐4% пациентов зарегистрировано развитие острого респираторного дистресс‐синдрома (ОРДС) [1].
Таким образом, основным органом-мишенью у таких пациентов являются легкие. Течение и осложнения основного заболевания напрямую коррелируют с сопутствующей патологией, которая имелась у пациента до инфицирования.
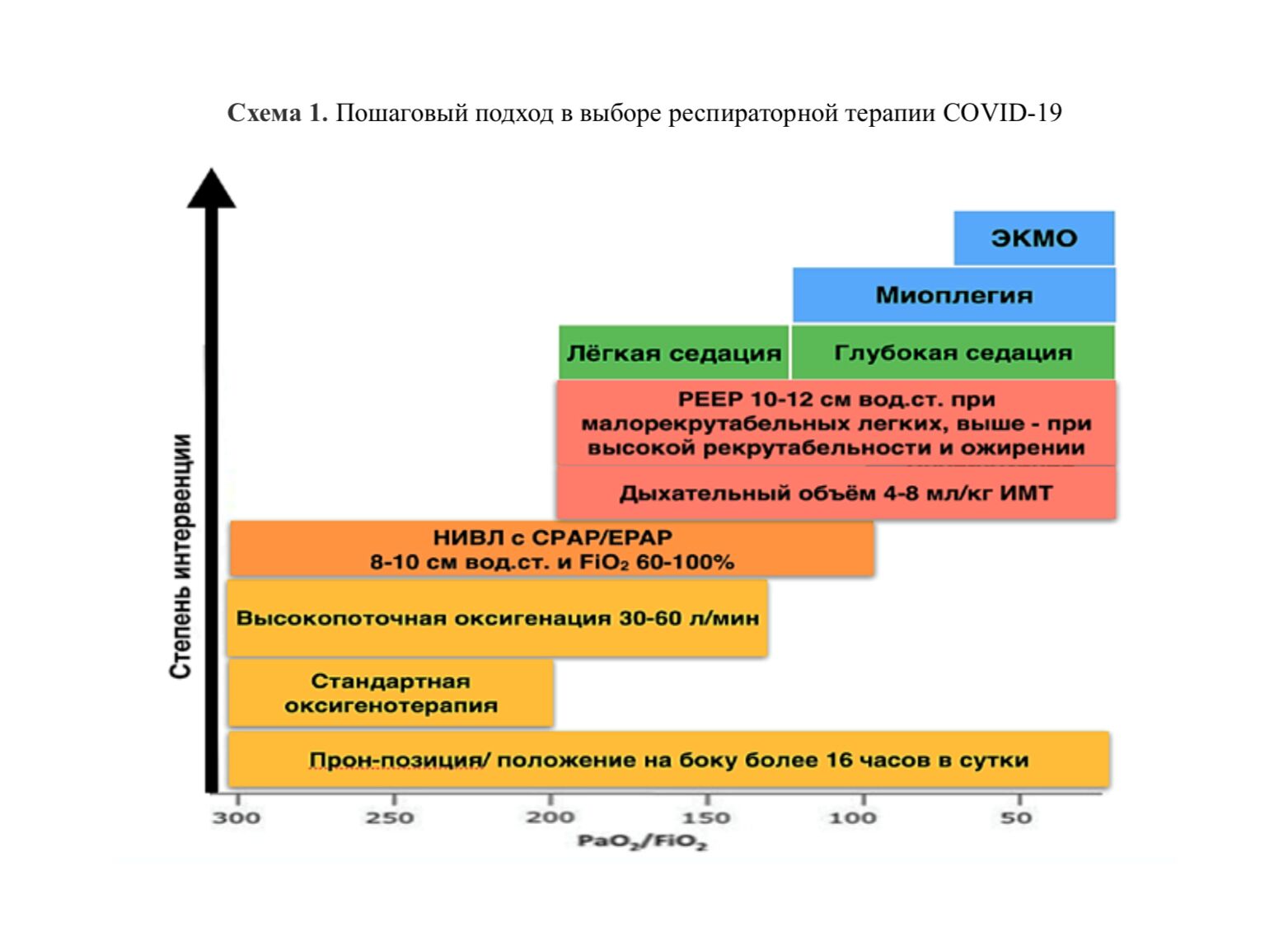
За время борьбы с пандемией, в зависимости от клинической картины, специалистами выработаны и сформулированы основные показания для проведения оксигенотерапии, НИВЛ (неинвазивная вентиляция легких), CPAP (режим искусственной вентиляции лёгких c постоянным положительным давлением) и BPAP (режим искусственной вентиляции лёгких c постоянным положительным давлением на вдохе и выдохе) терапии.
Поражения легких при COVID‐19 отличается выраженной артериальной гипоксемией, не соответствующей снижению комплайенса. В отличие от типичного ОРДС, у этих пациентов, как правило, нет других причин для интубации трахеи – нарушения сознания, мышечной слабости (дисфункция диафрагмы при полинейромиопатии критических состояний), нестабильной гемодинамики, интраабдоминальной гипертензии, низкой податливости грудной стенки, нарушений биомеханики дыхания, ведущих к повышенной работе дыхания. Вследствие этого у значимой части таких пациентов компенсация гипоксемии и ОДН (острая дыхательная недостаточность) достигается неинвазивными методами (без интубации трахеи) – оксигенотерапией и неинвазивной ИВЛ даже при снижении индекса PaO2/FiO2 до 100 мм рт.ст., а у некоторых – и ниже [1].
Разработаны пошаговые рекомендации по проведению респираторной поддержки [1]: