Что такое реципрокная тахикардия
Что такое реципрокная тахикардия
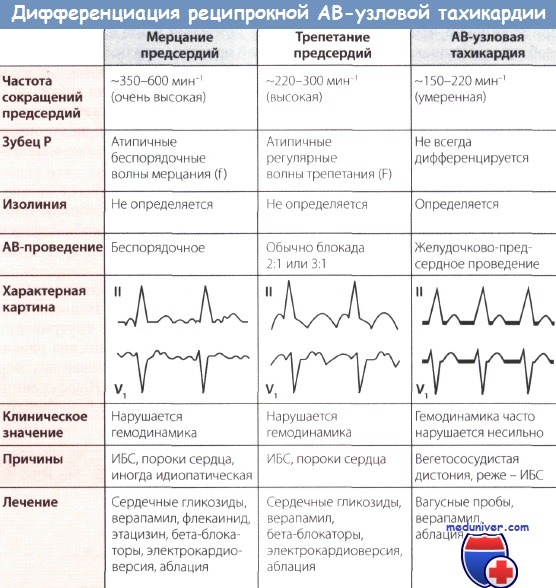
• Зубцы Р наслаиваются на комплексы QRS и потому не видны. Комплекс QRS узкий, частота сокращений желудочков 150-200 в минуту.
• Данная форма наджелудочковой тахикардии встречается в основном у лиц молодого возраста, страдающих вегетососудистой дистонией. У людей с болезнями сердца эта форма нарушения ритма сердца встречается довольно редко.
Наиболее частой формой наджелудочковой тахикардии является реципрокная АВ-узловая тахикардия; очаг, который инициирует и поддерживает тахикардию, располагается выше уровня желудочков, в частности, в АВ-узле.
Полагают, что в АВ-узле в результате так называемой продольной диссоциации образуются два пути проведения возбуждения: медленно проводящий, или альфа-путь с коротким рефрактерным периодом и быстро проводящий, или бета-путь с длительным рефрактерным периодом. Такое расщепление дает возможность кругового движения волны возбуждения, когда возбуждение распространяется с одного пути (альфа-пути) на другой (бета-путь) и совершает быстрое круговое движение.
При анализе ЭКГ обращают на себя внимание узкие комплексы QRS, быстро следующие друг за другом. Частота сокращений желудочков обычно составляет 120-220 в минуту.
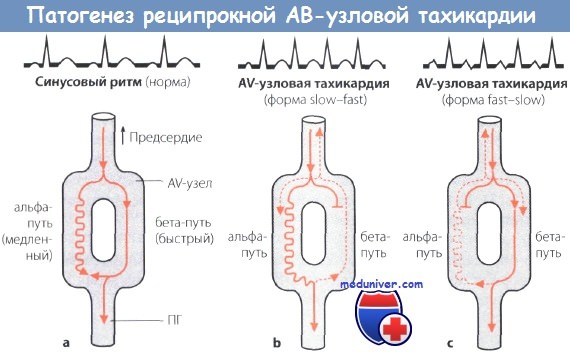
а Полагают, что в АВ-узле имеются 2 пути проведения: медленный (альфа-путь) и быстрый (бета-путь). В норме возбуждение распространяется в дистальном направлении по быстрому пути (а).
Когда оно достигает альфа-пути, происходит взаимное погашение возбуждения, распространяющегося по этим двум путям.
b Предсердные экстрасистолы, особенно очень ранние, гасятся в быстром пути проведения, в то время как по медленному пути возбуждение проводится к желудочкам, вызывая позднее их сокращение.
Но возбуждение может распространиться также ретроградно по быстрому пути, вызвать сокращение предсердий и затем вновь распространиться антеградно и вызвать сокращение желудочков (феномен RP
Если этот круг повторного входа волны возбуждения сохраняется какое-то время, то возникает реципрокная АВ-узловая тахикардия.
с Если предсердные экстрасистолы редкие, они могут блокироваться в медленном пути. Возбуждение распространяется по быстрому пути к желудочкам и вызывает их сокращение.
Однако возбуждение может распространиться также ретроградно по медленному пути проведения и вызвать запоздалое возбуждение предсердий (феномен RP>PR).
Зубцы Р, хотя и регистрируются, бывают отрицательными и из-за высокой частоты сокращений не видны или видны нечетко. Это объясняется тем, что зубцы Р наслаиваются на комплексы QRS или регистрируются сразу после этих комплексов. Комплексы QRS и ST-T вначале не изменяются. Только при аберрантном желудочковом проведении комплексы QRS могут быть уширены, как при блокаде ножек пучка Гиса (ПГ).
Точно определить границы зубца Р иногда бывает трудно. Поэтому раньше говорили просто о «наджелудочковой тахикардии», не делая различий между предсердной и АВ-узловой тахикардией.
Примечательно, что эта тахикардия часто возникает у лиц юного возраста, особенно у девушек, внезапно, без видимой причины или после физической нагрузки и так же внезапно прекращается. Эти особенности имеют важное клиническое значение. Реципрокная АВ-узловая тахикардия может возникать и у лиц с больным сердцем. Тем не менее, в большинстве случаев общее состояние больных, несмотря на быстрые сокращения желудочков, остается относительно удовлетворительным, так как АД, а также ударный и минутный объемы сердца снижаются незначительно.
Известно, что после приступа реципрокной АВ-узловой тахикардии часто отмечается обильное мочеиспускание, обусловленное высвобождением предсердного натрийуретического пептида.
Лечение реципрокной АВ-узловой тахикардии часто начинают с массажа каротидного синуса, просят больного натужиться (проба Вальсальвы), дают ему выпить холодной воды, если необходимо, вводят внутривенно верапамил, сердечные гликозиды, блокаторы бета-адренергических рецепторов или флекаинид, а при отсутствии эффекта от перечисленных мер рассматривают вопрос о выполнении катетерной аблации. Дифференциальная диагностика и лечение тахикардии с нормальными желудочковыми комплексами представлены на рисунке ниже.
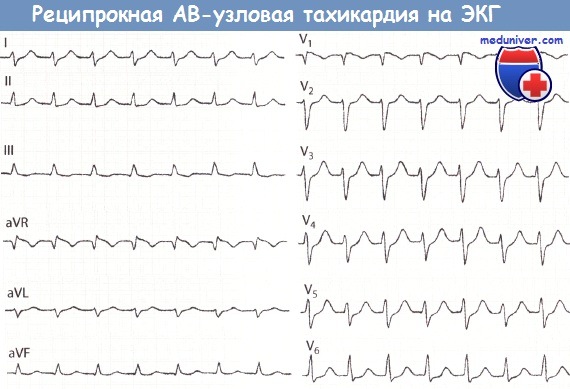
Вегетососудистая листания. Зубец Р в отведении V1 виден сразу после комплекса QRS (типичная, или «slow-fast« форма: RP
Частота сокращений желудочков составляет 170 в минуту).
Учебное видео ЭКГ при АВ узловой реципрокной re-entry тахикардии (АВРТ, АВУРТ)
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Публикации в СМИ
Тахикардия пароксизмальная атриовентрикулярная узловая реципрокная
Классификация • Типичная (медленно-быстрая, или slow-fast) ПАВУРТ • Атипичная быстро-медленная ( fast-slow) ПАВУРТ.
Этиология. Врождённая предрасположенность. Провоцирующие факторы развития пароксизмов — психоэмоциональный стресс, физическая активность, приём алкоголя.
Клинические проявления — см. Тахикардия наджелудочковая.
Диагностика • Стандартная ЭКГ • Чреспищеводная ЭКГ • Чреспищеводное и внутрисердечное электрофизиологическое исследование.
ЭКГ— идентификация • Типичная (медленно-быстрая, или slow-fast) ПАВУРТ начинается после предсердной экстрасистолы, реже — после желудочковой • • Интервал P–Q предсердной экстрасистолы значительно удлиняется • • Ритм тахикардии регулярный, ЧСС 140–240 в минуту, преимущественно 160–220 в минуту • • Комплексы QRS узкие, зубец Р, отрицательный в отведениях II, III, aVF и положительный в отведениях I, aVL, V5–6, связан с QRS, наслаивается на QRS либо расположен за QRS, интервал R–P меньше 100 мс, R–P меньше 1/2 R–R • • Возможно развитие АВ-блокады без прекращения тахикардии • Атипичная быстро-медленная ( fast-slow) ПАВУРТ начинается после желудочковой эестрасистолы • • Ритм регулярный, ЧСС 140–240 в минуту • • Комплексы QRS узкие, зубец Р отрицательный в отведениях II, III и aVF, положительный в отведениях I, aVL, V5–6, связан с QRS, расположен далеко за QRS, интервал R–P больше 100 мс, R–P больше 1/2 R–R • • Возможно развитие АВ-блокады без прекращения тахикардии.
Тактика ведения • Необходимо снять напряжённость и тревогу у пациента, создать условия для уменьшения симпатических влияний, обеспечить доступ свежего воздуха • Стимуляция блуждающего нерва (вагусные пробы) — массаж каротидного синуса, проба Вальсальвы, стимуляция рвотного рефлекса • При неэффективности указанных мероприятий — чреспищеводная ЭКС или лекарственная терапия • Показания для электроимпульсной терапии — нестабильная гемодинамика, сердечная недостаточность, прогрессирование ИБС • При частых приступах тахикардии показана профилактическая антиаритмическая терапия • Хирургические методы лечения показаны при пароксизмах тахикардии, сопровождающихся нарушением гемодинамики.
Чреспищеводная ЭКС • Используют конкурирующую залповую сканирующую ЭКС • Низкое АД не считают противопоказанием для проведения ЭКС • Эффективность 90%.
• Схема лечения: •• Трифосаденин 10 мг в/в болюсом •• Если нет эффекта ¾ через 2 мин трифосаденин 20 мг в/в болюсом •• Если нет эффекта ¾ через 2 мин верапамил 2,5–5 мг в/в •• Если нет эффекта ¾ через 15 мин верапамил 5–10 мг в/в; может быть эффективно сочетание трифосаденина или верапамила с вагусными приёмами •• Если нет эффекта ¾ через 20 мин прокаинамид 1000 мг в/в в течение 10 мин (при низком АД ¾ в одном шприце с 0,25–0,5 мл 1% р-ра фенилэфрина или 0,1–0,2 мл 0,2% р-ра норэпинефрина).
• Эффективность трифосаденина более 90%.
Хирургические методы лечения — радиочастотная абляция медленного пути.
Сокращения • ПАВУРТ — пароксизмальная атриовентрикулярная узловая реципрокная тахикардия • ЭРП — эффективный рефрактерный период.
МКБ-10 • I49. 8 Другие уточнённые нарушения сердечного ритма
Код вставки на сайт
Тахикардия пароксизмальная атриовентрикулярная узловая реципрокная
Классификация • Типичная (медленно-быстрая, или slow-fast) ПАВУРТ • Атипичная быстро-медленная ( fast-slow) ПАВУРТ.
Этиология. Врождённая предрасположенность. Провоцирующие факторы развития пароксизмов — психоэмоциональный стресс, физическая активность, приём алкоголя.
Клинические проявления — см. Тахикардия наджелудочковая.
Диагностика • Стандартная ЭКГ • Чреспищеводная ЭКГ • Чреспищеводное и внутрисердечное электрофизиологическое исследование.
ЭКГ— идентификация • Типичная (медленно-быстрая, или slow-fast) ПАВУРТ начинается после предсердной экстрасистолы, реже — после желудочковой • • Интервал P–Q предсердной экстрасистолы значительно удлиняется • • Ритм тахикардии регулярный, ЧСС 140–240 в минуту, преимущественно 160–220 в минуту • • Комплексы QRS узкие, зубец Р, отрицательный в отведениях II, III, aVF и положительный в отведениях I, aVL, V5–6, связан с QRS, наслаивается на QRS либо расположен за QRS, интервал R–P меньше 100 мс, R–P меньше 1/2 R–R • • Возможно развитие АВ-блокады без прекращения тахикардии • Атипичная быстро-медленная ( fast-slow) ПАВУРТ начинается после желудочковой эестрасистолы • • Ритм регулярный, ЧСС 140–240 в минуту • • Комплексы QRS узкие, зубец Р отрицательный в отведениях II, III и aVF, положительный в отведениях I, aVL, V5–6, связан с QRS, расположен далеко за QRS, интервал R–P больше 100 мс, R–P больше 1/2 R–R • • Возможно развитие АВ-блокады без прекращения тахикардии.
Тактика ведения • Необходимо снять напряжённость и тревогу у пациента, создать условия для уменьшения симпатических влияний, обеспечить доступ свежего воздуха • Стимуляция блуждающего нерва (вагусные пробы) — массаж каротидного синуса, проба Вальсальвы, стимуляция рвотного рефлекса • При неэффективности указанных мероприятий — чреспищеводная ЭКС или лекарственная терапия • Показания для электроимпульсной терапии — нестабильная гемодинамика, сердечная недостаточность, прогрессирование ИБС • При частых приступах тахикардии показана профилактическая антиаритмическая терапия • Хирургические методы лечения показаны при пароксизмах тахикардии, сопровождающихся нарушением гемодинамики.
Чреспищеводная ЭКС • Используют конкурирующую залповую сканирующую ЭКС • Низкое АД не считают противопоказанием для проведения ЭКС • Эффективность 90%.
• Схема лечения: •• Трифосаденин 10 мг в/в болюсом •• Если нет эффекта ¾ через 2 мин трифосаденин 20 мг в/в болюсом •• Если нет эффекта ¾ через 2 мин верапамил 2,5–5 мг в/в •• Если нет эффекта ¾ через 15 мин верапамил 5–10 мг в/в; может быть эффективно сочетание трифосаденина или верапамила с вагусными приёмами •• Если нет эффекта ¾ через 20 мин прокаинамид 1000 мг в/в в течение 10 мин (при низком АД ¾ в одном шприце с 0,25–0,5 мл 1% р-ра фенилэфрина или 0,1–0,2 мл 0,2% р-ра норэпинефрина).
• Эффективность трифосаденина более 90%.
Хирургические методы лечения — радиочастотная абляция медленного пути.
Сокращения • ПАВУРТ — пароксизмальная атриовентрикулярная узловая реципрокная тахикардия • ЭРП — эффективный рефрактерный период.
МКБ-10 • I49. 8 Другие уточнённые нарушения сердечного ритма
Публикации в СМИ
Тахикардия атриовентрикулярная реципрокная при функционировании дополнительных проводящих путей
Атриовентрикулярная реципрокная тахикардия при функционировании дополнительных проводящих путей — тахикардия, в основе которой лежит механизм re-entry, а дополнительные проводящие пути (ДПП) входят в круг re-entry. В большинстве случаев тахикардия носит пароксизмальный характер, но при наличии медленных ретроградных ДПП тахикардия может иметь хроническую (постоянно-возвратную) форму.
Классификация • Ортодромная тахикардия • Антидромная тахикардия.
Патогенез • Ортодромная тахикардия: импульс входит в желудочки через АВ-узел, а возвращается на предсердия по ДПП •• Необходимые условия: ДПП должен иметь ретроградную проводимость, эффективный рефрактерный период (ЭРП) АВ-узла меньше ЭРП ДПП • Антидромная тахикардия: импульс входит в желудочки по ДПП, а возвращается на предсердия по АВ-узлу •• Необходимые условия: ДПП должен иметь антероградную, а АВ-узел — ретроградную проводимость, ЭРП ДПП меньше ЭРП АВ-узла.
Клинические проявления — см. Тахикардия наджелудочковая.
Диагностика • Стандартная ЭКГ • Чреспищеводная ЭКГ • Чреспищеводное и внутрисердечное электрофизиологические исследования.
• Ортодромная тахиардия начинается после предсердной экстрасистолы, реже — после желудочковой экстрасистолы •• Интервал P–Q предсердной экстрасистолы не удлиняется •• Ритм тахикардии регулярный, ЧСС 120–280 в минуту •• Комплексы QRS узкие, зубец Р отрицательный в отведениях II, III, aVF, положительный (при правых ДПП) и отрицательный (при левых ДПП) в отведениях I, aVL, V5–6, связан с QRS, расположен за QRS, интервал R–P больше 100 мс •• Развитие АВ-блокады прерывает тахикардию •• Появление блокады ножки пучка Хиса на стороне ДПП замедляет частоту тахикардии, а блокада ножки на противоположной стороне ДПП ритм тахикардии не меняет.
• Антидромная тахикардия провоцируется предсердной или желудочковой экстрасистолой •• Ритм регулярный с ЧСС 140–280 в минуту •• Комплексы QRS широкие (могут быть больше 0,20 с) и деформированные, зубец Р отрицательный в отведениях II, III, aVF, положительный в отведениях I, aVL, V5–6, связан с QRS, расположен за QRS, интервал R–P больше 100 мс •• Развитие АВ-блокады прерывает тахикардию.
Дифференциальная диагностика • Пароксизмальные АВ-узловые тахикардии • Трепетание предсердий • Желудочковые тахикардии.
Тактика ведения • При пароксизмах ортодромной тахикардии лечение аналогично таковому при АВ-узловой тахикардии (см. Тахикардия пароксизмальная атриовентрикулярная узловая) • При антидромной тахикардии •• Чреспищеводная ЭКС — конкурирующая, залповая, сканирующая (не противопоказана при низком АД) •• Медикаментозная терапия: или прокаинамид в/в 1000 мг в течение 10–20 мин, или амиодарон 300 мг в/в в течение 15–20 мин, или аймалин 50 мг (1 мл 5% р-ра) в/в в течение 5 мин •• Противопоказано применение сердечных гликозидов •• При нарушении гемодинамики — электроимпульсная терапия.
Профилактика: см. Синдром Вольффа–Паркинсона–Уайта.
Хирургические методы лечения — радиочастотная абляция ДПП показана при: • частых пароксизмах или тахикардиях с большой частотой ритма и нарушением гемодинамики • развитии ФП или трепетания предсердий • наличии ДПП с коротким ЭРП (>270 мс).
Сокращения • ДПП — дополнительные проводящие пути • ЭРП — эффективный рефрактерный период.
МКБ-10 • I49. 8 Другие уточнённые нарушения сердечного ритма
Код вставки на сайт
Тахикардия атриовентрикулярная реципрокная при функционировании дополнительных проводящих путей
Атриовентрикулярная реципрокная тахикардия при функционировании дополнительных проводящих путей — тахикардия, в основе которой лежит механизм re-entry, а дополнительные проводящие пути (ДПП) входят в круг re-entry. В большинстве случаев тахикардия носит пароксизмальный характер, но при наличии медленных ретроградных ДПП тахикардия может иметь хроническую (постоянно-возвратную) форму.
Классификация • Ортодромная тахикардия • Антидромная тахикардия.
Патогенез • Ортодромная тахикардия: импульс входит в желудочки через АВ-узел, а возвращается на предсердия по ДПП •• Необходимые условия: ДПП должен иметь ретроградную проводимость, эффективный рефрактерный период (ЭРП) АВ-узла меньше ЭРП ДПП • Антидромная тахикардия: импульс входит в желудочки по ДПП, а возвращается на предсердия по АВ-узлу •• Необходимые условия: ДПП должен иметь антероградную, а АВ-узел — ретроградную проводимость, ЭРП ДПП меньше ЭРП АВ-узла.
Клинические проявления — см. Тахикардия наджелудочковая.
Диагностика • Стандартная ЭКГ • Чреспищеводная ЭКГ • Чреспищеводное и внутрисердечное электрофизиологические исследования.
• Ортодромная тахиардия начинается после предсердной экстрасистолы, реже — после желудочковой экстрасистолы •• Интервал P–Q предсердной экстрасистолы не удлиняется •• Ритм тахикардии регулярный, ЧСС 120–280 в минуту •• Комплексы QRS узкие, зубец Р отрицательный в отведениях II, III, aVF, положительный (при правых ДПП) и отрицательный (при левых ДПП) в отведениях I, aVL, V5–6, связан с QRS, расположен за QRS, интервал R–P больше 100 мс •• Развитие АВ-блокады прерывает тахикардию •• Появление блокады ножки пучка Хиса на стороне ДПП замедляет частоту тахикардии, а блокада ножки на противоположной стороне ДПП ритм тахикардии не меняет.
• Антидромная тахикардия провоцируется предсердной или желудочковой экстрасистолой •• Ритм регулярный с ЧСС 140–280 в минуту •• Комплексы QRS широкие (могут быть больше 0,20 с) и деформированные, зубец Р отрицательный в отведениях II, III, aVF, положительный в отведениях I, aVL, V5–6, связан с QRS, расположен за QRS, интервал R–P больше 100 мс •• Развитие АВ-блокады прерывает тахикардию.
Дифференциальная диагностика • Пароксизмальные АВ-узловые тахикардии • Трепетание предсердий • Желудочковые тахикардии.
Тактика ведения • При пароксизмах ортодромной тахикардии лечение аналогично таковому при АВ-узловой тахикардии (см. Тахикардия пароксизмальная атриовентрикулярная узловая) • При антидромной тахикардии •• Чреспищеводная ЭКС — конкурирующая, залповая, сканирующая (не противопоказана при низком АД) •• Медикаментозная терапия: или прокаинамид в/в 1000 мг в течение 10–20 мин, или амиодарон 300 мг в/в в течение 15–20 мин, или аймалин 50 мг (1 мл 5% р-ра) в/в в течение 5 мин •• Противопоказано применение сердечных гликозидов •• При нарушении гемодинамики — электроимпульсная терапия.
Профилактика: см. Синдром Вольффа–Паркинсона–Уайта.
Хирургические методы лечения — радиочастотная абляция ДПП показана при: • частых пароксизмах или тахикардиях с большой частотой ритма и нарушением гемодинамики • развитии ФП или трепетания предсердий • наличии ДПП с коротким ЭРП (>270 мс).
Сокращения • ДПП — дополнительные проводящие пути • ЭРП — эффективный рефрактерный период.
МКБ-10 • I49. 8 Другие уточнённые нарушения сердечного ритма
Что такое реципрокная тахикардия
Атриовентрикулярная узловая реципрокная тахикардия (АВУРТ)
Атриовентрикулярная узловая реципрокная тахикардия (АВУРТ) – наджелудочковая тахиаритмия с механизмом re-entry, использующим подступы к атриовентрикулярному (АВ) узлу и компактный АВ-узел. Пульс при тахикардии, как правило, в пределах 140-250 уд/мин.
АВУРТ самая частая форма наджелудочковой тахиаритмии (НЖТ) и обычно не связана со структурным заболеванием сердца.
Примерно 70% пациентов с АВУРТ являются женщинами. У женщин АВУРТ впервые начинает проявляться в более молодом возрасте (29±16 лет), чем у мужчин (39±16 лет). Сопутствующие органические заболевания сердца существуют только приблизительно в 15% случаев.
Причины, по которым АВУРТ чаще развивается у женщин, нежели у мужчин, неясны. Cabrera J.A. и соавторы (1998г.) наблюдали у пациентов с АВУРТ анатомические особенности строения сердца (широкий коронарный синус, который принимает воронкообразную форму при венографических исследованиях).
Классификация и механизмы
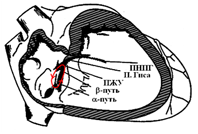
АВ-узловое проведение функционально разделено на быстрый и медленный пути проведения с различными электрофизиологическими свойствами. Различные электрофизиологические свойства двух групп волокон в этой области являются основой для формирования повторного входа возбуждения (ре-ентри) и существования тахикардии. При внеочередном сокращении предсердий (например при предсердной экстрасистоле) возникает блокада проведения в быстрой части и импульс по медленному каналу проводится через пучок Гиса к желудочкам, а по быстрому каналу проведение идет назад к предсердиям, а затем вновь на «медленную». Таким образом, формируется петля ре-ентри, которая лежит в основе АВУРТ.
Существуют три основные формы АВУРТ. Типичная АВУРТ использует медленный проводящий путь антероградно и быстрый проводящий путь ретроградно (slow-fast, или медленный-быстрый тип). Редкими формами являются fast-slow (быстрый-медленный тип) и slow-slow (медленный-медленный тип) АВУРТ.
Схема круга риентри при типичной АВ узловой реципрокной тахикардии
Во время типичной АВУРТ медленный путь (slow pathway) выступает в качестве антеградного участка петли, в то время как быстрый (fast) канал – это ретроградное колено (т.е. slow-fast re-entry атриовентрикулярного узла). Импульс по медленному каналу проводится через пучок Гиса к желудочкам, а по быстрому каналу проведение идет назад к предсердиям, в результате чего появляется зубец Р продолжительностью 40 мс, который накладывается на комплекс QRS или возникает сразу после него (менее 70 мс), что часто приводит к появлению псевдо-r’ в отведении V1.
В редких случаях (5-10%) петля тахикардии имеет обратное направление, т.е. проведение осуществляется антеградно по быстрому каналу и ретроградно по медленному каналу (fast-slow re-entry атриовентрикулярного узла, или атипичная АВУРТ), приводя к появлению длинного интервала R-P. Зубец Р, отрицательный в отведениях III и aVF, регистрируется перед QRS. Бывают редкие случаи, когда оба участка круга тахикардии состоят из медленно проводящей ткани (slow-slow re-entry ПЖУ), зубец Р´ регистрируется после QRS (т.е. интервал RP больше или равен 70 мс).
Заболевание протекает в виде приступов частого ритмичного сердцебиения, которое начинается и прекращается внезапно. Продолжительность пароксизма АВУРТ от нескольких секунд до нескольких часов, а частота их появления от ежедневных приступов аритмии до 1-2 раз в год. Пульс при тахикардии, как правило, в пределах 140-250 уд/мин. Приступ АВУРТ сопровождается сердцебиением, головокружением, пульсацией в области шеи.
Электрокардиография (ЭКГ) в 12 отведениях позволяет диагностировать АВУРТ. При нормальном синусовом ритме, как правило, на ЭКГ не выявляется каких-либо изменений. Во время приступа типичного АВУРТ на ЭКГ регистрируется тахикардия с частотой желудочковых сокращений от 140 до 250 в мин. Ретроградный зубец Р продолжительностью 40 мс накладывается на комплекс QRS или возникает сразу после него (менее 70 мс), что часто приводит к появлению псевдо-r’ в отведении V1.
Проведение электрофизиологического исследования в современной кардиологии является абсолютным показанием у пациентов с АВУРТ.
Лечение приступа тахиаритмии при АВУРТ
Приступ может быть эффективно купирован проведением рефлекторных приемов (проба Вальсальвы, массаж каротидных синусов). Из фармакологических средств препаратами выбора являются верапамил, аденозин, обзидан, новокаинамид. Лекарства могут назначаться как перорально, так и парентерально.
На сегодняшний день радиочастотная катетерная абляция (РЧА) АВУРТ является наиболее действенным способом терапии этой аритмии, который позволяет пациенту полностью отказаться от приема антиаритмических препаратов. Эффективность РЧА АВУРТ составляет 98-99%. Осложнения в виде развития АВ-блокады высоких степеней при модификации медленной части методом РЧА встречается в 1%. В основе лежит деструкция волокон «медленной» части в нижней части треугольника Коха. РЧА АВУРТ является абсолютным показанием у пациентов, страдающих этой аритмией. Противопоказанием к проведению этой операции является предпочтение самим пациентом проведения постоянной антиаритмической терапии.
Источник:
Ревишвили А.Ш. В кн.: Бокерия Л.А., Голухова Е.З. (ред.) Клиническая кардиология: диагностика и лечение. М.: Издательство НЦССХ им. А.Н. Бакулева; 2011