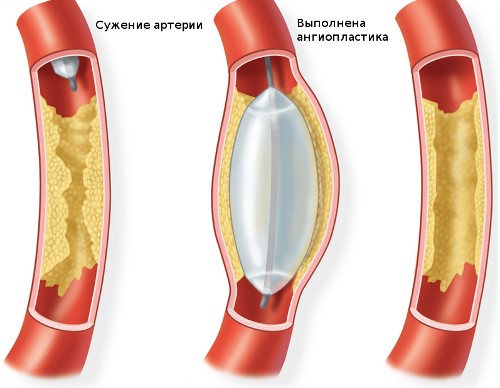
Что такое реваскуляризация нижних конечностей
Ангиопластика и стентирование артерий таза и нижних конечностей
В течение последнего десятилетия, на фоне внушительного технологического прогресса, методы рентгенэндоваскулярной хирургии показали свою доступность и безопасность, продемонстрировав сходные результаты с открытыми сосудистыми вмешательствами.
Возможности баллонной ангиопластики артерий нижних конечностей
Баллонная ангиопластика при синдроме диабетической стопы.
Ангиопластика артерий при атеросклерозе конечностей.
Баллонная ангиопластика и стентирование подвздошной артерии при атеросклерозе позволяет избежать больших операций на аорте (аорто-бедренное шунтирование). Эндоваскулярные операции при синдроме Лериша позволяют восстановить кровоток у ослабленных и пожилых пациентов с тяжелыми сопутствующими заболеваниями.
Ангиопластика баллонами с лекарственным покрытием.
В последние годы мы внедрили этот метод в практику лечения больных с облитерирующим эндартериитом (болезнь Бюргера). Лекарственные препараты, которыми пропитан баллон проникают при ангиопластике в стенку сосудов и уменьшают воспалительный процесс и пролиферацию интимы.
Преимущества баллонной ангиопластики нижних конечностей
2 Не требуется общего наркоза, все вмешательства проводятся под местной или перидуральной анестезией.
3 На следующий день пациент может свободно вставать и ходить.
4 Риск осложнений баллонной ангиопластики в несколько раз ниже, чем при открытой операции с травматичным доступом.
5 Продолжительность эндоваскулярной операции значительно меньше
6 Реваскуляризацию можно проводить не опасаясь инфекционных осложнений даже у больных с обширными раневыми дефектами.
Результаты баллонной ангиопластики и стентирования артерий таза и нижних конечностей:
Проходимость реконструированных подвздошных артерий после ангиопластики и стентирования сохраняется на уровне 85% в течение 5 лет после операции.
Результаты ангиопластики и стентирования поверхностной бедренной артерии сопоставимы с результатами бедренно-подколенного шунтирования искусственными протезами. Более 3-х лет реконструированные сосуды остаются проходимыми у 80% больных.
Баллонная ангиопластика артерий голени при диабетической стопе позволяет решить важную проблему заживления некротических ран и остановку гангренозного процесса. Проходимость реконструированных артерий голени сохраняется у 50% прооперированных больных в течение года и более. При необходимости возможно выполнение повторного эндоваскулярного вмешательства.
Гибридные эндоваскулярные вмешательства при патологии артерий нижних конечностей
Закарян Н.В., Панков А.С.
Эндоваскулярные методы лечения продолжают свое победное шествие по планете, постоянно расширяя свое влияние на коррекцию сосудистой патологии. Тем не менее, некоторые проблемы до сих пор остаются серьезным вызовом как для открытых, так и для эндоваскулярных хирургов. Например, при тяжелых многоэтажных поражениях артерий нижних конечностей не всегда удается выполнить их полноценную коррекцию только рентгенохирургическим либо открытым способом [1-7, 9,12,14,16-20]. При использовании исключительно эндоваскулярных методов часто увеличивается время облучения и объем используемого рентгеноконтрастного вещества [1,3,8,10-15]. С другой стороны, продолжительные открытые сосудистые вмешательства сопровождаются увеличением частоты осложнений и летальных исходов, особенно у пожилых пациентов и у больных с тяжелыми сопутствующими заболеваниями [1-3,6,8,12-15]. Для решения этой проблемы в современных условиях активно развивается концепция гибридной хирургии, которая заключается в одновременном использовании как эндоваскулярных, так и открытых хирургических методов лечения сложных поражений сосудов 8.
В некоторых клиниках частота выполнения гибридных операций при многоэтажных поражениях достигает 25%, и эти цифры продолжают расти. [3-6,9,11]. Обычно данные операции проводятся в специальной гибридной операционной, оснащенной прозрачным для рентгеновских лучей операционным столом и ангиографической установкой (стационарной или передвижной С-дугой).
Выделяют одномоментные и двухэтапные гибридные вмешательства, когда открытый и эндоваскулярный этапы разделяются по времени. Большинство специалистов в последнее время склоняются к тому, что термин “гибридная хирургия” более правильно использовать только в случаях одномоментных вмешательств [2].
Наиболее частыми гибридными периферическими вмешательствами в настоящее время являются эндартерэктомия из общей бедренной артерии в сочетании с ангиопластикой/стентированием нижележащих и/или вышележащих сегментов, бедренно-подколенное шунтирование в сочетании с эндоваскулярными вмешательствами на артериях голени, ангиопластика/стентирование поверхностной бедренной артерии (ПБА) с одномоментным выполнением бедренно-дистального шунтирования артерий голени, а также различные операции на брахиоцефальных артериях 23.
Вероятно, самой распространенной гибридной операцией на периферических сосудах является одномоментное стентирование подвздошных артерий в сочетании с эндартерэктомией из общей бедренной артерии (ОБА) и возможным бедренным шунтированием/стентированием. Dosluoglu с коллегами в 2006 году разработали технику PAGA (“pre-arteriotomy guidewire access”, или “эндоваскулярная установка проводника до артериотомии”) для оптимизации подобных операций [5]. В последние годы техника получила широкое распространение во всем мире. Описание методики в классическом варианте представлено ниже.
Вначале хирурги выполняют открытое выделение общей (ОБА), глубокой (ГБА) и поверхностной бедренных артерий (ПБА), а также наружной подвздошной артерии (НПА), если это необходимо. Затем пунктируют общую бедренную артерию; в случае окклюзии или сильного кальциноза ОБА проводят пункцию дистального отдела НПА. Рекомендуется выполнять микропункцию с проведением 0,018-дюймового проводника для предотвращения травмы артерии. В случае окклюзии подвздошных артерий осуществляется реканализация с использованием стандартных методик или с помощью специальных устройств (например, “Frontrunner” (“Cordis”)). После доставки проводника в брюшную аорту эндоваскулярный этап прерывается. Затем после гепаринизации выполняется артериотомия ОБА (с распространением на ПБА и ГБА, если это необходимо). Далее хирурги проводят стандартную эндартерэктомию из ОБА с наложением заплаты, при этом швы в области пункции артерии оставляют незатянутыми. На линию швов по желанию хирурга может быть нанесен биологический клей (например, “Bioglue” (“CryoLife, Inc”)), для предотвращения подтекания крови. Когда гемостаз полностью завершен, по проводнику в ОБА устанавливают интродьюсер размером 6-11 F для продолжения эндоваскулярного этапа (интродьюсеры большого размера обеспечивают хороший гемостаз в ходе операции, кроме того, через них можно проводить стент-графты, если это необходимо). Затем последние швы в области пункции затягиваются, зажимы с артерий снимают, запускают кровоток и заканчивают эндоваскулярный этап, который обычно заключается в выполнении ангиопластики и стентирования подвздошных артерий [3,5,11].
Как известно, пункция артерии и проведение проводника после выполненной эндартерэктомии может сопровождаться риском развития кровотечений и диссекций в ОБА и НПА. Одним из главных достоинств методики PAGA является устранение данных рисков, т.к. артерия пунктируется перед эндартерэктомией. Также при использовании этой техники можно относительно безопасно выполнить пункцию НПА в случае необходимости, т.к. в конце операции эта область тщательно ушивается и риск забрюшинной гематомы практически отсутствует (при традиционном эндоваскулярном подходе пункция НПА является нежелательной процедурой).
В качестве примера использования методики PAGA можно привести опыт корейских специалистов Joh et al [11]. Они использовали данную методику с некоторыми изменениями. Так, в случае, если на начальном этапе не удавалось выполнить реканализацию окклюзии подвздошных артерий ретроградным доступом, выполнялась антеградная реканализация (доступом через контралатеральную ОБА, либо через плечевую артерию), затем проводник захватывался и выводился через артериотомическое отверстие в ходе эндартерэктомии или шунтирования (т.н. “экстернализация” проводника).
Вышеуказанными корейскими авторами также применялась антеградная методика PAGA при сочетанных поражениях ОБА и ПБА: сначала выполнялась антеградная реканализация ПБА доступом через пораженную ОБА, затем эндартерэктомия из ОБА и потом финальная ангиопластика/стентирование ПБА [11].
Также часто выполняется наложение бедренно-дистального шунта с одномоментным стентированием вышележащих сегментов (бедренной и/или подвздошных артерий). Данный вид вмешательств используется достаточно давно. Так, в 2001 году Schneider с соавт. впервые описали технику выполнения одномоментной ангиопластики сужений ПБА в сочетании с наложением бедренно-берцового шунта у больных с критической ишемией нижних конечностей [12]. В госпитальном периоде ни у одного из 12 пациентов не было отмечено окклюзии шунта, ампутаций также удалось избежать. Через 2 года частота первичной проходимости артерий составила 76%. Пример гибридного стентирования левой ОПА в сочетании с наложением бедренно-берцового шунта представлен на рис. 1.
До сих пор дискутабельным остается вопрос о схеме введения антикоагулянтов и антиагрегантов во время и после гибридных вмешательств на периферических артериях. Наиболее признанной схемой у большинства специалистов является следующая: в ходе вмешательства вводится 70-100 ЕД/кг гепарина (в среднем 5000-7000 ЕД), также в дальнейшем пациент получает клопидогрель 75 мг/день в течение 3-6 месяцев и 100 мг/день ацетилсалициловой кислоты пожизненно 9. Вопреки мнению некоторых сосудистых хирургов, риск кровотечения при подобной схеме остается невысоким как во время операции, так и в ближайшем послеоперационном периоде [1-12, 14, 18].
Эффективность гибридных операций, по данным разных авторов, является достаточно высокой [1-16, 19-23]. В работе Antoniou показано, что проходимость артерий после гибридных вмешательств через 1 год составила 98%, причем исходно группа пациентов была достаточно тяжелой (47% больных с критической ишемией нижних конечностей) [1]. Matsagkas с соавт. доложили, что у пациентов с критической ишемией первичная и вторичная проходимость оперированных сегментов через 2 года составила 93,2% и 95,5% соответственно [10]. В исследовании Cotroneo были изучены результаты гибридных вмешательств у 44 пациентов (24 были с хронической и 20 – с критической ишемией). Через 2 года первичная и вторичная проходимость составила 79,1% и 86,1% соответственно [4]. Nishibe с коллегами доложили, что у пациентов с мультифокальными поражениями TASC D через 2 года после гибридных операций первичная проходимость оперированных сегментов составила 94%, а частота спасения конечности – 100% [13].
В работе Schanzer с соавт. также доложено о хороших результатах гибридной ангиопластики/стентирования сужений в поверхностной бедренной артерии (ПБА) в сочетании с шунтированием артерий голени у 23 больных с критической ишемией. Проксимальный анастомоз шунта вшивался в дистальный отдел ПБА или в подколенную артерию, дистальный – в артерию голени или стопы. В ближайшем послеоперационном периоде не было отмечено случаев ампутации или тромбозов оперированных сегментов. Через 5 лет ампутации удалось избежать 70% пациентов, эндоваскулярная коррекция рестенозов в ПБА потребовалась только 1 больному [8].
Многие авторы отмечают сокращение времени нахождения в клинике и снижение стоимости лечения у пациентов с гибридными одномоментными вмешательствами по сравнению с теми, кто перенес двухэтапные операции [1-8, 10, 12-16, 22]. Так, в работе Ebaugh с соавт. показано, что при одноэтапных операциях больничные расходы снижаются почти в 2 раза по сравнению с двухэтапными [7]. Кроме того, при гибридных вмешательствах практически отсутствуют осложнения в области пункции, так как в конце операции эта зона тщательно ушивается. Безусловно, при гибридных процедурах, по сравнению с тотальной эндоваскулярной коррекцией, снижается расход рентгеноконтрастного вещества, что очень важно у пациентов, находящихся в группе риска развития контраст-индуцированной нефропатии [2-7, 17, 19].
Список литературы:
Автор статьи:
Панков Алексей Сергеевич
врач по рентгенэндоваскулярным диагностике и лечению, к.м.н.
Успешная реваскуляризация рестеноза артерий нижних конечностей с локализованной доставкой Паклитаксела
Faisal Latif, MD and Thomas A. Hennebry, MB BCH BAO, FSCAI, FACC
Процедуры чрескожной реваскуляризации приводят к значительным улучшениям качества жизни и увеличению дистанции ходьбы без хромоты [1]. Рестеноз остается основной проблемой после процедур чрескожной реваскуляризации при заболевании периферических артерий. Антикоагулянты, включая гепарин с низкой молекулярной массой, не приводят в результате к существенным улучшениям [2].
В настоящее время появляются новые методы, дающие в результате краткосрочные и долгосрочные улучшения. Различные процедуры, включая эндоваскулярную брахитерапию, генную терапию артерий и фотоангиопластику, показали некоторые благоприятные результаты, но не были убедительными [3]. Стент с элюирующим лекарственным покрытием проверяли с помощью сиролимуса в периферических сосудах, но результаты не были обнадеживающими [4]. Мы сообщаем о новом методе, опробованном на двух пациентах, с локализованной доставкой Паклитаксела для лечения рестеноза при заболевании периферических артерий.
Случай 1
60-летний пациент в анамнезе с заболеванием периферических артерий и многолетней окклюзией правой общей подвздошной артерии, прошедший перекрестное шунтирование вен на бедре 6 лет назад. Впоследствии с течением времени у него развился стеноз левой общей подвздошной артерии. Прошел множество процедур повторной реваскуляризации, включая ангиопластику и стентирование при помощи внешнего инструмента. У пациента наблюдались незначительные улучшения в симптомах хромоты в течение нескольких месяцев после каждой из таких процедур. Его направили в нашу больницу с тяжелыми симптомами и дистанцией ходьбы без хромоты всего лишь 25 ярдов. В анамнезе у пациента была гипертензия и дислипидемия в дополнение к 60 пачкам, выкуриваемым в год. В результате медицинского осмотра у него выявили слабый пульс в тыльной артерии правой стопы (DP), 1 + DP и пульс в задней большеберцовой артерии в левой стопе.
Доступ к артерии обеспечили через левую общую бедренную артерию (CFA) ниже уровня перекрестного шунтирования вен на бедре при помощи ультразвука. Ангиография показала множество чередующихся стентов в левой общей подвздошной артерии с локальным 80% поражением и градиентом давления 60 мм рт. ст. (Рисунок 1). Было известно о полной окклюзии правой общей подвздошной артерии. Левая внешняя и внутренняя подвздошные артерии, поверхностные и глубокие артерии бедра были проходимыми. Перекрестный шунт на бедре также был проходимым. Внутрисосудистый ультразвук (IVUS) стенозированной части левой общей подвздошной артерии показал просвет в 34 мм2 (диаметр 2,7 мм, рисунок 2А), по сравнению со стандартной площадью сосуда 134 мм2 (диаметр 11 мм). Первый стент имел диаметр 8 мм. Провели лазерную атерэктомию левой общей подвздошной артерии, которая увеличила минимальный просвет с 34 до 80 мм (рисунок 2В) и уменьшила градиент давления с 80 до 20 мм рт.ст.
Далее использовали 8 х 10 мм инфузионный баллонный катетер Clearway™ (компания «Atrium», Гудзон, Нью-Гэмпшир) для инфузии 1,7 мг Паклитаксела, разбавленного в 10 см3 физиологического раствора, в месте поражения, наряду с ангиопластикой при 3 атм. IVUS на этой стадии выявил площадь просвета 90 мм2 без градиента давления в поражении (Рис. 2С). На рисунке 3 приведен последний ангиографический снимок левой общей подвздошной артерии. Дистанция ходьбы без хромоты существенно увеличилась. Через четыре месяца после процедуры у пациента продолжал повышаться уровень жизни с увеличением дистанции ходьбы без хромоты до 500 ярдов. На данный момент лодыжечно-плечевой индекс в правой части составляет 1,1 и в левой части 0,73.
Случай 2
У 67-летней пациентки в анамнезе с обходным сосудистым шунтированием коронарной артерии и тяжелым заболеванием периферических артерий в нижних конечностях развилась ишемия 4 стадии по классификации Резерфорда в левой нижней конечности. Было известно об окклюзии левой поверхностной бедренной артерии (SFA) в течение почти 10 лет. У пациентки стоял бедренно-подколенный обходной шунт, который также был закупорен в течение многих лет. Пациентке провели ангиопластику и стентирование, а также криопластику в левой SFA в разное время в течение предыдущего года. В ходе дуплексного сканирования у нее обнаружился рестеноз в левой SFA.
Был получен доступ в правую общую бедренную артерию (CFA). В дополнение к 70% поражению в левой CFA в SFA было обнаружено 90% поражение устья сосуда (Рис. 4). В левую SFA вставили 0,035 дюймовый проводник (Rosen wire; компания «Cook Critical Care») и 30 см интродьюсер (компания «Cook Critical Care») над раздвоением аорты. Провели лазерную атерэктомию, используя 2 мм систему доставки стента по проводнику с турбоускорителем (компания «Spectranetics, Colorado Springs, CO») в левой СFA, а также в SFA. Для доставки 3 мг Паклитаксела в наиболее поврежденные участки использовали 6 х 10 мм инфузионный баллонный катетер Clearway™ (компания «Atrium», Гудзон, Нью-Гэмпшир) (по две инфузии CFA и SFA). В конце процедуры в левой SFA отмечался остаточный стеноз менее 20% (Рис. 5), в то время как в правой CFA сохранился остаточный 20% стеноз. Симптомы существенно улучшились. Повторная ангиограмма, проведенная спустя 3 месяца через интродьюсер в ходе последующей процедуры реваскуляризации в правой нижней конечности, продемонстрировала отсутствие рецидива стеноза в левой SFA (Рис. 6).
Инфузионный баллонный катетер Clearway™ (компания «Atrium», Гудзон, Нью-Гэмпшир) представляет собой ПТФЭ баллонный катетер для инфузий, создающий слой жидкости с низким давлением в баллоне, который отвечает за локальную доставку тромболитических или, как в нашем случае, хемотерапевтических препаратов с целью уменьшения новообразований (Рис. 7). ПТФЭ поверхность, а также низкое давление в баллоне уменьшают возможность разрыва сосуда и повреждения устья при использовании в установленном стенте и вокруг него.
Обсуждение
Уменьшение рестеноза после чрескожной ангиопластики русла периферических сосудов является сложным способом и зачастую требует разумной комбинации различных доступных методов. Оба наших пациента получили разные лечения с использованием различных методов, однако не испытали существенных быстрых улучшений рестеноза. Локальная доставка Паклитаксела через новый инфузионный баллонный катетер (Vascular Clearway™, компания «Atrium») представляет собой новый метод лечения рестенозных поражений периферических сосудов с хорошими, как минимум краткосрочными, результатами. Доставляемая доза паклитексела представляла собой экстраполированную дозу, используемую в стентах с элюирующим покрытием из паклитексела(DES) (коронарный стент «Tаxus», компании «Boston Scientific»),с учетом объема сосуда, в который доставляется препарат.
Использованная доза крайне мала, по сравнению с хемотерапевтической дозой Паклитаксела, и, следовательно, у наших пациентов не наблюдалось системных побочных эффектов. После чрескожной транслюминальной ангиопластики (РТА) наблюдается разрыв атеросклеротических бляшек и процесс экстенсивного ремоделирования стенок артерий. Потеря люминального просвета после РТА обусловлена внутренним ремоделированием сосудов и пролиферацией неоимнтимы [5]. В дополнение, воспаление также оказывает критическое воздействие на реакцию сосуда при поражении и является основным фактором в развитии рестеноза после ангиопластики периферических сосудов, что подтверждается повышением содержания С-реактивного белка, D-димера и Р-селектина после ангиопластики [6].
Паклитаксел стабилизирует микротрубочки в клетках фибробласта и, следовательно, ингибирует пролиферацию гладких мышц после ангиопластики [7, 8]. Основной задачей является введение Паклитаксела глубоко в локальные ткани и, следовательно, ингибирование гиперплазии неоимнтимы и ослабление воспалительной реакции. В отличие от других антипролиферативных препаратов, Паклитаксел обладает свойствами, которые делают его предпочтительным при локальной доставке и предотвращают пролиферацию гладких мышц при рестенозе после ангиоплатики или имплантации стента. Среди таких свойств выделяют: липофильное свойство, которое обеспечивает быстрое клеточное усвоение, а уникальный способ действия обеспечивает долговременное антипролиферативное действие даже после краткосрочной введения одной дозы очень низких концентраций [9, 10]. Локализованную доставку Паклитаксела проверяли на животных. Было отмечено замедление образования неоинтимы [11]. Простетические модели шунтов также продемонстрировали противовоспалительные эффекты Паклитаксела, что подтверждалось наличием меньшего количества макрофагов вокруг шунта [12]. В недавнем исследовании сообщили о локализованной доставке Паклитаксела с использованием различных методов [13].
Вывод
Наш отчет является первым отчетом об использовании локализованной доставки Паклитаксела в ложе периферических артерий у человека с использованием инфузионного баллона. Данный метод дает хорошие краткосрочные результаты. Для подтверждения долгосрочных результатов необходима дальнейшая крупномасштабная оценка.
Микрохирургическое шунтирование артерий голени и стопы
Кратко о методе лечения
Чаще всего для шунтирования артерий нижних конечностей используются собственные подкожные вены пациента, которые обрабатываются таким образом, чтобы нести кровь к ноге, а не обратно.
Преимущества лечения в ИСЦ
С 2011 года наша клиника является лидером в России по применению шунтирования артерий голени и стопы и имеет самые лучшие результаты по сохранению конечностей на фоне атеросклероза малых артерий.
Показания и противопоказания к методу лечения
На шунтирование отбираются пациенты, сохранные по общему состоянию. Поэтому проводится детальная оценка сопутствующих заболеваний, ожирения и других факторов риска для жизни. Только непосредственная угроза жизни является поводом для риска у больных с тяжелыми сопутствующими заболеваниями.
Необходимо детально оценить сосудистое русло с помощью УЗИ диагностики и ангиографии, чтобы сформулировать четкую концепцию для операции.
Необходима тщательная оценка подкожных вен, так как от их качества зависит успех шунтирования и продолжительность работы шунта. Использование в качестве шунтов искусственных протезов является операцией отчаяния, так как такие шунты закрываются в половине случаев в течение 2 лет.
Подготовка к лечению
Для определения показаний к операции бедренно-тибиального шунтирования пациента необходимо обследовать с точки зрения сосудистых поражений и общего состояния здоровья.
Для диагностики сосудистых поражений применяют следующие методы:
Общая диагностика пациента включает в себя:
Собственно подготовка к операции заключается в уменьшении отека больной ноги. Для этого пациенту предварительно устанавливают продленную перидуральную анестезию (чтобы он мог лежать). Перед операцией в мочевой пузырь устанавливают катетер, для контроля за выделением мочи. С целью введения лекарственных препаратов устанавливают внутривенный катетер в подключичную вену.
Накануне операции пациенту даются успокоительные препараты, которые дополняются премедикацией непосредственно перед подачей больного в операционную.
Обезболивание при лечении
Операции на артериях нижних конечностей в нашей клинике проводятся под эпидуральной анестезией. Последняя подразумевает введение анестезирующего препарата в область эпидурального пространства позвоночника. Такой вид обезболивания позволяет эффективно устранить болевые ощущения во время операции и в раннем послеоперационном периоде.
Для контроля за состоянием сердечно-сосудистой системы мы используем следящие мониторы, которые подключаются к грудной клетке для снятия ЭКГ и к плечу для контроля артериального давления. С целью улучшения насыщения крови кислородом пациенту дается кислородная маска.
Как проходит метод лечения
Пациент укладывается в операционной на спину. Под колено оперируемой ноги подкладывается специальный валик.
Начинается операция с ревизии (оценки) артерий голени, к которым должен подойти шунт. Для доступов к артериям голени используются разрезы длиной 4-6 см в паховой области и на голени (стопе). Затем проводится доступ к артерии на бедре, чтобы оценить ее пригодность в качестве донора для шунта.
После оценки артерий хирург приступает к подготовке венозного шунта. Через небольшие разрезы выделяется подкожная вена на голени, затем на бедре.
Первым выполняется соединение большой подкожной вены с бедренной артерией. После сшивания анастомоза запускается кровоток. Пульсация шунта возможна до первого венозного клапана.
Затем специальный инструмент вальвулотом проводится в венозный шунт и производится иссечение клапанов. Это необходимо, чтобы кровоток мог пойти по этой вены из бедренной артерии к артерии голени. Без рассечения клапанов кровоток по шунту не пойдет.
После удаления клапанов хирург оценивает вену на УЗИ и находит сбросы крови по шунту в боковые ветви. Перевязка этих ветвей производится через отдельные маленькие разрезы. Это необходимо для того, чтобы кровь по венозному шунту двигалась в направлении стопы, а не уходила в боковые ветви.
Когда будут перевязаны все сбросы по венозному шунту мы приступаем к сшиванию шунта и артерии на голени или стопе под микроскопом. Большое увеличение на этом этапе необходимо для успеха, так как любая ошибка в приведет к неудаче всей операции шунтирования.
Затем запускается кровоток и проверяется работа шунта по УЗИ. Если кровообращение восстановлено, то операция заканчивается ушиванием ран. Если есть сомнения, то выполняется контрольная ангиография и, при необходимости, ангиопластика измененной артерии ниже шунта.
Возможные осложнения при лечении
Бедренно-берцовое шунтирование in situ.
Шунтирование малоберцовой артерии
Многоэтажные «прыгающие» шунты
Часто пациентам отказывают в сохранении ноги по причине отсутствия хорошей длиной и проходимой артерии на голени, однако при этом, мы нередко видим отдельные участки и ветви артерий с сохраненным кровотоком. Нашим ведущим сосудистым хирургом Калитко И.М. для таких ситуаций разработана методика многоэтажного шунтирования артерий голени. Нередко выполняется несколько коротких шунтов к отдельным проходимым сегментам артерий. Важным условием для нормальной работы такой сложной реконструкции является достоверная оценка приходящего и распределяющегося объема крови. При перегрузке шунтов могут использоваться разгрузочные фистулы.
Прогноз после метода лечения
Общехирургические осложнения:
Специфические осложнения:
Программа наблюдения после метода лечения
Успех операции бедренно-дистального шунтирования зависит от очень большого количества факторов. Помимо ювелирной техники исполнения, грамотной интраоперационной оценки состояния артерий и знания причин послеоперационных тромбозов очень важным элементом успеха является тщательное послеоперационное наблюдение.
Перед выпиской больного из стационара мы обязательно проводим ультразвуковое исследование шунта. При выявлении оставшихся венозных сбросов мы немедленно их устраняем.
Через месяц, полгода и год после операции пациент приглашается на контрольные осмотры сосудистого хирурга с обязательным выполнением УЗИ. Если при УЗИ диагностике выявляются проблемы в функции шунта, то мы проводим пациенту мультиспиральную компьютерную томографию шунта и артерий ног.
При своевременном выявлении сужений мы можем устранить их с помощью ангиопластики и стентирования.
Заболевания
Пациенты с критической ишемией нижних конечностей имеют очень плохой прогноз. В течение 6 месяцев от начала заболевания большинству из них выполняется ампутация. Шунтирование предлагается таким пациентам, если невозможно провести эндоваскулярное лечение. Успешное шунтирование сосудов ног позволяет сохранить конечности 90% больных с критической ишемией.
Микрохирургическое шунтирование проводится только при критической ишемии и начинающейся гангрене! Если у пациента нет болей в покое или трофических язв на стопах, значит шунтирование ему не нужно.