Что такое резекция слепой кишки
Рак слепой кишки
Рак слепой кишки, относящейся к самому началу толстого кишечника, — это злокачественное образование из клеток слизистой. Опухоль долго может развиваться практически без симптомов, иногда их принимают за признаки другой, менее опасной болезни. В результате человек обращается к специалистам только тогда, когда справиться с недугом гораздо сложнее.
К причинам, вызывающим онкологию слепой кишки, относятся нарушения питания, приводящие к запорам, недостаток физической активности, курение, ожирение, сахарный диабет, неблагоприятная экологическая обстановка и вредные условия труда, наследственность, хронические заболевания ЖКТ.
Классификация и стадии рака слепой кишки
По этиологии выделяют аденокарциному, перстневидноклеточную, плоскоклеточную и железисто-плоскоклеточную, неклассифицируемую формы. Для успеха терапии важно знать, до какой стадии успела прогрессировать болезнь:
0 — маленькая опухоль в верхнем слое слизистой;
I — новообразование прорастает во внутренние слои;
II — опухолевый процесс распространяется и на внешнюю стенку кишки, но не задевает соседние органы и лимфоузлы;
III — поражаются соседние органы и регионарные лимфоузлы;
IV — метастазирование затрагивает отдаленные органы, первичная опухоль разрастается и влияет на функционирование близлежащих систем.
Если пятилетняя выживаемость на ранних стадиях превышает 85%, а нулевая излечивается полностью, то на третьей, в зависимости от количества пораженных лимфатических узлов, снижается до 45–65%, а на четвертной порог в 5 лет преодолевают буквально единицы.
Рак ободочной кишки
История хирургического лечения рака ободочной кишки насчитывает более 150 лет. Первую резекцию толстой кишки по поводу опухоли выполнил Reybard в 1833 году.
За прошедшее время на фоне научно-технического прогресса развивалась и медицина, совершенствовался хирургический инструментарий, изменился подход к лечению, принципы операций, однако, до сегодняшнего дня основным методом лечения рака ободочной кишки является хирургический метод – операция.
Уважаемые пациенты! Обратите внимание на следующие материалы сайта:
Объем и характер операции по поводу рака ободочной кишки зависит от ряда факторов, основными из которых являются: локализация опухоли, протяженность опухоли, глубина инвазии опухоли в стенку кишки, распространение опухоли на соседние органы, а также общее состояние больного.
Адекватный выбор объема оперативного вмешательства является залогом успешного лечения и не должен сопровождаться нарушением основных онкологических принципов: абластики и антибластики. Абластикой называют комплекс профилактических мероприятий, направленных на предотвращение метастазирования опухоли, в частности рака ободочной кишки. К этим мероприятиям относятся в первую очередь удаление опухоли ободочной кишки в едином блоке с регионарными лимфатическими узлами; удаление в пределах анатомических фасциально-жировых и серозно-жировых футляров как анатомических барьеров; перевязка сосудов в начале операции для предотвращения метастазирования; и конечно, предотвращение травмирования раковой опухоли в ходе операции.
Комплекс мероприятий, направленных на удаление распределенных клеток раковой опухоли ободочной кишки, называют антибластикой. К ней относятся специальные виды обработки тканей, контактирующих с опухолью, в том числе химиопрепараты.
Основными операциями при резекции пораженного сегмента ободочной кишки и объем лимфодиссекции, необходимые для соблюдения радикализма оперативного вмешательства являются: правосторонняя гемиколэктомия (хирургическая операция резекции правой половины ободочной кишки), резекция поперечной ободочной кишки, левосторонняя гемиколэктомия, резекция сигмовидной кишки.
Правосторонняя гемиколэктомия
Правосторонняя гемиколэктомия (удаление правой половины толстой кишки) – объем операции выполняемый при локализации опухоли в слепой кишке (1), восходящем отделе ободочной кишке (2), печеночном изгибе ободочной кишки (3) и начальном отделе поперечной ободочной кишки (4) с перевязкой и пересечением стволов подвздошно-ободочной и правой толстокишечной артерий в месте их отхождения от верхней брыжеечной артерии.
Расширенная правосторонняя гемиколэктомия
При локализации опухоли в печеночном изгибе ободочной кишки (3) или в начальном отделе поперечной ободочной кишки (4) есть вероятность наличия пораженных метастазами лимфатических узлов расположенных вдоль ствола средней толстокишечной артерии. В этом случае необходимо выполнять расширенную правостороннюю гемиколэктомию, которая расширяется за счет перевязки и пересечения средней толстокишечной артерии.
Резекция поперечной ободочной кишки
Резекция поперечной ободочной кишки – объем операции выполняемый при локализации опухоли в средней трети поперечной ободочной кишки. Лимфодиссекция обеспечивается за счет перевязки и пересечения средней толстокишечной артерии и вены.
Левосторонняя гемиколэктомия
Левосторонняя гемиколэктомия (удаление левой половины толстой кишки) – объем операции выполняемый при локализации опухоли в дистальной трети поперечной ободочной кишки (5), селезеночном изгибе ободочной кишки (6), нисходящем отделе ободочной кишки (7) с перевязкой и пересечением стволалевой толстокишечной артерий в месте её отхождения от нижней брыжеечной артерии.
Резекция сигмовидной кишки
Резекция сигмовидной кишки – операция выполняемая при локализации опухоли в сигмовидной кишке (8). Лимфодиссекция осуществляется за счет перевязки и пересечения нижней брыжеечной артерии в месте её отхождения от аорты.
Виды операции при раке ободочной кишки
Традиционная операция удаления рака ободочной кишки и её особенности всем хорошо известны – это большой разрез необходимый для обзора всей брюшной полости и выполнения запланированного объема операции. Течение послеоперационного периода в данном случае сопряжено с выраженным болевым синдромом, длительным заживлением послеоперационной раны, косметическим дефектом.
Несмотря на наличие современных высокотехнологичных миниинвазивных (малотравматичных) операций (лапароскопических и роботических) традиционные операции сохраняют свою актуальность, особенно если речь идет о необходимости выполнения обширной комбинированной операции.
Лапароскопические и роботические операции резекции рака ободочной кишки относятся к разряду высокотехнологичных. Их особенность заключается в том, что операция выполняется с помощью специальных инструментов, которые вводятся в брюшную полость через маленькие проколы (от 5 до 12 мм) в передней брюшной стенке и выполняется тот же объем операции, как если бы она выполнялась традиционным способом – без ущерба онкологической радикальности.
Принципиальное различие между лапароскопической и роботической операции в том, что в случае лапароскопической операции инструменты находятся в руках хирурга, а в случае роботической операции инструменты находятся в манипуляторах робота, которыми с помощью джойстиков управляет хирург.
Основными преимуществами малотравматичных (миниинвазивных) операций являются: минимальная травматизация, минимальная кровопотеря, ранняя активизация пациента, уменьшение или отсутствие болевого синдрома, снижение сроков пребывания в стационаре, а также более быстрое восстановление пищеварительной функции и моторики кишки и косметический эффект.
В нашем стационаре доступны все перечисленные виды и методы операций. Наши специалисты прошли обучение и стажировались в крупнейших клинических и научных центрах США и Европы. Накоплен серьезный собственный опыт выполнения подобного рода операций, особенно миниинвазивных высокотехнологичных методов.
Прогноз после операции при раке восходящей и нисходящей ободочной кишки
После операции по удалению рака ободочной кишки, как восходящего отдела, так и нисходящего отдела ободочной кишки при наличии метастазов в регионарных лимфатических узлах и/или отдаленных метастазов необходимо химиотерапевтическое лечение.
Химиотерапия позволяет улучшить результаты оперативного лечения, а также стабилизировать процесс развития заболевания при запущенных опухолях.
Прогноз при раке ободочной кишки серьезный или умеренно неблагоприятный и, как правило, не зависит от размеров самой опухоли. Основным фактором риска является обширное метастазирование в регионарные лимфоузлы и в печень, которая отмечена специалистами как чаще всего поражаемый метастазами орган.
Усредненный показатель выживаемости пациентов после операции удаления рака ободочной кишки составляет 50% в течение пяти лет после проведения самой операции. Естественно, чем раньше поставлен диагноз рака ободочной кишки, тем выше прогноз выживаемости.
Рак слепой кишки: ответы на самые волнующие вопросы пациентов
Рак слепой кишки занимает сомнительное лидерство в перечне наиболее часто встречающихся онкопатологий. Из-за отсутствия ярко выраженных симптомов на ранних этапах развития, более 70% диагнозов ставятся на поздних стадиях. Из всех случаев колоректального рака, который объединяет в себе злокачественные неоплазии в слизистой оболочке слепой, прямой, сигмовидной и ободочной кишки, является наиболее агрессивным. Последние 20 лет количество людей с данным видом карциномы активно увеличивается.
Причины появления опухолей толстого кишечника

Внимание! Поскольку на ранних стадиях колоректальный рак боль не вызывает, тот кто имеет хотя бы одного родственника с наследственной карциномой кишечника в первом поколении, должен проходить регулярное скрининговое обследование.
Внешние факторы, влияющие на развитие рака слепой кишки:
Рак слепой кишки: симптомы

Стадии рака слепой кишки
| Стадия | Международная классификация | Проявления |
| 0 | Тis N0 М0 | Новообразование находится в слизистой оболочке. |
| I | Т1, Т2 N0 М0 | Карцинома распространилась на подслизистую, возможно и в мышечную оболочку. |
| IIА | ТЗ N0 М0 | Опухоль продвинулась в дальние слои кишечника, но не задела область брюшины. |
| IIВ | T4a N0 M0 | Кишечник и брюшина поражены раком. |
| IIС | Т4b N0 М0 | Неоплазия задела близлежащие ткани и (или) органы. |
| IIIА | Т1,Т2 N1 / N1с М0 | Начался метастатический рак: опухоль поразила подслизистую, возможно и мышечную оболочку. В 1-3 региональных лимфоузлах находятся метастазы. |
| Т1 n2а М0 | Карцинома через слизистую оболочку распространилась в подслизистую. Метастазы задели от 4 до 6 лимфоузлов. | |
| IIIВ | ТЗ, Т4а N1 / N1с М1 | Опухоль поразила наружный слой кишки или висцеральный листок, но не затронула ткани других органов. В 1-3 региональных лимфоузлах находятся метастазы. |
| Т2, Т3 n2а МО | Рак распространился в мышечном слое кишечника. Метастазы задели от 4 до 6 лимфоузлов. | |
| T1 или T2 N2b M0 | Неоплазия затронула подслизистую, возможно и мышечную оболочку. Больше 7 региональных лимфоузлов имеют метастазы. | |
| IIIС | T4a n2a M0 | Новообразование достигло поверхности брюшины. Метастазы задели от 4 до 6 лимфоузлов. |
| Т3, Т4а N2B М0 | Карцинома переросла наружный слой толстой и прямой кишки или поверхность брюшины. Ближайшие органы не задеты. Больше 7 лимфоузлов имеют метастазы. | |
| Т4b N1, N2 М0 | Начался метастатический рак: опухоль распространилась через ободочную или прямую кишку на близлежащие ткани и органы. Есть метастазы в региональных лимфоузлах. | |
| IVA | Все виды Т Все виды N М1а | Увеличилось локальное распространение новообразований. Метастазы задели минимум 1 региональный лимфоузел. |
| IVВ | Все виды Т Все виды N М1b | Возможно прорастание неоплазии через стенки кишечника и его метастазирование. Вторичные опухоли имеются в 1 отдаленном органе. Чаше всего метастазы рака слепой кишки выявляют в печени. |
| IVС | Все виды Т Все виды N М1с | Рак распространился более чем в 1 отдаленном органе. |
Внимание! Причиной поздней диагностики является отсутствие симптомов и их схожесть с проявлениями других недуг. У 14% пациентов с 4 стадией срок выживаемости превышает 5 лет. Если вовремя обнаружить рак слепой кишки прогноз будет более утешителен –75% преодолеют такой же временной период.
Особенности диагностики

При колоректальном раке наиболее часто обнаруживают карциноэмбриональный антиген (S-СЕА) и СА 19-9.
Точным и надежным методом диагностики онкозаболевания кишечника является колоноскопия. Эндоскопическая (внутрипросветная) процедура позволяет рассмотреть патологические изменения в слизистой оболочке кишечника и взять образец для патоморфологического исследования.
Мультидисциплинарный подход к лечению
Победить колоректальную карциному без хирургического вмешательства практически невозможно. Если выявлен локализованный рак слепой, кишки операция – единственный эффективный способ борьбы. Она может проводиться лапароскопически или открытым методом.
Обычно на консилиуме, разрабатывается комплексный способ лечения, который может включать в себя различные комбинации таких методов:
Рак слепой кишки: сколько живут с таким диагнозом?

Важно! В Украине более 75% случаев колоректального рака выявляют на поздних стадиях. В связи с этим практически половина пациентов с данным заболеванием живет меньше года. Степень распространения и правильное лечение – основные факторы, влияющие на выживаемость. При диагнозе «рак слепой кишки 3 стадия» около 25% преодолеют пятилетний срок, на ранних этапах этот показатель – 85-90%.
Безусловно, эта статья дает лишь некоторые ответы на вопросы пациентов. У каждого свой диагноз, и свои ресурсы организма противостоять коварному заболеванию. Помните, что рак не приговор – его можно и нужно лечить. В хирургическом отделении №2 Днепропетровского клинического онкодиспасера пациентам гарантировано хирургическое лечение с применением самых передовых технологий. Любые вопросы можете задать через форму обратной связи на сайте.
Резекция кишки
Структура статьи
Резекция (лат.resectio – обрезывание, срезывание) — операция удаления части органа или анатомического образования.
Резекция кишки выполняется с целью удаления пораженного ее участка в пределах здоровых тканей. После удаления пораженного участка кишки остаются два просвета кишки. Один приводящий, другой отводящий. Непрерывность кишечной трубки восстанавливается путем наложениея анастомоза. При этом формирование кишечного шва производится либо с помощью специальных сшивающих аппаратов, либо накладывается ручной кишечный шов.
В зависимости от характера поражения кишки, локализации и размеров очага поражения, резекция может быть секторальной, экономной, расширенной. Кроме того, отдельно выделяют резекции толстой и прямой кишки при опухолевых заболеваниях.
Анатомия кишки
Как анатомическое образование кишечная трубка начинается с двенадцатиперстной кишки, которая расположена забрюшинно, т.е. покрыта париетальной брюшиной (тонкой пленкой, выстилающей изнутри брюшную стенку). Таким образом, она изолирована от свободной брюшной полости и плотно фиксирована в забрюшинном пространстве. Двенадцатиперстная кишка имеет подковообразную форму, конечная ее часть переходит в тощую кишку. При этом место перехода подтянуто связкой Трейца и образует острый угол, который в норме предотвращает обратный заброс кишечного содержимого в двенадцатиперстную кишку. От связки Трейца начинается тонкая кишка. Она находится внутрибрюшинно, имеет достаточно длинную брыжейку, которая обеспечивает значительную ее подвижность. Длина тонкой кишки варьирует от трех до семи метров. Она разделена на два отдела: тощую и подвздошую кишку. Граница условна, поскольку не имеет анатомических ориентиров. Подвздошная кишка переходит в толстую кишку.
Кровоснабжение тонкой кишки происходит из верхней брыжеечной артерии, отходящей от аорты. От нее в брыжейке проходят тонкокишечные артерии (от 12 до 16 ветвей), которые делятся на тощекишечные и подвздошнокишечные ветви. Анастомозируя между собой они образуют аркады первого, второго и выше порядков, калибр которых уменьшается по мере приближения к кишке. У самой стенки они образуют непрерывный сосуд (краевой), от которого к стенке кишки отходят прямые короткие сосуды.
Венозный отток осуществляется обратным порядком по прямым венам, которые образуют широкие аркады, из них собираются вены тощей и подвздошной кишок. Все вены, сливаясь, образуют верхнюю брыжеечную вену. Последняя идет параллельно одноименной артерии, она собирает кровь от тонкой, слепой, восходящей ободочной, части поперечно-ободочной кишки.
Таким образом, благодаря аркадности обеспечивается достаточно богатое кровоснабжение тонкой кишки, что создает благоприятные условия для резекции и наложения анастомоза.
Лимфатическая система тоже развита широко. Основные коллекторы лимфоузлов располагаются в три ряда. Первый ряд лимфоузлов располагается вдоль брыжеечного края кишки, второй проходит на уровне сосудистых аркад, третий — по ходу главных ветвей верхней брыжеечной артерии. Однако некоторые лимфатические сосуды проходят в грудной лимфатический проток, минуя перечисленные заслоны из лимфатических узлов. Этим объясняется случаи быстрого метастазирования злокачественного процесса.
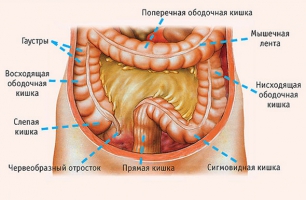
Толстая кишка является конечным отделом пищеварительного тракта и делится на отделы: слепую, ободочную и прямую кишку.
Слепая кишка является начальным отделом, куда из подвздошной кишки поступает кишечный химус. В месте перехода подвздошной кишки в слепую имеется специальный клапан (баугиниева заслонка), который предотвращает обратный заброс (рефлюкс) содержимого толстой кишки в тонкую. Таким образом происходит полная изоляция тонкой и ободочной кишок. Особенностями начального отдела толстой кишки является то, что она расположена ниже места вхождения тонкой кишки и располагается в правой подвздошной области в виде мешка, отчего и название имеет «слепая». Кроме того, здесь же находится рудиментарное продолжение слепой кишки — червеобразный отросток (аппендикс).
Следующий отдел толстой кишки — ободочная кишка. Она в свою очередь делится на восходящую, поперечноободочную и нисходящую части. Уже по названиям понятно, что ободочная кишка П-образно окружает петли тонкой кишки. Восходящая кишка является продолжением слепой, начинается от уровня впадения тонкой кишки, располагается в правой боковой половине живота и на уровне печени после изгиба переходит в поперечноободочную кишку. Поперечно-ободочная кишка располагается под печенью, ниже желудка, проходит горизонтально до левого изгиба, где переходит в нисходящую ободочную кишку. Все отделы покрыты брюшиной и ограничены в подвижности. Сигмовидная кишка, являясь продолжением нисходящей, наоборот, весьма подвижна. Она часто имеет S-образную форму, отчего и получила свое название «сигма». Она располагается в левой подвздошной области, является конечным отделом ободочной кишки. Место впадения сигмовидной кишки в прямую специалисты называют ректосигмоидным отделом.
Толстая кишка кровоснабжается из систем верхней и нижней брыжеечных артерий, отходящих от аорты. Правая половина кровоснабжается от верхней брыжеечной артерии. Он нее к соответствующим оделам кишки (слепая, восходящая и часть поперечно-ободочной кишки) отходят подвздошно-толстокишечная, правая и средняя толстокишечные артерии. Левая половина ободочной кишки, сигмовидная и частично прямая кишка кровоснабжаются соответственно по отделам левой толстокишечной, сигмовидными и верхней прямокишечной артериями, отходящими от нижней брыжеечной артерии.
Радиально отходящие ветви верхней и нижней брыжеечных артерий образуют в брыжейке поперечноободочной кишки артериальную аркаду (дугу Риолана), обеспечивающую сообщение верхнего и нижнего артериальных бассейнов. От дуги непосредственно к стенке кишки подходят прямые сосуды.
Венозная и лимфатическая системы сопровождают артериальную, причем особенность состоит в том, что первый лимфатический барьер находится в непосредственной близости от кишки в периферических сосудистых ветвлениях, а второй и третий – вокруг магистральных сосудов.
Сохранность Риолановой дуги очень важна при выполнении резекции различных отделов кишки.
Прямая кишка располагается в малом тазу, прилежит к крестцу, полностью находится забрюшинно. Длина кишки около 15 см. По форме имеет форму ампулы, имеет три изгиба. Согласно этим особенностям различают верхнеампулярный, среднеампулярный и нижнеампулярный отделы. Это разделение важно при выборе уровня резекции прямой кишки. Заканчивается прямая кишка заднепроходным каналом. Сложный сфинктерный аппарат, состоящий из наружного и внутренних сфинктеров, обеспечивает замыкательную функцию анального канала.
Прямая кишка имеет три основных источника кровоснабжения: верхнюю прямокишечную артерию (продолжение нижней брыжеечной артерии) и парные средние и нижние прямокишечные артерии, входящие в кровеносный бассейн внутренней подвздошной артерии.
Венозный отток осуществляется по одноименным венам. При этом они образуют в стенке кишки венозные сплетения.
Отток лимфы от верхнего отдела ампулы происходит по верхней прямокишечной артерии в лимфоузлы нижней брыжеечной артерии, что следует учитывать при выполнении резекции. От среднего отдела кишки лимфа отходит к лимфоузлам подвздошных артерий. От нижнего отдела — к паховым лимфоузлам. Кроме того, в процессе задействованы лимфоузлы брыжейки прямой кишки, т.н. мезоректума. Через них могут распространяться метастазы вдоль кишки.
Это очень важные знания, поскольку их использование на практике позволяет выполнять расширенные резекции с соблюдением принципов онкологической безопасности, о чем будет сказано ниже.
Показания к резекции тонкой кишки
В экстренной хирургии показаниями к резекции тонкой кишки являются следующие состояния:
В плановом порядке резекция кишки бывает показана при наличии новообразований тонкой кишки.
Доброкачественные образования в зависимости от размера могут быть удалены либо с использованием секторальной, либо экономной резекции с соответствующим восстановлении проходимости. При злокачественных новообразованиях производится расширенная резекция с клиновидной резекцией брыжейки и удалением проходящего в ней артериально-лимфатического комплекса, связанного с пораженным участком кишки.
Показания к резекции толстой кишки
Резекция по экстренным показаниям.
Нижний отдел кишечной трубки, к которому относится толстая и прямая кишка, имееют ряд особенностей. Прежде всего это сегментарное кровоснабжение, не такое обильное, как у тонкой кишки, а также очень агрессивная кишечная флора просвета нижних отделов. В этих условиях экстренная резекция не всегда может быть закончена наложением анастомоза. Слишком велика опасность несостоятельности. В подавляющем большинстве случаев производится так называемая обструктивная резекция кишки, при которой после удаления участка кишки с очагом поражения анастомоз не накладывается. Нижний (отводящий) коней кишки ушивается наглухо. Верхний (приводящий) выводится в виде колостомы на переднюю брюшную стенку.
Операция безопасна тем, что нет слабого звена — «анастомоза». Она выполняется при осложненных заболеваниях толстой кишки: разрывах дивертикула с образованием воспалительного инфильтрата или абсцесса, массивных ранениях кишки, острой обструктивной непроходимости, других ситуациях, сопровождающихся воспалением и некрозом стенки кишки.
Восстановление целостности кишки, наложение анастомоза производят в плановом порядке не ранее чем через четыре и более меяцев после обструктивной резекции.
Плановые операции на толстой кишке.
Следует отметить, что плановая хирургия толстой и прямой кишки является одним из основных направлений хирургической деятельности нашего Центра. Плановые операции выполняются в основном по поводу:
При доброкачественных заболеваниях пораженные участки удаляются методом экономной резекции с анастомозом «конец в конец».
Рак толстой кишки требует более серьезных расширенных резекций. Смысл операции состоит не только в удалении раковой опухоли, но и в профилактике рецидива заболевания в отдаленные сроки. Поэтому резекция должна соблюдать определенные онкологические принципы. В зависимости от локализации раковой опухоли эти резекции дополняются удалением анатомических структур, по которым проходят пути распротранения раковых клеток.
Принципы операции включают широкую мобилизацию брыжейки с сохранением целостности фасции, центральное пересечение магистральных сосудов, питающих резецируемый сегмент кишки, с удалением всех коллекторов лимфооттока, тесно связанных с сосудистым комплексом.
Длина резецируемого участка кишки должна быть достаточной, операция должна включать удаление всех регионарных лимфоузлов, по которым возможно распространение раковых клеток.
Виды операций при раке толстой кишки
При неосложненных формах рака правой половины ободочной кишки производится так называемая правосторонняя гемиколэктомия — удаление всего правого фланга ободочной кишки, включая 20 см подвздошной кишки и треть поперечноободочной кишки. Такой объем резекции объясняется тем, что лимфогенное метастазирование идет по ходу всех трех толстокишечных артерий, которые кровоснабжают именно такой сегмент кишки. Их необходимо перевязывать у места отхождения с обязательным удалением окружающей жировой клетчатки. Операцию заканчивают наложением анастомоза между тонкой и поперечно-ободочной кишкой по типу «конец в бок».
При поражении поперечной части ободочной кишки выполняется резекция поперечно-ободочной кишки вместе с печеночным и селезеночным изгибами. В завершении операции формируется анастомоз между восходящей и нисходящей кишкой «конец в конец». В зависимости от распространенности процесса и локализации опухоли (ближе в печеночному или селезеночному углам) объем резекции может изменяться.
При раке левой трети поперечно-ободочной кишки, левого изгиба и нисходящей ободочной кишки выполняют левостороннюю гемиколэктомию — удаление трети поперечно-ободочной кишки с селезеночным изгибом, всей нисходящей ободочной кишки до начального отдела сигмовидной кишки.
Как было сказано выше, такой массивный объем резекции связан с особенностями кровоснабжения и лимфооттока. Мобилизацию кишки начинают с пересечения нижней брыжеечной артерии у места ее отхождения от аорты, что является профилактикой рецидива заболевания.
При поражении сигмовидной кишки объем вмешательства зависит от локализации злокачественного образования. При опухолях средней трети кишки выполняют ее резекцию. В зависимости от стадии и распространенности процесса возможно расширение резекции с перевязкой и пересечением нижней брыжеечной артерии. После удаления резецированного участка кишки анастомоз накладывается между нисходящей частью ободочной и ампулой прямой кишки.
При раке прямой кишки выбор метода резекции зависит от локализации раковой опухоли. При расположении опухоли в ректосигмоидном отделе или ампуле прямой кишки выполняется так называемая передняя резекция прямой кишки, которая не только позволяет радикально удалить опухоль, но и сопровождается хорошими функциональными результатами. Во время операции производится удаление верхних отделов прямой кишки и нижней части сигмовидной. Анастомоз накладывается между сигмовидной и оставшейся частью прямой кишки.
При поражении средней и нижней части прямой кишки, выполняется низкая передняя резекция. Операция включает удаление практически всей прямой кишки, ее брыжейки (мезоректума) вплоть до мышц анального сфинктера. Тотальная мезоректумэктомия в настоящее время является стандартом лечения опухолей прямой кишки, которые располагаются в ее нижнем отделе. При этом методе хирургического лечения частота возврата заболевания (рецидив) минимальна. После удаления части прямой кишки анастомоз накладывается между низведенным концом ободочной кишки и оставшейся самой нижней частью прямой кишки или анальным каналом. Эта операция считается сфинктерсохраняющей, однако, для разгрузки анастомоза и, следовательно, защиты может потребоваться формирование временной илестомы.
Виды анастомозов кишки
Способ восстановления целостности кишечной трубки после резекции зависит от анатомических условий и состояния кишки. Рассматривают три вида анастомозов.
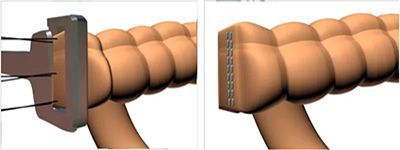
По методам выполнения выделяют ручной и аппаратный шов. Разработка и внедрение в хирургическую практику сшивающих аппаратов произвело революционный прорыв в хирургии желудочно-кишечного тракта. Аппараты обеспечивают надежное, прецизионное наложение шва. Исключается зависимость качества наложения анастомоза от квалификации хирурга. Аппаратный анастомоз надежен, прежде всего, за счет трехрядного скобочного шва, создающего герметичное сшивание тканей.
Применение сшивающих аппаратов значительно ускорило и облегчило наложение надежных анастомозов в труднодоступных, неудобных для ручного шва местах и значительно облегчило выполнение сложных операций, в частности, при низких резекциях нисходящей ободочной и прямой кишки.
Сшивающие аппараты делятся на три группы в зависимости от функционального предназначения:
Виды хирургического доступа при резекции кишки
В настоящее время благодаря развитию новых технологий появились современные малоинвазивные способы хирургических вмешательств. В данном случае речь идет о лапароскопической резекции толстой кишки и прямой кишки, выполняемой через небольшие разрезы.
Таким образом, сегодня резекцию толстой кишки выполняют двумя способами: через лапаротомию и лапароскопически. Понятно, что операции через широкий разрез брюшной стенки более травматичны, хотя обеспечивают достаточный обзор и доступ к очагу поражения.
Лапароскопические операции значительно менее травматичны, однако требуют очень дорогого инструментария и оборудования. Кроме того, такие операции весьма специфичны и могут выполняться только обученными специалистами высокой квалификации.
Резекции правых отделов ободочной кишки начинают с пересечения заинтересованных сосудов. После выделения кишки (этап мобилизации) пораженная пется выводится через небольшой разрез передней брюшной стенки. Производится резекция и наложение анастомоза вне брюшной полости (экстракорпорально).
Резекция левых отделов включает те же этапы деваскуляризации и мобилизации. Анастомоз формируется в зависимости от анатомических условий. Если длина петли достаточна, то пораженный участок ее выводится через небольшой разрез передней брюшной стенки наружу, производится резекция и наложение анастомоза внебрюшинно. Если длина кишки не позволяет наружного ее выведения, после резекции пораженного участка внутри брюшной полости и его удаления концы кишки соединяются внутри брюшной полости (интракорпорально) с использованием циркулярного сшивающего аппарата, формирующего надежный анастомоз «конец в конец».
Накопленный опыт сегодня убедительно доказывает, что результаты лапароскопической резекции ничем не отличаются результатов резекций, выполненных открытым доступом. И даже напртив, оставляют за лапароскопической методикой несомненные преимущества:
В многопрофильной клинике ЦЭЛТ накоплен многолетний опыт лапароскопических резекций. Хирургическое отделение оснащено современным лапароскопическим высокотехнологичным оборудованием и инструментарием. Клиника лицензирована на выполнение онкологических операций.
В практическом отношении отработаны основные технические приемы, этапы операций на всех отделах ободочной и прямой кишки. Достигнуты хорошие результаты как в раннем, так и в отдаленном послеоперационном периоде. Проводится постоянный анализ результатов лечения, оперированные больные находятся под постоянным медицинским контролем. Мониторинг позволяет нам оценивать и улучшать достигнутые результаты.